La infección por Mycobacterium tuberculosis (TB) es un problema de salud pública; su presentación pulmonar es la más común, sin embargo, existe infección extrapulmonar dentro de la cual el sistema nervioso central representa un alto porcentaje.
Caso clínicoPaciente joven que asiste a Urgencias por dolor lumbar, paraparesia y retención urinaria, siendo diagnosticado de mielorradiculitis por TB, convirtiéndose en un reto diagnóstico.
ConclusionesLa mielorradiculitis por TB es una complicación inusual del compromiso del sistema nervioso. Dada nuestra alta tasa de infección por TB, debe ser imprescindible su inclusión en el diagnóstico diferencial del síndrome medular agudo.
Mycobacterium tuberculosis (TB) infection is a public health problem; its pulmonary presentation is the most common, however there is extrapulmonary infection within which the central nervous system represents a high percentage.
Clinical caseYoung patient who attends the Emergency Department due to low back pain, paraparesis and urinary retention in which TB myeloradiculitis is diagnosed, becoming a diagnostic challenge.
ConclusionsTB myeloradiculitis is an unusual complication of nervous system involvement. Given our high rate of TB infection, its inclusion in the differential diagnosis of acute spinal cord syndrome should be essential.
La tuberculosis (TB) en la actualidad sigue siendo la enfermedad infecciosa más importante como causa de morbimortalidad a nivel mundial1–3. Según la OMS, en 2019 la TB representó 10 millones de nuevas infecciones sintomáticas, con una prevalencia estimada del 25% a nivel mundial1,2. En el 2018, en el departamento del Valle del Cauca (excluyendo Buenaventura), la incidencia de TB en todas sus formas fue de 44 casos por 100.000 habitantes, siendo Cali el tercer municipio, con 51 casos por 100.000 habitantes4.
El compromiso del sistema nervioso central (SNC) comprende el 1% de todas las infecciones por TB, principalmente comprometiendo meninges y columna vertebral5. La mielorradiculitis por TB es poco conocida, aun en países donde la TB del SNC es común6.
Fisiopatológicamente en la mielorradiculitis se genera inflamación de las raíces nerviosas en segmentos lumbosacros, comprometiendo la cola de caballo y el cono medular6. Clínicamente se manifiesta como paraparesia flácida progresiva de evolución subaguda asociada a alteración del control de esfínteres y anestesia en silla6,7. El diagnóstico debe ser temprano para prevenir mayores complicaciones y secuelas neurológicas, para lo cual se requiere un alto grado de sospecha clínica, dado que es una entidad poco común8.
El diagnóstico microbiológico depende del análisis del líquido cefalorraquídeo (LCR), y la resonancia magnética de columna es una excelente modalidad de imagen para evaluar cambios de la médula espinal y las raíces nerviosas, los cuales son visibles especialmente en secuencias contrastadas con realce meníngeo y de las raíces8,9. El tratamiento de la TB con compromiso medular es el mismo que para las formas pulmonares, pero su duración varía entre 9 y 12 meses8. A continuación, describiremos el caso de un paciente que ingresa al Servicio de Urgencias con mielorradiculitis como manifestación inicial de TB en el SNC.
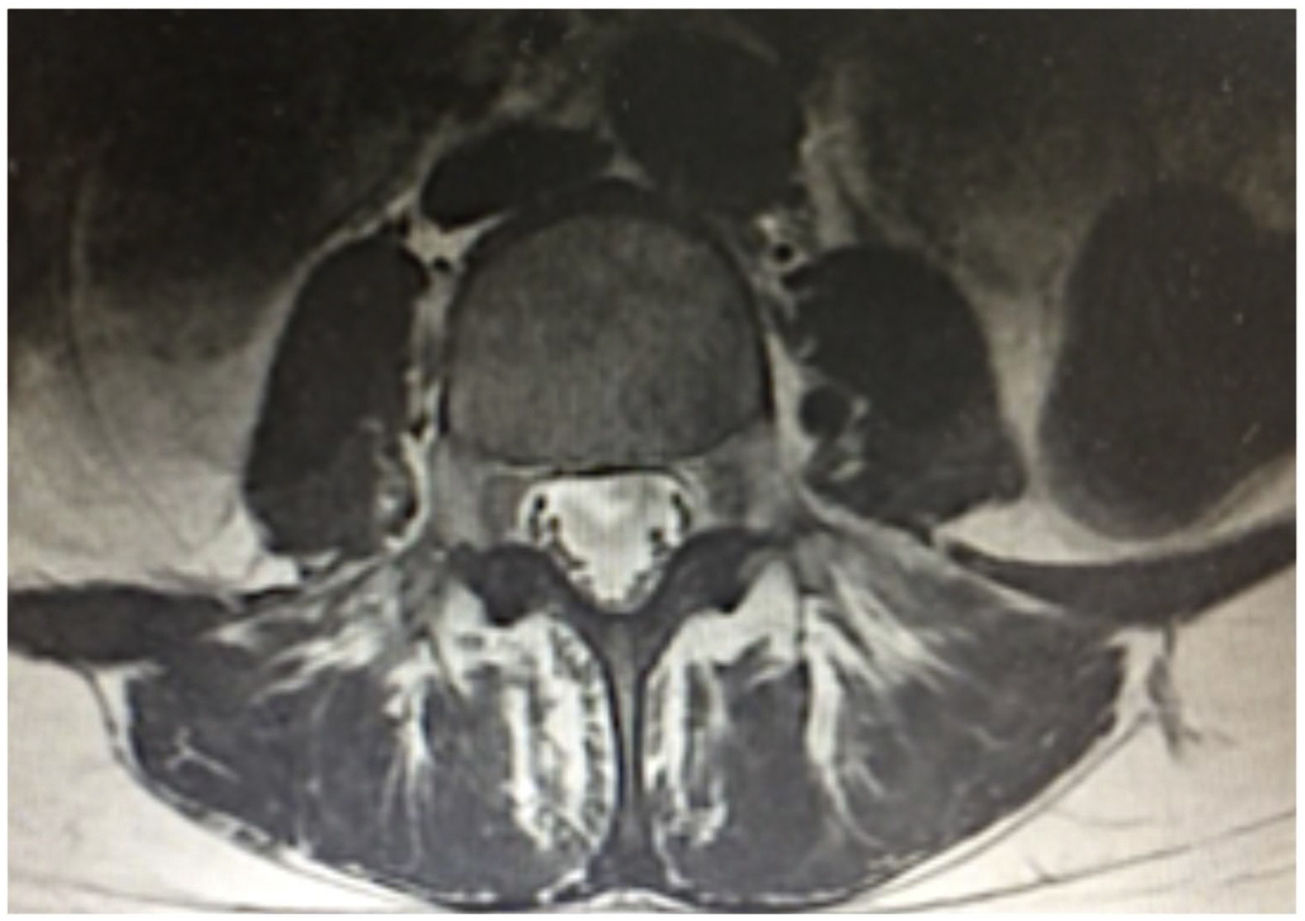
Descripción del casoPaciente femenina de 24 años sin antecedentes de relevancia, quien consulta por cuadro clínico de 15 días de evolución consistente en fiebre intermitente entre 39-40°C asociada a malestar general, astenia, adinamia, dolor dorsolumbar intenso, escala análoga del dolor 10/10, con posterior paraparesia progresiva que dificulta la marcha y la bipedestación, asociado a retención urinaria. En el examen físico presenta paraparesia arrefléxica de miembros inferiores con fuerza proximal 0/5, distal 3/5 y Babinski bilateral con nivel sensitivo en T12. El resto del examen físico no presentaba anormalidades. Se realiza resonancia magnética cerebral que no muestra lesiones intra o extraparenquimatosas; la resonancia magnética de columna dorsolumbar evidencia irregularidad en la intensidad de la señal del saco dural con realce anormal leptomeníngeo desde T3-T4 hasta el cono medular con realce a nivel del origen de las raíces, además de agrupamiento de estas como signos de aracnoiditis (fig. 1), y electromiografía y neuroconducción de miembros inferiores donde se documenta polirradiculopatía lumbosacra bilateral de L3-S1. Se realiza punción lumbar, en la cual se evidencia hipertensión intracraneana, citoquímico de LCR con pleocitosis de predominio mononuclear, hipoglucorraquia e hiperproteinorraquia; tinciones directas negativas incluyendo baciloscopia, pero con prueba molecular (GeneXpert®) para TB positiva y test de ADA elevado (tabla 1), por lo cual se hace el diagnóstico de mielorradiculitis por TB. Se inicia tratamiento antituberculoso tetraconjugado (isoniazida, rifampicina, etambutol y pirazinamida).
Exámenes de laboratorio y análisis de líquido cefalorraquídeo
| Estudio | Resultados |
|---|---|
| Exámenes de laboratorio | |
| Fosfatasa alcalina, U/l | 328 |
| Creatinina, mg/dl | 0,56 |
| BUN, mg/dl | 7,7 |
| Hemograma | Leucocitos: 6.090, neutrófilos: 67,8%, hemoglobina: 12,9, hematocrito: 37,9%, plaquetas: 176.000 |
| Lactato deshidrogenasa, U/l | 296 |
| Anti-VHC | Negativo |
| Ag HBs | Negativo |
| VIH | Negativo |
| CPK, g/l | 44 |
| Beta-hCG cualitativa | Negativo |
| Vitamina B12, pg/ml | 1.037 |
| Albúmina, g/dl | 2,74 |
| Ácido fólico, ng/ml | 4,28 |
| ANCA | Negativo |
| RPR | No reactivo |
| PCR, mg/l | 61,56 |
| ANA Sm | Negativo |
| ANA Rnp | Negativo |
| ANA Ro | Negativo |
| ANA La | Negativo |
| Análisis de líquido cefalorraquídeo | |
| Característica | Resultado |
| Color | Xantocrómico |
| Presión de apertura, cmH2O | 39 |
| Glucosa, mg/dl | 13,9 (VR: 40-70) |
| Proteínas, mg/dl | 178 (VR: 15-45) |
| Leucocitos, cél/mm3 | 38 |
| Polimorfonucleares, % | 10 |
| Mononucleares, % | 90 |
| Hematíes, cél/mm3 | 15 |
| Hematíes frescos, cél/mm3 | 14 |
| Hematíes crenados, cél/mm3 | 1 |
| Antígeno Cryptococcus neoformans | Negativo |
| Tinción tinta china | Negativa |
| Coloración ácido-alcohol resistente | Negativa |
| Serología sífilis RPR | No reactivo |
| Test ADA, U/l | 6,76 |
| Prueba molecular MTB | Positiva |
| Cultivo bacterias | Negativo |
| Cultivo MTB | Negativo |
| Glucosa sérica, mg/dl | 125 |
ADA: adenosina deaminasa; Ag HBs: antígeno de superficie de la hepatitis B; ANA: antiantígeno nuclear; ANCA: anticuerpos anticitoplasma de neutrófilos; Beta-hCG: hormona gonadotropina coriónica humana fracción beta; BUN: nitrógeno ureico; CPK: creatina fosfocinasa; La: antisíndrome de Sjögren B; MTB: Mycobacterium tuberculosis; PCR: proteína C reactiva; Rnp: antirribonucleoproteína; Ro: antisíndrome de Sjögren A; RPR: reagina plasmática rápida; Sm: anticuerpo Smith; VHC: virus de la hepatitis C; VIH: virus de la inmunodeficiencia humana; VR: valor de referencia.
Se realiza tomografía de tórax de alta resolución, donde se evidenciaron micronódulos centrolobulillares, área de cavitación de 15mm en segmento apical y pequeñas bronquiectasias cilíndricas en segmento apical de lóbulo superior derecho, que apuntan a la posibilidad de infección por micobacterias. Se realiza fibrobroncoscopia, lavado broncoalveolar y biopsia transbronquial, donde se documenta por prueba molecular (GeneXpert®) y cultivo positividad para TB.
En seguimientos posteriores culminó el tratamiento anti-TB hasta completar 12 meses, dejando como secuela marcha con apoyo con pie caído bilateral asociada a vejiga neurogénica.
DiscusiónLa TB del SNC no solo incluye afectación del cerebro y las meninges en forma de meningoencefalitis, tuberculoma, absceso y cerebritis, sino que también puede presentarse con afectación medular y de sus raíces en forma de mielitis o mielorradiculitis, siendo estas formas de presentación menos frecuentes10.
La mielorradiculitis tuberculosa es una complicación muy rara de la TB del SNC11. Según los datos proporcionados por Garg et al., es más probable que la mielorradiculitis tuberculosa se presente en mujeres que en hombres con una proporción 1:3, y una mediana de aparición de la infección de 27 y 28 años, respectivamente8. Por lo general es una complicación de la TB meníngea; su mecanismo es debido a la extensión descendente de la enfermedad, o a la progresión de la enfermedad epidural en forma de espondilitis tuberculosa10. Alrededor del 46,4% de los pacientes con meningitis tuberculosa desarrollan manifestaciones clínicas por afección de la médula espinal y de la raíz del nervio espinal12. En Sudáfrica, Marais et al. reportaron 274 pacientes con diagnóstico de TB espinal, de los cuales el 77% presentaron radiculomielitis, seguida de espondilitis en el 39%10.
El inicio de las manifestaciones mielorradiculares puede ser variable, siendo parte de los síntomas iniciales, apareciendo durante el tratamiento antituberculoso o años después de la meningitis por TB8. En nuestro caso presentado la complicación fue la manifestación inicial de la enfermedad. Las manifestaciones clínicas del paciente dependen del sitio de afectación; la mielitis suele ser de inicio subagudo con paraplejía progresiva, nivel sensitivo y alteraciones en la continencia urinaria o fecal. La afectación radicular produce dolor y parestesias en el recorrido de la raíz comprometida con ausencia de reflejos tendinosos profundos8,11. En nuestro caso, la paciente presentaba síndrome febril asociado a disminución de la fuerza en los miembros inferiores de predominio proximal, reflejos musculotendinosos abolidos, Babinski bilateral, con nivel sensitivo en T12 y con compromiso de los esfínteres. Dichos síntomas son explicados por hipertensión venosa y edema, que constituyen el mecanismo patogénico principal de la mielopatía y la radiculopatía13. Incluso en algunos pacientes que cursan con paraparesia puede presentarse un gran aumento de la presión intrarraquídea, llevando a isquemia crónica, pérdida neuronal y gliosis14. Para el diagnóstico de mielorradiculitis por TB, la evaluación radiológica con resonancia magnética espinal con contraste es crucial11.
Los cambios característicos de la resonancia magnética indicativos de aracnoiditis espinal incluyen loculaciones del LCR y obliteración del espacio subaracnoideo espinal, así como realce nodular, grueso, lineal, intradural y pérdida del contorno de la médula espinal en la región cervicotorácica, junto con el enmarañado de las raíces nerviosas en la zona lumbar8. La mielitis tuberculosa aparece como señal hiperintensa en T2, isointensa a hipointensa en las imágenes ponderadas en T1 y muestra un realce segmentario en las imágenes poscontraste15.
Gupta et al. en el 2015 documentaron en pacientes con meningitis tuberculosa con afectación medular que el 57,7% presentaban cambios en la médula espinal y/o en la raíz del nervio espinal por resonancia magnética, siendo las más frecuentes mielitis, aracnoiditis lumbosacra, tuberculoma, siringomielia, atrofia de la médula y realce meníngeo espinal, ya sea solo o en combinación. El sitio más común de afectación fue en el 32,4% la región lumbosacra, seguida en el 9,9% de la región toracolumbar12.
Para su diagnóstico microbiológico es importante documentar que a diferencia de la enfermedad pulmonar, el LCR es paucibacilar, por lo que el cultivo y la baciloscopia suelen ser negativos3; el citoquímico de LCR por lo general es inflamatorio con pleocitosis de predominio mononuclear, hipoglucorraquia e hipoproteinorraquia16, tal como se observó en nuestra paciente. El cultivo de Mycobacterium tuberculosis del LCR es el estándar de oro para el diagnóstico, pero es poco sensible y puede llevar hasta 8 semanas obtener un resultado, por lo cual, la OMS recomienda las pruebas Xpert® MTB/RIF y Xpert® MTB/RIF Ultra como estudios moleculares iniciales para el diagnóstico de TB pulmonar y extrapulmonar; sin embargo, ambas tienen un bajo rendimiento en el diagnóstico de TB en SNC, con una sensibilidad que oscila entre el 28 y el 79,5%, dependiendo del volumen y su centrifugación16. Escobar Mera et al., en el 2021 en la ciudad de Cali (Colombia), identificaron una sensibilidad de dichas pruebas de hasta el 38,46%, con un valor predictivo positivo del 58,82%17. Se especificidad se ha documentado hasta de un 100%2.
Sin un diagnóstico precoz y un tratamiento oportuno la TB puede dar como resultado una alta morbimortalidad a largo plazo11. La reducción de esta dependerá de una alta sospecha clínica acompañada de un enfoque diagnóstico dirigido y un inicio de tratamiento temprano. El pronóstico de la entidad es benigno si se interviene a tiempo con el tratamiento adecuado. Más de la mitad de los pacientes con mielorradiculitis tuberculosa tienen un resultado favorable, pero el 14% desarrolla complicaciones postinfecciosas, el 10% no experimenta mejoría y el 18% muere a pesar del tratamiento2. En nuestra paciente, aunque hubo recuperación, a pesar del tratamiento quedó con secuelas consistentes en alteración de la marcha y vejiga neurogénica.
FinanciaciónLos autores declaramos que este trabajo no ha recibido ningún tipo de financiación.
Conflicto de interesesLos autores declaramos no tener ningún conflicto de interés.