El daño cerebral adquirido (DCA) pediátrico provoca dificultades cognitivo/conductuales y altera el curso del desarrollo. La unidad de DCA del Hospital Infantil Universitario Niño Jesús es la primera dentro del sistema público de salud en dar cobertura integral a pacientes y familias.
ObjetivoSe pretende mostrar la metodología de trabajo con los niños y sus familias, describir las características clínicas de los pacientes atendidos y los resultados en cuanto a los tratamientos aplicados.
Sujetos53 niños entre los tres meses y los 16 años y medio recibieron tratamiento. Las patologías atendidas son tumores cerebrales, accidentes cerebrovasculares, traumatismos craneoencefálicos, daño tras cirugía de la epilepsia e hipoxia.
MétodoA todos los pacientes se le realizó una evaluación al ingreso y otra al alta. Los tratamientos se modulan en función de las dificultades y su gravedad, así como de la edad del niño. Las familias son atendidas tanto individualmente como en formato grupal.
ResultadosUna mayor edad del niño se asocia con mejor recuperación del nivel cognitivo y menor duración del tratamiento. Las patologías tienen un impacto diferencial en el CI/CD evaluado al inicio de tratamiento, la hipoxia y las encefalitis son las que asocian mayor gravedad. Las puntuaciones al alta del CI/CD, así como las de memoria verbal y atención, mejoraron significativamente respecto a las del ingreso tras el tratamiento neuropsicológico multicomponente.
ConclusionesLa atención al DCA debe incluir programas de rehabilitación neuropsicológica y proporcionar soporte emocional a la familia para que pueda participar activamente en la recuperación del niño o adolescente.
Paediatric acquired brain injury (ABI) causes cognitive and behavioural difficulties and alters the course of child development. The ABI unit at Hospital Infantil Universitario Niño Jesús is the first within the public Spanish health system to provide comprehensive coverage to these patients and their families.
ObjectiveThis study aims to show the working methodology followed with patients and their families, and to describe the clinical characteristics of the patients treated and the outcomes of treatment.
PatientsFifty-three patients aged between three months and 16 and a half years received treatment. The conditions treated were brain tumours, stroke, traumatic brain injury, damage secondary to epilepsy surgery, and hypoxia.
MethodsAll patients were evaluated at admission and at discharge. Treatments were adapted to each patient's difficulties and their severity, as well as to the patient's age. Families received individual and group therapy.
ResultsOlder age was associated with better cognitive recovery and shorter duration of treatment. Different conditions show differential impact on intelligence quotient and developmental quotient scores at the beginning of treatment, with hypoxia and encephalitis being associated with greatest severity. Intelligence quotient and developmental quotient scores and visual memory and attention scores at discharge improved significantly after the faceted neuropsychological treatment with respect to scores registered at admission.
ConclusionsThe care of patients with ABI should include neuropsychological rehabilitation programmes and provide emotional support to the family so that they may actively participate in the recovery of the child or adolescent.
El DCA infantil es una lesión súbita en el cerebro que implica un cambio en la actividad neuronal que afecta a la integridad física, la actividad metabólica o la capacidad funcional de las células cerebrales y que se produce después del nacimiento y, por tanto, tiene un origen no congénito, hereditario o degenerativo1. Las etiologías pueden ser múltiples incluyendo: traumatismos craneoencefálicos (TCE), infecciones, tumores cerebrales, accidentes cerebrovasculares (ACV) o hipoxia. Las secuelas asociadas al DCA pueden presentarse con distinta gravedad, tener un carácter temporal o permanente, provocar déficits parciales o generalizados en las dimensiones física, cognitiva, emocional y social, afectando al ajuste psicosocial del niño y su familia2.
En España la prevalencia del DCA no está establecida, ya que no hay registro oficial y los estudios realizados hasta la fecha carecen de criterios estandarizados para la recogida de datos. En otros países, las cifras difieren según las series, con un rango entre 110-236 por 100.000 habitantes3. A pesar de las altas tasas de supervivencia asociadas a los avances médicos, la mayoría de los niños que han sufrido un daño severo van a presentar dificultades físicas y cognitivas4, con un impacto negativo en su calidad de vida, precisando tratamientos rehabilitadores que faciliten la mayor recuperación funcional posible.
La aparición repentina del DCA es una característica que dificulta la elaboración de estrategias adaptativas en pacientes y familias. Las dificultades físicas están presentes casi desde el inicio, pero las emocionales y las cognitivas pueden ser evidentes evolutivamente, afectando a la autonomía del paciente y, por tanto, influyendo en el entorno familiar y escolar5. El desarrollo evolutivo del niño puede verse comprometido, dificultades previas pueden exacerbarse y se incrementan las probabilidades de desarrollar problemas de aprendizaje o conductuales con el tiempo6,7. El DCA en la infancia puede tener gran impacto negativo sobre un cerebro en proceso de maduración y desarrollo, ya que, a diferencia de los adultos, sus efectos no son estáticos8,9.
Las familias informan de elevados niveles de estrés y sobrecarga cuidando de un menor con DCA, lo que aumenta la posibilidad de que padres y hermanos desarrollen problemas emocionales o se provoquen rupturas de pareja10. Las mayores preocupaciones y fuentes de malestar en las familias de niños y adolescentes con DCA se centran en el impacto en el rendimiento escolar, en las dificultades para el control de emociones negativas como la ira, la falta de iniciativa, las dificultades en habilidades sociales, la repercusión en las relaciones de amistad con sus iguales y en el miedo a las secuelas futuras11.
Las consecuencias neuropsicológicas del DCA dependen de múltiples factores como la edad a la que sobreviene, si el daño es focal o generalizado, o su gravedad. El daño en el primer año de vida es el más grave12,13. Además, aquellos que han sufrido un daño severo están en riesgo de sufrir un «estancamiento cognitivo» en fases posteriores a su recuperación. Esto supone una parada o un enlentecimiento en las etapas de desarrollo cognitivo, social o motor más allá del primer año tras el daño y a pesar de que se produzca una importante recuperación del nivel premórbido14. Los problemas de los que más frecuentemente se informa son dificultades en procesos atencionales, memoria y funciones ejecutivas15-18. Estas dificultades cognitivas a su vez pueden impactar negativamente sobre el funcionamiento psicosocial de los pacientes, incluyendo la participación social y el funcionamiento familiar19-22.
Con frecuencia, los pacientes con mayor afectación cognitiva tras el daño mantendrán mayor afectación evolutivamente. Este dato es importante tanto para el paciente como para las expectativas de la familia y la planificación de los tratamientos4. En un metaanálisis realizado sobre 28 estudios desde 1988 a 2007 que recogía la situación cognitiva de niños tras daño traumático, encontraron que los niños con daño postraumático moderado (entendido como puntuación inicial en la escala de Glasgow de 9-12) y severo (entendido como puntuación inicial en la escala de Glasgow de 3-8) presentaban mayores déficits a nivel intelectual, en funcionamiento ejecutivo y de memoria comparados con aquellos con daño cerebral traumático leve. Los síntomas de los pacientes con daño leve se resolvían con el paso del tiempo; los pacientes con daño más severo presentaban alteraciones neurocognitivas pasados 24 meses tras el daño16.
Las dificultades neuropsicológicas y psicosociales que pueden aparecer en niños tras sufrir daño cerebral (tabla 1) y que es necesario tener en cuenta en los programas de rehabilitación son múltiples23 y requieren una aproximación individualizada de cada caso para determinar las necesidades de cada niño. Aunque hay estudios que sugieren que los entrenamientos más intensivos obtienen mejores resultados en niños con DCA24, se desconoce la duración o frecuencia óptima de los tratamientos, si bien en la actualidad nadie duda de los beneficios de los tratamientos rehabilitadores frente a la recuperación espontánea.
Dificultades neuropsicológicas y psicosociales en edad pediátrica tras sufrir DCA
| Área cognitivaMenor velocidad en resolución de problemas.Baja velocidad de procesamiento.Alteración de memoria y los procesos mnésicos.Habilidades de lenguaje afectadas, y su desarrollo no se produce al ritmo esperado.Dificultades en habilidades atencionales y de memoria de trabajo.Funciones ejecutivasDificultades en juicio y formación de conceptos respecto a lo que correspondería para su edad y nivel.Dificultades en planificación.Dificultades en automonitorización.Dificultades para el inicio e inhibición de conductas.Aspectos emocionales y psicosociales.Dificultades para mostrar empatía o arrepentimiento.Baja tolerancia a la frustración con frecuentes cambios de humor.Pérdida de amistades.Mayores dificultades en la puesta en marcha de habilidades sociales.Bajo rendimiento académico.Aislamiento social dentro del entorno escolar. |
La rehabilitación neuropsicológica se define como una intervención sistemática encaminada a restaurar la función cognitiva afectada o compensar el impacto de las dificultades presentes tras el DCA25. Las intervenciones neuropsicológicas pueden agruparse en distintos tipos, que pueden utilizarse de forma combinada o en función del dominio a rehabilitar:
- 1.
Intervenciones basadas en el entrenamiento de ejercicios: se trata de la práctica repetida de ejercicios jerarquizados centrados en una función cognitiva particular para mejorarla.
- 2.
Metacognición y/o uso de estrategias: son técnicas que enseñan a los pacientes a adoptar actitudes reflexivas y dotarles de instrucciones generales para aproximarse a las tareas y pretenden conseguir una mejor generalización. Este tipo de intervenciones muestra beneficios a nivel adaptativo, así como en aspectos cognitivos, de memoria y funcionamiento ejecutivo; sin embargo, su uso en niños depende de la edad y severidad de las alteraciones cognitivas.
- 3.
Ayudas externas: uso de diarios, notas, recordatorios para compensar dificultades cognitivas y mnésicas y ayudar en el funcionamiento diario. Como en el caso anterior, su uso sólo puede emplearse en niños mayores sin graves alteraciones cognitivas.
- 4.
Intervención familiar para asesorar sobre manejo de conductas y estimulación cognitiva en el hogar: tras el DCA, es necesario dotar a la familia de estrategias relacionadas con la nueva situación. Algunas de las cuestiones abordadas son: dificultades cognitivas existentes y cómo manejarlas, cómo establecer un sistema de comunicación adecuado con el niño, establecimiento de límites y normas, identificación de situaciones de peligro o riesgo y técnicas de solución de problemas.
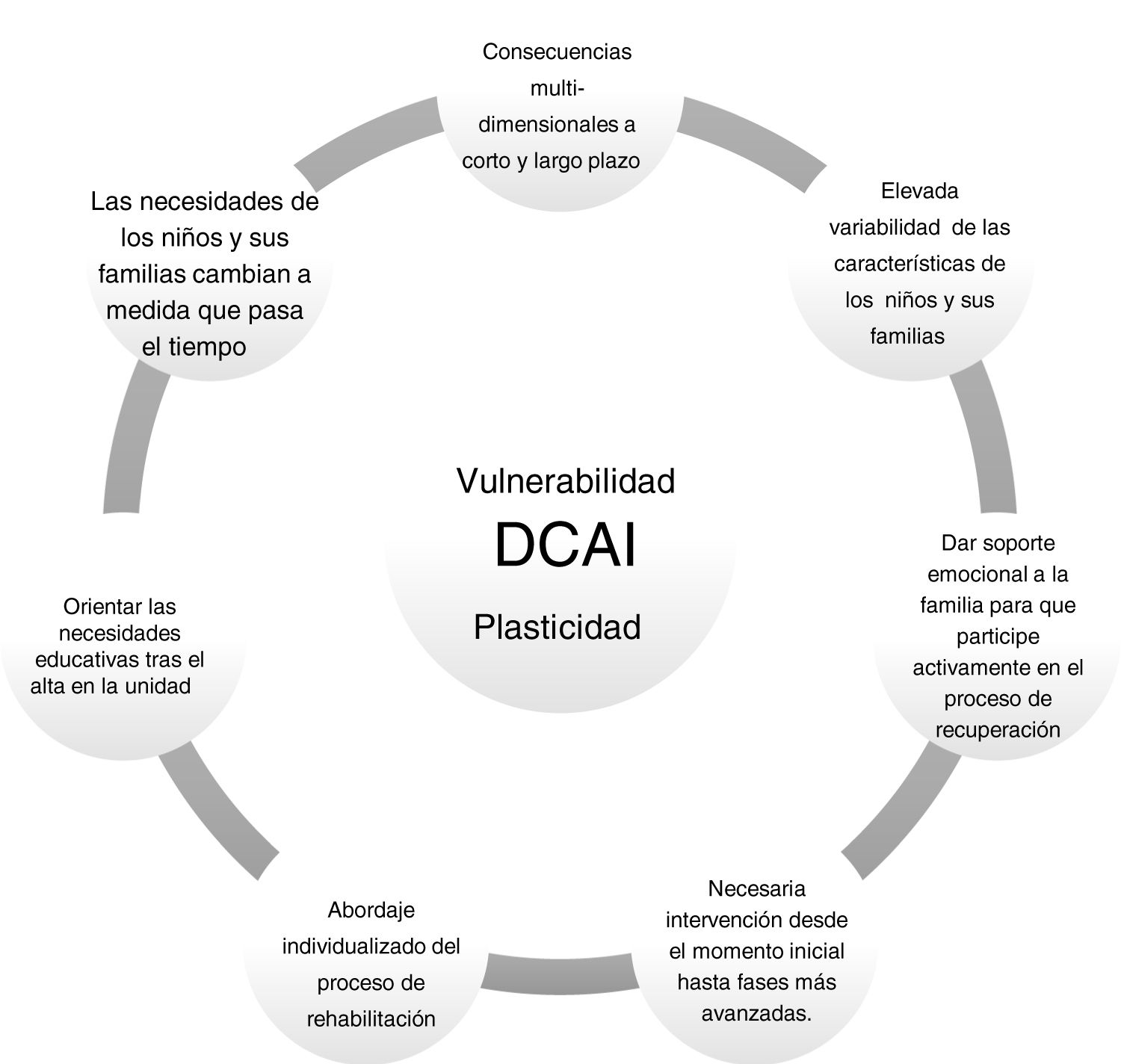
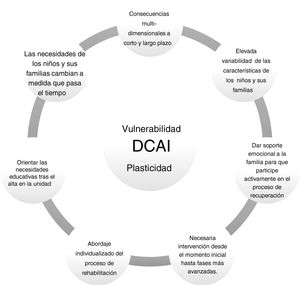
Distintos autores han destacado la importancia de las intervenciones multicomponente, sobre todo si se van introduciendo de forma secuencial, desde los niveles más simples (por ejemplo, realización de ejercicios) a aquellos más complejos como el entrenamiento de estrategias, estableciendo un orden de prioridades. La mejora del nivel atencional y de conductas oposicionistas deben ser objetivos iniciales; también se enfatiza la importancia de la etapa del desarrollo en la que se encuentra el niño para desarrollar la intervención26. En la figura 1 se recogen las variables que deben considerarse al diseñar un proceso de rehabilitación neuropsicológica.
Un metaanálisis reciente ha examinado los tipos de intervención neuropsicológica y los factores que determinan su efectividad en niños y adolescentes27. Las intervenciones basadas en el entrenamiento de ciertas funciones cognitivas específicas mejoran el rendimiento en las mismas. El uso de estrategias de metacognición, en combinación con otros componentes siempre que sea posible, mejora el funcionamiento psicosocial; las habilidades metacognitivas son esenciales en el funcionamiento conductual y social28. En adolescentes con DCA, el entrenamiento metacognitivo centrado en el aprendizaje cooperativo y la mediación social es más efectivo cuando se realiza en un contexto con iguales, que en el contexto familiar29.
En el presente trabajo se pretende mostrar el funcionamiento y metodología de la Unidad de DCA del Hospital Universitario Niño Jesús de Madrid, la primera unidad dentro del sistema público de salud que desde 2015 atiende a pacientes pediátricos de la Comunidad de Madrid, proporcionando un tratamiento rehabilitador individualizado a estos niños durante los meses siguientes al daño. En el presente trabajo se analiza la serie de pacientes atendidos desde 2015 a 2018. El modelo de atención incluye: rehabilitación neuropsicológica del niño o adolescente con DCA, soporte emocional a la familia para que pueda participar activamente en la recuperación del niño o adolescente, orientación sobre la continuidad de cuidados tras el alta de la unidad y seguimiento evolutivo. Otro de los objetivos es analizar las características clínicas de los pacientes pediátricos atendidos con DCA y los cambios producidos a nivel neuropsicológico al alta de la unidad tras un periodo de rehabilitación neuropsicológica multicomponente intensiva.
Pacientes y métodoLos pacientes pueden ser derivados desde cualquier hospital de la Comunidad de Madrid. Los criterios de inclusión en la UDCA son los siguientes:
- -
No haber transcurrido más de 8 meses desde el hecho causante de la lesión
- -
Haber salido del estado de mínima consciencia
- -
Presentar déficit funcional recuperable
- -
No requerir de cuidados médicos o de enfermería continuados, siendo el ámbito familiar donde se asume el estado clínico de base
- -
Ser beneficiario del sistema de Seguridad Social o tener derecho a las prestaciones sanitarias en virtud de la ley o convenio internacional.
Si el paciente no cumple con los criterios de inclusión, se valora la necesidad de seguimiento o derivación a otros dispositivos. Si se cumplen los criterios de entrada en la UDCA, el paciente es inicialmente valorado por rehabilitación, neuropsicología clínica y trabajo social; posteriormente se realiza un programa de tratamiento individualizado en función la situación clínica del paciente.
Setenta y cinco pacientes fueron derivados a la unidad de DCI; a todos se les realizó una evaluación neuropsicológica y 22 de ellos no recibieron tratamiento por no cumplir los criterios de inclusión, en su mayoría por haber pasado más de 8 meses desde la lesión. Todos recibieron orientaciones terapéuticas. Cincuenta y tres pacientes recibieron una atención integral, incluido el tratamiento neuropsicológico. El porcentaje de varones es mayor que el de mujeres (69,8-30,2%, respectivamente). La causa más común de DCA atendida en nuestra unidad han sido los tumores cerebrales (35,8%; n = 19), en su mayoría de fosa posterior. En segundo lugar en cuanto a frecuencia estarían los traumatismos craneoencefálicos (20,8%; n = 11), en su mayoría varones. Las causas más frecuentes de estos traumatismos son los accidentes domésticos, las caídas y los accidentes de tráfico. El siguiente bloque corresponde a accidentes cerebrovasculares (ACV), que constituyen el 17% (n = 9), también con mayor frecuencia en varones. En menor proporción se atendieron encefalitis (11,3%; n = 6), hipoxia (7,5%, n = 4) y pacientes con daño secundario a intervención o complicaciones de cirugía de la epilepsia (7,5%; n = 4). La gravedad de las secuelas cognitivas se ha clasificado de leve a profunda en base al funcionamiento cognitivo de los niños (tabla 2). El tipo de tratamiento recibido puede verse también en la tabla 2. La distribución de las patologías según edad y sexo queda reflejada en la tabla 3.
Estadísticos descriptivos de los tratamiento rehabilitadores neuropsicológicos
| Media (desviación típica) | |
|---|---|
| Edad de inicio patología (meses) | 93,30 (59, 957) |
| Duración tratamiento neuropsicológico UDCA | 13,73 (5,498) |
| CI/CD pre tratamiento | 71,79 (30,074) |
| Frecuencia (porcentaje) | |
| Sexo (varones) | 37 (69,8) |
| Patologías | |
| Tumores | 19 (35,8) |
| TCE | 11 (20,8) |
| ACV | 12 (22,7) |
| Encefalitis | 7 (13,2) |
| Hipoxia | 4 (7,5) |
| Secuela cognitiva en función del CI al inicio del tratamiento. | |
| Secuela cognitiva leve (CI > 85) | 18 (34,0) |
| Secuela cognitiva moderada (CI entre 70-85) | 17 (32,1) |
| Secuela cognitiva grave (CI entre 50 y 80) | 7 (13,2) |
| Secuela cognitiva profunda (CI < 50) | 11 (20,8) |
| Tratamiento neuropsicológico recibido | |
| Practica ejercicios y asesoramiento familiar | 12 (22,6) |
| Ayuda externa y practica con ejercicios y familia | 3 (5,7) |
| Ayuda externa, metacognición y familia | 2 (3,8) |
| Práctica, metacognición ayudas externas y familia | 13 (24,5) |
| Solo familia | 23 (43,4) |
Frecuencias y porcentajes de las patologías según edad y sexo
| Tumor | TCE | ACV | Encefalitis | Hipoxia | |
|---|---|---|---|---|---|
| Edad | |||||
| 0-6 años | 6 (11,32) | 5 (9,25) | 5 (9,25) | 5 (9,25) | 2 (3,77) |
| 6-12 años | 10 (18,86) | 2 (3,77) | 4 (7,54) | 0 (0,00) | 0 (0,00) |
| 12-18 años | 3 (5,66) | 4 (7,54) | 3 (5,66) | 2 (3,77) | 2 (3,77) |
| Sexo | |||||
| Varones | 14 (26,41) | 9 (16,98) | 8 (15,09) | 3 (5,66) | 3 (5,66) |
| Mujeres | 5 (9,25) | 2 (3,77) | 4 (7,54) | 4 (7,54) | 1 (1,88) |
La unidad DCA cuenta con profesionales sanitarios y no sanitarios que trabajan de forma interdisciplinar: médicos rehabilitadores, psicólogos clínicos con capacitación en neuropsicología clínica, trabajadores sociales, logopedas, fisioterapeutas, terapeutas ocupacionales y profesores de pedagogía terapéutica. Igualmente, durante todo el proceso de trabajo se cuenta con el soporte de otras especialidades médicas relevantes, como la neuropediatría, en niños con DCA.
El tratamiento finaliza cuando se produce alguna de las siguientes situaciones:
- -
Derivación a otros servicios sanitarios
- -
Fin del período de atención
- -
Paciente estabilizado funcionalmente, cumplimiento de objetivos funcionales con reinserción en su vida social, familiar y/o escolar
- -
Aparición de procesos intercurrentes que impidan continuar con el proceso de rehabilitación o exitus.
La duración máxima del tratamiento en la UDCA está estipulada en 18 meses, tras los cuales se orienta a la familia sobre los recursos disponibles para la continuidad de cuidados que requiera cada paciente, manteniendo citas periódicas de seguimiento. La capacidad de la unidad es de 20 pacientes simultáneamente.
El proceso de trabajo en neuropsicología clínica centrado en el paciente se realiza en distintas fases:
- 1.
Entrevista clínica con la familia: es la primera toma de contacto en la que se realiza una historia clínica que debe recoger aspectos del desarrollo evolutivo y nivel premórbido en aspectos motores, de lenguaje y socioemocionales. También se recogen datos clínicos relevantes para establecer el impacto del DCA, las secuelas físicas y complicaciones médicas posteriores, recogiendo datos de las pruebas médicas realizadas hasta la fecha (pruebas de neuroimagen, electroencefalograma). Se revisa la historia escolar del paciente y su expediente académico, ya que proporciona información del nivel premórbido y de la presencia de dificultades de aprendizaje. Por último, se revisa el comportamiento previo al DCA y los cambios tras el mismo, prestando especial atención al desarrollo de alteraciones psicopatológicas o en el funcionamiento ejecutivo conductual.
- 2.
Evaluación neuropsicológica inicial: en función de la edad del niño y de la severidad y secuelas del daño, se realiza una evaluación cognitiva lo más extensa posible que incluya aspectos intelectuales, perceptivos, habilidades no verbales, razonamiento abstracto, lenguaje receptivo/expresivo, memoria verbal/visual, atención y funciones ejecutivas cognitivas. Se incluye en la evaluación una exploración psicopatológica y de funciones ejecutivas conductuales implicadas en la regulación conductual y emocional.
- 3.
Programa de tratamiento neuropsicológico: tras la identificación de los puntos fuertes y débiles en el perfil cognitivo, se realiza un programa de intervención neuropsicológica, frecuentemente multicomponente, pero adaptado de forma individualizada a las características y necesidades del niño o adolescente. Las técnicas empleadas con más frecuencia se basan en el entrenamiento en ejercicios. El uso de estrategias metacognitivas depende de la edad y del deterioro cognitivo del paciente tras el DCA. El uso de ayudas externas se utiliza con más frecuencia ante graves alteraciones mnésicas.
- 4.
Orientaciones al entorno familiar y escolar: desde que se inicia el proceso rehabilitador es importante mantener una comunicación fluida con los agentes implicados en su cuidado. Las necesidades tanto del niño como del entorno van a ir cambiando a medida que se produce la recuperación funcional. Es necesario transmitir en cada momento las necesidades del niño, estableciendo pautas de comunicación y orientaciones sobre el manejo conductual más apropiado, cuidando especialmente aspectos emocionales sin agravar problemas de conducta.
- 5.
Revisiones periódicas: las evaluaciones de seguimiento son necesarias a lo largo del desarrollo de los niños para identificar problemas futuros que puedan aparecer una vez terminado el proceso rehabilitador.
La atención a los familiares dentro de la UDCA se realiza de forma individualizada, pero también a través de un grupo de familias, con participación libre. Pretende conseguir un espacio de seguridad donde las familias pueden intercambiar impresiones, consejos y sentir el apoyo de padres que han vivido una experiencia similar, además de proporcionar un abordaje psicoeducativo sobre las secuelas del DCA y su impacto en la familia. En la tabla 4 se recoge la dinámica de trabajo de los grupos de familia. En las sesiones además se abordan los temas específicos que pueden ir planteando los padres como integrantes del grupo.
Organización de los contenidos en las sesiones grupales de familias dentro de la Unidad de Daño Cerebral Adquirido (UDCA)
| Presentación: en la sesión inicial se describen a los padres los objetivos, cada miembro del grupo se presenta y expresan sus inquietudes y expectativas.¿Qué es el DCA?: se explica el significado de DCA, lo que supone para un cerebro en desarrollo, se analizan los conceptos de plasticidad y vulnerabilidad.Consecuencias del DCA: se abordan las implicaciones cognitivas, emocionales y conductuales que puede causar el daño.Impacto emocional en la familia: se ponen de manifiesto las consecuencias a nivel familiar que ha supuesto el DCA, tanto a nivel emocional como en el reajuste de roles, o la afectación laboral y social que conlleva, así como en las relaciones de pareja.Impacto en los hermanos: se revisan las reacciones habituales de los hermanos ante la nueva situación, las diferencias que se pueden ver en función de la edad de los hermanos, las estrategias adecuadas para abordar problemas de conducta y, por último, las posibles intervenciones para mejorar el estado emocional de los hermanosVuelta a casa: se analiza cómo afrontar la vuelta a casa estableciendo las principales recomendaciones que pueden facilitar la vuelta al domicilio.Estilos de afrontamiento: se discuten los principales estilos de afrontamiento ante el DCA, las ventajas y desventajas de los estilos activo, pasivo o evitativo.Estilos de parentalidad: se revisan los distintos estilos de crianza (permisivo, punitivo, asertivo, sobreprotector, etc.) y la influencia que cada uno puede ejercer sobre la conducta de los niños/adolescentes.Escuela de padres: orientaciones básicas sobre refuerzos, castigos, límites y normas. |
Para realizar el análisis estadístico de los datos se ha utilizado el programa IBM SPSS, versión 25.030. Se han analizado los datos descriptivos de la muestra (media, desviación típica, frecuencia y porcentaje). Se utilizó el coeficiente de correlación de Spearman para analizar la relación entre la edad en la que tiene lugar el DCA, la duración del tratamiento y los cambios producidos en el cociente intelectual (CI) o de desarrollo (CD) y en dominios cognitivos específicos tras finalizar el tratamiento al alta de la unidad. Se utilizó la prueba H de Kruskal-Wallis para analizar el impacto diferencial del tipo de patología sobre el rendimiento cognitivo general y los dominios cognitivos específicos al ingreso, así como el efecto del tratamiento, la patología y la duración del tratamiento sobre las puntuaciones del CI/CD y de las funciones cognitivas al alta.
ResultadosSe observa que la edad del DCA correlaciona de forma positiva con el cambio que se produce entre el nivel cognitivo inicial y el obtenido al finalizar el tratamiento (r = 0,368; p = 0,023); es decir, cuanto mayor es la edad del niño, mayores mejorías se producen en su nivel cognitivo general (CI/CD). Se encontró una correlación negativa entre la edad en la que el niño sufrió el DCA y la duración del tratamiento (r = -0,320; p = 0,020); es decir, cuanto más pequeño es el niño, más meses está en la unidad, habitualmente hasta que se agotan los 18 meses.
El nivel cognitivo (CI/CD) obtenido en la primera evaluación tras el DCA correlaciona positivamente con el del alta (r = 0,824; p = 0,000) y negativamente con los déficits en habilidades cognitivas específicas al finalizar el tratamiento; es decir, a mayor nivel cognitivo previo, menores déficits en lenguaje receptivo (r = -0,831; p = 0,000) y expresivo (r = -0,803; p = 0,00), memoria verbal (r = -0,793; p = 0,000) y visual (r = -0,850; p = 0,000), procesamiento visoespacial (r = -0,843; p = 0,00) y atención (r = -0,833; p = 0,000).
Al analizar la influencia del tipo de patología sobre el rendimiento cognitivo, las etiologías analizadas influyen diferencialmente sobre CI/CD obtenido al incorporarse a la UDCA; es decir, previo al tratamiento (H = 13,528; p = 0,001; ɛ2 = 0,25). De igual forma, al analizar la severidad de las alteraciones según las diferentes etiologías al incorporarse a la UDCA, se encuentran diferencias significativas en lenguaje receptivo (H = 37,981; p = 0,000; ɛ2 = 0,73) y expresivo (H = 34,94; p = 0,000; ɛ2 = 0,671), memoria verbal (H = 25,954; p = 0,000; ɛ2 = 0,499) y visual (H = 25,916; p = 0,000; ɛ2 = 0,498), procesamiento visoespacial (H = 26,755; p = 0,000; ɛ2 = 0,514) y rendimiento atencional (H = 30,267; p = 0,000; ɛ2 = 0,582). Las patologías quedan ordenadas según impacto en el CI/CD (de menor a mayor afectación): tumores, TCE, ACV, encefalitis e hipoxia. En la tabla 5 quedan reflejados los descriptivos de la muestra en la evaluación de CI/CD al ingreso y al alta en la UDCA.
CI/CD de los participantes según patología y según evaluación al ingreso y al alta de la UDC
| Patología | CI/CD inicial | CI/CD al alta |
|---|---|---|
| Tumor-Media (SD) | 86,63 (13,88) | 90,58 (13,60) |
| TCE-Media (SD) | 74,81 (31,07) | 82,52 (20,26) |
| ACV-Media (SD) | 72,91 (28,47) | 78 (27,44) |
| Encefalitis-Media (SD) | 51,28 (36,74) | 54,42 (36,33) |
| Hipoxia-Media (SD) | 25,5 (18,91) | 40 (26,83) |
Después del periodo de tratamiento, al alta en la unidad, se encontraron diferencias significativas en las puntuaciones del CI/CD comparadas con las del ingreso debidas al tratamiento neuropsicológico recibido (H = 7,888; p = 0,019; ɛ2 = 0,151). En este aspecto, no resultaron significativas la patología de base (H = 4,243; p = 0,374) y la duración del tratamiento (H = 3,256; p = 0,196). En la comparación de los cambios cognitivos al alta de la unidad tras el tratamiento neuropsicológico, memoria verbal (H = 13,347; p = 0,008; ɛ2 = 0,256) y atención (H = 12,660; p = 0,013; ɛ2 = 0,243) mejoraron significativamente respecto a los niveles iniciales.
DiscusiónNuestros resultados muestran, al igual que la literatura previa, que el daño producido en etapas más tempranas del desarrollo presenta peor pronóstico cuando se compara con niños mayores que muestran mejor nivel cognitivo tras el DCA y mayores mejorías12,13. Los niños más pequeños necesitan tratamientos de mayor duración, agotando el tiempo máximo de 18 meses permitido en la unidad; posteriormente, la familia requiere orientaciones para la continuidad de cuidados, que se realizan en coordinación con instituciones educativas.
También en consonancia con estudios previos12,13, la patología asociada al DCA es una variable relevante. Cuanto más grave y generalizada, como en el caso de la hipoxia o las encefalitis, mayores secuelas cognitivas se registran y peor recuperación4. En nuestro estudio, el nivel cognitivo general al inicio del tratamiento muestra una relación significativa con el rendimiento cognitivo posterior en diferentes dominios, como el lenguaje expresivo, el lenguaje comprensivo, la memoria verbal, la memoria visual, el procesamiento visoespacial y la atención.
Partiendo de la investigación previa, que establece que las mayores mejorías se obtienen con tratamientos multicomponentes26, todos los niños recibieron tratamientos individualizados que incorporaban entrenamientos en tareas y asesoramiento a las familias, combinados con metacognición y ayudas externas si los pacientes lo requerían o era posible, por edad o gravedad del daño. No se compararon los resultados con un grupo control sin tratamiento por motivos éticos: no puede dejarse a los niños sin tratamiento o posponerlo. La mejor recuperación tras un DCA depende de la precocidad con la que se establezcan medidas rehabilitadoras y siempre es mayor que la recuperación espontánea. Al alta se registra mejoría del nivel general y de aspectos cognitivos importantes como la memoria y la atención, sin registrarse diferencias significativas entre los distintos tipos de tratamientos empleados. Esto posiblemente es debido a que el diseño del tratamiento ha sido individualizado, en función tanto de los déficits como de los recursos cognitivos de los que dispone el niño por edad o gravedad del DCA, como aconseja la literatura previa al respecto23.
ConclusionesEl DCA pediátrico supone un amplio abanico de condiciones médicas con repercusiones muy variables y con escasez de estudios longitudinales con muestras grandes y representativas que nos permitan conocer la evolución de estos pacientes con el tiempo, así como la eficacia de los tratamientos recibidos. La creación de unidades multidisciplinares monográficas para el DCA en población pediátrica dentro del sistema público de salud, como la que describimos, supone un gran avance en el tratamiento de niños con este tipo de patología.
La atención neuropsicológica a los niños y adolescentes con DCA desde el primer momento en unidades especializadas, así como su seguimiento a largo plazo, favorece no sólo la mejoría del niño a nivel clínico, sino que facilita su adaptación al incorporarse progresivamente a su vida de la forma más normalizada posible. Es necesario también proporcionar un soporte emocional a las familias para que puedan participar activamente en la recuperación de su hijo, conociendo y asumiendo de forma realista las dificultades cognitivo/conductuales secuelas del DCA. La información sobre las consecuencias del DCA debe extenderse a los profesionales de la educación que van a ser responsables una vez que el niño pueda incorporarse a la escuela. El objetivo final debe ser conseguir la mejor evolución del niño o adolescente a largo plazo, para afrontar las demandas de su vida tras las consecuencias del daño cerebral8.
Mejorar el funcionamiento cognitivo tras el DCA pediátrico es esencial para favorecer la recuperación de los niños y adolescentes y promover su rehabilitación psicosocial27. El abordaje multidisciplinar del DCA es necesario por la complejidad y variabilidad de las secuelas físicas, cognitivas, sociales y emocionales que presenta y debe mantenerse evolutivamente; en la infancia y adolescencia debe ser impartido por especialistas pediátricos31. Los estudios destacan la importancia de incluir la rehabilitación neuropsicológica en los niños que acaban de sufrir un DCA y la necesidad de realizar estudios sobre la eficacia de programas de tratamiento32.
Conflicto de interesesEl presente estudio no ha recibido ningún tipo de financiación y ninguno de los autores presenta conflicto de intereses.