El riesgo de infarto cerebral dentro de los primeros 90 días tras un ataque isquémico transitorio (AIT) se estima entre un 8-20%. Existe escaso consenso sobre cuál es la estrategia diagnóstica más eficaz. Nuestro objetivo fue evaluar del beneficio del estudio precoz con ecocardiografía transtorácica (ETT) y ultrasonografía carotídea y transcraneal (DTSA/TC) en los pacientes con AIT.
MétodosEvaluamos de forma prospectiva todos los pacientes con AIT atendidos en urgencias durante 24 meses. Recogimos variables demográficas, factores de riesgo vascular y escala ABCD2. La etiología del AIT fue clasificada según criterios TOAST. En todos los pacientes se realizó el estudio vascular precoz (<72h) con ETT y DTSA/TC. Los objetivos primarios fueron la recurrencia vascular cerebral, infarto de miocardio (IAM) o muerte vascular durante el primer año.
ResultadosEvaluamos 92 pacientes con una edad media de 68,3±13 años y el 61% fueron hombres. La media de la escala ABCD2 fue de 3 puntos (≥5 en un 30%). La distribución etiológica fue la siguiente: aterotrombótico de gran vaso 12%; cardioembólico 30%; pequeño vaso 10%; indeterminado 40% e inhabitual 8%. Los hallazgos de la ETT cambiaron el tratamiento en 6 pacientes (6,5%) con exploración física y ECG normal. Al año de seguimiento 3 pacientes (3,2%) sufrieron un infarto cerebral, uno (1%) un IAM y no detectamos ninguna muerte vascular.
ConclusionesEl estudio etiológico precoz en los pacientes con AIT y la detección de pacientes con cardiopatía silente puede haber contribuido a la baja tasa de recurrencia vascular.
The 90-day risk of cerebral infarction in patients with transient ischaemic attack (TIA) is estimated at between 8% and 20%. There is little consensus as to which diagnostic strategy is most effective. This study evaluates the benefits of early transthoracic echocardiography (TTE) with carotid and transcranial Doppler ultrasound in patients with TIA.
MethodsProspective study of patients with TIA in an emergency department setting. Demographic data, vascular risk factors, and ABCD2 score were analysed. TIA aetiology was classified according to TOAST criteria. All patients underwent early vascular studies (<72hours), including TTE, carotid ultrasound, and transcranial Doppler. Primary endpoints were recurrence of stroke or TIA, myocardial infarction (MI), or vascular death during the first year.
ResultsWe evaluated 92 patients enrolled over 24 months. Mean age was 68.3±13 years and 61% were male. The mean ABCD2 score was 3 points (≥5 in 30%). The distribution of TIA subtypes was as follows: 12% large-artery atherosclerosis; 30% cardioembolism; 10% small-vessel occlusion; 40% undetermined cause; and 8% rare causes. Findings from the early TTE led to a change in treatment strategy in 6 patients (6.5%) who displayed normal physical examination and ECG findings. At one year of follow-up, 3 patients had experienced stroke (3.2%) and 1 patient experienced MI (1%); no vascular deaths were identified.
ConclusionsIn our TIA patients, early vascular study and detecting patients with silent cardiomyopathy may have contributed to the low rate of vascular disease recurrence.
El riesgo de infarto cerebral tras un ataque isquémico transitorio (AIT) se estima entre un 4-10% dentro de la primera semana y aumenta hasta un 8-20% en los primeros 90 días1–5. El AIT se considera una urgencia médica por su alta morbimortalidad, estimándose una mortalidad en el primer año entre un 1,9% y un 7,9%6, y un riesgo de infarto de miocardio entre un 1,7% y un 2,7%6,7. Sin embargo, no existe un firme consenso sobre cuál es la estrategia diagnóstica más eficaz para disminuir el riesgo de recurrencia vascular.
Estudios previos han demostrado que el riesgo de sufrir un infarto cerebral tras un AIT se relaciona con diferentes factores clínicos (edad, diabetes mellitus, duración de los síntomas>10min, aparición de síntomas motores o de afectación del lenguaje), subtipo etiológico (ateroesclerosis de gran vaso o causa cardioembólica)5,8, o la detección de lesiones agudas en la resonancia craneal9,10.
Las guías internacionales recomiendan el estudio urgente arterial de troncos supraaórticos dentro de las primeras 48h con ultrasonografía u otra modalidad diagnóstica, mientras que el estudio con ecocardiografía deberá ser considerado en aquellos casos con hallazgos clínicos y/o electrocardiográficos que sugieran enfermedad cardíaca, o en los pacientes con AIT de causa indeterminada11.
A pesar del alto riesgo de recurrencia vascular del AIT, pocos estudios han demostrado que el diagnóstico y tratamiento precoz puede cambiar la historia natural de estos pacientes12,13. El objetivo de nuestro estudio fue evaluar el beneficio de la incorporación de la ecocardiografía transtorácica (ETT) al estudio arterial rápido en los pacientes con AIT seguidos durante un año, comparado con los resultados de series previas.
Pacientes y métodosAnalizamos de forma prospectiva y consecutiva durante 24 meses todos los pacientes con AIT atendidos en el servicio de urgencias. Todos los pacientes fueron evaluados de forma precoz por un neurólogo experto en enfermedad cerebrovascular. Consideramos como AIT aquellos pacientes con un déficit neurológico focal cerebral o retiniano de inicio súbito de menos de 24h de duración y de causa presumiblemente vascular. Todos los pacientes con suficiente sospecha clínica para completar el estudio vascular fueron incluidos en el estudio.
En nuestra práctica clínica habitual todos los pacientes con AIT son ingresados en el hospital para completar el estudio etiológico y el tratamiento.
El neurólogo experto recogió las siguientes variables en el servicio de urgencias en todos los pacientes: escala ABCD2 (≥60 años=1 punto; presión arterial sistólica ≥140mmHg o diastólica ≥90mmHg=1 punto; hemiparesia=2 puntos; alteración en el habla sin debilidad=1 punto; duración de los síntomas ≥60min=2 puntos, de 10 a 59min=1 punto y<10min=0 puntos y diabetes mellitus=1 punto), historia clínica, exploración física completa, datos analíticos con ionograma, hemograma, bioquímica con función renal y hepática, así como coagulación completa, ECG, Rx de tórax y TC craneal.
En los casos donde el paciente no presentó ningún síntoma neurológico guía que pudiera asegurar el territorio arterial afectado (por ejemplo síndrome motor puro) se consideró como territorio arterial indeterminado.
En todos los pacientes se completó el estudio con ETT y ultrasonografía con doppler TSA y transcraneal dentro de las primeras 72h desde el inicio del AIT. Consideramos estenosis intracraneal cuando la velocidad media de flujo fue>80cm/s, con una asimetría de más de 30cm/s entre ambos lados y signos de flujo turbulento y que fuera confirmada por angio-TC o angio-RM craneal. La estenosis carotídea fue clasificada según criterios NASCET: no estenosis o estenosis leve (estenosis<50%), estenosis moderada (estenosis entre el 50 y 69%) y grave (estenosis ≥70%). Otros estudios como holter-ECG, angio-TC, RM craneal o estudio biológico de trombofilia fueron realizados según criterios clínicos.
Definición de factores de riesgo vascularConsideramos como tabaquismo el consumo de tabaco actual. Definimos como hipertensión una presión sistólica ≥140mmHg o diastólica ≥90mmHg, o si el paciente seguía algún tratamiento para la hipertensión. Se consideró como diabetes mellitus si la glucemia basal en ayunas fue ≥126mg/dl o si el paciente seguía algún tratamiento antidiabético, e hipercolesterolemia en aquellos casos con colesterol total ≥220mg/dl o si el paciente tomaba algún tratamiento hipolipidemiante.
Clasificación etiológica del ataque isquémico transitorio y objetivos clínicosLos AIT fueron clasificados etiológicamente según criterios TOAST14 como aterotrombótico de gran vaso (LA), aterotrombótico de pequeño vaso (SV), cardioembólico (CE), causas inhabituales (OC) o de causa indeterminada (UND).
Se recogieron las recurrencias vasculares durante la hospitalización, a los 90 días y al año de seguimiento, mediante visita médica de presencia física con el neurólogo experto. Se consideró como recurrencia vascular el infarto cerebral, un nuevo AIT, infarto de miocardio o muerte vascular desde el momento de la admisión del paciente en urgencias.
El infarto cerebral fue definido como el déficit neurológico súbito focal cerebral o retiniano de aparente causa vascular con una duración>24h.
Todos los pacientes firmaron un consentimiento para participar en el estudio, y el protocolo fue aprobado por el comité de ética de investigación clínica de nuestro centro.
Análisis estadísticoLos resultados de las variables con distribución normal se describen como medias y desviación estándar, y las variables con distribución no normal en forma de medianas y rangos intercuartílicos.
ResultadosEn 24 meses evaluamos un total de 101 pacientes, de los cuales 9 casos (9%) no presentaron una enfermedad vascular cerebral: epilepsia (uno), hipoglucemia (uno), mielopatía (uno), migraña (uno), encefalopatía hipertensiva (4) y encefalopatía hipercápnica (uno). La muestra final incluyó 92 pacientes con una edad media de 68,3±13 años, y el 61% fueron varones. La tabla 1 muestra la distribución de factores de riesgo vascular.
Factores de riesgo y manifestaciones clínicas de los AIT
| Factores de riesgo vascular | |
|---|---|
| Edad (media±DS, años) | 68±13 |
| Sexo masculino (%) | 56 (61) |
| Hipertensión (%) | 60 (65,2) |
| Diabetes mellitus (%) | 35 (38) |
| Hábito tabáquico (%) | 24 (26) |
| Antecedente de ángor o IAM (%) | 15 (16) |
| Fibrilación auricular (%) | 20 (21,7) |
| Hipercolesterolemia (%) | 57 (62) |
| Antecedente de ictus (%) | 42 (45,6) |
| AIT (%) | 28 (30,4) |
| Infarto cerebral (%) | 12 (13) |
| Hemorragia cerebral (%) | 2 (2) |
| Tratamiento antitrombótico previo (%) | 36 (39) |
| Tratamiento hipolipidemiante previo (%) | 40 (43,4) |
| Territorio arterial sintomático | |
| Carotídeo (%) | 51 (55,4) |
| Vertebro-basilar (%) | 10 (11) |
| Retina (%) | 4 (4,3) |
| Indeterminado (%) | 27 (29,3) |
| Características clínicas del AIT | |
| Debilidad motora (%) | 6 (6,5) |
| Escala ABCD2≥5 (%) | 28 (30,4) |
| Duración>60min (%) | 32 (34,7) |
| Tratamiento al alta | |
| AAS (%) | 12 (13) |
| Clopidogrel (%) | 51 (55,4) |
| Anticoagulación (%) | 29 (31,5) |
| Endarterectomía (%) | 5 (5,4) |
| Angioplastia carotídea (%) | 2 (2) |
AAS: ácido acetilsalicílico; AIT: ataque isquémico transitorio.
El 30% de los pacientes presentó un antecedente previo de AIT, y en el 45% de los casos ese AIT previo había ocurrido dentro de los 15 días anteriores al AIT que motivó la consulta en urgencias.
La mediana de la puntuación de la escala ABCD2 fue de 3 puntos (rango entre 0-7), y el 30% de los pacientes presentaron una puntuación>5 puntos.
La mediana de tiempo desde el inicio de los síntomas hasta la llegada al servicio de urgencias fue de 2h y el 59% consultó dentro de las primeras 3h desde el inicio de los síntomas. La mediana de la duración de los síntomas fue de 30min (rango entre 1 y 1.440min) y fue superior a 60min en un 34% de los pacientes. La estancia media de la hospitalización fue de 3,2±2,8 días.
La distribución de los diferentes territorios arteriales afectados fue la siguiente: carotídeo 55,4%; vertebrobasilar 11%, retiniano 4,3% e indeterminado 29,3%.
La distribución etiológica de los AIT fue la siguiente: LA 12%; CE 30,4%; SV 9,8%; UND 40,2%; OC 7,6% (3,2% de causa hemodinámica, 2,2% por embolismo paradójico y 2,2% por trastorno hematológico). Dos o más causas del AIT se detectaron en un 1,1% de los casos.
Detectamos estenosis extracraneal significativa en 9 (9,7%) pacientes; en 83 casos el estudio fue normal o con estenosis leve (<50%), un paciente presentó estenosis moderada (50-69%), 7 una estenosis grave (≥70%) y un paciente una oclusión completa de la arteria carótida interna. En un 2% de los casos se confirmaron estenosis intracraneales sintomáticas.
Se realizó tratamiento de revascularización arterial en 7 (7,6%) pacientes (5 endarterectomías y 2 angioplastias con stent). La mediana de tiempo desde el inicio de los síntomas hasta la revascularización arterial fue de 22 días (rango entre 13 y 90) para la endarterectomía y de 71 días (rango entre 52 y 90) en el caso de las angioplastias.
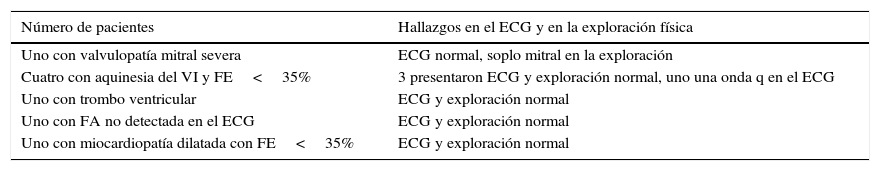
Detectamos una fuente cardoembólica en 28 (30%) pacientes; 20 (21,5%) presentaron fibrilación auricular y 8 (8,6%) otras fuentes cardioembólicas detectadas por la ETT realizada en las primeras 72h (tabla 2). De estos 8 pacientes en 6 casos la exploración física y el ECG inicial fueron normales, en los otros 2 casos uno presentó un soplo mitral y otro una onda q en cara inferior. Por lo tanto, en un 6,5% de los pacientes la ETT cambió el diagnóstico de AIT de causa indeterminada a causa cardioembólica, así como la estrategia terapéutica inicial en las primeras 72h (se suspende la antiagregación iniciada en las primeras 24h y se inicia anticoagulación).
Pacientes donde la ETT cambió la estrategia terapéutica
| Número de pacientes | Hallazgos en el ECG y en la exploración física |
|---|---|
| Uno con valvulopatía mitral severa | ECG normal, soplo mitral en la exploración |
| Cuatro con aquinesia del VI y FE<35% | 3 presentaron ECG y exploración normal, uno una onda q en el ECG |
| Uno con trombo ventricular | ECG y exploración normal |
| Uno con FA no detectada en el ECG | ECG y exploración normal |
| Uno con miocardiopatía dilatada con FE<35% | ECG y exploración normal |
ECG: electrocardiograma; FA: fibrilación auricular; FE: fracción de eyección; VI: ventrículo izquierdo.
La RM se realizó en un 72% de los pacientes, con una demora media de 10 días desde el inicio de los síntomas. En un 26% de los casos se detectaron lesiones agudas en secuencias de difusión, y por lo tanto no se trató de un AIT, sino de un infarto cerebral (infarto lacunar en un 7,6%; infarto no lacunar en territorio carotídeo 15%; infarto vertebro basilar 2%; lesiones agudas bilaterales en un 1%). Estas lesiones agudas se distribuyeron según la etiología del AIT de la siguiente forma: 4,3% LA, 34,7% CE, 39% UND, 8,7% SV y 13% en OC.
Objetivos a los 90 días y al año de seguimientoTres pacientes (3,2%) sufrieron un infarto cerebral, con una media de tiempo de 29 días desde el AIT que motivó la consulta en urgencias. De ellos, 2 pacientes presentaron una estenosis carotídea significativa no accesible a la endarterectomía y sufrieron un infarto cerebral a la espera de la angioplastia carotídea en otro centro distinto al nuestro, puesto que nuestro centro no realiza procedimientos endovasculares. El tercer paciente presentó una fibrilación auricular, pero con contraindicación absoluta a la anticoagulación, y sufrió un infarto cerebral a los 90 días del AIT.
Respecto a la recurrencia de nuevos AIT aparecieron en 17 pacientes (18,5%), con una media de tiempo de 3 días respecto al AIT inicial. La distribución etiológica de estos nuevos AIT fue la siguiente: CE 7; LA 1; SV 2; OC 2; UND 5 (tabla 3).
Distribución en el tiempo de la recurrencia vascular cerebral o infarto de miocardio tras el AIT inicial
| Recurrencia vascular | ≤2 días | >2 y ≤7 días | >7 y ≤30 días | >30 y ≤90 días | >90 días y un año | Total de eventos |
|---|---|---|---|---|---|---|
| InfartoAITIAM | 010 (10,8)0 | 1 (1,1)1 (1,1)0 | 1 (1,1)3 (3,2)0 | 1 (1,1)2 (2,2)1 (1) | 01 (1,1)0 | 3 (3,3)17 (18,5)1 (1) |
Datos expresados como n.° (%).
AIT: ataque isquémico transitorio; IAM: infarto agudo de miocardio.
Un paciente sufrió un infarto de miocardio a los 90 días, y no detectamos ninguna hemorragia cerebral o muerte vascular durante el seguimiento de un año.
DiscusiónEn nuestro estudio hemos detectado que al año de seguimiento solo un 3,2% de los pacientes sufrieron un infarto cerebral, un 1% un infarto de miocardio y no detectamos ninguna hemorragia cerebral ni muerte vascular, una reducción muy importante comparado con series previas donde la tasa de infarto cerebral en pacientes que han sufrido un AIT se sitúa entre el 8-20% a los 90 días. Creemos que la reducción de esta tasa de infarto cerebral tan importante podría relacionarse con el hecho de completar el estudio vascular ecocardiográfico y arterial de forma precoz.
El riesgo de nuevos AIT fue mayor durante los primeros 2 días tras el AIT inicial, y la fuente cardioembólica fue la principal causa de la recurrencia de los nuevos AIT. Sin embargo, solo un paciente con fuente cardioembólica (y contraindicación absoluta para la anticoagulación) sufrió un infarto cerebral en un año de seguimiento.
Respecto a la etiología de los AIT en nuestro estudio hemos detectado que la fuente cardoembólica fue el segundo subtipo etiológico más frecuente de los AIT (30,4%) tras la causa indeterminada (40,2%). Al alta 29 pacientes (31%) fueron tratados con anticoagulación por los siguientes motivos: CE 26 (28,2%); OC 2 (2,1%); UND uno (1%), por 2 causas posibles. En estudios previos de pacientes con AIT hospitalizados y evaluados por un neurólogo experto en enfermedad vascular mediante entrevista clínica15–19, el porcentaje de anticoagulación al alta varía entre un 5 a un 30%, y el riesgo de infarto cerebral es mayor en los estudios con menores tasas de anticoagulación. Estas diferencias pueden ser explicadas porque la ETT no se realiza de forma sistemática en todos los pacientes, lo que podría estar infraestimando la fuente cardioembólica, y con ello el aumento del riesgo de recurrencia vascular.
Las guías actuales no recomiendan la realización de ETT de forma sistemática en todos los pacientes con AIT. Estas recomendaciones se basan en la falta de suficiente evidencia científica que apoye el beneficio de la ETT en todos los AIT11. Sin embargo, la falta de una evidencia científica firme respecto a la ETT en los pacientes con AIT no necesariamente refleja la falta de beneficio de esta exploración. La ETT es capaz de detectar fuentes cardioembólicas de medio y bajo riesgo embólico, y aporta información complementaria sobre el funcionamiento cardíaco o sobre una posible miocardiopatía subyacente, ayudando al clínico en el ajuste del tratamiento antihipertensivo, antiarrítmico o en el tratamiento de la insuficiencia cardíaca.
Por estudios previos se estima que al año de seguimiento tras un AIT el riesgo de infarto de miocardio es de un 1,7% a un 2,7%, y una tasa de mortalidad de causa vascular entre un 1,9% y un 7,9%6,20. En nuestro estudio, al igual que en estudios previos donde se ha realizado la ETT de forma sistemática19,21, el 1% de los pacientes sufrieron un infarto de miocardio y no hubo ninguna muerte vascular al año de seguimiento. Por lo tanto, si los estudios con mayores tasas de anticoagulación al alta demuestran menores tasas de infarto cerebral17,19, y los estudios donde la ETT se realiza de forma sistemática muestran menores tasas de infarto cerebral, infarto de miocardio o muerte vascular, podría evidenciar que quizás la realización de la ETT de forma sistemática ayuda a detectar más causas cardioembólicas y con ello a disminuir la recurrencia vascular.
En nuestro estudio la ETT se realizó en todos los pacientes independientemente de la normalidad de la exploración física o del ECG. Detectamos que en 6 pacientes (6,5%) existía una fuente cardioembólica a pesar de la normalidad de estos estudios. En los casos en los que se detectó una miocardiopatía isquémica silente el paciente fue enviado al servicio de cardiología para completar el estudio y tratamiento de la cardiopatía isquémica. La detección de estos pacientes y el tratamiento precoz de su cardiopatía podría haber contribuido a la baja tasa de recurrencia vascular y a la ausencia de muertes vasculares. Sin embargo, sería necesario un estudio aleatorizado con un grupo control para poder demostrar el verdadero beneficio de la ETT precoz en la reducción de los eventos vasculares.
El riesgo de infarto cerebral tras un AIT se relaciona con diferentes factores clínicos (edad, diabetes mellitus, duración de los síntomas>10min, aparición de déficit motor o alteración del lenguaje), con el subtipo etiológico (aterosclerosis de gran vaso o fuente cardioembólica)5,8 y con el hallazgo de lesiones agudas en la resonancia magnética9,10. En los pacientes con un AIT y una puntuación en la escala ABCD2 de 4 o 5 se estima un riesgo de infarto cerebral de un 9,8% a los 90 días, y de un 17,8% si el ABCD2 es>620,22. Respecto a las lesiones agudas en la resonancia la combinación de presencia de lesiones agudas y duración de los síntomas>60min es un predictor independiente de futuros eventos isquémicos cerebrales (OR=5,02)9. En nuestro estudio el 30% de los pacientes presentaron una puntuación en la escala ABCD2≥5 puntos, y el 28% de los pacientes presentaron lesiones agudas en la resonancia. De los pacientes con lesiones agudas en la resonancia en un 12% de los casos la duración de los síntomas fue ≥60min. Por lo tanto, nuestra baja tasa de recurrencia es poco probable que sea debida a las características de la muestra.
Nuestro estudio presenta diversas limitaciones: 1) con una muestra mayor de pacientes se podría evaluar mejor el riesgo de recurrencia vascular de los AIT; 2) la ETE puede mejorar la clasificación etiológica y estimar mejor la función ventricular en los casos con mala ventana acústica. Es más sensible que la ETT en la detección de otras potenciales fuentes cardioembólicas; 3) desconocemos la influencia relativa en la reducción de la recurrencia vascular de cada uno de los tratamientos de prevención secundaria utilizados (por ejemplo antiagregación, estatinas, antihipertensivos). En nuestro estudio el tratamiento de prevención secundaria se inició inmediatamente, y todos los pacientes fueron evaluados por un neurólogo experto en enfermedad vascular, tanto en el servicio de urgencias como de forma ambulatoria en consultas externas a los 90 días y al año. Este seguimiento permitió una excelente adherencia al tratamiento; 4) nuestros resultados corresponden a pacientes de un único hospital, lo cual puede limitar la generalización de los resultados a otras poblaciones; 5) no estratificamos el pronóstico en función de la escala ABCD2 debido al escaso número de pacientes; 6) al no tratarse de un estudio aleatorizado con un grupo control, no podemos confirmar el beneficio de la ETT precoz en la reducción de los eventos vasculares, por lo que únicamente podemos comparar nuestros resultados con otras series; 7) los tiempos de demora para la realización de la angioplastia carotídea fueron excesivos y posiblemente responsables de parte de las recurrencias vasculares. Actualmente nuestro centro ha puesto en marcha un nuevo circuito para acortar estos tiempos; y 8) en nuestro centro los AIT no están monitorizados durante las primeras 48h, lo cual podría haber aportado más información en cuanto a trastornos del ritmo. Sin embargo, solo un paciente de los que la ETT cambia el diagnóstico fue una fibrilación auricular no detectada en el ECG inicial, y en el resto de los casos se trató de cardiopatía estructural embólica.
Estudios previos han demostrado que los AIT evaluados por especialistas consiguen reducir el riesgo de recurrencia vascular. Los estudios EXPRESS13 y SOS-TIA12 demostraron que la rápida evaluación y tratamiento de los pacientes con AIT se asoció a una baja tasa de infarto cerebral a los 90 días (2,1 y 1,2% respectivamente). En nuestro estudio hemos detectado que la evaluación por un neurólogo experto seguido de un estudio arterial y cardíaco rápido presentó bajas tasas de recurrencia cerebral, infarto de miocardio y muerte vascular, un beneficio que se ha mantenido hasta un año de seguimiento.
ConclusiónNuestros resultados sugieren que el estudio rápido del AIT en el servicio de urgencias ayuda a determinar la fisiopatología de la isquemia cerebral. En función de nuestros resultados, el estudio vascular rápido y la detección de los pacientes con una miocardiopatía silente puede haber contribuido a las bajas tasas de infarto cerebral, infarto de miocardio y muerte vascular al año de seguimiento. La principal aportación de nuestro estudio es la importante reducción del riesgo de infarto cerebral al año de seguimiento comparado con otras series, un hecho en el que posiblemente han influido numerosos factores como la prevención secundaria, la valoración por el neurólogo experto en enfermedad cerebrovascular, y quizás el estudio cardiológico, dado que la segunda causa más frecuente del AIT tras la indeterminada en nuestra serie fue la causa cardioembólica. Es lógico pensar que detectar y tratar la causa más frecuente del AIT seguramente se acompaña de beneficios. Basándonos en nuestros resultados creemos que los pacientes con AIT deberían ser evaluados por un neurólogo experto en enfermedad cerebrovascular, y completar un estudio arterial y cardíaco rápido independientemente de la normalidad del ECG o de la exploración física.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Agradecemos al equipo de urgencias su ayuda para la realización de este estudio.
Este estudio fue presentado como comunicación oral en la lxiii reunión anual de la Sociedad Española de Neurología. Neurología. 2011;26:33.