El Doppler transcraneal con contraste (DTC-c) tiene una alta sensibilidad para la detección de comunicación derecha-izquierda (CDI), probablemente mayor que la del ecocardiograma transtorácico (ETT) y comparable con la del transesofágico (ETE). Objetivo: Evaluar la precisión del ecocardiograma (ETT y ETE) para detectar CDI, comparándolo con DTC-c.
Material y métodosEstudio observacional de pacientes <55 años con isquemia cerebral de origen indeterminado (2007-2009) a los que se les realizó una monitorización con DTC-c para detectar CDI, en reposo y tras maniobra de Valsalva (MV). El ETT y ETE se realizaron cuando estaba indicado según el protocolo de estudio cerebrovascular de nuestro centro. La precisión del ETT y ETE para detectar CDI fue calculada comparándolos con DTC-c.
ResultadosSe incluyeron 115 pacientes a los que se les realizó monitorización con DTC-c. Edad media 43,3 (DE 10,3) años, 51,3% hombres. El ETT se realizó en 102 y el ETE en 81 pacientes. La detección de CDI fue mayor con DTC-c que con ETT (67,6 vs. 22,5%, p=0,001) o con ETE (77,8 vs. 53,1%, p=0,001). El ETT, comparado con DTC-c tras MV, mostró: sensibilidad 31,8%, especificidad 96,9%, valor predictivo positivo (VPP) 95,6%, valor predictivo negativo (VPN) 40,5% y precisión 52.9% para detectar CDI. El ETE, comparado con DTC-c tras MV, mostró: sensibilidad 63,4%, especificidad 83,3%, VPP 93%, VPN 39,4% y precisión 67,9%. La precisión del ETT y ETE se incrementó cuando se compararon con el DTC-c en reposo.
ConclusionesEl ETT y ETE presentan un número elevado de falsos negativos para detección de CDI, cuando se comparan con el DTC-c. Los estudios clínicos deberían considerar al DTC-c como mejor técnica para diagnosticar CDI cuando se sospecha embolia paradójica.
Contrast transcranial Doppler (c-TCD) has a high sensitivity for detecting right-to-left shunt (RLS), and is probably higher than transthoracic echocardiography (TTE) and comparable with transesophageal echocardiography (TEE).
ObjectiveTo evaluate the accuracy of echocardiography (TTE and TEE) to detect RLS compared to c-TCD.
Material and methodsObservational study of patients <55 years old with cerebral ischaemia of undetermined origin (2007-2009). All underwent c-TCD monitoring to detect RLS, at rest and after Valsalva manoeuvre (VM). The TTE and TEE were performed when indicated by our cerebrovascular protocol. The accuracy of TTE and TEE for detecting RLS was calculated by comparing them with c-TCD.
ResultsA total of 115 patients with c-TCD, mean age 43.3 (SD 10.3) years, 51.3% male. The TTE was performed in 102, and TEE in 81, patients. RLS detection was higher with c-TCD than with TTE (67.6% vs. 22.5%, P=.001) or TEE (77.8% vs. 53.1%, P=.001). The TTE, compared with c-TCD after MV showed: sensitivity 31.8%, specificity 96.9%, positive predictive value (PPV) 95.6%, negative predictive value (NPV) 40.5% and accuracy 52.9% to detect RLS. TEE, compared with c-TCD after MV showed: sensitivity 63.4%, specificity 83.3%, PPV 93%, NPV 39.4% and accuracy 67.9%. The accuracy of TTE and TEE improved when they were compared with c-TCD at rest.
ConclusionsTTE and TEE show a considerable number of false negatives for RLS detection. Clinical studies should consider the c-TCD as the best technique to diagnose RLS when a paradoxical embolism is suspected.
La comunicación derecha-izquierda (CDI), que se produce cuando existe un foramen oval permeable (FOP) o una fístula arterio-venosa extracardiaca, es un factor de riesgo de embolia paradójica cerebral1,2. Esta CDI puede detectarse mediante diversas técnicas, como el Doppler transcraneal con contraste (DTC-c)3,4, el ecocardiograma transtorácico (ETT)7,8 y el ecocardiograma transesofágico (ETE)5,6. El ETE se ha considerado como el «patrón de oro» para diagnosticar una CDI, sobre todo porque permite la visualización directa de un FOP con más sensibilidad y especificidad que el ETT7,8. Sin embargo, el DTC-c detecta la presencia de CDI en un alto porcentaje de los pacientes con ictus isquémico de origen indeterminado9,10, y esta cifra es comparable con la del ETE3,11–13.
Por otra parte, el DTC-c detecta hasta un 30% de CDI que luego no se observan en el ETE, mientras que son anecdóticos los casos de CDI en ETE sin CDI en DTC-c3,9,10,14. Esta discordancia entre el DTC-c y ecocardiograma podría deberse a la presencia de una CDI extracardiaca. Sin embargo, la localización exacta del cortocircuito, intra o extracardiaco, no debería suponer un impedimento para observar una CDI con menor frecuencia en el ETT o el ETE en comparación con el DTC-c. Por el contrario, sí podrían ser las limitaciones técnicas del ecocardiograma, como la dificultad para realizar una Maniobra de Valsalva (MV) adecuada o la disminución de visibilidad con dicha maniobra, las que limitarían la sensibilidad de esta técnica.
Pese a que la monitorización DTC-c es considerada por la mayoría de los neurólogos como la técnica más sensible para detectar CDI3, no se han realizado estudios que evalúen la precisión del ETT y el ETE en su detección considerando como «patrón de oro» al DTC-c.
Por todo ello, nuestro objetivo ha sido evaluar la sensibilidad, especificidad, valor predictivo positivo (VPP), valor predictivo negativo (VPN) y precisión del ecocardiograma (ETT y ETE) en la detección CDI, comparándolo con el DTC-c.
Material y métodosEstudio observacional de los pacientes menores de 55 años con isquemia cerebral atendidos en nuestro Centro de Ictus durante tres años (2007-2009). Los pacientes fueron registrados prospectivamente en una base de datos específica para ictus, donde se incluyeron los resultados de la monitorización DTC-c y de los estudios ecocardiográficos. Se seleccionaron y estudiaron retrospectivamente aquellos pacientes a los que se les había realizado una monitorización con DTC-c, dentro del protocolo de estudio cerebrovascular, para investigar la presencia de CDI. La realización de ETT y/o ETE siguió el mismo protocolo de estudio cerebrovascular de nuestro centro, que se detalla más adelante.
Se analizaron los siguientes parámetros: a) datos demográficos; b) factores de riesgo vascular previos, como hipertensión arterial (HTA), diabetes mellitus (DM), hiperlipemia (hipercolesterolemia e hipertrigliceridemia), tabaquismo, migraña (con o sin aura), abuso de alcohol, consumo de otras drogas, enfermedad arterial periférica, coagulopatía protrombótica, fibrilación auricular (FA), cardiopatía isquémica (angina de pecho e infarto agudo de miocardio), enfermedad valvular cardiaca y válvula cardiaca protésica, hematocrito mayor del 50%, tratamiento con anticonceptivos orales y embarazo; c) subtipo etiológico de infarto cerebral de acuerdo con la clasificación del Grupo de Estudio de Enfermedades Cerebrovasculares de la Sociedad Española de Neurología15 (infarto cardioembólico, aterotrombótico, lacunar, de causa inhabitual y de origen indeterminado).
Durante la hospitalización todos los pacientes se sometieron al mismo protocolo de estudio cerebrovascular, que incluye al menos una prueba de imagen cerebral (tomografía computarizada y/o resonancia magnética), un estudio sanguíneo de laboratorio, una radiografía de tórax, un electrocardiograma, un estudio eco-Doppler color de troncos supraaórticos, DTC y una monitorización DTC-c para detección de CDI. A los pacientes con infarto no lacunar sin enfermedad arteriosclerótica ni otro trastorno vascular no arteriosclerótico se les realizó un ETT con ecocontraste. En los casos en que este último no reveló ninguna cardiopatía estructural embolígena (incluyendo FOP o ASA), se realizó un ETE con ecocontraste para descartar la presencia de alteraciones del septo auricular. En tres casos no pudo realizarse el ETE por escasa tolerancia por parte del paciente.
Protocolo de monitorización DTC-cLa presencia de CDI se estudió mediante la monitorización de la arteria cerebral media con DTC, utilizando para ello una sonda de 2-mHz e insonando a través de la ventana temporal. El contraste consistió en una mezcla de suero salino (9mL) y aire (1mL) que se realizó mediante la agitación de los dos componentes en dos jeringas de 10mL conectadas por una vía. La solución se inyectó en la vena antecubital para producir bolos de microburbujas (MB) de aire. El procedimiento se realizó tres veces en reposo y tres veces durante la MV, como se ha descrito previamente2. La presencia de CDI se estableció cuando se detectaron MB en los primeros siete segundos tras la infusión del bolo de contraste, contándose el número de MB registradas. La magnitud de la CDI se estableció tanto reposo como tras MV según criterios internacionales16: ausente (no MB), pequeño (< 10 MB), mediano (> 10 MB con patrón ducha) y grande (>10 MB con patrón cortina). Se consideró CDI tardía si se obtenían MB más allá de 7 segundos.
Protocolo de ecocardiografíaTanto el ETT como el ETE fueron realizados en los primeros siete días tras la monitorización DTC-c, y siempre por cardiólogos expertos en ecocardiografía de nuestro hospital que siguieron el mismo protocolo. En ambas pruebas se utilizó suero agitado como contraste, introducido en bolo por la vena antecubital. La mezcla consistió en 9mL de suero salino fisiológico y 1mL de aire, agitado diez veces a través de dos jeringas conectadas a una llave de tres pasos. La inyección del contraste se realizó al menos dos veces en reposo y otras dos tras la MV.
Se consideró la existencia de CDI cuando se observó paso de MB de la aurícula derecha a la izquierda en cualquier momento. No se estableció una gradación estandarizada de la magnitud de la CDI en el ecocardiograma.
Se consideró la existencia de FOP cuando: a) había paso de MB a la aurícula izquierda en los primeros 3-5 latidos después de rellenarse la aurícula derecha, o b) se visualizó un flap característico de la membrana de la fosa oval con paso de flujo a su través, demostrado por Doppler color17,18.
Se consideró la existencia de aneurisma del septo interauricular (ASA) cuando en el ETE se observaba hipermovilidad de la membrana de la fosa oval con desplazamiento total de al menos 15mm y un diámetro de la base de la zona abombada de 15mm o mayor17,18.
Los pacientes que no pudieron colaborar en la realización de la MV en ninguna de las pruebas -DTC-c, ETT, ETE- (2 casos, por coma) fueron excluidos del estudio.
Estudio estadísticoSe llevó a cabo con el paquete SPSS versión 15.0 para Windows. Las variables cuantitativas se describen mediante la media (desviación estándar, DS) o la mediana (rango intercuartílico, RIC) y las cualitativas mediante porcentajes. El análisis univariante se desarrolló con el test de la χ2 o el test exacto de Fisher para las variables dicotómicas. Las variables continuas se analizaron con la prueba de la t de Student o la de Mann-Whitney si no podía asumirse la normalidad. Se consideraron significativos los valores de p menores de 0,05.
La sensibilidad, especificidad, VPP, VPN y precisión del ETT y ETT para detectar CDI fueron calculados comparándolos con el resultado del DTC-c tanto en reposo como tras la MV.
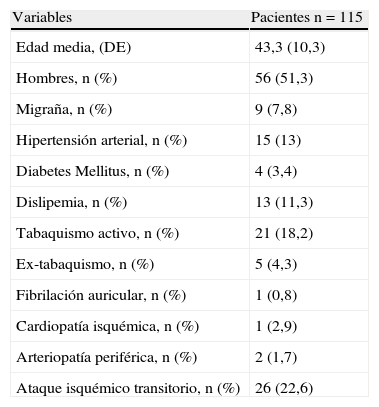
ResultadosSe incluyeron 115 pacientes menores de 55 años con ictus isquémico a los que se les había realizado DTC-c. La edad media era de 43,3 (DE 10,3) años. El 51,3% fueron hombres. La tabla 1 muestra los datos demográficos, factores de riesgo y tipo de ictus isquémico.
Datos basales
| Variables | Pacientes n=115 |
| Edad media, (DE) | 43,3 (10,3) |
| Hombres, n (%) | 56 (51,3) |
| Migraña, n (%) | 9 (7,8) |
| Hipertensión arterial, n (%) | 15 (13) |
| Diabetes Mellitus, n (%) | 4 (3,4) |
| Dislipemia, n (%) | 13 (11,3) |
| Tabaquismo activo, n (%) | 21 (18,2) |
| Ex-tabaquismo, n (%) | 5 (4,3) |
| Fibrilación auricular, n (%) | 1 (0,8) |
| Cardiopatía isquémica, n (%) | 1 (2,9) |
| Arteriopatía periférica, n (%) | 2 (1,7) |
| Ataque isquémico transitorio, n (%) | 26 (22,6) |
DE: desviación estándar.
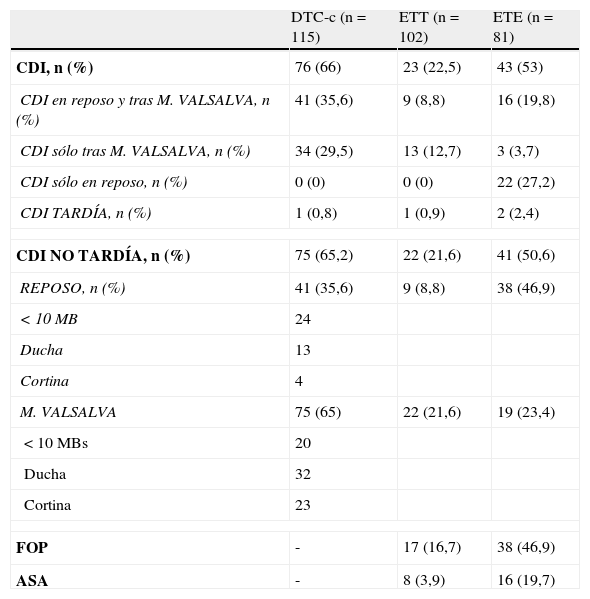
De los 115 pacientes incluídos con un DTC-c, en 102 casos se realizó, además, un ETT. De estos 102 con DTC-c y ETT, en 81 casos se realizó además un ETE. Los resultados de las pruebas se muestran en la tabla 2. El 66% de los pacientes mostraron CDI mediante DTC-c y en un caso se trató de una CDI tardía. El 35,6% mostró CDI en el DTC-c tanto en reposo como tras MV, el 29,5% sólo tras MV y ningún caso mostró CDI sólo en reposo pero no tras MV. El ETT mostró CDI en el 22,5% de los casos, en una ocasión una CID tardía. El 8,5% mostró CDI tanto en reposo como tras MV, el 12,7% sólo tras MV y en ningún caso se observó sólo en reposo y no tras MV. Además, el ETT visualizó un FOP en 17 casos y ASA en 8. El ETE mostró CDI en el 53% de los casos, en dos ocasiones se trató de una CDI tardía. El 19,8% mostró CDI tanto en reposo como tras MV, el 3,7% sólo tras MV y el 27,2% mostró CDI sólo en reposo y no tras MV. Se visualizó FOP en el 46,9% y ASA en el 19,7% de los pacientes a los que se les realizó ETE.
Resultados del DTC-c, el ETT y el ETE
| DTC-c (n=115) | ETT (n=102) | ETE (n=81) | |
| CDI, n (%) | 76 (66) | 23 (22,5) | 43 (53) |
| CDI en reposo y tras M. VALSALVA, n (%) | 41 (35,6) | 9 (8,8) | 16 (19,8) |
| CDI sólo tras M. VALSALVA, n (%) | 34 (29,5) | 13 (12,7) | 3 (3,7) |
| CDI sólo en reposo, n (%) | 0 (0) | 0 (0) | 22 (27,2) |
| CDI TARDÍA, n (%) | 1 (0,8) | 1 (0,9) | 2 (2,4) |
| CDI NO TARDÍA, n (%) | 75 (65,2) | 22 (21,6) | 41 (50,6) |
| REPOSO, n (%) | 41 (35,6) | 9 (8,8) | 38 (46,9) |
| < 10 MB | 24 | ||
| Ducha | 13 | ||
| Cortina | 4 | ||
| M. VALSALVA | 75 (65) | 22 (21,6) | 19 (23,4) |
| < 10 MBs | 20 | ||
| Ducha | 32 | ||
| Cortina | 23 | ||
| FOP | - | 17 (16,7) | 38 (46,9) |
| ASA | - | 8 (3,9) | 16 (19,7) |
CDI: comunicación derecha-izquierda; MB: microburbujas.
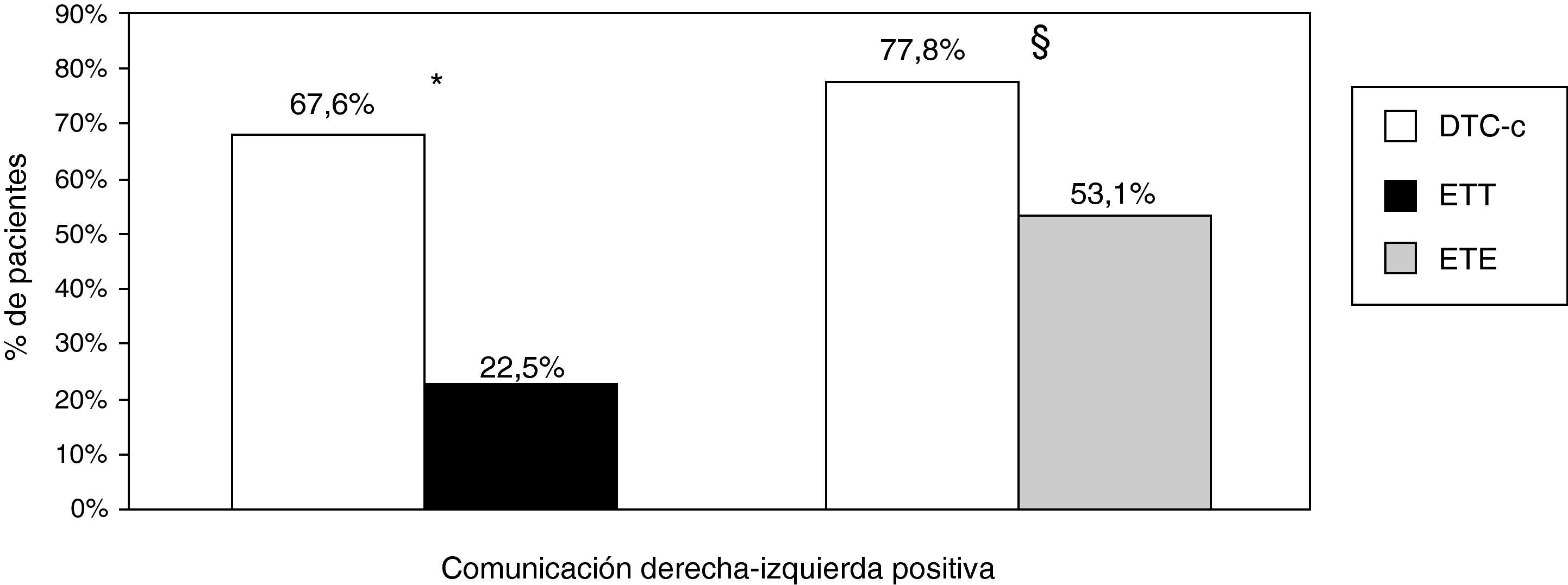
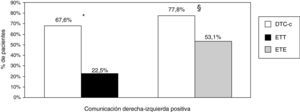
En el grupo de pacientes con DTC-c y ETT (n=102), se observó que la detección de CDI fue mayor con DTC-c que con el segundo (67,6 vs. 22,5%, p=0,001). En los 81 pacientes a los que se les realizó DTC-c y ETE también se observó una mayor detección de CDI con DTC-c que con ETE (77,8 vs. 53,1%, p=0,001) (fig. 1).
Detección de comunicación derecha-izquierda mediante DTC-c, ETT y ETE. *Los porcentajes se refieren al grupo de pacientes a los que se les ha realizado DTC-c y ETT (n = 102). P = 0,001 para la detección de comunicación derecha-izquierda con DTC-c y ETT. §Los porcentajes se refieren al grupo de pacientes a los que se les ha realizado DTC-c y ETE (n = 81). P = 0,001 para la detección de comunicación derecha-izquierda con DTC-c y ETE. DTC-c: Doppler transcraneal con contraste; ETT: ecocardiograma transtorácico; ETE: ecocardiograma transesofágico.
Un paciente con DTC-c negativo mostró CDI en ETT y ETE. Además otros tres pacientes con DTC-c negativo mostraron CDI en ETE.
Se analizó si la detección de CDI mediante ecocardiografía variaba según el tamaño de dicha CDI en el DTC-c tras la MV. El ETT se realizó en 69 de los 75 casos de CDI tras MV mediante DTC-c. Al analizar dichos 69 casos, el ETT detectó CDI en el 31,6% (6/19) de los casos con CDI de pequeño tamaño (<10 MB), en el 25% (7/28) de los casos con CDI de mediano tamaño (> 10 MB, patrón en ducha) y en el 50% (11/22) de los pacientes con CDI de gran tamaño (> 10 MB, patrón en cortina) según el DTC-c. El ETE se realizó en 61 de los 75 casos con CDI tras MV mediante el DTC-c. Al analizar dichos 61 casos se observó que el ETE detectó el 36,8% (7/19) de las CDI pequeño tamaño, el 59,1% (13/22) de las CDI de mediano tamaño y el 100% (20/20) de las CDI de gran tamaño según el DTC-c.
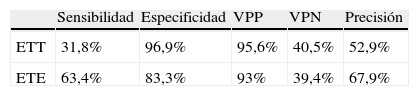
El ETT, comparado con DTC-c tras MV, mostró: sensibilidad 31,8%, especificidad 96,9%, VPP 95,6%, VPN 40,5% y precisión 52.9% para detectar CDI. El ETE, comparado con DTC-c tras MV, mostró: sensibilidad 63,4%, especificidad 83,3%, VPP 93%, VPN 39,4% y precisión 67,9% (tabla 3).
Parámetros de precisión para la detección de comunicación derecha-izquierda del ETT y ETE comparado con DTC-c tras Maniobra de Valsalva
| Sensibilidad | Especificidad | VPP | VPN | Precisión | |
| ETT | 31,8% | 96,9% | 95,6% | 40,5% | 52,9% |
| ETE | 63,4% | 83,3% | 93% | 39,4% | 67,9% |
ETE: ecocardiograma transesofágico; ETT: ecocardiograma transtorácico.
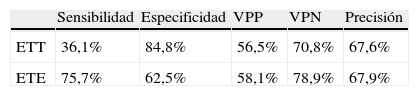
Comparado con el DTC-c en reposo, el ETT mostró: sensibilidad 36,1%, especificidad 84,4%, VPP 56,5%, VPN 70,8% para detectar CDI. Sin embargo, el ETE mostró: sensibilidad 75,7%, especificidad 62,5%, VPP 58,1%, VPN 78,9% y precisión 67,9% para detectar CDI (tabla 4).
Parámetros de precisión para la detección de comunicación derecha-izquierda del ETT y ETE, en comparación con DTC-c en reposo
| Sensibilidad | Especificidad | VPP | VPN | Precisión | |
| ETT | 36,1% | 84,8% | 56,5% | 70,8% | 67,6% |
| ETE | 75,7% | 62,5% | 58,1% | 78,9% | 67,9% |
ETE: ecocardiograma transesofágico; ETT: ecocardiograma transtorácico.
El presente estudio es una de las series más largas que compara tres técnicas diagnósticas – DTC-c, ETT y ETE- en la detección de CDI en pacientes menores de 55 años con ictus isquémico, y es el primero en utilizar al DTC-c como «patrón de oro». Los resultados muestran que el ecocardiograma, si bien es la única prueba diagnóstica que observa un FOP desde el punto de vista anatómico, resulta ser muy limitado en la detección de una CDI, en comparación con el DTC-c. Esta limitación es aún mayor en el caso del ETT.
La presencia de CDI en nuestra serie, evaluada mediante DTC-c, es alta (66%). Teniendo en cuenta que se trata de pacientes jóvenes y con ictus de origen indeterminado en el momento de la realización de la prueba, los datos son similares a los observados en estudios previos. Un meta-análisis observó una prevalencia de FOP del 55% en pacientes menores de 55 años con infarto cerebral de origen criptogénico19. Además, un estudio que evaluaba la detección de CDI de manera simultanea con DTC-c y ETE mostró una frecuencia de dicha CDI del 66% en pacientes jóvenes con ictus de origen indeterminado9, como en el presente trabajo.
El DTC-c es una técnica muy sensible para la detección de CDI, con unas cifras de sensibilidad rondando el 100%, cuando se compara con el ETE8,14. Sin embargo, pese a detectar incluso con mayor frecuencia la presencia de CDI, el DCT-c no ha sido considerada como la prueba más fiable para establecer dicha CDI y sí el ETE, probablemente debido a que la mayoría de los estudios comparativos han sido realizados por cardiólogos7,8,11. De hecho, un estudio reciente ha puesto de manifiesto estas diferencias al comparar la sensibilidad del DTC-c respecto al ETE en una serie de 100 pacientes jóvenes con ictus isquémico14. Durante el estudio se han observado 8 casos de CDI en DTC-c que no se han confirmado con ETE, considerándose falsos positivos. Sin embargo, sólo han observado dos casos de CDI mediante ecocardiografía que no se han confirmado en el DTC-c.
Por otro lado, los trabajos previos se han centrado en demostrar anatómicamente un FOP mediante ecocardiografía, cuando la sola presencia de CDI se considera un factor de riesgo de embolia paradójica2,1. En algunos casos la CDI puede estar localizada en el pulmón, lo que se sospecha cuando se detecta un paso de burbujas tardío20,21. En el presente estudio, la frecuencia de CDI tardía ha sido muy escasa, observándose en una ocasión con DTC-c y ETT, y en dos ocasiones en ETE. Esto sugiere que la localización más frecuente de una CDI es intracardiaca.
Es llamativa la diferencia que hemos obtenido en las tres pruebas -DTC-c, ETT y ETE- en la detección de CDI, observándose mediante DTC-c más del doble de casos que con ETT, y un 25% más que con ETE. Es conocida la menor precisión del ETT respecto al ETE en la detección de alteraciones del septo atrial y de CDI8. De hecho, la visibilidad del corazón puede está limitada por una ventana torácica subóptima y, además, durante la MV disminuye aún más la calidad de la imagen. Sin embargo, pocos estudios han reflejado una inferioridad del ETE respecto al DTC-c en la detección de CDI, medida por el paso de burbujas de la aurícula derecha hacia la izquierda. Son bien conocidas las limitaciones que el ETE puede presentar para detectar adecuadamente una CDI, como pueden ser la sedación que, junto con otras dificultades técnicas, pueden impedir la realización de una MV efectiva por parte del paciente 8,22. De hecho, en el presente estudio se observa mediante ETE una mayor frecuencia de CDI en reposo que tras MV. Un estudio comparativo de DTC-c, ETT y ETE observó que, en todos los casos en los que se detectó una CDI mediante ecografía, también se detectó con DTC-c8. Además, en cuatro ocasiones se observó dicha CDI mediante DTC-c pero no con ETT o ETE. En estos casos la CDI se había observado tras MV y se dudó de su origen intracardiaco. En el presente trabajo sólo se registraron cuatro casos de DTC-c negativo con CDI presente en ETE (uno de ellos también en el ETT), mientras que los casos de ecocardiografía negativa con DTC-c positivo fueron mucho más numerosos, como se ha señalado previamente.
Podrían ser las limitaciones técnicas del ecocardiograma, y no la localización exacta del cortocircuito, las que redujeran la sensibilidad de esta prueba en la detección de una CDI, al compararlo con el DTC-c. En el presente estudio se ha observado una menor sensibilidad del ETT y, sobre todo, del ETE en la detección de la CDI cuando ésta aparecía durante la MV en el DTC-c. Estos datos apoyan la presencia de un número amplio de falsos negativos para detección de CDI y, posiblemente de FOP, mediante técnicas ecocardiográficas. Además hemos observado que la detección del CDI mediante el ETT y el ETE es mayor cuando aumenta el tamaño de la misma en el DTC-c, hecho que es importante si tenemos en cuenta que son las CDI de mayor tamaño las que se han relacionado con el ictus isquémico2. Con todo ello, ante unos resultados discordantes entre las técnicas, una buena opción sería repetir el ecocardiograma, con el fin de incrementar su sensibilidad, ya que la presencia de una CDI podría modificar la actitud terapéutica.
El presente estudio tiene varias limitaciones. Una de ellas es que, al ser retrospectivo, es difícil garantizar que en todos los casos las exploraciones se hayan realizado de manera ciega. Otra limitación del estudio es el no haber categorizado de manera estandarizada el grado de CDI en el ecocardiograma. Sin embargo, el fin del estudio era establecer el rendimiento del ETT y ETE en la detección de dicha CDI, independientemente de su magnitud en dichas pruebas, y compararlo con los resultados del DTC-c, en reposo y tras MV.
El diagnóstico de la CDI es importante en la investigación de las causas de un ictus isquémico, especialmente en el ictus de origen indeterminado, el cual presenta una alta prevalencia de FOP y ASA. En este estudio, que considera al DTC-c como «patrón de oro» para detección de dicha CDI, el ETT muestra una baja sensibilidad y especificidad, sobre todo si la CDI se observa tras la MV, aunque estas cifras aumentan con el ETE. Por ello recomendamos que, tras la realización del DTC-c y, sobre todo si éste muestra una CDI, se realice un ETE. Además, consideramos que podría estudiarse en un futuro si la realización de un segundo ecocardiograma, en el caso de que el primero sea negativo, aumenta el rendimiento de esta prueba.
En conclusión, el ETT y ETE presentan un número elevado de falsos negativos para detección de CDI. Los estudios clínicos deberían considerar al DTC-c como mejor técnica para diagnosticar una CDI cuando se sospecha una embolia paradójica.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Este trabajo ha sido presentado como comunicación oral en la LXII Reunión Anual de la Sociedad Española de Neurología, 2010.