Competencia significa capacidad o aptitud para tomar decisiones responsables y razonadas. Puede verse comprometida en acciones de la vida diaria (asuntos económicos, de residencia, contratos, etc.) o en escenarios clínicos (decisiones sobre tratamientos o pruebas diagnósticas de riesgo). Emana del principio de autonomía y de una relación médico-enfermo horizontal y no paternalista. Reconocida en la legislación española como parte del derecho a la información y libre elección del paciente, estamos obligados a determinarla, particularmente en demencias.
DesarrolloLa competencia que evaluamos es la natural o de obrar. Es específica de tarea. El nivel de capacidad exigido varía con la decisión, muy alto en las críticas, bajo en las de escaso riesgo. El proceso requiere perfilar las capacidades de comprensión, de análisis y de aplicación de la información. Existen guías que facilitan la valoración, aunque la decisión final recae en el médico responsable y depende de su juicio clínico.
La capacidad se relaciona directamente con el nivel de deterioro cognitivo. No obstante, baterías específicas o test como el Minimental tiene muy escaso valor predictivo. La pérdida de competencia se correlaciona mejor con medidores como los llamados niveles legales de competencia (LS), que con 5 grados (LS1- LS5) detectan incapacidades desde estadios leves de demencia. Las funciones corticales mejor predictoras de incapacidad son el lenguaje y sobre todo las disfunciones ejecutivas. Estas explican la incapacidad de muchos casos de Alzheimer y Parkinson, los más estudiados.
ConclusionesLa incapacidad es frecuente y tiene implicaciones en decisiones clínicas. Se debe ser especialmente cauteloso con los ensayos clínicos en demencia. La demanda alcanza múltiples esferas de vida diaria, sobre todo las económicas, donde se detectan limitaciones desde el deterioro cognitivo leve. La comunidad neurológica ha elaborado documentos específicos de alto valor como el de Sitges, aunque creemos ineludible aumentar su concienciación y participación —asistencial e investigadora— en este campo.
Competency means the capacity to make responsible and balanced decisions. This may be performed in clinical settings (decision-making abilities on treatment or risky diagnostic procedures) and also in daily-life activities (financial matters, nursing home admittance, contracts, etc.). Competency is linked to the ethical principle of autonomy and to a horizontal doctor-patient interaction, far from ancient paternalistic relationships. It is contemplated in the Spanish law as the patient's right to be informed and to make free choices, particularly in cases of dementia.
DevelopmentThe competency that we assess is the so-called natural or working capacity. It is specific for an action or task. The level of required capacity depends on the decision: higher for critical ones, lower for low-risk decisions. The assessment process requires noting the patient's capacity to understand, analyse, self-refer and apply the information. There are some guides available that may be useful in competency assessments, but nevertheless the final statement must be defined by the physician in charge of the patient and clinical judgement.
Capacity is directly related to the level of cognitive deterioration. Nevertheless, specific cognitive tests like MMSE (mini-mental) have a low predictive value. The loss of competency is more associated with the so-called legal standards of incapacity (LS). These encompass a five steps range (LS1-LS5), which may detect the incapacity from the mild levels of dementia. The cortical functions that are the best predictors of incapacity are language and executive dysfunctions. These explain the incapacity in cases of Alzheimer's and Parkinson's disease, and have been studied more.
ConclusionsIncapacity is common and it influences the clinical decision-making process. We must be particularly cautious with clinical trials of dementia. It also involves other areas of daily life, particularly financially related ones, where limitations are present from the mild cognitive impairment level. The neurological community has already produced specific and invaluable documents like the one from Sitges, although in our opinion this community has to increase its awareness, and also its involvement as much in the clinical as in the research sides of this field.
La competencia es la capacidad de una persona para tomar decisiones responsables, que afectan a diferentes aspectos de su vida y que implican la asunción de riesgos. El sujeto debe hacer su elección informado, de forma libre y sin coacción. Esta se entiende externa, pero puede ser también interna, derivada de la situación mental, que si está debilitada se constituye en un factor limitante de su capacidad para asumir decisiones arriesgadas. Es desde esta posición desde la que queremos contemplar la competencia en la demencia: el deterioro cognitivo, o la situación afectiva que con frecuencia lleva aparejada, imponen al sujeto una coacción interna, limitación al fin para asumir decisiones arriesgadas, entre ellas las sanitarias, derivadas de la aceptación de procedimientos diagnósticos o terapéuticos.
El consentimiento informado y la evaluación de la capacidad o competenciaSolo un individuo informado y capaz, es decir, conocedor de los riesgos de la decisión que toma y, a su vez, con capacidad para comprender el peso de su elección, podrá ser sujeto de una elección responsable. Así pues, el primer paso para evaluar la competencia es la elección informada. A estos efectos, el principio de autonomía se constituye en rector: establece la norma que autoriza al paciente a aceptar o rechazar libremente una opción médica, y solo tiene existencia práctica si está basado en una adecuada información, ya sea del procedimiento diagnóstico o de la terapia1. Corresponde al clínico responsable del paciente transmitir esa información, al paciente elegir luego, o rechazar, la opción u opciones propuestas, es decir, plasmar la autodeterminación que lleva implícita el principio de autonomía. Esta interacción entre flujo de información por un lado, y decisión razonada y consecuente por otro, es precisamente lo que constituye el consentimiento informado. En consecuencia, no hablamos sino de un aspecto de la relación médico-enfermo, pero contemplada desde la perspectiva del reconocimiento a la capacidad de decisión del propio paciente. La posición del médico estaría situada en el polo opuesto a la imperante hasta hace unos pocos años: la del paternalismo. Esta entendía que el médico era el encargado de tomar decisiones, que eran aceptadas directamente por el paciente como las más convenientes y beneficiosas para él2.
La historia del consentimiento informado es larga y tortuosa3. Está jalonada de sucesos que abarcan los últimos cinco siglos, que son los que nos han traído la modernidad, entendida como relación horizontal de ciudadanos, en la que ya no se impone al sujeto desde posiciones de poder. La relación vertical, entendida como supuesto de superioridad basada en el saber médico, presuponía que se decidía lo mejor para el paciente, convertido en sujeto «protegido» y pasivo del médico. El salto cualitativo es a una relación horizontal, de intercambio de información, interacción y decisión por el sujeto-paciente4–6.
Ya en nuestro país, sólo en los últimos 20 años hemos vivido la llegada de todas estas ideas, mal aceptadas por lo que suponían de reto y desafío al conocimiento y capacidad de decisión médica. Fruto de esta mentalidad, nace en nuestro medio el consentimiento informado, entendido como un elemento más legal que realmente informativo. Este proceso, debería ser una parte del que subyace en la relación médico-enfermo, que en su esencia era y sigue siendo oral: anamnesis, exploración, información sobre propuestas diagnósticas y de tratamiento, discusión de estas y decisión razonada del propio enfermo. El documento de consentimiento informado no puede suplir a todo este proceso, aunque resulte más ágil o conveniente a nuestros miedos legalistas, o incluso nos facilite la actividad al remitir al papel escrito en lugar de dedicar tiempo, del que tan escasos andamos, al intercambio oral. En realidad, el escrito de consentimiento no debería ser sino una parte de la relación, algo así como una guía que sintetice y ordene la información que previamente debe haberse transmitido verbalmente, consecuencia directa del proceso de relación descrito6.
Con este fondo asistencial, la llegada de esas ideas tiene una plasmación en nuestros códigos deontológicos7–9 y en la legislación10–12, particularmente las leyes 21/2000 sobre derechos de información y la Ley 41/2002. Esta última desarrolla dos capítulos específicos del tema que tratamos: uno sobre el derecho a la información, otro relativo a «El respeto a la autonomía del paciente». En este último se reconoce que cuanto más dudoso sea el resultado de la intervención, más obligado estará el médico a obtener por escrito el consentimiento del paciente.
La legislación trata también el concepto de capacidad o competencia desde el punto de vista del enfermo. Estamos pues ante el segundo concepto básico: la capacidad de decisión del paciente ya informado. Esta competencia se considera la capacidad natural o de obrar. Su establecimiento es inherente al acto médico. En contraste, la capacidad legal sólo puede dictarla una autoridad judicial.
Así pues, la capacidad que aquí consideramos es la natural, la que afecta a hechos de la vida diaria, con impacto en el propio paciente y en su entorno inmediato, familiar, social, laboral o económico. En realidad, la capacidad natural o de obrar puede afectar a todos y cada uno de los sucesos de la vida cotidiana del paciente: desde la firma de un contrato, vínculo familiar o testamento, hasta la aceptación o rechazo de un tratamiento o de un ingreso en residencia. Lo que ocurre es que esta capacidad de obrar se considera específica de tarea, es decir, se nos va a pedir que juzguemos si el paciente es competente para un aspecto concreto: ¿puede, con la limitación de su enfermedad, demencia o deterioro cognitivo en nuestro caso, entender los riesgos y beneficios de un tratamiento?, ¿rechazar un ingreso en residencia?, ¿o simplemente votar? Son preguntas directas, para cuya evaluación no siempre vamos a disponer de una herramienta consensuada.
La capacidad legal —y su contrapartida, la incapacitación— es un proceso en el que intervienen diversos estamentos judiciales, a instancias casi siempre de la familia del paciente, con el objetivo de proteger la vida y los bienes de este. Se plasma en la figura de un tutor, que rinde cuentas periódicas ante la autoridad judicial13. Los médicos, y los sanitarios en general, carecemos de potestad para dictar si existe capacidad legal. El ministerio fiscal y el juez suelen solicitar peritaciones e informes médicos, en los que pueden fundamentar su decisión, que va ser global, nunca específica de tarea como en el caso de la capacidad natural o de obrar.
A la pregunta de quién evalúa la capacidad que nos compete, la natural, debemos responder que el médico responsable del paciente. El personal a cargo del paciente es quién debe establecer su capacidad, con las evaluaciones de apoyo de otros colegas que considere pertinentes1. Resulta llamativo que no se considere al neurólogo en esta lista de consultores, ni siquiera cuando se trata de dar soporte a la evaluación de capacidad en pacientes con demencia14-16. Este es un aspecto en el que en nuestra opinión la comunidad neurológica debe incidir.
Cómo se evalúa la capacidad: principios generalesLa valoración de la capacidad o competencia es una tarea de enorme responsabilidad, que va más allá de la puramente clínica. Incapacitar a alguien, aunque sea para tareas específicas, supone privarle de derechos y libertades básicos. Serán asumidos por terceros, como una forma de proteger al paciente. La tarea de incapacitar se sustenta en el principio de «no maleficencia». Según Diego Gracia, este principio, junto con el de «equidad o justicia», son los que deben presidir nuestra actividad en general, incluida la de los gestores sanitarios17. Se trataría de proteger al paciente de toda actividad maleficente primero y de garantizar las prestaciones sanitarias de modo equitativo y eficiente después. Trasladar estos principios a la competencia o capacidad supone, ante todo, prevenir el daño al paciente, ya sea impidiendo que tome decisiones arriesgadas para las que no está capacitado, ya no privándole de un derecho por una incapacitación inadecuada15.
La legislación española establece la obligatoriedad de definir la capacidad o competencia por parte del médico responsable del paciente12. Las disposiciones que emanan de esta ley y de los códigos deontológicos establecen unos requerimientos de tres tipos: cognitivos o de conocimiento, afectivos y volitivos o de voluntad. En realidad, se trata de un modelo tridente que hunde sus raíces en la medicina hipocrática y en las escuelas clásicas, que al definir la mente ya distinguían entre conocimiento, voluntad y emoción o humor18. Pero por desgracia, la legislación no establece parámetros de normalidad para la competencia, ni define métodos o herramientas para medirlos.
Los médicos en general, y los neurólogos en particular, establecemos la competencia o capacidad a diario, por una mezcla de experiencia, intuición y sentido común. Llevamos mucho tiempo haciéndolo, y hay que reconocer que el procedimiento funciona, al menos a juzgar por los escasos casos de consulta o de conflicto que se comunican. Un análisis algo más cuidadoso nos permite ver que este efecto es en realidad un sesgo de reporte, por cuanto sólo los casos que rechazan tratamientos o procedimientos de alta eficacia son los que generan noticias y conflicto. El ejemplo del rechazo a las transfusiones sanguíneas de los testigos de Jehová es el más elocuente. Pero existen muchas otras situaciones en las que se instauran tratamientos, o se procede a procedimientos diagnósticos, sin que el paciente tenga competencia o capacidad suficiente para decidir. Como no hay rechazo, ni tampoco riesgos elevados o consecuencias graves o trágicas, la falta de competencia pasa desapercibida. Este aspecto, de baja sensibilidad a la falta de competencia, que solo estalla en los casos de especial alarma, va en contra del respeto al principio de autonomía. Debe hacernos reflexionar y mejorar nuestra capacidad diagnóstica para la incompetencia de obrar. Y la reflexión ha de alcanzar a los gestores, porque en el fondo esta tarea implica más dedicación y tiempo, el recurso del que más carecemos, por su elevado coste.
Si no aceptamos y ponemos en práctica la valoración real y caso a caso de la competencia, la realidad se impondrá. De hecho, vemos que cada vez son más comunes situaciones en las que se demanda valoración para decisiones económicas en cuadros de deterioro cognitivo, que no siempre son tan severos como para afirmar que la incapacidad es evidente19; o en la negativa a ingreso en residencia por parte del mismo grupo de pacientes, por no mencionar la aceptación o rechazo de procedimientos diagnósticos o terapéuticos de riesgo que una sociedad informada exigirá implementar cada vez con más cautela y de acuerdo con las capacidades de autodeterminación. A estos efectos, los principios generales que guían cualquier evaluación de la capacidad son los que aparecen en la tabla 1. Las herramientas específicas para la demencia aparecerán recogidas en los apartados finales del trabajo.
Principios generales de evaluación de la capacidad
| 1. La incapacidad no deriva del grupo de patología (toxicómanos, dementes, psicóticos, etc.), sino de la evaluación explícita de cada caso |
| 2. La valoración debe ser siempre específica, de tarea concreta, ya que ésta puede verse afectada mientras que otras están respetadas |
| 3. La competencia puede tener fluctuaciones, por lo que su valoración ha de ser continuada |
| 4. La gravedad de la decisión determina el nivel de competencia exigido, mayor para consecuencias más graves derivadas de la misma (escala móvil de Drane, véase el texto) |
| 5. La decisión misma, por descabellada que parezca, no es criterio de incapacidad. La autonomía incluye el derecho a rechazar tratamientos vitales (en paciente informado, no coaccionado y capaz) |
| 6. La evaluación de capacidad se fija en el procedimiento de decisión (recepción y comprensión de información, implicaciones para el propio paciente, decisión razonada, capacidad de comunicarla), no en la decisión misma |
| 7. Las herramientas de valoración cognitiva (MMES) deben complementarse con pruebas específicas de capacidad (véase el apartado «Pruebas») |
De particular interés resulta el hecho ya mencionado de que el nivel de capacidad o competencia exigido varía de manera directa con el nivel de riesgo de la decisión a tomar. De este modo, aceptar una decisión que entrañe riesgos elevados —una endarterectomía carotídea de urgencia— o, al contrario, rechazar un procedimiento o terapia de beneficios patentes —antibióticos en una meningitis— precisan de una capacidad muy alta. En el polo opuesto, se encuentran las situaciones clínicas en las que el riesgo es muy bajo, ya sea por rechazarlas —TC craneal en el seguimiento de una demencia— o por aceptarlas —vitaminas en una neuropatía no carencial. Al margen de consideraciones de beneficio basado en la evidencia, los riesgos en estos escenarios clínicos son muy bajos, por lo que el nivel de capacidad requerido se considera también bajo. En medio se encuentran las situaciones intermedias, en las que los beneficios o los riesgos pueden ser importantes, aunque no vitales. Probablemente, representan una mayoría de momentos asistenciales. En ellos, el beneficio derivado de aceptar someterse a pruebas diagnósticas o tratamientos, y en consecuencia el riesgo derivado de rechazarlas, es intermedio, lo que en términos prácticos significa no vital ni de desenlace inminente, aunque se traduzca en pérdida de calidad de vida, o incluso en años de vida. Ejemplos reales son, en el campo terapéutico, el rechazo de estatinas en prevención secundaria cardiovascular, o de terapias farmacológicas de enfermedad de Parkinson, demencia o esclerosis múltiple; en el escenario diagnóstico, la aceptación de una angiografía convencional no urgente, o el rechazo de un DAT-scan en un parkinsonismo o de una punción lumbar en una enfermedad desmielinizante. Los riesgos asumidos, o los beneficios potenciales perdidos, no son despreciables, aunque no alcancen a ser vitales. Es por ello por lo que el nivel de exigencia demandado es mayor, aunque no se requiera del de los primeros ejemplos, aplicables a situaciones vitales o críticas. Todo este conjunto de situaciones se muestra de manera gráfica en la llamada tabla o matriz de Drane (tabla 2)2,20,21.
La escala móvil de capacidad de Drane
| Decisiones | Capacidad | |
| Nivel 1 | 1. Aceptación en riesgo/beneficio favorable2. Rechazo en riesgo/beneficio desfavorable | Baja |
| Nivel 2 | Consentir o rechazar en riesgo/beneficio indeterminado | Media |
| Nivel 3 | 1. Aceptación en riesgo/beneficio desfavorable2. Rechazo en riesgo/beneficio favorable | Alta |
Modificado de Drane20.
Desde el punto de vista puramente cognitivo, los tres niveles van a tener también un diferente grado de exigencia en lo que atañe a capacidad de comprensión y de decisión. Así, en el nivel 1 se precisa tan sólo de conciencia de la propia situación (awareness) y de asentimiento para la propuesta, explícito o implícito. En el nivel 2, en cambio, se requiere comprender la información y realizar una elección basada en una adecuada evaluación cognitiva y emocional de la decisión. Finalmente, en el nivel 3 el paciente competente precisa ser capaz de realizar una apreciación reflexiva y crítica de la enfermedad y de las opciones disponibles, así como una decisión racional y elaborada, sustentada en la evaluación de consecuencias y articulada con sus creencias.
Instrumentos para la evaluación de capacidad o competenciaCentrémonos ahora en la valoración específica de la competencia. La situación clínica más habitual es la de transmitir una información referida a un procedimiento diagnóstico o terapéutico, el cual llevará implícitas, además de unas ventajas, unos riesgos potenciales. En la tabla 3 se muestran los aspectos del procedimiento que deben ser comprendidos por el paciente. Son los mismos que, de manera usual, y paso a paso, aparecen contemplados en los documentos de consentimiento informado que manejamos a diario. El primer aspecto que se debe valorar es la conciencia de enfermedad que el paciente tiene. Si, tal como con frecuencia ocurre en la enfermedad de Alzheimer, el sujeto no acepta su condición de enfermo, muy probablemente no será capaz de evaluar, o minusvalorará, los riesgos reales del procedimiento. Es importante que conozca y entienda los que son especialmente serios o críticos, a ser posible expuestos con un lenguaje natural, directo, no probabilístico. Igualmente se hará con el resto de aspectos de la tabla22.
Tal como hemos comentado, ni la legislación, ni las disciplinas consideradas más afines para estudiar la competencia, han proporcionado herramientas de validez aceptada y universal para evaluarla. No han definido los criterios ni los niveles de competencia considerados mínimos para cada decisión. Ello generó una amplia investigación en los años ochenta y primeros noventa, sobre todo de juristas, bioeticistas y psiquiatras. Fruto de ello son distintos instrumentos para evaluar la competencia. En esencia, evalúan primero aptitudes o capacidades para recibir, comprender y procesar información. Con los siguientes pasos se cuantifica la capacidad para tomar propiamente una decisión, razonada y consecuente con la información ya elaborada. Finalmente, se considera la competencia para transmitir la decisión de modo organizado y comprensible.
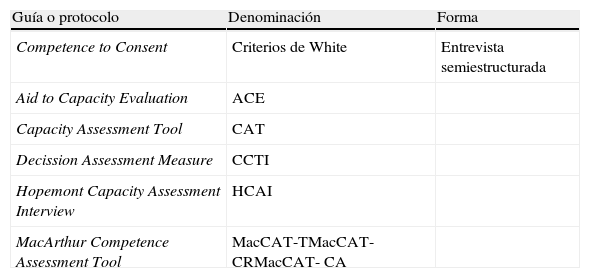
En la tabla 4 se sintetizan las escalas y evaluaciones más sistematizadas y empleadas. El primero de los instrumentos lo constituyen los criterios de capacidad de White23 (tabla 5), un buen ejemplo que ilustra la sistemática que se debe seguir para valorar la competencia.
Guías para evaluación de la competencia
| Guía o protocolo | Denominación | Forma |
| Competence to Consent | Criterios de White | Entrevista semiestructurada |
| Aid to Capacity Evaluation | ACE | |
| Capacity Assessment Tool | CAT | |
| Decission Assessment Measure | CCTI | |
| Hopemont Capacity Assessment Interview | HCAI | |
| MacArthur Competence Assessment Tool | MacCAT-TMacCAT-CRMacCAT- CA |
Criterios de capacidad de White
| A. Capacidad de ser informado |
| 1. Aptitud para recibir información. |
| 2. Aptitud para reconocer la relevancia de la información. |
| 3. Aptitud para recordar la información. |
| B. Capacidades cognitivas y afectivas |
| 1. Aptitud para autorreferenciar los acontecimientos. |
| 2. Aptitud para razonar sobre las distintas alternativas. |
| 3. Aptitud para jerarquizar las alternativas. |
| C. Toma de decisiones |
| 1. Aptitud para seleccionar una opción. |
| 2. Aptitud para asumir y mantener la opción escogida. |
| D. Revisión crítica del proceso |
| 1. Aptitud para contar y razonar sobre la opción elegida |
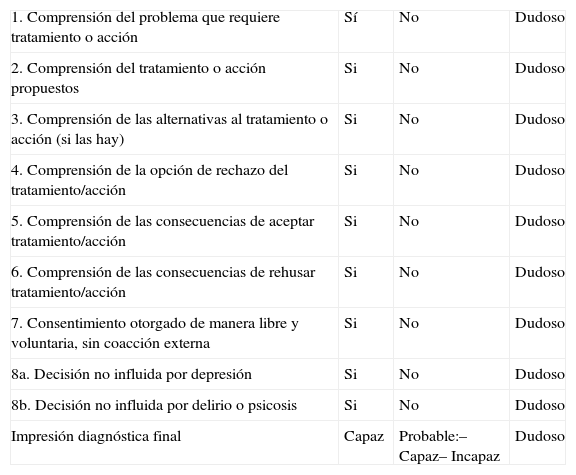
La denominada guía ACE (acrónimo de aid to capacity evaluation o ayuda para evaluar la capacidad), elaborada por la Universidad de Toronto, es de uso y acceso libre24. Elabora y describe una serie de preguntas dirigidas a considerar los aspectos que van a ser decisivos a la hora de definir la competencia de obrar (tabla 6). Se incluyen ocho grupos de preguntas, que han de realizarse de forma ordenada. Se dispone de ayuda y orientación específica con grupos de tres o cuatro preguntas por cada apartado, aunque pueden suplirse por equivalentes elaborados en el propio acto de implementación de la guía. Finalmente, se anota una respuesta de tipo sí (comprende), no (no comprende) o dudoso, siempre después de cada grupo de preguntas selectivas, nunca de modo intuitivo. La valoración final nos permite establecer un diagnóstico de capaz, incapaz o dudoso (capaz o incapaz). No existen puntos de corte. De nuevo, hemos de recordar que la gravedad de la decisión a tomar determinará el nivel de exigencia o puntuación. La guía es un buen elemento de orientación para el juicio o decisión final.
Guía de ayuda para evaluar la capacidad (ACE)
| 1. Comprensión del problema que requiere tratamiento o acción | Sí | No | Dudoso |
| 2. Comprensión del tratamiento o acción propuestos | Si | No | Dudoso |
| 3. Comprensión de las alternativas al tratamiento o acción (si las hay) | Si | No | Dudoso |
| 4. Comprensión de la opción de rechazo del tratamiento/acción | Si | No | Dudoso |
| 5. Comprensión de las consecuencias de aceptar tratamiento/acción | Si | No | Dudoso |
| 6. Comprensión de las consecuencias de rehusar tratamiento/acción | Si | No | Dudoso |
| 7. Consentimiento otorgado de manera libre y voluntaria, sin coacción externa | Si | No | Dudoso |
| 8a. Decisión no influida por depresión | Si | No | Dudoso |
| 8b. Decisión no influida por delirio o psicosis | Si | No | Dudoso |
| Impresión diagnóstica final | Capaz | Probable:– Capaz– Incapaz | Dudoso |
Modificado de Etchells et al24.
Otras guías, escalas o instrumentos son las cinco referenciadas en la tabla 4. Son citadas con los acrónimos CAT25, CCTI26, DAM27, HCAI28 y Mac-CAT29,30. De ellas, el Mac Arthur Competence Assessment Tool o Mac-CAT es el que ha demostrado mayor validez1,14–16,31. Se dispone de tres versiones: una para considerar decisiones de tratamiento (Mac-CAT-T), otra dirigida a procedimientos de capacitación en investigación clínica (Mac-CAT-CR) y una tercera de interés forense en procesos de imputabilidad o «adjudicación criminal» (Mac-CAT-CA).
En el escenario clínico diario, la entrevista puede ser suficiente para determinar la capacidad de obrar del paciente. Para ello, ha de ser lo suficientemente estructurada como para conocer los aspectos básicos del proceso de capacitación: comprensión de la información, decisión elaborada y transmisión clara de la opción elegida. Las guías ordenan, facilitan y cuantifican este proceso, aunque el resultado del procedimiento y la decisión final van a ser clínicos22,32.
Para terminar este apartado, debe recordarse que, por defecto, todo paciente ha de ser considerado capaz. Si los antecedentes o la situación clínica presente cuestionan la capacidad, corresponde al clínico plantearlo con prudencia, pero abiertamente. El peso de la carga, legal y de hecho, recae sobre él, que será quien decida sobre la capacidad para la decisión planteada. La información de familia y allegados puede resultar capital. La valoración de otros colegas, de enfermería o de comités de bioética puede contribuir a la decisión última de (in)capacitación. En todo caso, el recurso a la consulta judicial debería reservarse para incapacitaciones legales o para situaciones de conflicto.
Demencia: aspectos de interés relacionados con la capacidadLa demencia es un trastorno con prevalencia creciente, asociado al envejecimiento poblacional. Es la patología más común en la que pueden plantearse conflictos de competencia, especialmente en las fases iniciales e intermedias del curso evolutivo, equivalentes a estadios de demencia leve o moderada. La progresión, consustancial al trastorno, determina los cuidados y los conflictos bioéticos propios de cada fase. De este modo, determinar las capacidades o redactar un documento de voluntades anticipadas son problemas de fases iniciales; por el contrario, el cuidado del cuidador, las medidas de contención o la institucionalización son situaciones que se plantean en fases de deterioro más avanzado.
El conjunto de problemas de fondo bioético que pueden plantearse en las demencias16,33 aparecen en la tabla 7. De todos ellos, el punto 4 («Consentimiento y competencia») es el que estamos abordando. El resto desborda el objetivo de este trabajo, aunque pueden existir superposiciones.
Problemas bioéticos del cuidado de las demencias
| 1. Relación médico-enfermo |
| 2. Comunicación del diagnóstico |
| 3. Edad como límite para el cuidado del paciente |
| 4. Consentimiento y competencia |
| 5. El cuidador |
| 6. Ingreso y cuidados en residencia |
| 7. Voluntades anticipadas |
| 8. Contención de pacientes |
| 9. Cuidados del final de la vida |
| 10. Investigación en demencia |
Venimos diciendo que la capacidad o competencia de obrar es específica de tarea, y que puede implicar cualquier actividad de la vida del paciente. En las demencias, las situaciones más comunes son las decisiones para tratamientos o pruebas diagnósticas y las que tienen interés económico o contractual. Pero pueden incluirse muchas más, de modo que la aceptación o rechazo de ingreso en residencia, la capacidad de conducir o la de votar han sido tratadas en la bibliografía. Al tener cabida tantas y tan variadas actividades, nos arriesgamos a que se nos demande valorar la competencia en contextos controvertidos que desbordan nuestro papel como expertos o asesores en demencia. En concreto, la capacidad de votar en enfermos con enfermedad de Alzheimer fue cuestionada en las elecciones presidenciales norteamericanas del año 2000, que dieron la victoria a George Bush gracias al voto de Florida. Se trata de un área con un alto porcentaje de mayores, por lo que es presumible que la prevalencia de demencia entre los votantes de Florida sea también alta. El asunto fue debatido en revistas de muy alto impacto34–36, en las que se discutió la legalidad del acto y la aplicación práctica de pruebas diseñadas al efecto por sociedades científicas y comités de expertos. Si este debate nos alcanzara, como su planteamiento es más social que científico, nuestra función estaría supeditada al resultado de ese debate. Presumiblemente tendríamos un papel de asesores más que de evaluadores.
Los documentos de voluntades anticipadas son de particular interés en las demencias. Su existencia puede facilitar el cuidado y la toma de decisiones en momentos críticos. Las directrices que de ellos se desprendan van a orientar el cuidado del final de la vida. De este modo, pueden evitarse tratamientos fútiles o retirar la alimentación enteral, si así aparece dispuesto. Hemos de considerar que esta última medida no trae acarreado sufrimiento adicional. Asimismo, es coherente con la decisión autónoma del propio paciente, siempre que los tratamientos, entre los que se contempla la propia alimentación e hidratación por medios artificiales, hayan dejado de ser eficaces2,32,33. Otro tanto puede decirse de la participación en estudios o ensayos clínicos. El paciente con demencia ha de ser objeto de especial protección. Ello significa que debería garantizarse que el paciente es informado y que es capaz. Con el doble objetivo de asegurar el cumplimiento de estos aspectos por una parte, y por otra de evitar la manipulación y los conflictos de interés por parte del investigador37, los comités de investigación y ensayos clínicos deben hacer un esfuerzo de supervisión de estos estudios. Si existen voluntades anticipadas que contemplen los deseos específicos del paciente en estos temas, podrían ser un elemento de particular utilidad.
La legislación española y las administraciones sanitarias vienen estimulando la elaboración de voluntades anticipadas. Sin embargo, en los últimos años estamos asistiendo a conflictos no previstos. En concreto, han aparecido situaciones de colisión entre las voluntades iniciales, expresadas en el propio documento, y las voluntades presentes, es decir, las que manifiesta el paciente en el momento actual. En el caso de las demencias avanzadas, hace referencia, por ejemplo, al caso de pacientes que dejaron expresado su deseo de retirar la alimentación por sonda si llegaban a esa misma fase de demencia avanzada. Sin embargo, alcanzada esa situación real, el propio paciente contradice su voluntad previa y pide ser alimentado. ¿Cuál es el criterio que debe prevalecer? Dworkin estableció que la voluntad inicial, dictada cuando el paciente era competente, refleja mejor la esencia de su ser, sus valores y convicciones, por lo que debería considerarse la directiva a ejecutar38. En contraste, otros autores han establecido que la identidad y el ser se mantienen incluso en el paciente con deterioro avanzado y manifiestamente incompetente, por lo que su voluntad en esta fase debe ser respetada39. Nuestra opinión es que las circunstancias cambiantes llevan a demandas diferentes, adecuadas y proporcionales al momento vital y biológico. Esta menor exigencia convierte en plausible y respetable la voluntad de ese instante. A efectos prácticos, la recomendación debe ser la de revisar periódicamente los documentos de voluntades anticipadas, algo no suficientemente subrayado. Es comprensible que un joven sano se sienta desolado ante la perspectiva de pérdida dramática que entraña una demencia, y que actúe en consecuencia y dicte el fin de su existencia llegada una fase de deterioro y dependencia avanzada. Del mismo modo, se comprende que al envejecer y perder capacidades las demandas para el bienestar y alegría sean radicalmente diferentes y menores, por lo que la perspectiva ante la misma enfermedad puede convertirse en más benevolente, menos exigente al fin.
Resultados de estudios de capacidad en demencias (Alzheimer)El tema relacionado con la capacidad que más se ha estudiado en las demencias es la competencia para decidir en relación con la toma de fármacos. Este asunto tiene relevancia, puesto que desde hace más de una década se desarrolla una amplia investigación dirigida al desarrollo de terapias, particularmente en la enfermedad de Alzheimer. La aparición de nuevos fármacos trae consigo unos riesgos que no siempre habían sido previstos. Baste mencionar aquí la hepatopatía por tacrina, que llevó a su retirada, o cuadros aún más severos, de meningoencefalitis, durante la fase de ensayo de tratamiento mediante inmunización con el péptido Abeta4240. El enfermo debe entender estos riesgos, referenciarlos a él mismo, seleccionar la opción de tratarse o no y razonar y explicarla. Es decir, demostrar que es competente para una decisión de riesgo.
Los fármacos de uso aprobado tienen un riesgo más preciso y cuantificable, lo que no exime de explicarlos. Para evaluar esta competencia se han desarrollado diferentes instrumentos. La escala Mac-T, en su rama para tratamiento29,30, es la más utilizada. Con este fin, en un estudio de diseño sencillo41 se evaluaron con ella 48 pacientes con Alzheimer leve o moderado y 102 cuidadores como controles. Solo el 40% de pacientes eran competentes. La falta de conciencia de las limitaciones y de la propia enfermedad, un síntoma común en estos enfermos, se correlacionó con la existencia de incapacidad. En cambio, el test Minimental (MMSE) tuvo una capacidad discriminatoria limitada, al carecer de ella en el intervalo 19-23, que es precisamente en el que se encuentran los pacientes con formas leves, en los que es más perentorio decidir sobre competencia.
Aparte del MMSE, se ha estudiado la capacidad de detección de incapacidad con otras herramientas que cuantifican el deterioro cognitivo. De este modo, en un trabajo con 88 pacientes con demencia leve o moderada, se pasaron 11 tests neuropsicológicos (auditivos, visuoespaciales, de atención, memoria, abstracción, lenguaje y funciones ejecutivas). Estas pruebas se correlacionaron con otras específicas de capacidad, que incluían la herramienta Mac-T, los criterios de White y la HCAI (véanse las tablas 4 y 5). Encontraron que la capacidad predictiva era buena (77,8%) para la fase más inicial de la competencia, la referida a la simple comprensión de la información; iba descendiendo al pasar por las fases más elaboradas de la capacidad: autorreferenciar (39,4%), escoger razonando (24,6%) y expresar correctamente la elección (10,2%). Estos resultados confirman la hipótesis general de existencia de correlación directa entre el grado de deterioro cognitivo y la competencia para decisiones terapéuticas; lamentablemente, existe una gran variabilidad interindividual y los resultados carecen de aplicación clínica directa. Por otra parte, y en este mismo trabajo, el mantenimiento del poder de evocación verbal era la variable que mejor se correlacionaba con la competencia, en todas las fases de la misma42. El dato no refleja más que la utilización preferente de información verbal en las pruebas.
En el extremo opuesto a la complejidad del estudio anterior, se encuentra otro en el que el análisis se limita a la detección de los riesgos más elementales en decisiones terapéuticas en demencia. Para ello, se diseñó una batería de 10 preguntas con falsas afirmaciones y respuesta dicotómica sí/no. Se estableció un punto de corte de 8 aciertos. Tras analizar a 250 pacientes con diferente grado de demencia y 165 controles, el 95% de las demencias leves estaban por encima del umbral de competencia, frente a sólo el 67% de las formas moderadas de Alzheimer43. Por su sencillez y alto valor predictivo, la batería de preguntas tiene utilidad clínica directa. No se han difundido datos de su aplicación en el mundo de habla hispana.
Se han publicado también análisis cualitativos complejos en los que se analiza la capacidad en la enfermedad de Alzheimer en relación con los distintos niveles de competencia. Se han estandarizado como niveles legales de competencia (LSs). Van desde LS1 a LS5, en un recorrido que abarca desde la simple percepción de oferta de tratamiento (LS1) hasta la elección razonada y además expresada con corrección y coherencia (LS5). Conocidos como estándares legales, se han estudiado en trabajos a caballo entre la neurología y la medicina forense44,45. En ellos se diseñaron dos viñetas. Una representa un situación tumoral con dos alternativas terapéuticas, la otra una cardiopatía con otras dos opciones de tratamiento. Se lee al paciente una información redactada en estilo sencillo. Va encaminada a medir las decisiones en cada uno de los 5 niveles legales de competencia. Las viñetas simulan bastante bien la situación clínica de decisión razonada en escenarios diagnósticos y terapéuticos de riesgo. En el primero de los estudios44, esas viñetas se pasaron a 15 controles ancianos y 29 casos de Alzheimer, 14 de ellos leve y 15 moderados. Para los niveles de exigencia bajos, los que miden la simple comprensión de una opción y la realización de la misma (LS1 y LS2), no existía diferencia entre controles y Alzheimer. En cambio, las formas leves de enfermedad mostraban ya una limitación al apreciar las consecuencias de la elección (LS3), mientras que en los estadios moderados de Alzheimer la falta de competencia era evidente cuando se trataba de explicar la elección (LS4) o de comprender el significado de cada opción (LS5). Estas situaciones son trasladables a escenarios clínicos de retirada de tratamiento, órdenes de no reanimación o participación en ensayos clínicos.
El nivel de deterioro cognitivo se relaciona de modo directo con la pérdida de competencia. No obstante, ya hemos dicho que baterías como el MMSE proporcionan poca información específica. Por esta razón, la falta de competencia se ha tratado de correlacionar con otros medidores de deterioro cognitivo. En este sentido, los niveles legales de competencia LS se han comparado con baterías neuropsicológicas que evaluaban capacidades diversas: lenguaje, atención, memoria, razonamiento, funciones visuoespaciales y funciones ejecutivas45. Se trata de los mismos autores, y presumimos que de los mismos 44 sujetos del estudio recién comentado44, puesto que están igual distribuidos en controles (15) y Alzheimer leve (15) o moderado (14). Encontraron que solo los casos con afasia receptiva o anomia severa estaban comprometidos para el nivel de decisión LS1 (implica comprender que existen opciones). Por el contrario, la disfunción ejecutiva predecía la incompetencia del nivel que requiere entender las consecuencias de una elección (LS3), en tanto que otras funciones frontales (memoria semántica, conceptualización o evocación verbal) deben estar preservadas en los niveles de máxima competencia LS545. Así pues, la disfunción ejecutiva resulta un factor clave a la hora de determinar la competencia.
En otro estudio, de metodología cualitativa, se analizan las consecuencias de los errores en las decisiones LS. Se diseñó una batería que mide 16 errores cualitativos en dominios del lenguaje, disfunción ejecutiva, disfunción afectiva y respuestas compensatorias. Las respuestas con falta de objetivos (loss of task), tangencialidad (non-responsive answers) o adherencia a situaciones previas (loss of detachment) eran las mejores predictoras de disfunción ejecutiva y de falta de competencia46.
En un modelo sencillo de competencia, esta se clasificó en operacional o general47. La primera sería la incompetencia debida a la alteración de una única esfera cognitiva, generalmente el lenguaje. Por el contrario, la incompetencia general afectaría a más de un dominio o área cognitiva de entre los siete explorados: atención, memoria, lenguaje, orientación, percepción, razonamiento y emociones. La capacidad de razonamiento, las disfunciones afectivas, las alteraciones de memoria y las de atención fueron, por este orden, las más afectadas en la muestra de 92 pacientes analizados a lo largo de 18 meses en una unidad de neuroconducta. El trabajo adolece de una metodología poco precisa, tanto en las pruebas que evalúan cada esfera cognitiva, como en la definición de disfunción de las mismas. Gana en cambio en posibilidades de aplicabilidad, de generalización clínica.
Finalmente, antes de declarar la incompetencia de un paciente, debe analizarse la posibilidad de existencia de áreas de funcionalidad intelectual preservada, que podrían actuar como compensatorias de otras deficitarias48. A estos efectos, se propone nuevamente un modelo cognitivo simple, en el que se analizan atención, lenguaje, memoria y función frontal (conciencia de enfermedad y capacidad de juicio). El explorador debe conocer el área responsable de la limitación o incompetencia específica y comprobar si la preservación de otras esferas puede facilitar por compensación la decisión que se juzga. El ejemplo más típico es el de afectación del lenguaje, que puede intentar compensarse por comunicación gestual, gráfica o de otros tipos.
Otras demenciasLos resultados anteriores tienen aplicabilidad potencial a otras demencias, dado que el déficit cognitivo que determina la incompetencia depende no de la causa o tipo de lesión, sino de su localización.
Los trastornos disejecutivos son el elemento distintivo de las lesiones frontales, a la vez que son un dato de deterioro cognitivo altamente predictivo de incapacidad o incompetencia, tal como hemos expuesto más atrás. Las funciones ejecutivas son el conjunto de capacidades que nos permiten dirigir ideas o acciones simples, para transformarlas en hechos o actividades complejas, que constituyen los propios objetivos y las actividades mismas de nuestra vida diaria. Se requiere, por tanto, de una motivación o impulso, de un control emocional y de una planificación o pensamiento abstracto. La afectación de cualquiera de estos tres elementos se constituye en una forma de disfunción ejecutiva, con su sustrato lesional frontal propio: apatía y falta de iniciativa o impulso en lesiones cingulares anteriores (mesiofrontales), cambios de personalidad, conductas bizarras y pérdida de control emocional en las afectaciones orbitofrontales, y finalmente alteración directa del pensamiento abstracto en las lesiones dorsolaterales prefrontales. Trasladar este esquema al terreno de la competencia de obrar nos obliga a retomar la idea básica de que ser competente para una decisión obliga a entender una información, realizar juicios sobre ella y tomar una decisión final razonada. Si existe una disfunción ejecutiva, el paciente muy probablemente carecerá de iniciativa, a veces incluso de insight o conciencia de enfermedad y limitaciones. Pero además, es muy probable que haya perdido la capacidad de planificar y organizar. Esto significa rigidez de conductas y altas dificultades de adaptación al cambio o a los imprevistos que se superpongan a la actividad rutinaria. Tomar decisiones, ya sean terapéuticas con sus riesgos, ya económicas o simplemente de cambio de residencia, supone un reto, una novedad de planificación compleja que muy probablemente desbordará a estos pacientes. Y ello ocurre estando preservadas otras importantes funciones corticales como el lenguaje, habilidades visuoespaciales y parte del razonamiento. Da lugar a una pérdida de autonomía. Esta pérdida puede ser en la autonomía de decisión, basada en la simple comprensión conceptual y emocional, o propiamente en la autonomía ejecutiva49, la que refleja la capacidad de implementar planes de manera intencionada y voluntaria.
La disfunción ejecutiva, que es común en la enfermedad de Alzheimer, es aún más típica de otras demencias. La enfermedad de Parkinson es un caso típico en el que la incompetencia de obrar sería la consecuencia de una disfunción ejecutiva. Así se demuestra en un trabajo en el que se estudiaron 20 pacientes con Parkinson y deterioro cognitivo y 20 controles. La capacidad se midió con el instrumento CCTI (Instrumento para medir la capacidad para consentir tratamientos; véase la tabla 4) y fue dividida en los intervalos LS1 a LS5. Se encontró una afectación significativa desde los niveles LS1 hasta el LS5. El hallazgo se correlacionó directamente con las dificultades de razonamiento más abstracto y con la disfunción ejecutiva50.
No conocemos bibliografía específica sobre capacidad en otras demencias comunes, como la demencia por cuerpos de Lewy o la vascular. En cambio, existen publicaciones recientes referidas al «deterioro cognitivo leve» (DCL)19,51. Dado que es un diagnóstico muy común, y que hasta el 25% de los casos progresan a demencia en los tres primeros años, estos pacientes son objeto de numerosos ensayos clínicos. De aquí el interés en conocer si son competentes para entender los riesgos derivados y seleccionar alternativas terapéuticas. Existe un trabajo al respecto51. En él se analiza la capacidad de decisión médica en 60 pacientes con este trastorno, comparados con 31 pacientes de Alzheimer leve y 56 controles. Se utilizaron también la herramienta CCTI y los niveles LS. Los hallazgos demuestran que el grupo de enfermos con DCL tenía mejores resultados que la demencia leve en todos los niveles. Sin embargo, en los niveles LS3 (comprensión de riesgos), LS4 (razonamiento sobre estos) y LS5 (elección razonada) este grupo de pacientes con DCL puntuaba significativamente peor que los controles. Por tanto, la participación en ensayos de estos enfermos debe ser considerada y evaluada en términos que consideren la posible existencia de una incapacidad para decisiones terapéuticas de riesgo.
Las habilidades financieras resultan básicas en la vida diaria. Por ello, están recibiendo atención en la investigación sobre capacidades y demencia. En este sentido, existe un trabajo19 que analiza estas habilidades en el curso de un año en 66 controles, 25 pacientes con DCL amnésico que evolucionó a demencia en el seguimiento y 62 casos de DCL no evolutivo. Se utilizó una herramienta llamada «instrumento de capacidad financiera», que evalúa la progresiva complejidad de diferentes actividades económicas, desde la contabilidad simple, a transacciones, manejo de informes bancarios o pago de facturas. Se encontró que el grupo de pacientes DCL «convertidores» puntuaba significativamente más bajo desde el inicio del estudio. La pérdida de capacidades financieras era más evidente para las actividades más complejas (informes bancarios) y era debida sobre todo a errores procedimentales o de cálculo, más que a limitaciones conceptuales. Consecuentemente, los pacientes con DCL pueden mostrar una pérdida de capacidad para asuntos económicos, que además, y si existe, será un indicador de un curso evolutivo desfavorable.
ConclusionesLa competencia en demencia es un tema de actualidad con implicaciones clínicas diarias. Decidir si un paciente es competente o capaz supone decisiones, en ocasiones críticas, de múltiples facetas de la vida diaria. Los neurólogos hemos realizado aportaciones relevantes de investigación y la comunidad española, además, un elemento pluridisciplinar de divulgación de alto valor (Documento de Sitges, 200952). Lamentablemente, en la bibliografía internacional no figuramos entre los especialistas de referencia o consultores en el tema. El autor está convencido de que este aspecto debe cambiar. Se necesita primero una concienciación de toda nuestra comunidad de especialistas, luego una labor de actualización y divulgación de las herramientas disponibles. Sólo así podrá conseguirse estar al lado de psiquiatras, psicólogos clínicos o forenses al evaluar la capacidad. Y ello tanto en la práctica clínica, en la que no somos reclamados con la asiduidad debida para evaluar competencia, como en tareas de investigación, con amplias espacios por rellenar.
El presente trabajo incide en esos asuntos. Presenta aspectos básicos como la vinculación de competencia o capacidad con la bioética a través del principio de autonomía, o la relación directa entre nivel de competencia exigido y gravedad de decisión a tomar. A este respecto, se explican herramientas orientadoras de fácil accesibilidad. Finalmente, se exponen investigaciones básicas en Alzheimer y otras demencias, con referencia a funciones corticales críticas y a constructos metodológicos de particular utilidad como los llamados estándares legales o LS.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.