Actualmente en torno al 70% de los niños atendidos en cuidados paliativos (CP) son enfermos neurológicos. Nuestro objetivo es valorar el grado de formación, interés e implicación de los neuropediatras de España en relación con los cuidados paliativos pediátricos (CPP).
Material y métodosNos dirigimos a 297 neuropediatras mediante correo electrónico, adjuntando 10 preguntas tipo test. En ellas se hace referencia al conocimiento de los CPP, reconocimiento de pacientes con estas necesidades, implicación del neuropediatra, conocimiento y utilización de recursos paliativos, y formación individual sobre estos temas.
ResultadosParticipa el 32% (96/297). En torno al 90% conoce qué son los CPP, reconoce a pacientes con pronóstico vital acortado y ha atendido a niños que finalmente han fallecido debido a su enfermedad. El 61% ha realizado alguna vez un informe de «no reanimación». El 77% considera la casa como el lugar idóneo para fallecer (si la atención es adecuada), el 9% el hospital y el 14% cualquiera de los dos previos. El 52% ha contactado alguna vez con recursos locales de CP y el 61% deriva o derivaría pacientes para que sean seguidos conjuntamente (por CP y neuropediatría). Más de la mitad considera no tener formación suficiente para atender estos pacientes y al 80% le gustaría ampliar sus conocimientos en CPP.
ConclusiónLos neuropediatras encuestados atienden con frecuencia niños con pronóstico vital acortado. El grado de implicación con estos pacientes es alto, aunque mayoritariamente se necesita y se desea mayor formación en CP para proporcionar mejor atención a estos enfermos.
Up to 70% of children currently treated by Palliative Care Units in Europe are neurological patients. Our objective is to assess the knowledge, interest and involvement in Paediatric Palliative Care (PPC) among Spanish paediatric neurologists.
Material and methodsWe contacted 297 Neuropaediatricians by and attached a 10-question multiple choice test. This questionnaire was related to the level of knowledge of PPC, identification of patients requiring this specific care, involvement of a paediatric neurologist, use of local palliative resources, and formal training in this subject.
ResultsParticipation rate was 32% (96/297). Around 90% knew the definition of PPC, could identify patients with a short-term survival prognosis, and had treated children who eventually died due to their illnesses. A “non resuscitation order” had been written by 61% of them at least once; 77% considered the patient¿s home as the preferred location of death (if receiving appropriate care), 9% preferred the hospital, and 14% had no preference for any of these options. Just over half (52%) had contacted local PC resources, and 61% had referred or would refer patients to be seen periodically by both services (PC and Paediatric Neurology). More than half (55%) consider themselves not trained enough to deal with these children, and 80% would like to increase their knowledge about PPC.
ConclusionThe paediatric neurologists surveyed frequently deal with children who suffer from incurable diseases. Their level of involvement with these patients is high. However, there is an overwhelming necessity and desire to receive more training to support these children and their families.
Los cuidados paliativos pediátricos (CPP) pretenden mejorar la atención y la calidad de vida de los niños en situación terminal o con enfermedad de pronóstico letal y la de sus familias, mediante una atención continuada e individualizada. Comienzan cuando se diagnostica la enfermedad y prosiguen con independencia de que el niño reciba o no terapia específica para dicha enfermedad. Entender el enfoque paliativo desde el diagnóstico permite establecer acciones terapéuticas individualizadas, mejorando la calidad de vida del paciente y de la familia1,2.
El carácter distintivo y la complejidad de los CPP responden a varios factores2–4:
- -
La baja prevalencia. Comparado con los adultos, el número de casos pediátricos que requieren cuidados paliativos (CP) es mucho menor. Este hecho, junto con la amplia dispersión geográfica, puede suponer un problema a nivel de organización, formación y coste asistencial.
- -
La amplia variedad de situaciones (neurológicas, neoplásicas, metabólicas, cromosómicas, cardiológicas, respiratorias, infecciosas, complicaciones de prematuridad, traumatismos craneales y/o medulares graves) y la impredecible duración de la enfermedad. Muchas enfermedades son raras y algunas sin diagnóstico preciso.
- -
La disponibilidad limitada de medicación específica para niños. En ocasiones, no hay información explícita para el uso de determinados fármacos en niños.
- -
Los aspectos madurativos. Los niños están en continuo desarrollo físico, emocional, cognitivo, lo que afecta a los métodos de comunicación, educación y apoyo.
- -
El papel de la familia. En la mayoría de los casos, los padres son los representantes legales de sus hijos en las decisiones clínicas, terapéuticas, éticas y sociales, aunque esto depende de la edad y el grado de competencia del niño.
- -
Falta de formación. Entre los profesionales sanitarios que trabajan con la infancia y adolescencia, hay una importante falta de formación y de cultura con respecto al cuidado de los niños que van a morir.
- -
La implicación emocional. Cuando una persona muere, especialmente si es un niño, puede ser muy difícil para la familia y los cuidadores aceptar el fallo del tratamiento, la irreversibilidad de la enfermedad y la muerte.
- -
El dolor y el duelo. Tras la muerte de un niño, es más probable que el duelo sea prolongado y complicado.
- -
El impacto social. Es difícil para el niño y sus familias mantener su papel en la sociedad en el curso de una enfermedad incapacitante.
Actualmente, el 70% de los niños atendidos en las unidades de cuidados paliativos pediátricos (UCPP) en Europa presentan enfermedad no oncológica, siendo la mayoría enfermos neurológicos. Dada la amplia proporción de patología neurológica entre estos niños, nos planteamos el objetivo de valorar el grado de formación, interés e implicación de los neuropediatras de España en relación a los CPP5.
Material y métodosSe trata de un estudio descriptivo transversal, mediante un cuestionario, realizado en marzo del año 2011. Nos dirigimos a los socios de la Sociedad Española de Neurología Pediátrica (SENEP) y a otros profesionales dedicados a la neuropediatría (fundamentalmente, residentes de pediatría especializándose en neuropediatría y a neuropediatras pertenecientes al Grupo de Neuropediatría de Madrid y Zona Centro) mediante correo electrónico, adjuntando un breve cuestionario con 10 preguntas tipo test. Se indicaba cómo debían cumplimentarlo y también la posibilidad de contestar varias de las respuestas en una única pregunta, si se creía oportuno. Una vez contestado, debía enviarse por vía correo electrónico a la dirección indicada.
El cuestionario se muestra en la tabla 1. Las preguntas hacían referencia a los siguientes puntos: conocimiento del trabajo de los CPP (pregunta 1); reconocimiento de pacientes neurológicos subsidiarios de beneficiarse de estos cuidados (preguntas 2 y 3); implicación del neuropediatra en temas como la «no reanimación» y opinión sobre el lugar idóneo de fallecimiento (preguntas 4 y 5); conocimiento de recursos cercanos que atienden a estos pacientes, su utilización y dificultades a este respecto (preguntas 6, 7 y 8), y capacidad individual para atender a estos niños e interés en nueva formación (preguntas 9 y 10).
Cuestionario enviado a los neuropediatras
| 1. ¿Qué entiendes por cuidados paliativos pediátricos? |
| a. La atención que se da a niños que van a morir como consecuencia de una enfermedad incurable cuando se prevé que el pronóstico vital es menor a 6 meses |
| b. La atención integral y continuada que se da a niños que van a morir como consecuencia de una enfermedad incurable, desde el diagnóstico y enfocada a mejorar su calidad de vida |
| c. La atención que se da a niños con enfermedad incurable cuando están a punto de morir o en agonía |
| 2. ¿Identificas ahora mismo pacientes que atiendas en la consulta/planta de neuropediatría con enfermedades incapacitantes o limitantes para la vida, es decir, enfermedades no curables y con un pronóstico vital acortado? |
| a. Sí, alguno o varios |
| b. No, no tengo ningún paciente de ese tipo actualmente |
| 3. En caso de que haya contestado afirmativamente a la respuesta anterior: ¿Alguno de estos pacientes ha fallecido como consecuencia de una enfermedad no curable o por complicaciones de esta? |
| a. Sí, alguno o varios han fallecido |
| b. No, ninguno |
| 4. ¿Has realizado alguna vez con alguno de tus pacientes un informe de –«no reanimación»? |
| a. Sí, en una o varias ocasiones |
| b. No, nunca lo he realizado |
| c. Solo cuando la familia me ha pedido que no se haga nada más |
| 5. ¿Dónde consideras que deberían fallecer estos pacientes? |
| a. En su casa siempre que puedan recibir la atención adecuada |
| b. En el hospital para que la familia no se sienta abandonada |
| c. En una unidad de cuidados intensivos para que se haga todo lo posible hasta el final |
| 6. ¿Conoces algún recurso en tu comunidad autónoma/área sanitaria/hospital que atienda niños de estas características? |
| a. No |
| b. Sí, sé que existen pero nunca he recurrido a ellos |
| c. Sí, sé que existen y he recurrido a ellos en alguna ocasión |
| 7. En caso de que quisieras/pudieras derivar a un paciente a una unidad de cuidados paliativos, ¿cuándo realizarías esta derivación? |
| a. En el momento del diagnóstico de una enfermedad no curable y pronóstico vital acortado, siempre en función de la enfermedad, el pronóstico vital y evolución esperada |
| b. Cuando los padres me lo piden |
| c. Cuando detecte un empeoramiento progresivo e irreversible con aumento del número de complicaciones y/o necesidades |
| d. Cuando se encuentre en situación de agonía |
| e. Nunca |
| 8. ¿Te resulta/resultaría difícil derivar a un paciente a cuidados paliativos? |
| a. Sí, porque no conozco ninguna unidad cercana |
| b. Sí, la familia se asusta ante la palabra «paliativos» |
| c. Sí, porque prefiero que el servicio de neurología atienda a estos pacientes hasta el final |
| d. No, lo derivo para que sea seguido por ambos servicios |
| e. No, lo derivo para lo sigan en paliativos ya que no puedo hacer nada más por él |
| 9. ¿Consideras que como neuropediatra tienes formación y capacidad para atender a un paciente con enfermedad incurable al final de su vida? |
| a. Sí |
| b. No |
| c. Prefiero no involucrarme en esa fase de la enfermedad |
| 10. Si pudieras asistir a un curso dirigido a neuropediatras para recibir formación en cuidados paliativos pediátricos, ¿asistirías? |
| a. Sí, y considero que me serviría en el manejo de mis pacientes |
| b. Sí, pero prefiero dedicar tiempo a formarme en otras áreas |
| c. No, no tengo interés en este tema |
Una vez recibidos los correos electrónicos con las respuestas, se analizaron los datos mediante Excel 2003. La descripción de los datos cuantitativos fue llevada a cabo en forma de frecuencias absolutas (cuando fue necesario) y porcentajes.
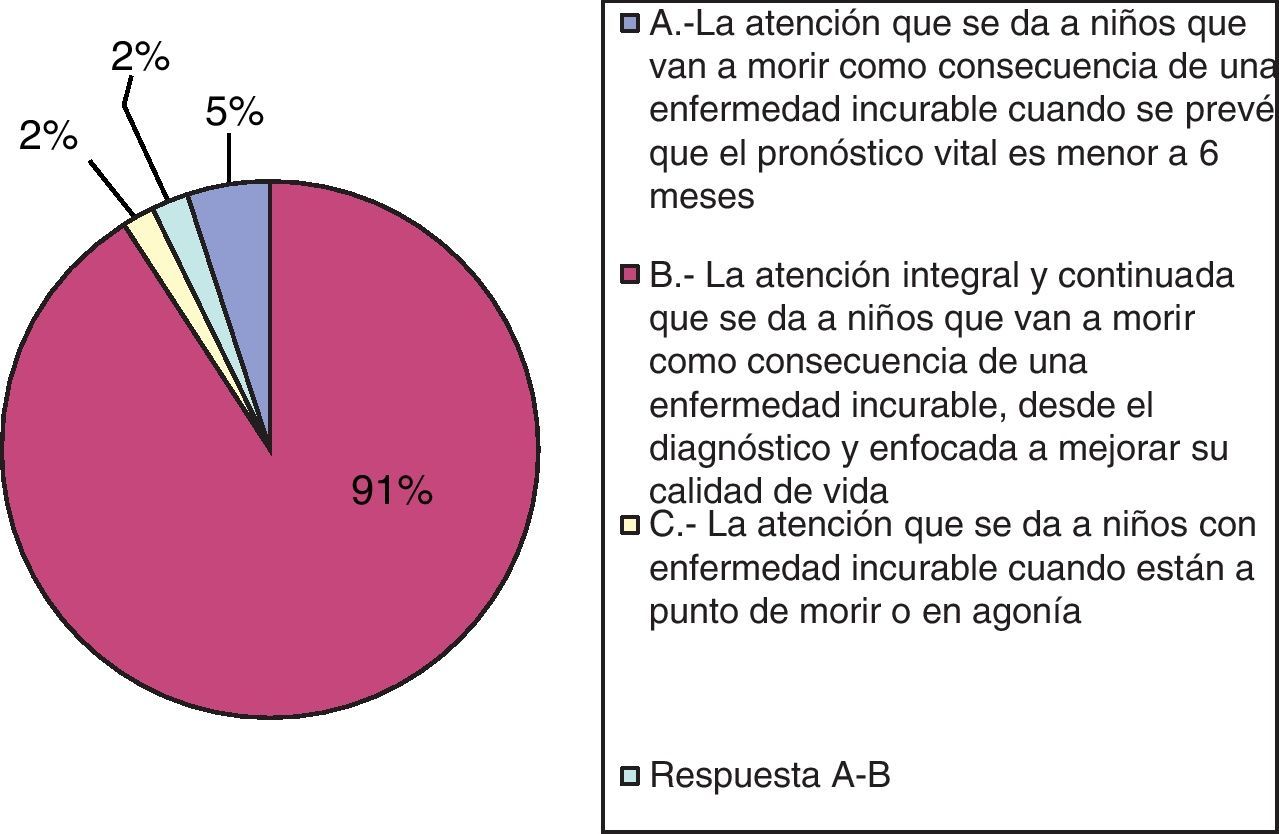
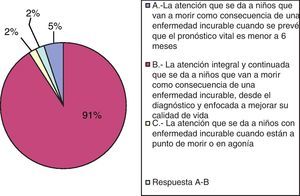
ResultadosDe los 297 neuropediatras a los que se les envió el cuestionario, contestaron 96 (32%). A la primera pregunta, que hacía referencia a la definición de CPP, la amplia mayoría (91%) conoce que se trata de la atención integral y continuada que se da a niños que van a morir como consecuencia de una enfermedad incurable, desde el diagnóstico, y enfocada a mejorar su calidad de vida. El 5% piensa que su actuación se restringe a los últimos 6 meses de vida y el 2% considera que se limita a la situación de agonía (véase la fig. 1).
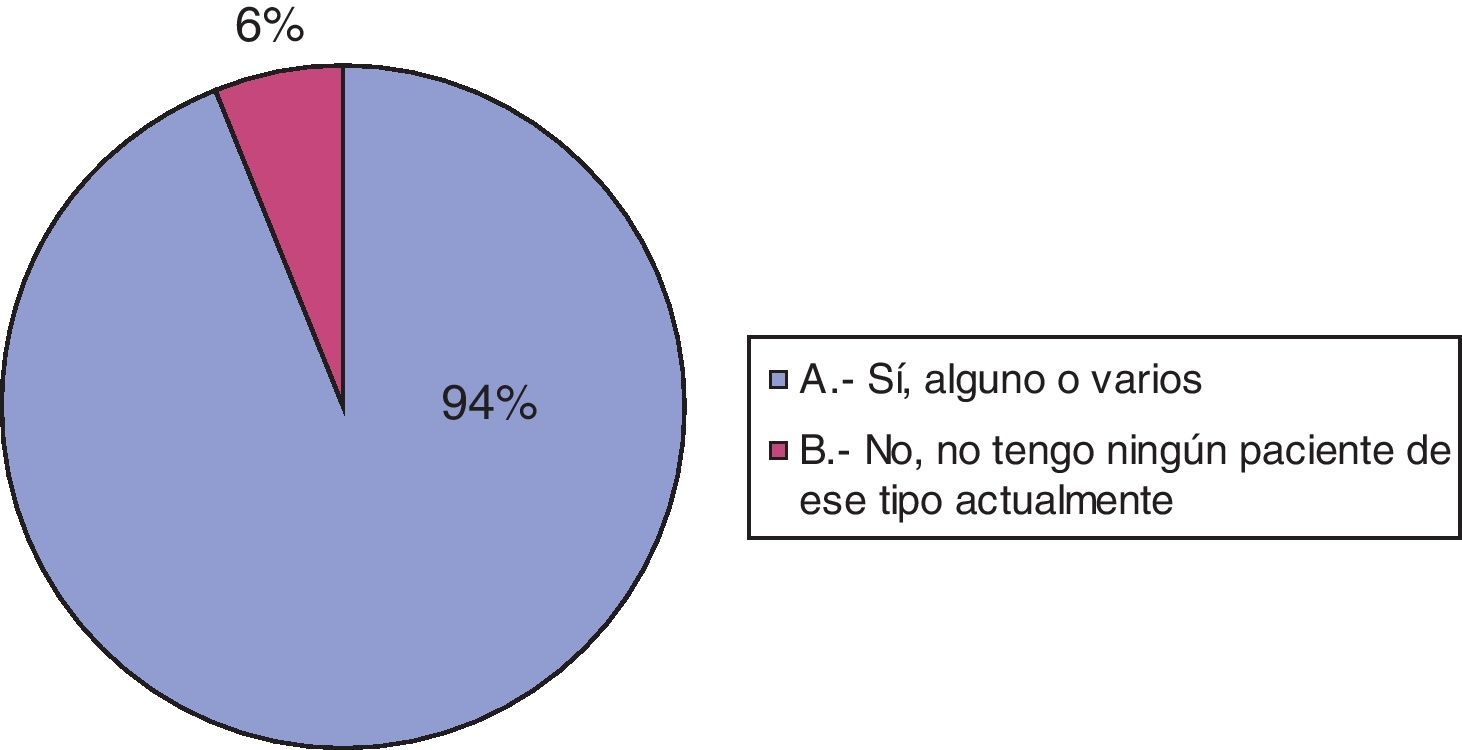
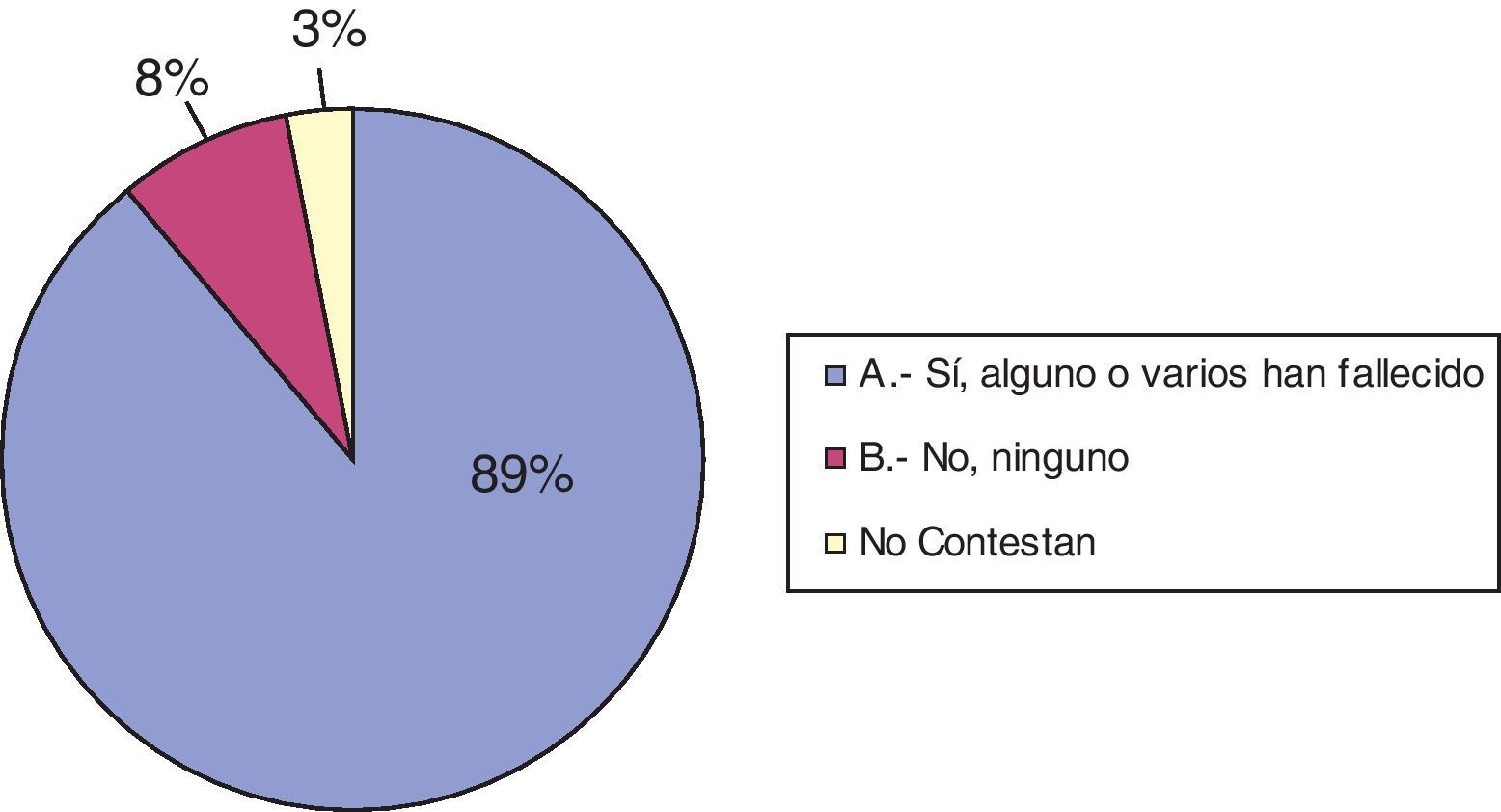
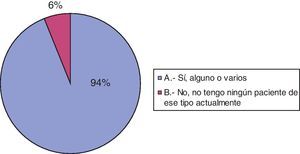
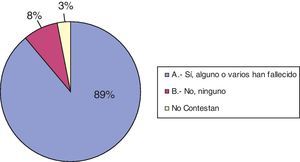
Noventa (94%) de los encuestados reconoce entre sus pacientes actuales algunos que presentan enfermedades discapacitantes o limitantes para la vida. El resto (6 neuropediatras) no considera que en el momento de realización de la encuesta atienda pacientes con estas características. A la tercera pregunta, que hace referencia al hecho de que alguno de los pacientes hubiera fallecido debido a la enfermedad neurológica de base o a alguna complicación de esta, 85 (89%) encuestados responden afirmativamente (véanse las figs. 2 y 3).
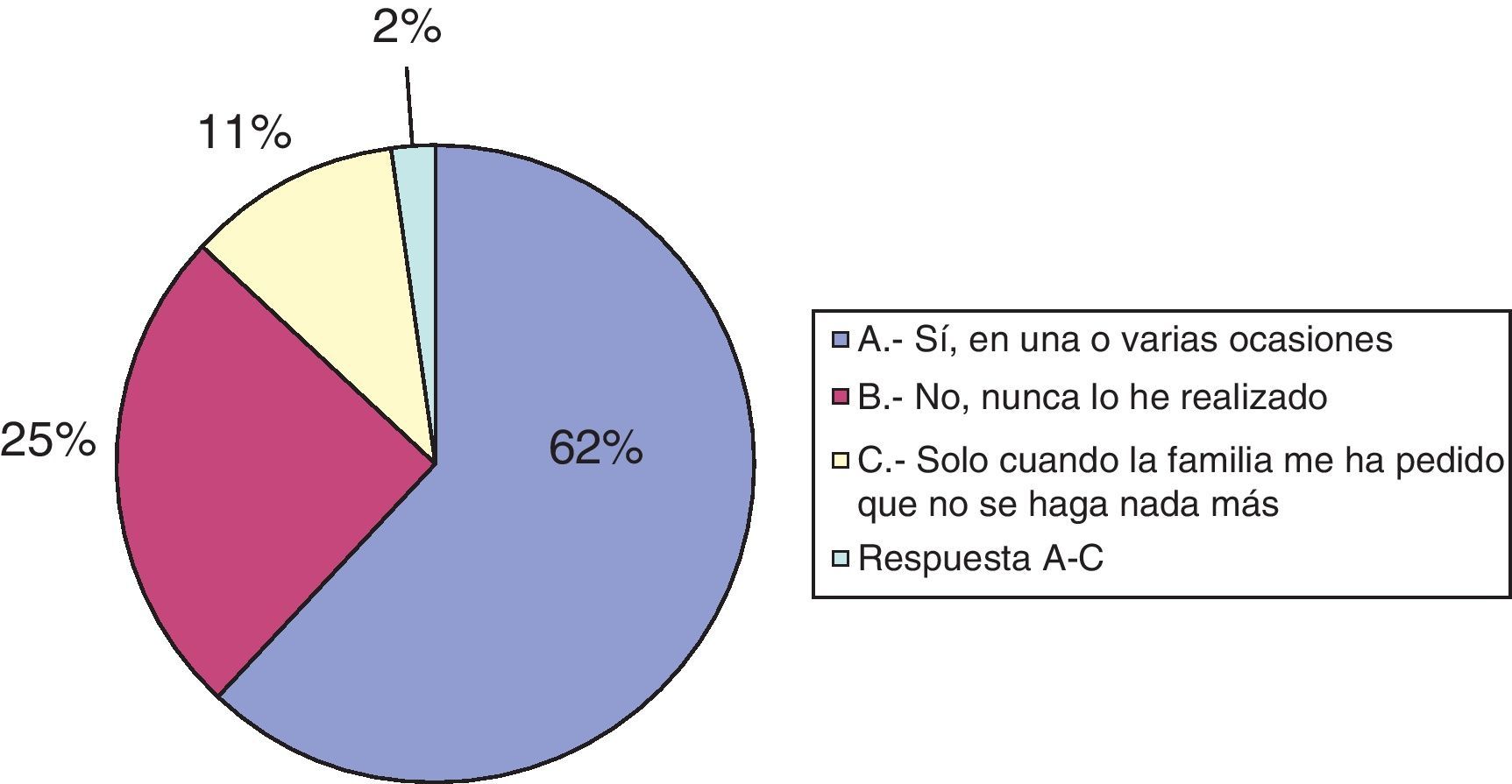
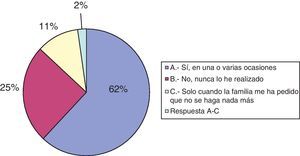
Con respecto a los informes de «no reanimación», el 62% sí lo ha realizado en una o varias ocasiones, el 25% nunca lo ha hecho y 11 (11%) encuestados solo lo han realizado cuando la familia ha solicitado «que no se haga nada más» (véase la fig. 4).
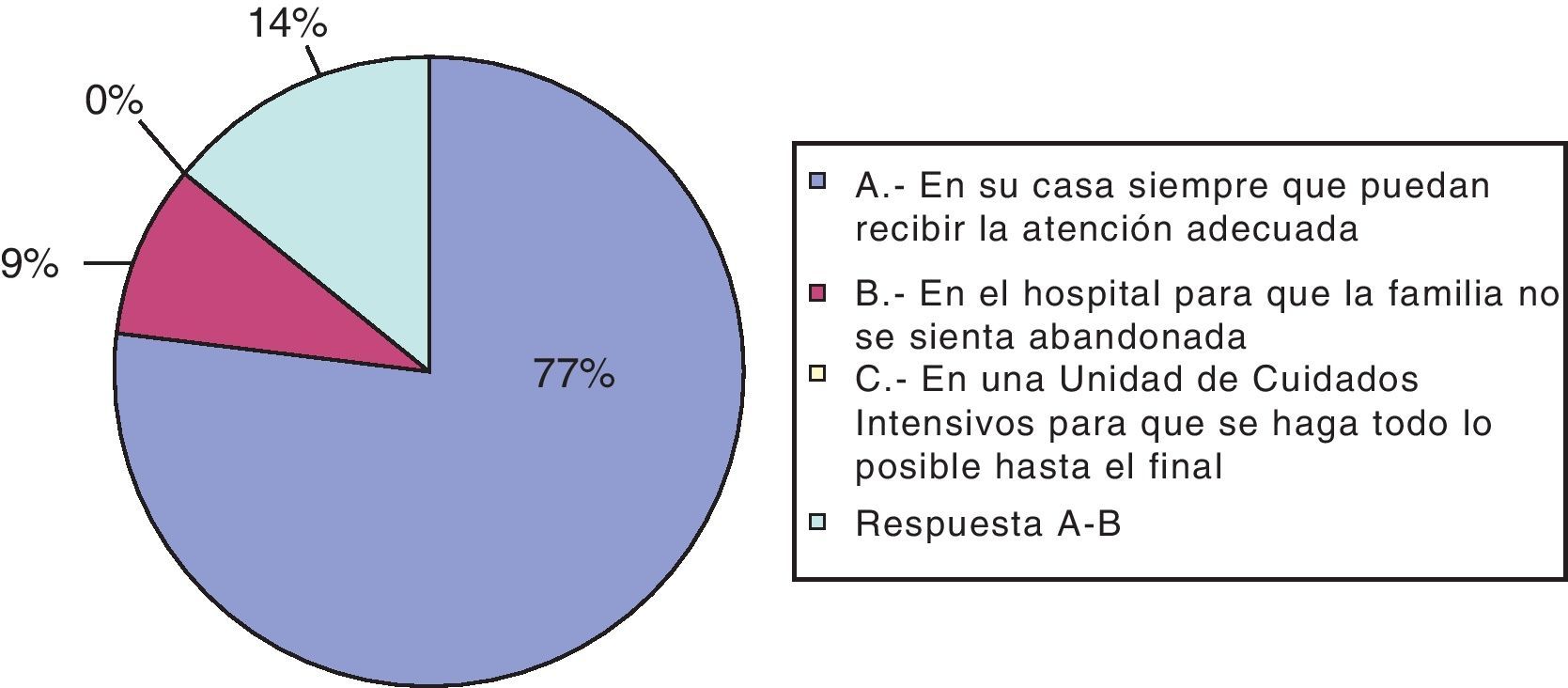
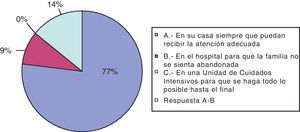
Ninguno de los encuestados considera que los niños con necesidad de CP deban fallecer en una unidad de cuidados intensivos. El 77% considera que su casa es el mejor lugar, siempre y cuando pueda recibir la atención adecuada. En cambio, 9 creen que el hospital es el lugar idóneo para que la familia no se sienta sola ni abandonada. El 14% considera cualquiera de estas dos opciones (véase la fig. 5).
El 70% conoce recursos en su comunidad autónoma, área sanitaria u hospital que atienden niños con necesidad de cuidados paliativos. Sin embargo, el 25% de ellos (17 de los encuestados) nunca los ha demandado a pesar de conocerlos. El 30%, por el contrario, desconoce la existencia de recursos que atiendan niños con estas características en su área.
En caso de querer/poder derivar pacientes a una UCP, el 44% de los neuropediatras encuestados lo haría cuando detectara un empeoramiento progresivo e irreversible en la enfermedad del paciente, con aumento del número de complicaciones y necesidades. Treinta y seis (38%) lo haría en el momento del diagnóstico de una enfermedad incurable o con pronóstico vital acortado. Cinco en ambas situaciones anteriores. Tres lo harían solo en caso de que los padres así lo solicitaran. Ante esta pregunta, 5 consideran como opciones posibles las 4 primeras respuestas, incluyendo la situación de «agonía» o respuesta «d». Sin embargo, ninguno de los encuestados ha contestado con la última respuesta («nunca»), es decir, todos consideran que en algún momento deben derivarlo.
Al interrogar sobre la dificultad a la hora de derivar un paciente a un servicio de cuidados paliativos, más de la mitad (en torno al 65%) no lo consideran complicado: 58 afirman que lo derivan/derivarían con el fin de que fuera seguido por ambos servicios (neuropediatría y CPP), mientras que 1 de los encuestados lo derivaría directamente, considerando que ya no puede hacer más por el paciente. Por el contrario, a 32 (33%), sí les resulta difícil la derivación, por motivos diversos: 23 (24%) desconocen la existencia de unidades cercanas que atiendan niños con estas características, 8 consideran que la propia palabra «paliativos» asusta a la familia, y 1 de los encuestados preferiría que el servicio de neurología atendiera a estos pacientes de manera exclusiva hasta el final.
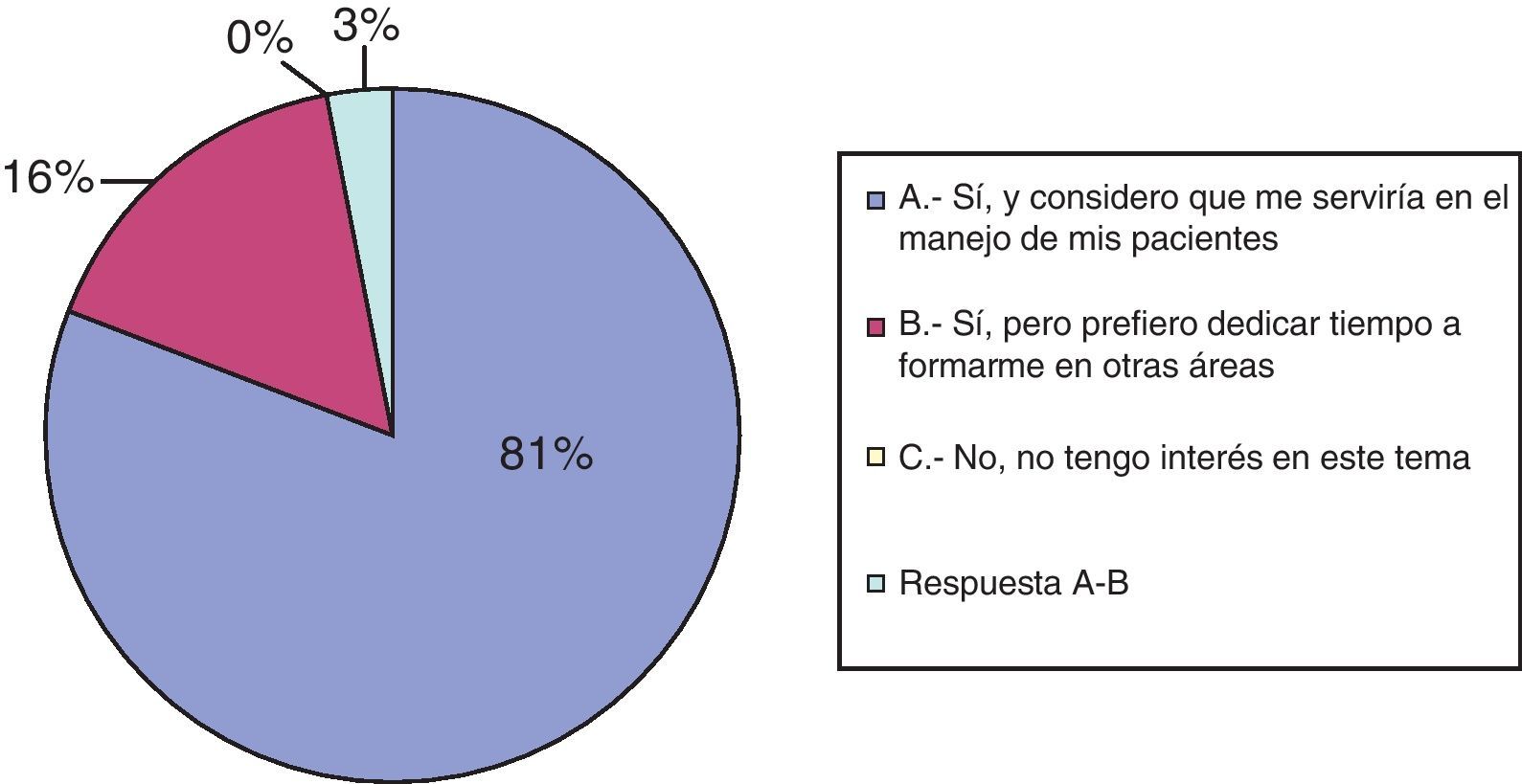
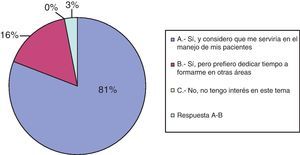
En cuanto a la pregunta 9, sobre la formación y capacidad para atender a un paciente con enfermedad incurable al final de su vida, el 40% considera que sí está preparado para ello y el 55% considera lo contrario. Tres neuropediatras directamente prefieren no involucrarse en esa fase de la enfermedad. Ante la posibilidad de asistir a un curso sobre CPP para adquirir mayor formación sobre estos temas, la mayoría (81%) responde afirmativamente, considerando que les serviría para un mejor seguimiento de sus pacientes. El 16% prefiere dedicar su tiempo a profundizar en otros temas de la Neuropediatría diferente a CPP (véase fig. 6).
DiscusiónEn marzo de 2006, un grupo de profesionales de la salud procedentes de Europa, Canadá, Líbano y EE. UU. se reunieron en Trento (Italia) para hablar sobre la situación actual de los CPP en Europa6. El grupo fue denominado Reunión Internacional para los Cuidados Paliativos en Niños, Trento (International Meeting for Palliative Care in Children, Trento. IMPaCCT). Compararon los servicios de cuidados paliativos de diferentes países, se definieron los CPP, se identificaron las mejores prácticas y se acordaron los estándares mínimos. El resultado de esto es un documento de consenso para Europa, que define e identifica los estándares en el cuidado de los niños con enfermedades discapacitantes o terminales. Adoptaron la definición de la OMS sobre los CPP, definiendo estos como los cuidados activos e integrales del cuerpo, mente y espíritu del niño, incluyendo también el apoyo a las familias. IMPaCCT considera que el objetivo fundamental es incrementar la calidad de vida del niño y su familia, e indica que estos cuidados deben comenzar cuando el niño sea diagnosticado de una enfermedad que conlleve una condición incapacitante o amenazante para la vida. Se entiende por enfermedad incapacitante para la vida una condición en la cual la muerte prematura es frecuente (atrofia muscular espinal tipo I). La enfermedad amenazante para la vida es aquella en la cual hay una alta probabilidad de muerte prematura debido a la severidad de la propia dolencia, pero hay también probabilidad de supervivencia a largo plazo en la edad adulta (cáncer).
Basándose en trabajos previos7 definen 4 grupos de pacientes:
- -
Grupo 1: aquellos que sufren situaciones amenazantes para la vida. El tratamiento curativo existe, pero puede fracasar. Prototipo: pacientes oncológicos.
- -
Grupo 2: estos pacientes sufren procesos en los que la muerte prematura es inevitable por el momento, pero, con el tratamiento adecuado, durante largos periodos, se prolonga la vida y se mejora su calidad. Prototipo: enfermos con fibrosis quística.
- -
Grupo 3: son procesos progresivos, sin opciones actuales de tratamiento curativo, sólo paliativo y en los que la necesidad de asistencia puede prolongarse durante años. Prototipo: metabolopatías graves y enfermedades neurodegenerativas.
- -
Grupo 4: sufren procesos irreversibles, pero no progresivos. El empeoramiento clínico se debe a las complicaciones y lleva a una muerte prematura. Prototipos: Parálisis cerebrales infantiles graves y secuelas de traumatismo o infecciones importantes.
Es importante destacar que solo respondieron el cuestionario el 32% de los neuropediatras. Esta baja participación puede deberse a varios factores: a) parte de los encuestados puede no estar ejerciendo la neuropediatría de manera exclusiva, sino dedicando parte de su jornada laboral a la pediatría general hospitalaria o extrahospitalaria; b) a que parte de los profesionales se dedique fundamentalmente a patologías neurológicas prevalentes pero que no comprometan el pronóstico vital de forma relevante (cefaleas, trastorno por déficit de atención e hiperactividad, trastornos del aprendizaje, etc.); c) creencia general y también por parte de los neuropediatras, de que los enfermos neurológicos sufren menos de lo que realmente lo hacen, restando importancia a las ventajas que ofrecen unos buenos cuidados paliativos; d) asociación de la palabra «paliativo» fundamentalmente con enfermo oncológico, a pesar de que el paciente predominante en las UCPP es el neurológico. Todos estos puntos pueden haber influido en la participación, de tal forma que aquellos que dedican gran parte de su jornada a patología neurológica grave o limitante para la vida han podido mostrar un interés mayor en la realización y envío del cuestionario, y también haber influido en los resultados, dadas las respuestas obtenidas con mayor frecuencia en las preguntas 2, 3 y 4 (véanse párrafos siguientes).
La mayoría de los neuropediatras respondedores (90%) conoce la labor de los CPP. Es importante destacar que en la definición de la OMS, aceptada por IMPaCCT, no se indica en ningún momento que la atención paliativa se deba aplicar solo en los últimos 6 meses de vida, o en la etapa final de «agonía», sino que estos cuidados deben comenzar cuando el niño sea diagnosticado de una enfermedad que conlleve una condición incapacitante o amenazante para la vida6.
Del mismo modo, la mayoría de los respondedores reconoce entre sus pacientes algunos con pronóstico vital acortado y también un alto porcentaje ha tratado niños que finalmente han fallecido debido a su enfermedad neurológica o a una complicación de esta. Estos datos son lógicos, teniendo en cuenta que en las UCPP predominan los pacientes neurológicos (en torno al 70%), muchos de los cuales finalmente fallecen. A pesar de conocer la labor de los CPP y de identificar pacientes con un pronóstico de vida acortado, existe un número no despreciable de neuropediatras que nunca ha realizado un informe de «no reanimación» (25%). Esta proporción es posible que esté influenciada por la heterogeneidad del grupo de neuropediatras en lo referente a la trayectoria profesional (algunos llevan ejerciendo muchos años, otros acaban de empezar). Sin embargo, también puede mostrar una menor implicación profesional, dado que lo esperable en muchos de estos pacientes es una complicación de su situación basal, con la posibilidad inminente de muerte (ejemplos de ellos son las infecciones respiratorias en niños hipotónicos o con parálisis cerebral infantil). Esta pequeña reflexión, junto con el hecho de que un 55% no se considere capaz o con formación suficiente para afrontar una enfermedad de este tipo al final de la vida, demuestra la necesidad urgente de mejorar la formación de todos los profesionales implicados. De hecho, ante la pregunta sobre la asistencia a un curso sobre CPP, la mayoría considera que sí le sería de utilidad. Lo que parece claro es que una mayor formación en cuidados paliativos conllevaría un cambio en la actitud profesional en cuanto al cuidado y seguimiento de los niños neurológicos y sus familiares.
Como se indica en el documento elaborado tras la reunión internacional mencionada previamente, en los últimos años se han llevado a cabo diversos trabajos que muestran información importante sobre la mortalidad de los niños, lugar de muerte e identificación de las necesidades específicas de los niños y su familia. Así, concluyen que los niños generalmente quieren estar en su casa y las familias también prefieren cuidarlos en su casa durante la enfermedad y la muerte4,8. Un 77% de los encuestados está de acuerdo con esto al considerar el hogar como el mejor lugar para el desenlace final. El hospital (opción apoyada por el 9%) no es una opción errónea, ya que si no existe una unidad de asistencia domiciliaria cercana o también ante una situación de claudicación familiar lo primordial es asistir al paciente y a la familia. En cualquier caso, ninguno de los encuestados considera las unidades de cuidados intensivos el lugar adecuado.
Los cuestionarios se enviaron vía correo electrónico y las respuestas se obtenían del mismo modo, sin obligatoriedad por parte de los encuestados de especificar su procedencia exacta ni el tipo de hospital (primario, secundario, terciario). Algunos sí incluían esta información libremente, pero muchos no. Por esto, en cuanto al conocimiento de recursos de la comunidad autónoma, o área sanitaria u hospital que atienda a niños paliativos, dada la dispersión de los encuestados y el desconocimiento de la procedencia de muchos de ellos, no se puede concluir si realmente existen estas unidades pero se desconocen o si no existen. En nuestro país son tres las UCPP. En 1991 se formó la primera de ellas en el Hospital Sant Joan de Déu de Barcelona. En 1997 se creó en el Hospital Universitario Materno Infantil de Las Palmas de Gran Canaria la segunda. Por último, en febrero de 2008, comenzó a funcionar la Unidad en el Hospital Infantil Universitario Niño Jesús de Madrid. Esta última unidad actualmente atiende a niños de toda la Comunidad de Madrid. Se trata de un equipo multidisciplinar en dedicación exclusiva a CPP, con atención continuada las 24 horas del día, todos los días del año. El equipo está difundiendo cada vez más su labor en reuniones, congresos y cursos. Sin embargo, sigue siendo necesaria su difusión: una encuesta publicada en el año 2010 concluyó que esta unidad todavía era desconocida por un amplio número de profesionales sanitarios de Madrid, a pesar de la labor realizada por la unidad desde su creación9.
En otras zonas del país, hay unidades de cuidados paliativos que, dependiendo de la experiencia personal y del equipo, y también de la edad del niño y de la enfermedad de base, atienden pacientes pediátricos. Lo que llama la atención es el porcentaje de encuestados que nunca ha recurrido a estos servicios (17%), incluso conociendo su existencia. Y destacan las razones por las que resulta costoso contactar con una UCPP: algunos de ellos no lo hacen por el temor o miedo que conlleva la palabra «paliativos» para la familia, y uno de los encuestados considera que estos pacientes deberían ser seguidos por neurología hasta el final, prescindiendo, por tanto, de los CPP. Hay que resaltar lo mencionado por IMPaCCT: la misión de los CPP es proporcionar el mejor cuidado de una manera global, no menciona el «tener el control de ese paciente única y exclusivamente». Lo ideal es el apoyo conjunto de las distintas subespecialidades10,11.
En cuanto al momento idóneo para contactar con una UCP, lo ideal es hacerlo cuando se detecte un empeoramiento progresivo e irreversible, con aumento del número de complicaciones. Esta sería la respuesta óptima y así lo considera el 44% de los encuestados. Sin embargo, la respuesta «a» («en el momento del diagnóstico de una enfermedad no curable y pronóstico vital acortado, siempre en función de la enfermedad, el pronóstico vital y evolución esperada») también debe considerarse válida. Es decir, el enfoque paliativo ante una enfermedad incurable se debe realizar desde el diagnóstico, sin dejar por ello de aplicar las medidas necesarias con intención curativa. Este enfoque debe ser planteado por el equipo asistencial de referencia, en este caso el neuropediatra y/o el pediatra de atención primaria; el momento de contacto con un equipo específico de cuidados paliativos vendrá determinado por la complejidad clínica, social y/o psicológica del paciente y la familia. La experiencia nos dice que la derivación temprana permite una atención más completa y satisfactoria. El esquema idóneo sería el de un equipo interdisciplinar que atienda todas las necesidades del paciente desde el diagnóstico y en cada fase de su enfermedad. En cualquier caso, la atención en la agonía debe ser realizada por un equipo con el que previamente la familia haya establecido una relación de confianza12.
ConclusionesCon las limitaciones de la muestra, se puede afirmar que la mayoría de los neuropediatras encuestados conoce qué son los CPP y su función, identifica a pacientes propios con enfermedades limitantes para la vida, y ha tratado niños que finalmente han fallecido debido a su enfermedad neurológica o alguna complicación de la misma. En general, el grado de implicación con estos pacientes es alto, aunque globalmente se necesita mayor formación en CP para proporcionar una atención más completa a estos enfermos; la mayoría desearía recibir formación específica sobre dichos temas para una mejor actuación con sus pacientes. Se debería realizar un esfuerzo importante desde la sanidad pública para mejorar la formación en cuidados paliativos, sobre todo valorando positivamente la gran cantidad de neuropediatras que desean aprender sobre los cuidados del final de la vida de los niños y de sus familias.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Este trabajo ha sido presentado previamente como comunicación oral en la XXXV Reunión Anual de la Sociedad Española de Neurología Pediátrica (junio de 2011, en Granada). Fecha de envío: 5 de agosto de 2011.