La enfermedad cerebrovascular se asocia a una elevada morbimortalidad. En el año 2008, el Ministerio de Sanidad publicó la «Guía de práctica clínica» sobre prevención del ictus sin que se haya evaluado su implementación. Nos planteamos investigar el seguimiento de dicha guía a través del análisis del control de factores de riesgo vascular y el tratamiento antitrombótico e hipolipemiante en pacientes con ictus isquémico agudo atendidos por neurólogos o internistas.
MétodosEstudio transversal descriptivo basado en los datos obtenidos de informes clínicos (factores de riesgo vascular, diagnóstico y tratamientos), cifras tensionales y analíticas de 203 pacientes con diagnóstico principal de ictus isquémico agudo que ingresaron para rehabilitación y cuidados en un hospital de media-larga estancia.
ResultadosLa edad media±DE de los pacientes incluidos fue de 75±10 años con un 56% de mujeres. Los factores de riesgo más frecuentes fueron hipertensión arterial (68%) y diabetes mellitus (40%). El 8,9% de los pacientes había recibido fibrinólisis por vía intravenosa. El 91,7% de los pacientes con ictus aterotrombótico recibía antiagregantes; el 59,4% de los pacientes con ictus cardioembólico estaba anticoagulado. Se prescribieron estatinas al 65% de los pacientes con ictus aterotrombótico. En la analítica de ingreso, el 23% de los pacientes presentaba una colesterolemia total mayor de 175mg/dl y el 26,6% una glucemia plasmática mayor de 126mg/dl. El 70% de los pacientes tenía tratamiento antihipertensivo, aunque el 47,5% presentaba cifras tensionales mayores de 130/80mmHg.
ConclusionesCreemos que aún es posible mejorar la prevención secundaria en enfermedad cerebrovascular, principalmente aumentando el porcentaje de pacientes tratados con antiagregantes o anticoagulantes según la etiología, la prescripción de estatinas y mejorando el control tensional.
Cerebrovascular disease is associated with high morbidity and mortality. In 2008, the Spanish Ministry of Health published its Clinical Practice Guidelines for stroke prevention, but implementation of that document has not yet been assessed. Our study aims to investigate compliance with the Guidelines by analysing control over vascular risk factors, antithrombotic treatment and lipid lowering treatment in patients who had suffered an acute ischaemic stroke and who were under the care of neurologists or internists.
MethodsCross-sectional study based on data from clinical reports (vascular risk factors, diagnosis and treatment), blood pressure readings and laboratory tests pertaining to 203 patients diagnosed with acute ischaemic stroke and admitted to a medium-to-long stay hospital for rehabilitation and care.
ResultsThe mean patient age was 75±10 years; 56% were women. The most common risk factors were hypertension (68%) and diabetes mellitus (40%). Intravenous fibrinolytic therapy had been administered to 8.9% of the patients. Of the patients with thrombotic cerebral infarction, 91.7% received antiplatelet agents; 59.4% of patients with embolic infarction received anticoagulants. Statins were prescribed to 65% of patients with thrombotic infarction. Laboratory tests upon admission showed that 23% of patients had total cholesterol levels above 175mg/dl and 26.6% had plasma glucose levels above 126mg/dl. Of the patient total, 70% received antihypertensive therapy, but 47.5% had blood pressure levels above 130/80mm Hg.
ConclusionsIn our opinion, secondary prevention of acute cerebrovascular disease could be improved, mainly by increasing the percentage of patients treated with antiplatelet or anticoagulant drugs (depending on aetiology), increasing prescription of statins, and improving blood pressure control
Las enfermedades vasculares de origen aterotrombótico se manifiestan clínicamente en forma de cardiopatía isquémica, enfermedad cerebrovascular o enfermedad arterial periférica y constituyen la causa más frecuente de morbimortalidad en nuestro país. Según el Instituto Nacional de Estadística, en el año 2007, las enfermedades cardiovasculares constituyeron la causa de muerte más frecuente en España (segunda causa de mortalidad en hombres y primera en mujeres) con un total de 124.126 fallecimientos frente a los 103.329 debidos a neoplasias1.
En nuestro país, se han realizado pocos estudios2–4 de adhesión a las medidas de prevención secundaria en enfermedad cerebrovascular si los comparamos con los elaborados en otros aspectos de la aterotrombosis como, por ejemplo, la cardiopatía isquémica. En relación con la prevención secundaria de la enfermedad cerebrovascular, se ha informado2 que solo el 43% de los pacientes tenían bien controladas sus cifras tensionales, el 51,8% sus niveles de colesterol dentro de las cifras recomendadas y el 70% buen control glucémico. También se ha analizado el tratamiento prescrito a pacientes con ictus isquémico agudo2,3, observándose que el 77-83% de los mismos seguía tratamiento antiagregante y el 17-18% anticoagulante mientras que el 11-52% tenía prescrita una estatina2,4.
En 2008, el Ministerio de Sanidad publicó la «Guía de práctica clínica» (GPC) sobre prevención primaria y secundaria del ictus5. En dicho documento se recomienda, en pacientes que han sufrido un ictus isquémico o accidente isquémico transitorio (AIT) y, una vez estabilizados, disminuir progresivamente las cifras de presión arterial con el objetivo de mantener cifras por debajo de 130/80mmHg (recomendación grado B), preferiblemente con la asociación de un inhibidor de la enzima convertidora de angiotensina (IECA) asociado a diurético (recomendación grado A) o, dependiendo de la tolerancia o de las patologías concomitantes del paciente, monoterapia (recomendación grado B) con diuréticos, IECA o antagonista de receptor de angiotensina II (ARA-II). También se recomienda prescribir atorvastatina a dosis de 80mg/día (recomendación grado A) o simvastatina a dosis de 40mg/día (recomendación grado B) en los pacientes con ictus isquémico o AIT de etiología aterotrombótica, independientemente de los valores de colesterol LDL basales. En pacientes con fibrilación auricular que hayan sufrido un ictus previo y sin contraindicaciones formales al tratamiento, la GPC5 recomienda tratar de forma indefinida con anticoagulantes orales con un INR entre 2 y 3 (recomendación grado A). En pacientes con un ictus isquémico o AIT de etiología no cardioembólica se recomienda (recomendación grado A) antiagregación plaquetaria con aspirina, triflusal, clopidogrel o combinación de aspirina y dipiridamol de liberación sostenida.
Recientemente, el Grupo de Estudio de Enfermedades Cerebrovasculares de la Sociedad Española de Neurología ha publicado una guía para el tratamiento preventivo del ictus isquémico y AIT6 donde se recomienda en prevención secundaria del ictus (como en el caso de la GPC5 de 2008), mantener como objetivo terapéutico una presión arterial menor de 130/80mmHg, un buen control de los niveles glucémicos en diabéticos manteniendo la HbA1c por debajo del 7% y unos niveles de colesterol LDL menores de 100mg/dl (menores de 70mg/dl en los pacientes con aterosclerosis establecida). También se recomienda en dicha guía6 que todos los pacientes con AIT o infarto cerebral de etiología aterotrombótica o por enfermedad de pequeño vaso reciban tratamiento con 80mg de atorvastatina al día. En la segunda parte de la guía de la Sociedad Española de Neurología7, se recomienda el uso de antiagregantes plaquetarios en la prevención secundaria del ictus isquémico asociado a arterioesclerosis de gran vaso y enfermedad de pequeño vaso, y en los ictus de etiología cardioembólica se recomienda anticoagulación oral.
Dado que los trabajos de mayor impacto realizados en España sobre implementación de las medidas de prevención secundaria en enfermedad cerebrovascular2–4 eran anteriores a la aparición de las últimas GPC sobre ictus5–7, nos propusimos realizar un estudio sobre el cumplimiento actual de las recomendaciones de dichas guías. Para ello nos planteamos los siguientes objetivos:
- 1.
Describir la prevalencia de los factores de riesgo vascular entre los pacientes que ingresaron para rehabilitación en un hospital de media-larga estancia tras sufrir un ictus isquémico agudo.
- 2.
Investigar la adherencia a las recomendaciones de las GPC sobre prevención del ictus analizando el grado de control de los factores de riesgo vascular, el tratamiento antitrombótico ajustado a la etiología (aterotrombótica, cardioembólica…), tratamiento antihipertensivo y con estatinas entre los pacientes antes mencionados.
El Hospital Universitario San Rafael (Orden Hospitalaria de San Juan de Dios) es un hospital de media-larga estancia que acoge, entre otros, a pacientes con ictus en fase aguda y subaguda para tratamiento rehabilitador y/o cuidados de sus secuelas clínicas y funcionales. Dichos pacientes proceden de hospitales de Granada y provincia. Se realizó un estudio transversal descriptivo con los objetivos antes descritos tomando como referencia las recomendaciones de la GPC sobre ictus del año 20085.
Criterios de inclusión: pacientes de cualquier edad y sexo que hubieran ingresado en el Servicio de Medicina Interna del Hospital Universitario San Rafael en los años 2009 y 2010 con diagnóstico principal de ictus isquémico agudo. Para seleccionar a dichos pacientes, se realizó una búsqueda mediante la aplicación informática Acticx, que filtró los pacientes cuyos diagnósticos (CIE-9) al ingreso fueron: 342 (hemiplejía y hemiparesia), 433 (estenosis arteria precerebral), 434 (obstrucción arteria cerebro), 436 (enfermedad cerebrovascular aguda mal definida) y 437 (enfermedad cerebrovascular otra y mal definida).
Criterios de exclusión: pacientes sin informe de alta desde el hospital de referencia y aquellos con diagnóstico de ictus hemorrágico.
Las variables incluidas en el estudio fueron: edad, sexo, servicios de procedencia (Neurología, Medicina Interna, Rehabilitación y Urgencias) y hospitales de procedencia. También se incluyeron antecedentes de HTA, diabetes mellitus tipo 2 (DM-2), dislipemia (cuando no se especificaba el tipo en informe de alta), hipercolesterolemia, hipertrigliceridemia, ictus/accidente isquémico transitorio (AIT) previo, fibrilación auricular, tabaquismo (incluyendo fumadores activos y exfumadores); diagnóstico de ingreso en hospital de procedencia incluyendo la etiología del ictus isquémico; tratamiento prescrito: si se realizó fibrinólisis por vía intravenosa, si tenía prescrita antiagregación y qué tipo de antiagregante, anticoagulación prescrita y tipo de anticoagulación, razón o información que justificara la decisión de no anticoagular si presentaba ictus de origen embólico, estatina y dosis, antihipertensivo y tipo de antihipertensivo. Se recogió además la prescripción condicional de medicación antihipertensiva (administrada según las cifras tensionales) según constara en informe de alta. Se incluyeron las cifras de presión arterial (medidas con tensiómetro digital OMRON M6) al ingreso en el Hospital San Rafael y la glucemia plasmática en ayunas, colesterol total y triglicéridos (analizador RD-Hitachi 917) de la primera analítica realizada en nuestro centro. No se incluyó la HbA1c para valorar el control diabetológico, ya que es una determinación que no se realiza de rutina a todos los pacientes que ingresan en nuestro centro; tampoco se incluyeron niveles de colesterol LDL, pues no se disponía de dicha determinación en muchos de los pacientes y sí de las cifras de colesterol total en todos ellos.
Se consideraron factores de riesgo cardiovascular bien controlados: las cifras tensionales menores de 130/80mmHg, la glucemia plasmática menor de 126mg/dl, el colesterol total menor de 175mg/dl y los triglicéridos menores de 150mg/dl de acuerdo a las GPC sobre prevención del ictus5,6 y de la enfermedad vascular8.
Análisis estadísticoLos resultados de las variables numéricas se expresaron como media aritmética ± desviación estándar (X±DE) y los de las variables categóricas en frecuencias (%). Para las comparaciones de medias entre variables numéricas se utilizó el test de la t de Student cuando las variancias poblacionales eran iguales y la corrección de Welch cuando fueron distintas. Para la comparación de variables categóricas se empleó la prueba de la χ2 de Pearson y el test exacto de Fisher cuando fue preciso. Se consideraron estadísticamente significativos los valores de p<0,05. El análisis estadístico se efectuó mediante el programa informático SPSS versión 15.0.
ResultadosDatos demográficos, servicios y hospitales de referenciaSe incluyeron en el estudio los datos de 203 pacientes con una edad media de 75,7±10,3 años, con un 56% de mujeres. La edad media de los hombres fue significativamente menor que la de las mujeres (71,8±12,2 años frente a 78,8±7,5 años, respectivamente; p<0,0001). Los servicios de procedencia fueron Neurología (75,4%), Medicina Interna (16,7%), Rehabilitación (6,9%) y Urgencias/otros (1%). Los hospitales de procedencia fueron el Hospital Clínico San Cecilio (72,9%), que cuenta con Servicio de Neurología pero sin Unidad de Ictus; el H. Rehabilitación y Traumatología Virgen de las Nieves (20,7%) con Servicio de Neurología y Unidad de Ictus; el Hospital General Básico de Motril (3,9%) y el Hospital Médico-Quirúrgico Virgen de las Nieves (1,5%), ambos sin servicio de neurología.
Etiología y factores de riesgo vascular del ictus isquémicoEn relación con la etiología del ictus isquémico, el 31,5% tenía origen cardioembólico, el 29,6% origen aterotrombótico, el 8,4% origen lacunar y en el 30,5% no constaba especificado el origen (coexistían varias causas o el estudio era incompleto) o era indeterminado.
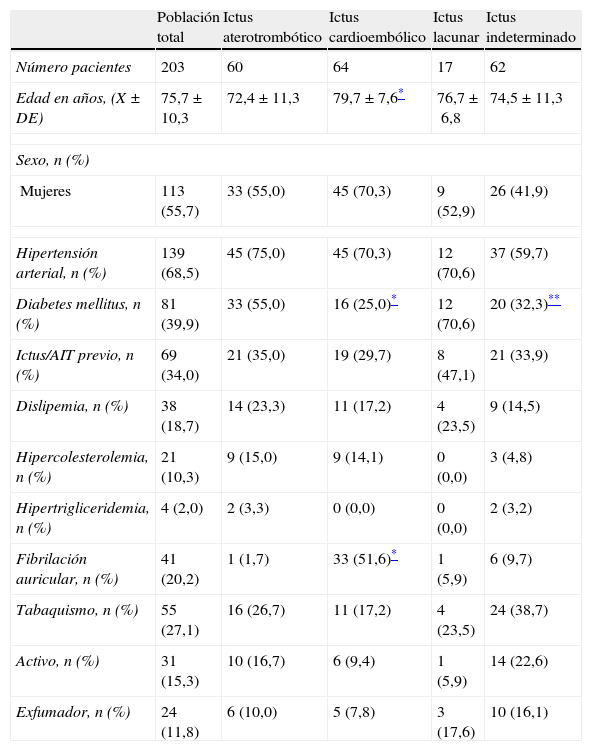
En la tabla 1 se especifica la prevalencia de cada uno de los factores de riesgo vascular en la población total del trabajo y en los subgrupos según su etiología. La edad de los pacientes con ictus cardioembólico fue significativamente mayor que la de los pacientes con ictus aterotrombótico (p=0,0001). También se observó que los pacientes con ictus aterotrombótico tenían mayor prevalencia de DM-2 que los pacientes con ictus cardioembólico (p=0,001), mientras que en estos la fibrilación auricular era más prevalente que en los pacientes con ictus aterotrombótico (p=0,0001).
Datos demográficos y prevalencia de los factores de riesgo vascular en la población total y en los subgrupos según la etiología del ictus isquémico
| Población total | Ictus aterotrombótico | Ictus cardioembólico | Ictus lacunar | Ictus indeterminado | |
| Número pacientes | 203 | 60 | 64 | 17 | 62 |
| Edad en años, (X±DE) | 75,7±10,3 | 72,4±11,3 | 79,7±7,6* | 76,7±6,8 | 74,5±11,3 |
| Sexo, n (%) | |||||
| Mujeres | 113 (55,7) | 33 (55,0) | 45 (70,3) | 9 (52,9) | 26 (41,9) |
| Hipertensión arterial, n (%) | 139 (68,5) | 45 (75,0) | 45 (70,3) | 12 (70,6) | 37 (59,7) |
| Diabetes mellitus, n (%) | 81 (39,9) | 33 (55,0) | 16 (25,0)* | 12 (70,6) | 20 (32,3)** |
| Ictus/AIT previo, n (%) | 69 (34,0) | 21 (35,0) | 19 (29,7) | 8 (47,1) | 21 (33,9) |
| Dislipemia, n (%) | 38 (18,7) | 14 (23,3) | 11 (17,2) | 4 (23,5) | 9 (14,5) |
| Hipercolesterolemia, n (%) | 21 (10,3) | 9 (15,0) | 9 (14,1) | 0 (0,0) | 3 (4,8) |
| Hipertrigliceridemia, n (%) | 4 (2,0) | 2 (3,3) | 0 (0,0) | 0 (0,0) | 2 (3,2) |
| Fibrilación auricular, n (%) | 41 (20,2) | 1 (1,7) | 33 (51,6)* | 1 (5,9) | 6 (9,7) |
| Tabaquismo, n (%) | 55 (27,1) | 16 (26,7) | 11 (17,2) | 4 (23,5) | 24 (38,7) |
| Activo, n (%) | 31 (15,3) | 10 (16,7) | 6 (9,4) | 1 (5,9) | 14 (22,6) |
| Exfumador, n (%) | 24 (11,8) | 6 (10,0) | 5 (7,8) | 3 (17,6) | 10 (16,1) |
AIT: accidente isquémico transitorio; X±DE: media±desviación estándar.
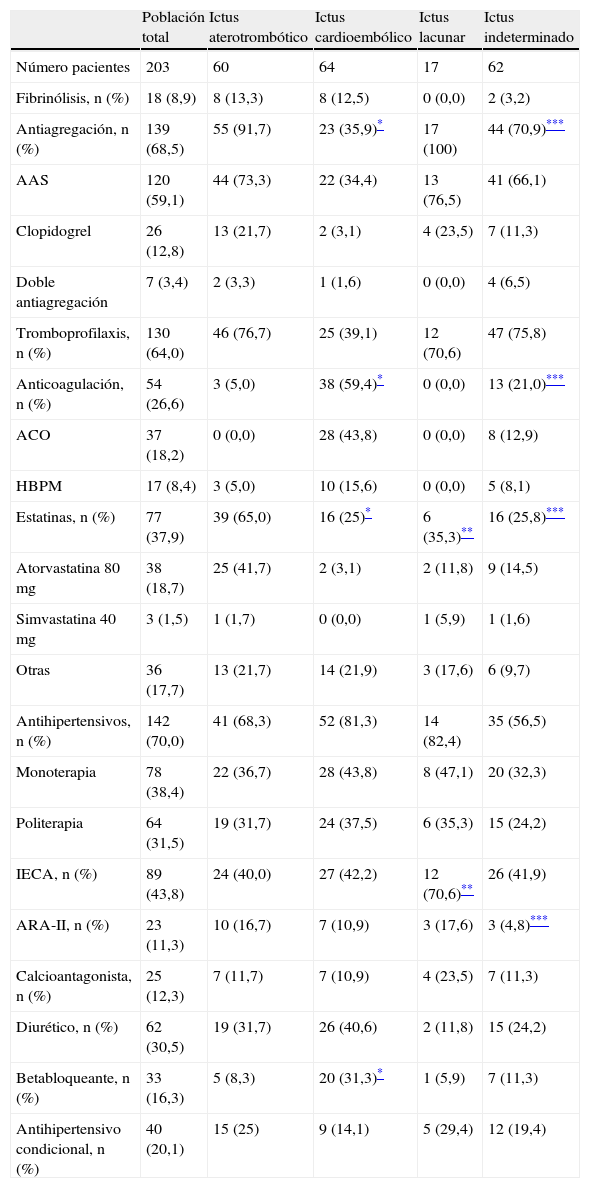
En la tabla 2 se muestra la prescripción de antitrombóticos (fibrinólisis, antiagregantes y anticoagulantes) a la población total y dividida según grupos etiológicos. El 91,7% de los pacientes con ictus aterotrombótico estaban antiagregados, mientras que el 59,4% de los pacientes con ictus cardioembólico tenía prescrita anticoagulación a dosis terapéuticas. La prescripción de antiagregantes en pacientes con ictus aterotrombótico fue significativamente superior a la realizada en los pacientes con ictus cardioembólico (91,7% frente al 35,9% respectivamente, p=0,0001), mientras que en estos la anticoagulación terapéutica predominó con respecto a los pacientes con ictus aterotrombótico (59,4% frente al 5% respectivamente, p=0,0001). Al comparar los pacientes con ictus aterotrombótico frente a los que sufrieron un ictus de origen indeterminado, se detectaron diferencias estadísticamente significativas en el uso de antiagregación, que predominó en los pacientes con ictus aterotrombótico (p=0,006), y la anticoagulación terapéutica que fue más frecuente en los pacientes con ictus indeterminado (p=0,009).
Porcentaje de pacientes tratados con fármacos indicados en la población total y en subgrupos etiológicos
| Población total | Ictus aterotrombótico | Ictus cardioembólico | Ictus lacunar | Ictus indeterminado | |
| Número pacientes | 203 | 60 | 64 | 17 | 62 |
| Fibrinólisis, n (%) | 18 (8,9) | 8 (13,3) | 8 (12,5) | 0 (0,0) | 2 (3,2) |
| Antiagregación, n (%) | 139 (68,5) | 55 (91,7) | 23 (35,9)* | 17 (100) | 44 (70,9)*** |
| AAS | 120 (59,1) | 44 (73,3) | 22 (34,4) | 13 (76,5) | 41 (66,1) |
| Clopidogrel | 26 (12,8) | 13 (21,7) | 2 (3,1) | 4 (23,5) | 7 (11,3) |
| Doble antiagregación | 7 (3,4) | 2 (3,3) | 1 (1,6) | 0 (0,0) | 4 (6,5) |
| Tromboprofilaxis, n (%) | 130 (64,0) | 46 (76,7) | 25 (39,1) | 12 (70,6) | 47 (75,8) |
| Anticoagulación, n (%) | 54 (26,6) | 3 (5,0) | 38 (59,4)* | 0 (0,0) | 13 (21,0)*** |
| ACO | 37 (18,2) | 0 (0,0) | 28 (43,8) | 0 (0,0) | 8 (12,9) |
| HBPM | 17 (8,4) | 3 (5,0) | 10 (15,6) | 0 (0,0) | 5 (8,1) |
| Estatinas, n (%) | 77 (37,9) | 39 (65,0) | 16 (25)* | 6 (35,3)** | 16 (25,8)*** |
| Atorvastatina 80mg | 38 (18,7) | 25 (41,7) | 2 (3,1) | 2 (11,8) | 9 (14,5) |
| Simvastatina 40mg | 3 (1,5) | 1 (1,7) | 0 (0,0) | 1 (5,9) | 1 (1,6) |
| Otras | 36 (17,7) | 13 (21,7) | 14 (21,9) | 3 (17,6) | 6 (9,7) |
| Antihipertensivos, n (%) | 142 (70,0) | 41 (68,3) | 52 (81,3) | 14 (82,4) | 35 (56,5) |
| Monoterapia | 78 (38,4) | 22 (36,7) | 28 (43,8) | 8 (47,1) | 20 (32,3) |
| Politerapia | 64 (31,5) | 19 (31,7) | 24 (37,5) | 6 (35,3) | 15 (24,2) |
| IECA, n (%) | 89 (43,8) | 24 (40,0) | 27 (42,2) | 12 (70,6)** | 26 (41,9) |
| ARA-II, n (%) | 23 (11,3) | 10 (16,7) | 7 (10,9) | 3 (17,6) | 3 (4,8)*** |
| Calcioantagonista, n (%) | 25 (12,3) | 7 (11,7) | 7 (10,9) | 4 (23,5) | 7 (11,3) |
| Diurético, n (%) | 62 (30,5) | 19 (31,7) | 26 (40,6) | 2 (11,8) | 15 (24,2) |
| Betabloqueante, n (%) | 33 (16,3) | 5 (8,3) | 20 (31,3)* | 1 (5,9) | 7 (11,3) |
| Antihipertensivo condicional, n (%) | 40 (20,1) | 15 (25) | 9 (14,1) | 5 (29,4) | 12 (19,4) |
AAS: ácido acetilsalicílico; ACO: anticoagulación oral; ARA-II: antagonista de los receptores de angiotensina 2; HBPM: heparinas de bajo peso molecular; IECA: inhibidor de enzima convertidora de angiotensina.
Doble antiagregación equivale al uso conjunto de AAS y clopidogrel. La dosis de HBPM indicada en anticoagulación corresponde a enoxaparina 1mg/kg/12h o bemiparina 115 U/kg/día. La tromboprofilaxis hace referencia al uso de enoxaparina 20 o 40mg/día o bemiparina 2.500 o 3.500 U/día.
Cuando se comparó el porcentaje de pacientes antiagregados por ictus aterotrombótico entre los servicios de Neurología y Medicina Interna, no se hallaron diferencias estadísticamente significativas (90% en Neurología frente al 100% en Medicina Interna, p=0,738); tampoco se apreciaron diferencias significativas al comparar la proporción de pacientes anticoagulados por ictus cardioembólico según el servicio de procedencia (58,5% en Neurología frente al 55,6% en Medicina Interna, p=0,573).
Entre los 26 pacientes con ictus de origen cardioembólico no anticoagulados (40,6% del total de pacientes cardioembólicos), en 14 de los informes (53,8% de los pacientes) se especificaban los motivos de no anticoagular, que fueron: elevado riesgo hemorrágico y/o transformación hemorrágica (28,5%), importante déficit residual (28,5%) y patología y/o estado basal deteriorado (21,4%).
Estatinas en prevención secundaria de ictus isquémicoEn la tabla 2 se recoge el porcentaje de paciente tratados con estatinas siguiendo las recomendaciones de la GPC sobre ictus5. La prescripción de estatinas en pacientes con ictus aterotrombótico fue significativamente mayor al compararla con la de pacientes con ictus de origen embólico (p=0,0001), lacunar (p=0,028) e indeterminado (p=0,0001).
Al analizar el uso de estatinas en pacientes con ictus aterotrombótico en función del servicio de procedencia, no se encontraron diferencias estadísticamente significativas (62,0% en Neurología frente a 66,7% en Medicina Interna; p=0,684) y tampoco al comparar en porcentaje de paciente tratados con atorvastatina o simvastatina a las dosis recomendadas (74,2% en Neurología frente al 50% en Medicina Interna, p=0,477).
Diagnóstico y tratamiento de la hipertensión arterial en prevención secundaria del ictus isquémicoEl 68,5% de los pacientes de la población total del estudio tenía antecedente de HTA, aunque el 21,1% de los pacientes con diagnóstico de HTA no recibía tratamiento antihipertensivo. En la tabla 2 se recogen los grupos de antihipertensivos prescritos al total de pacientes de la muestra y agrupados según etiología del ictus. El 20% de los pacientes tenía tratamiento antihipertensivo condicional con captopril (73,8%) y labetalol (16,6%).
Al comparar los antihipertensivos empleados (tabla 2), se halló mayor tendencia al uso de betabloqueantes en pacientes con ictus embólico respecto a los pacientes con ictus aterotrombótico (p=0,001); predominio del uso de IECA en pacientes con ictus lacunar que en pacientes con ictus trombótico (p=0,026) y mayor prescripción de ARA-II en pacientes con ictus trombótico frente a aquellos con ictus de origen indeterminado (p=0,034).
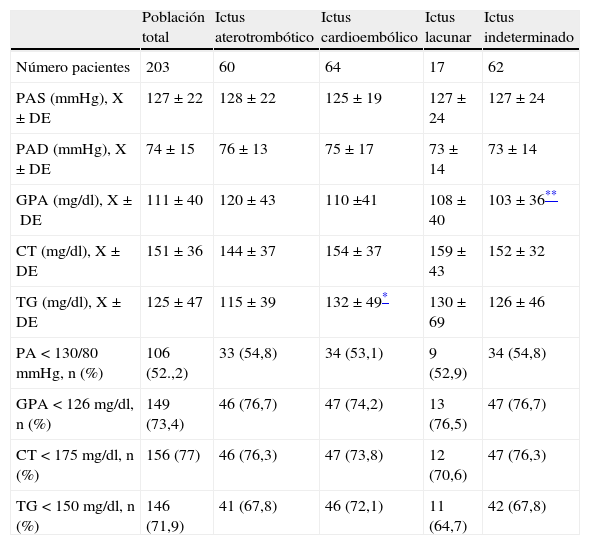
Control de factores de riesgo vascular en prevención secundaria del ictus isquémicoEn la tabla 3 se recoge el estudio descriptivo y comparativo de las variables cuantitativas (cifras de presión arterial, glucemia plasmática en ayunas, colesterol total y triglicéridos) de la población total y agrupadas por etiología del ictus. En dicha tabla también se muestra el porcentaje de pacientes que presentaban buen control de los factores de riesgo vascular a su ingreso. La cifra de triglicéridos entre los pacientes con ictus cardioembólico fue mayor que la observada en pacientes con ictus aterotrombótico (p=0,046). También se encontraron diferencias estadísticas al comparar la glucemia entre pacientes con ictus aterotrombótico frente a pacientes con ictus indeterminado (p=0,019) siendo mayor en los primeros.
Estudio descriptivo de factores de riesgo vascular al ingreso y porcentaje de pacientes con buen control de los factores indicados en la población total y agrupada por etiología
| Población total | Ictus aterotrombótico | Ictus cardioembólico | Ictus lacunar | Ictus indeterminado | |
| Número pacientes | 203 | 60 | 64 | 17 | 62 |
| PAS (mmHg), X±DE | 127±22 | 128±22 | 125±19 | 127±24 | 127±24 |
| PAD (mmHg), X±DE | 74±15 | 76±13 | 75±17 | 73±14 | 73±14 |
| GPA (mg/dl), X±DE | 111±40 | 120±43 | 110 ±41 | 108±40 | 103±36** |
| CT (mg/dl), X±DE | 151±36 | 144±37 | 154±37 | 159±43 | 152±32 |
| TG (mg/dl), X±DE | 125±47 | 115±39 | 132±49* | 130±69 | 126±46 |
| PA<130/80mmHg, n (%) | 106 (52.,2) | 33 (54,8) | 34 (53,1) | 9 (52,9) | 34 (54,8) |
| GPA<126mg/dl, n (%) | 149 (73,4) | 46 (76,7) | 47 (74,2) | 13 (76,5) | 47 (76,7) |
| CT<175mg/dl, n (%) | 156 (77) | 46 (76,3) | 47 (73,8) | 12 (70,6) | 47 (76,3) |
| TG<150mg/dl, n (%) | 146 (71,9) | 41 (67,8) | 46 (72,1) | 11 (64,7) | 42 (67,8) |
CT: colesterol total; GPA: glucemia plasmática en ayunas; PA: presión arterial; PAD: presión arterial diastólica; PAS: presión arterial sistólica; TG: triglicéridos; X±DE: media±desviación estándar.
Al comparar el grado de control de los factores de riesgo vascular entre los pacientes procedentes de Neurología frente a los de Medicina Interna no se hallaron diferencias estadísticamente significativas en el porcentaje de pacientes con buen control de sus cifras tensionales (51% en Neurología frente al 55,9% en Medicina Interna, p=0,605), niveles de glucemia plasmática en ayunas (72% en Neurología frente al 75,8% en Medicina Interna; p=0,661), cifras de colesterol (78,2% en Neurología frente al 72,7% en Medicina Interna; p=0,496) o trigliceridemia (73,5% en Neurología frente al 72,7% en Medicina Interna; p=0,931).
DiscusiónDesde nuestro punto de vista, una de las limitaciones de nuestro trabajo radica en que se trata de un estudio realizado en un único centro hospitalario. Sin embargo, el hecho de incluir a pacientes procedentes de varios hospitales puede mejorar la extrapolación de nuestros resultados y su validez externa. Otra limitación de nuestro estudio es el posible sesgo de selección pues creemos que, dado que solo incluimos a pacientes con ictus isquémico con secuelas que precisan rehabilitación hospitalaria, las medidas de prevención secundaria probablemente se apliquen de manera menos estricta a los pacientes con mayor deterioro clínico y funcional. Esto explicaría, por ejemplo, el porcentaje de pacientes con ictus de origen cardioembólico no anticoagulados y el hecho de que, en nuestra muestra, uno de los motivos principales de no anticoagular sea el déficit clínico y/o funcional residual.
En nuestro país, como se ha mencionado en la «Introducción», los estudios más importantes que han abordado el tema del seguimiento de las medidas de prevención secundaria en enfermedad cerebrovascular fueron el DIAPRESIC4 (estudio retrospectivo multicéntrico promovido por el Grupo de Estudio de Enfermedades Cerebrovasculares de la Sociedad Española de Neurología y realizado a partir de datos obtenidos de informes de alta de pacientes hospitalizados con infarto cerebral agudo) y el REACH2 (registro de control de factores de riesgo vascular entre pacientes con riesgo vascular y con enfermedad vascular establecida, incluida la cerebrovascular).
En relación con los factores de riesgo vascular asociados a ictus isquémico agudo, nuestros hallazgos fueron similares a los descritos en el estudio DIAPRESIC4, donde se detectó una prevalencia de HTA del 62,6%, de DM2 del 30,6% y de dislipemia del 29,9%. Por otro lado, nuestros datos difirieron de los del estudio REACH2 que mostró en el subgrupo de enfermedad cerebrovascular una prevalencia mayor de HTA (74,8%), así como de tabaquismo (54,8%) e hipercolesterolemia (50,3%), aunque paradójicamente una prevalencia algo menor de DM2 (37,2%).
Resulta llamativo el hecho de que más de un tercio (34%) del total de pacientes incluidos en nuestro estudio (el 47% en el caso de ictus lacunar) tuviera antecedentes de ictus o AIT previo, por lo que debemos resaltar la importancia y la trascendencia de la prevención secundaria en la enfermedad cerebrovascular.
Cuando comparamos la prescripción de antitrombóticos en nuestra población global con los otros 2 estudios antes mencionados, observamos que se indicaron antiagregantes a un menor porcentaje de pacientes que en el DIAPRESIC4 (77,5%) y en el REACH2 (83,2%), mientras que la proporción de pacientes anticoagulados de nuestra muestra fue mayor que la registrada en el DIAPRESIC4 (18,4%) y en el REACH2 (17,9%).
A diferencia de los estudios antes reseñados2,4, en nuestro trabajo agrupamos a la población global según la etiología del ictus sin que hayamos encontrado estudios publicados en nuestro país que hayan valorado la prescripción de antitrombóticos en prevención secundaria de ictus según su etiología. De tal forma que, entre los pacientes con ictus aterotrombótico, la prescripción de antiagregación se realizó a más del 90% de ellos, mientras que la anticoagulación terapéutica solo se realizó en el 60% de los pacientes con ictus cardioembólico. Creemos que la diferencia entre lo observado en nuestro estudio con respecto a lo recomendado en las GPC5,7 en relación con la prescripción de antitrombóticos según la etiología del ictus, obedecería a diferentes razones que incluirían la percepción de mayor seguridad y menor riesgo hemorrágico de los antiagregantes respecto a los anticoagulantes, así como la mayor comodidad posológica y menor necesidad de controles de dosis de aquellos respecto a estos. Aunque no se ha analizado pormenorizadamente en nuestro trabajo (y podría ser elemento de estudio en trabajos posteriores), el deterioro clínico y funcional residual podría ser un factor adicional que influiría decisivamente a la hora de optar por no anticoagular a determinados pacientes con ictus cardioembólico junto al elevado riesgo hemorrágico y/o transformación hemorrágica. Se debe destacar el hecho de que, entre los pacientes con ictus de origen cardioembólico no anticoagulados, solo en la mitad de los casos se especificaran los motivos de no anticoagular cuando dicha información podría servir para aclarar la actitud terapéutica a profesionales que posteriormente seguirán al paciente.
En nuestro estudio, también analizamos el porcentaje de pacientes que recibían estatinas a las dosis recomendadas en las GPC5,7. Detectamos que solo el 43,4% de los pacientes con ictus aterotrombótico recibían atorvastatina y simvastatina a las dosis adecuadas, por lo que creemos que el porcentaje de pacientes con ictus aterotrombótico que se beneficia de la prescripción de estas es aún bajo en nuestro medio. Resulta llamativo que, aunque el 65% de los pacientes con ictus aterotrombótico recibiera estatinas, solo un 43,4% de ellos recibiera atorvastatina y simvastatina a las dosis recomendadas, sin que hayamos encontrado una explicación para dicha observación. En relación con estudios previos, en el REACH2 se informó que el 51,9% de los pacientes con enfermedad cerebrovascular (sin especificar etiología) recibió estatinas mientras que en el DIAPRESIC4 esta cifra fue del 53,8% entre los pacientes que presentaban dislipemia previa.
En relación con la HTA y su tratamiento, nuestro trabajo muestra un mayor porcentaje de pacientes hipertensos tratados con antihipertensivos que el DIAPRESIC4 (73,2%). Los antihipertensivos más pautados en nuestra muestra fueron los IECA, seguidos por diuréticos y betabloqueantes, lo que se ajusta a lo recomendado en las GPC5,6, donde se informa de la reducción de riesgo de ictus recurrente con la asociación de perindopril e indapamida5,6 y con ramipril6 o diurético5 en monoterapia. Nuestros resultados son similares a los observados en el estudio DIAPRESIC4 donde predominó el uso de IECA (56,5%) y diurético (27,8%). También recogimos en nuestro estudio el tratamiento antihipertensivo condicional, prescrito al 20,1% de los pacientes, dato no incluido en publicaciones previas.
Con respecto al control de factores de riesgo vascular, se comprobó que el porcentaje de pacientes de nuestra muestra que presentaban unas cifras de presión arterial bien controladas (52,2%) fue mayor que en el estudio REACH2, donde solo el 42,9% de los pacientes presentaba una presión arterial menor de 140/90mmHg; no obstante, creemos que aún se puede incidir más en el control de las cifras tensionales para conseguir los objetivos propuestos en las GPC5,6. También constatamos un mejor control glucémico y lipídico que en el estudio REACH, que mostró que un 69,9% de pacientes con glucemia menor de 126mg/dl, un 48,2% de pacientes con colesterolemia mayor de 200mg/dl y un 31,5% con trigliceridemias mayores de 150mg/dl. En relación con el control lipídico, habría que tener en cuenta que el porcentaje de pacientes con buen control de sus cifras de colesterol podría estar infraestimado, dado que la determinación de colesterol se realizó al ingreso en nuestro hospital, sin que, en algunos casos, hubiera pasado suficiente tiempo desde el inicio del tratamiento hipolipemiante como para conseguir la reducción de la colesterolemia.
No hemos hallado diferencias significativas a la hora de prescribir tratamiento antitrombótico, antihipertensivo y con estatinas ni en el grado de control de los factores de riesgo vascular en función de los servicios de procedencia (Neurología y Medicina Interna). La ausencia de diferencias podría radicar en el hecho de que un alto porcentaje de los pacientes derivados desde servicios de Neurología proceden de un hospital sin Unidad de Ictus (Hospital Clínico San Cecilio) mientras que el H. Rehabilitación y Traumatología Virgen de las Nieves, que cuenta con una Unidad Especializada en Ictus, aportó menos pacientes.
En resumen, desde el punto de vista de la práctica clínica, hemos constatado una mejora, con respecto a los estudios previos, en el control de factores de riesgo vascular y en la prescripción de tratamientos en prevención secundaria entre los pacientes con ictus isquémico agudo. Sin embargo, creemos que aún es posible mejorar dichas medidas, principalmente aumentando el porcentaje de pacientes tratados con anticoagulantes en el caso de pacientes con ictus cardioembólicos, mejorando la prescripción de estatinas a las dosis recomendadas en el subgrupo de pacientes con ictus de origen aterotrombótico y incrementando el porcentaje de pacientes con buen control de sus cifras tensionales. Dado que más de un tercio de los pacientes con ictus incluidos en nuestro estudio había tenido un episodio isquémico cerebral previo, creemos necesario resaltar la importancia y trascendencia de la prevención secundaria para evitar una enfermedad con elevada morbimortalidad y gran coste sociosanitario en relación a las situaciones de dependencia a las que se asocia.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
A D.a Vanessa Pérez Arco, del Servicio de Documentación Clínica del Hospital San Rafael, por su colaboración en la gestión de las historias clínicas necesarias para la realización de este trabajo.