Los bloqueos anestésicos constituyen un recurso terapéutico en muchos pacientes con cefalea, de forma aislada o en combinación con otros tratamientos. Sin embargo existe una importante heterogeneidad en los patrones de uso entre los distintos profesionales.
Material y métodoSe diseñó desde el Grupo de Estudio de Cefaleas de la Sociedad Española de Neurología (GECSEN) una encuesta transversal autoadministrada enviada a través de la plataforma del área científica de la SEN en febrero del 2016 a todos los miembros del grupo. El objetivo era conocer los principales aspectos técnicos y formales en relación con este procedimiento y compararlos con los datos obtenidos en una encuesta similar realizada en el año 2012.
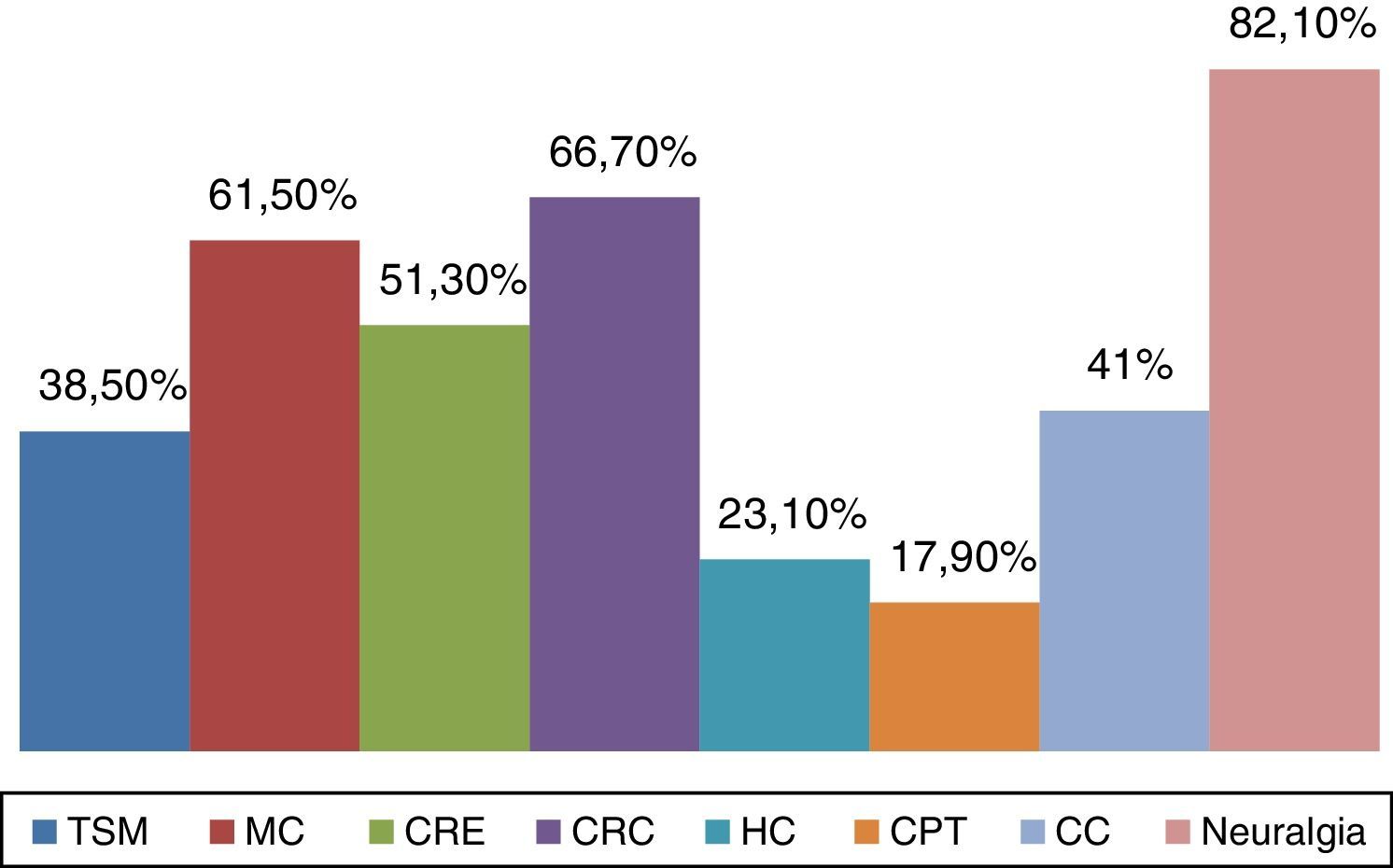
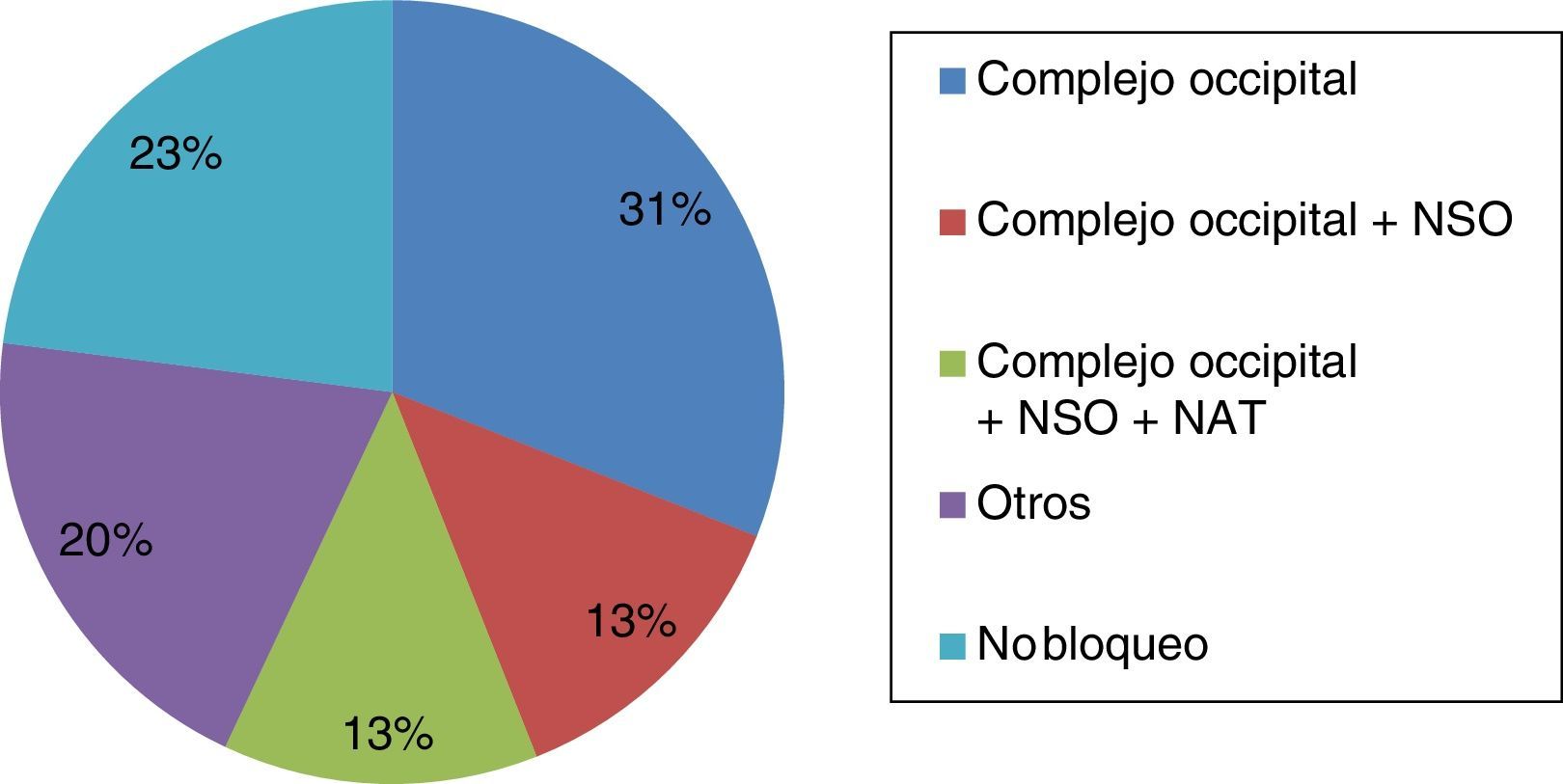
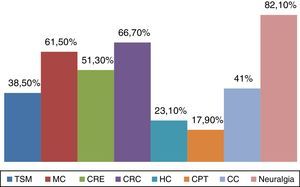
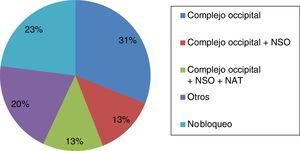
ResultadosParticiparon 39 neurólogos (edad media: 41,74 años; DE: 9,73), 23 varones (43,7 años; DE: 9,92) y 16 mujeres (38,94 años; DE: 9,01). El 76,9% integraba los bloqueos anestésicos en su práctica clínica (el 79,16% en hospital de tercer nivel). Las principales indicaciones fueron: diagnóstico y tratamiento de las neuralgias (100%), prevención de migraña crónica (61,7%) y cefalea en racimos episódica (51,3%) y crónica (66,7%). El 31% de los encuestados bloquea solo el complejo occipital, el 13% infiltra además el nervio supraorbitario y otro 13% también el nervio auriculotemporal.
ConclusionesLas indicaciones del bloqueo anestésico así como los territorios infiltrados son similares en ambos años. Destacamos sin embargo una participación más activa en esta última encuesta y un porcentaje mayor de neurólogos jóvenes (el 35,89% tiene 35 años o menos) que indican una generalización de esta técnica en la práctica asistencial.
Anaesthetic blocks, whether used alone or combined with other treatments, are a therapeutic resource for many patients with headaches. However, usage patterns by different professionals show significant heterogeneity.
Material and methodsThe Headache Study Group of the Spanish Society of Neurology (GECSEN) designed a self-administered cross-sectional survey and sent it to all group members through the SEN's scientific area web platform in February 2016. The objective was to ascertain the main technical and formal aspects of this procedure and compare them with data obtained in a similar survey conducted in 2012.
ResultsA total of 39 neurologists (mean age 41.74 years; SD: 9.73), 23 men (43.7 years; SD: 9.92) and 16 women (38.94 years; SD: 9.01) participated in this survey. Of these respondents, 76.9% used anaesthetic block in their clinical practice (79.16% in a tertiary-care hospital). The main indications were diagnosis and treatment of neuralgia (100%), prevention of chronic migraine (61.7%), episodic cluster headache (51.3%), and chronic cluster headache (66.7%). AB was used by 31% of the respondents to block only the lateral occipital complex, 13% also infiltrated the supraorbital nerve, and another 13% infiltrated the auriculotemporal nerve as well.
ConclusionsThe indications for anaesthetic blocks and the territories most frequently infiltrated are similar to those cited in the earlier survey. However, we observed increased participation in this latest survey and a higher percentage of young neurologists (35.89% aged 35 or younger), indicating that use of this technique has entered mainstream clinical practice.
La realización de bloqueos anestésicos (BA) para el tratamiento de una cefalea es una práctica cada vez más generalizada y son numerosas las referencias de pacientes tratados a nivel internacional1–5 y nacional6–13. Constituyen un recurso terapéutico en muchos pacientes con cefalea, bien de forma aislada, bien en combinación con otros tratamientos. Sin embargo, a pesar de que en muchas consultas monográficas están integrados en la práctica asistencial, existe una importante heterogeneidad en los patrones de uso entre los distintos profesionales.
En el año 2012 se expusieron en la Reunión Anual de la Sociedad Española de Neurología (SEN) los resultados de una encuesta realizada a miembros del Grupo de Estudio de Cefaleas de la SEN (GECSEN) en relación con el ejercicio de esta técnica14. En el año 2016, transcurridos 4 años, nos planteamos conocer el estado de la cuestión con relación a la aplicación de estos procedimientos en el ámbito de la cefalea y comparar los resultados obtenidos con los anteriores.
El diseño y realización de esta encuesta forma parte de un proyecto más ambicioso cuyo objetivo final es la elaboración de un documento de consenso que sirva de guía a aquellos neurólogos que quieran incorporar los BA en el manejo terapéutico de los pacientes con cefalea.
Material y métodoDesde la junta directiva del GECSEN se diseñó una encuesta transversal autoadministrada con preguntas semicerradas y cerradas (tabla 1). Al igual que en el año 2012, se contactó con el Área científica de la SEN para su distribución vía e-mail desde el correo corporativo a todos los miembros del grupo. En todo momento se preservó el anonimato del neurólogo que participaba. Se recogieron las siguientes variables:
- a)
relacionadas con el facultativo: sexo, edad, comunidad autónoma de procedencia, lugar de trabajo (hospital de primer, segundo y tercer nivel), asistencia en consulta monográfica de cefaleas (sí/no) y práctica habitual de BA en la asistencia clínica (sí/no)
- b)
relacionadas con el tipo de cefalea en la que se indicaba el BA: migraña (tratamiento sintomático/profilaxis), cefalea trigémino-autonómica (cefalea en racimos y hemicránea continua), cefalea cervicogénica, cefalea tensional, cefalea postraumática, neuralgia del occipital y de ramas terminales del trigémino
- c)
relacionadas con aspectos formales de la técnica: nervio infiltrado (complejo occipital [nervio occipital mayor y menor], nervio supraorbitario, supratroclear, infratroclear, lagrimal, nasal externo, infraorbitario, auriculotemporal, mentoniano), tipo de anestésico y asociación de corticoides, uso de consentimiento informado y disponibilidad de un sistema de reanimación cardiopulmonar
Encuesta remitida a los miembros del Grupo de Estudio de Cefaleas de la Sociedad Española de Neurología
| Preguntas demográficas • Edad • Sexo: varón/mujer • Comunidad autónoma: • Consulta monográfica de cefaleas: Sí/No • Ámbito de trabajo: hospital de primer nivel/segundo nivel/tercer nivel • ¿Realiza habitualmente BA en su práctica clínica? Sí/No |
Preguntas relacionadas con la indicación de BA Señale las entidades clínicas en las que de forma habitual realiza BA: • Migraña con aura/migraña sin aura: tratamiento del dolor/aura/profilaxis • Migraña crónica • Cefalea tensional episódica • Cefalea tensional crónica • Cefalea en racimos episódica • Cefalea en racimos crónica • Hemicránea continua • Cefalea cervicogénica • Cefalea postraumática • Neuralgias craneales |
Preguntas relacionadas con la técnica de infiltración Señale los nervios que habitualmente infiltra: • Nervio supraorbitario • Nervio supratroclear • Nervio infratroclear • Nervio nasal externo • Nervio lagrimal • Nervio infraorbitario • Nervio mentoniano • Nervio auriculotemporal • Nervio occipital mayor • Nervio occipital menor Señale el anestésico o anestésicos que habitualmente utiliza: • Lidocaína • Mepivacaína • Bupivacaína ¿Utiliza corticoides además del anestésico local? Sí/No ¿Qué parámetro utiliza habitualmente para valorar la eficacia del tratamiento? ¿Utiliza un consentimiento informado? Sí/No ¿Tiene en la consulta donde realiza la infiltración anestésica disponibilidad inmediata de carro de reanimación? Sí/No |
Los resultados se expresan en porcentajes (variables cualitativas) y media±desviación estándar (DE) (variables cuantitativas).
ResultadosLa encuesta se remitió en febrero del 2016 y participaron 39 neurólogos (edad media: 41,74 años; DE: 9,73 [27-60]), 23 varones (43,7 años; DE: 9,92) y 16 mujeres (38,94 años; DE: 9,01). Las comunidades autónomas de procedencia fueron principalmente Madrid (30,8%), Cataluña (15,4%) y Andalucía (10,3%). El 61% de aquellos que respondieron a la encuesta trabaja en un hospital de tercer nivel, el 33,87% en un hospital de segundo nivel y tan solo el 5,12% lo hace en un hospital de primer nivel. Globalmente, el 71,8% desarrolla su labor asistencial en una consulta monográfica de cefaleas y el 76,9% realiza BA de forma habitual en su práctica clínica (el 79,16% en hospital de tercer nivel).
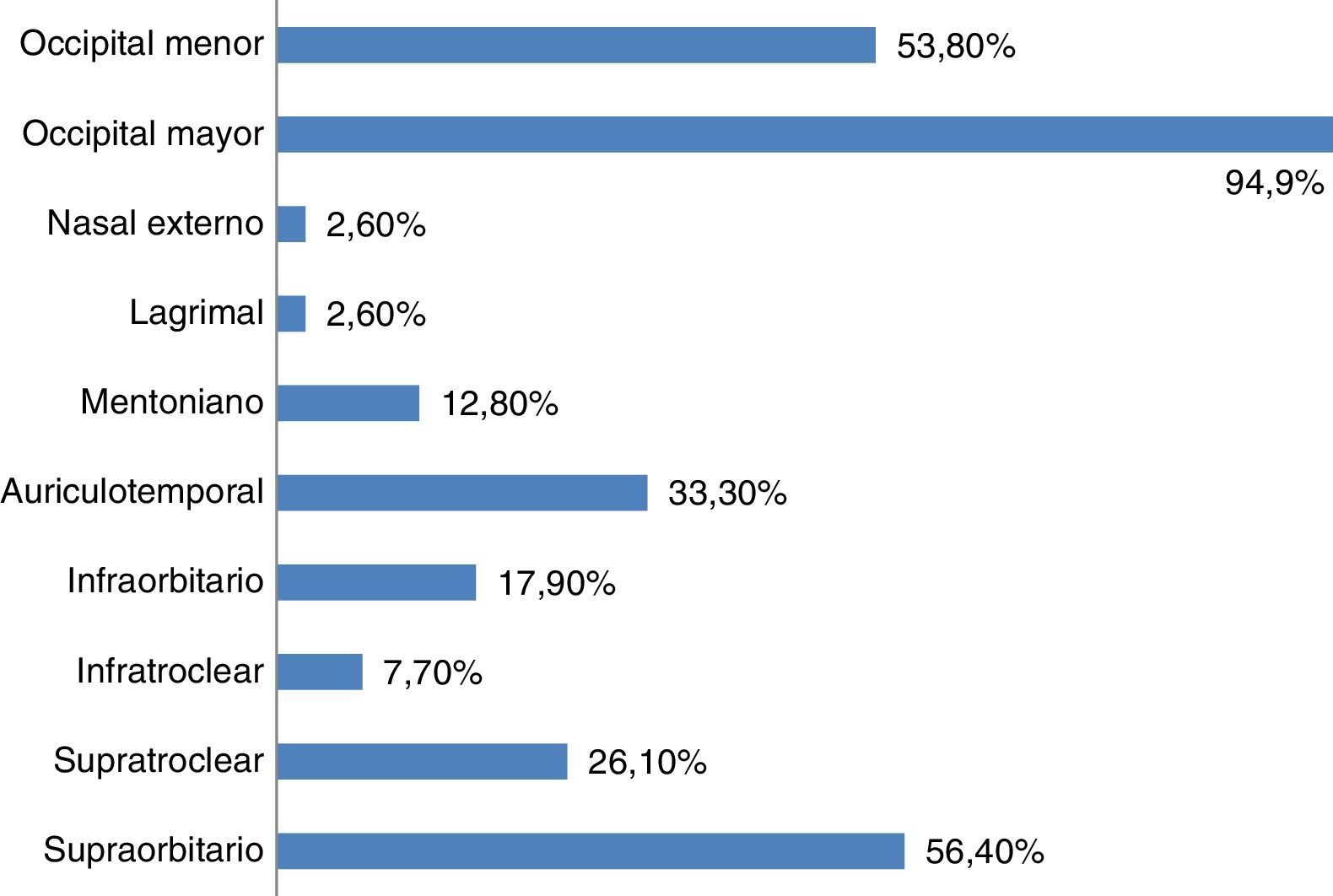
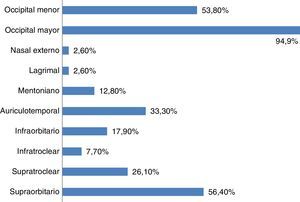
En cuanto a las posibles indicaciones de este tratamiento, además del paciente con neuralgia, donde la respuesta al BA es criterio diagnóstico15, esta técnica se aplica de forma rutinaria en la prevención de migraña crónica (61,7%), cefalea en racimos episódica (51,3%) y cefalea en racimos crónica (66,7%). Las principales indicaciones del BA se muestran en la figura 1. En relación con los territorios nerviosos que habitualmente se bloquean, el 94,9% infiltra de forma habitual el nervio occipital mayor, el 56,4% el nervio supraorbitario, el 53,8% el nervio occipital menor y el 33,3% el nervio auriculotemporal (fig. 2). Tal y como se muestra en la figura 3, el 31% del total de los encuestados bloquea solo el complejo occipital, el 13% infiltra además el nervio supraorbitario y otro 13% amplía dicha técnica al nervio auriculotemporal. La mejoría en frecuencia y/o intensidad del dolor son los parámetros de respuesta habitualmente utilizados.
Finalmente, al analizar los aspectos formales de este tratamiento, el 54% de los encuestados utiliza habitualmente un consentimiento informado antes del procedimiento y el 30% dispone de un carro de paradas o sistema de reanimación próximo. En cuanto al tipo de anestésico utilizado, solo se emplean las amidas frente a los ésteres sin un claro predominio de ninguna de ellas (lidocaína, bupivacaína, mepivacaína). El uso de corticoide se limita solo al tratamiento de la cefalea en racimos.
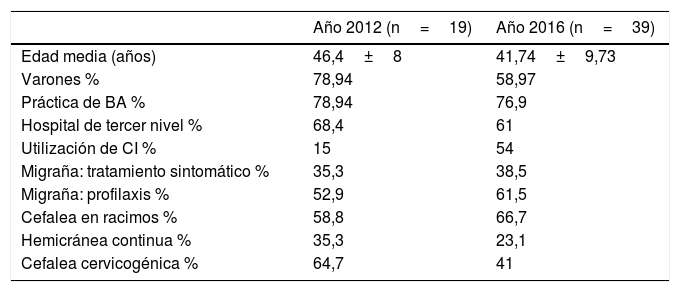
En la tabla 2 se observa un análisis comparativo de los datos obtenidos en las encuestas de los años 2012 y 2016.
Análisis comparativo de los datos obtenidos en las encuestas de los años 2012 y 2016
| Año 2012 (n=19) | Año 2016 (n=39) | |
|---|---|---|
| Edad media (años) | 46,4±8 | 41,74±9,73 |
| Varones % | 78,94 | 58,97 |
| Práctica de BA % | 78,94 | 76,9 |
| Hospital de tercer nivel % | 68,4 | 61 |
| Utilización de CI % | 15 | 54 |
| Migraña: tratamiento sintomático % | 35,3 | 38,5 |
| Migraña: profilaxis % | 52,9 | 61,5 |
| Cefalea en racimos % | 58,8 | 66,7 |
| Hemicránea continua % | 35,3 | 23,1 |
| Cefalea cervicogénica % | 64,7 | 41 |
BA: bloqueos anestésicos; CI: consentimiento informado; CR: cefalea en racimos; MC: migraña crónica.
Los resultados de esta encuesta son un reflejo de nuestra actividad asistencial, en la que el BA se ha integrado como parte de nuestro arsenal terapéutico. A diferencia de otros ámbitos de la Neurología, de contenido eminentemente clínico, la subespecialización en cefalea tiene una dimensión clínica pero también terapéutica activa con técnicas más específicas que se suman al tratamiento oral convencional. En los últimos 10 años se han publicado numerosos trabajos en relación con este procedimiento y ello ha permitido establecer niveles de evidencia y grados de recomendación en las diferentes cefaleas16–18.
Sin embargo, ya en el año 2012, los resultados de la encuesta realizada a miembros del GECSEN hizo patente la heterogeneidad existente en los patrones de uso de esta técnica entre los distintos profesionales14. Aun cuando el tamaño muestral fue menor (n=19; edad: 46,4±8 años; 78,94% varones), el 78,94% realizaba BA en su consulta. Esta cifra es similar a la obtenida 4 años después. Sin embargo, la participación más activa en esta última encuesta traduce una generalización de esta técnica. A pesar de no poder extrapolar los resultados a la totalidad del grupo, los datos obtenidos indican que el neurólogo dedicado a las cefaleas del año 2016 es más joven (el 35,89% de los encuestados se sitúa por debajo de los 36 años de edad) y ha integrado la práctica de estos procedimientos en su labor asistencial habitual.
En el año 2012 el BA se indicaba no solo en la neuralgia de ramas terminales, sino también en la profilaxis de migraña (52,9%), tratamiento sintomático del estado migrañoso (35,3%), cefalea en racimos (58,8%), hemicránea continua (35,3%), cefalea cervicogénica (64,75) y cefalea tensional (41,2%). Cuatro años después, con la excepción de la cefalea tensional, las indicaciones del BA, avaladas por la literatura científica y nuestra experiencia clínica, son muy similares, y así quedan reflejadas en la última guía publicada por el GECSEN16–18.
El bloqueo del complejo occipital es la práctica más común (≥95%) tanto en el 2012 como en el 2016, siendo el nervio supraorbitario el segundo territorio que con más frecuencia se bloquea en ambas fechas. Existía también hace 4 años una gran variabilidad en el tipo de anestésico utilizado (siempre amidas). Llama la atención, y en este aspecto sí que se ha observado un cambio importante, que, en aquel momento, tan solo 3 neurólogos (15,78%) utilizaban un consentimiento informado por escrito, frente al 54% actual. Si bien es cierto que el BA es una técnica muy segura, no está exenta de posibles reacciones adversas19–29, habitualmente de carácter leve y reversible, por lo que es recomendable informar al paciente en todo momento del procedimiento y que este lo autorice (existe un modelo de consentimiento en la página web de la SEN30).
El análisis comparativo de 2 encuestas transversales realizadas en un intervalo de 4 años nos ha permitido constatar que los BA están ya reconocidos en el grupo como un tratamiento más del paciente con cefalea. No obstante, la variabilidad en los patrones de uso hace necesaria la realización de estudios prospectivos para ampliar nuestro conocimiento con esta técnica y así disponer de información relacionada con las indicaciones, eficacia del procedimiento y heterogeneidad de respuesta según el nervio infiltrado.
Es evidente que existe un sesgo muestral en nuestro estudio que limita las conclusiones del mismo. Con toda probabilidad, muchos de los neurólogos que han respondido a la encuesta realizan BA a sus pacientes con cefalea de forma habitual, o están interesados en este tipo de procedimientos, y no deben por tanto considerarse como muestra representativa. Por otro lado, el diseño de la encuesta, constituida en su mayor parte por preguntas cerradas, permite obtener resultados más uniformes pero no contempla otras posibles opciones de respuesta.
Si bien es cierto que la infiltración anestésica de nervios pericraneales es un procedimiento también habitual en otras especialidades médicas, consideramos que su correcta ejecución técnica no lleva implícita una adecuada ni homogénea respuesta. En la anamnesis del paciente con cefalea deben recogerse las características y patrón de distribución del dolor, la sintomatología asociada, la respuesta al tratamiento sintomático y preventivo y la existencia de posibles factores de riesgo de cronificación. Del mismo modo es fundamental diferenciar entre neuralgia de origen intra- o epicraneal basándonos en la localización y delimitación del área de dolor así como en las características del mismo31,32. Es también necesario palpar de forma sistemática la zona de emergencia y recorrido de nervios pericraneales así como las estructuras craneofaciales. Solo de esta forma podremos ofrecer a nuestros pacientes un tratamiento individualizado y garantizar una adecuada respuesta al mismo.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Al Área científica de la SEN por su implicación en el proyecto.