A través del reporte de dos casos, presentamos los elementos claves diagnósticos y fisiopatológicos del síndrome de área motora suplementaria (SAMS) posquirúrgico, así como los factores asociados a la buena evolución del cuadro.
El SAMS, se caracteriza por el déficit inmediato y transitorio motor contralateral, asociado a una posible alteración del lenguaje después de cirugías próximas a la región dorsomedial del lóbulo frontal o área motora suplementaria (AMS)1,2.
A pesar de que la incidencia descrita del SAMS es de aproximadamente el 50 por ciento de los casos de tumores localizados en esta región1–3, y de que la cirugía de lesiones parasagitales, es relativamente frecuente, la presentación de SAMS en estos casos de tumores extraaxiales es muy infrecuente1,4–6.
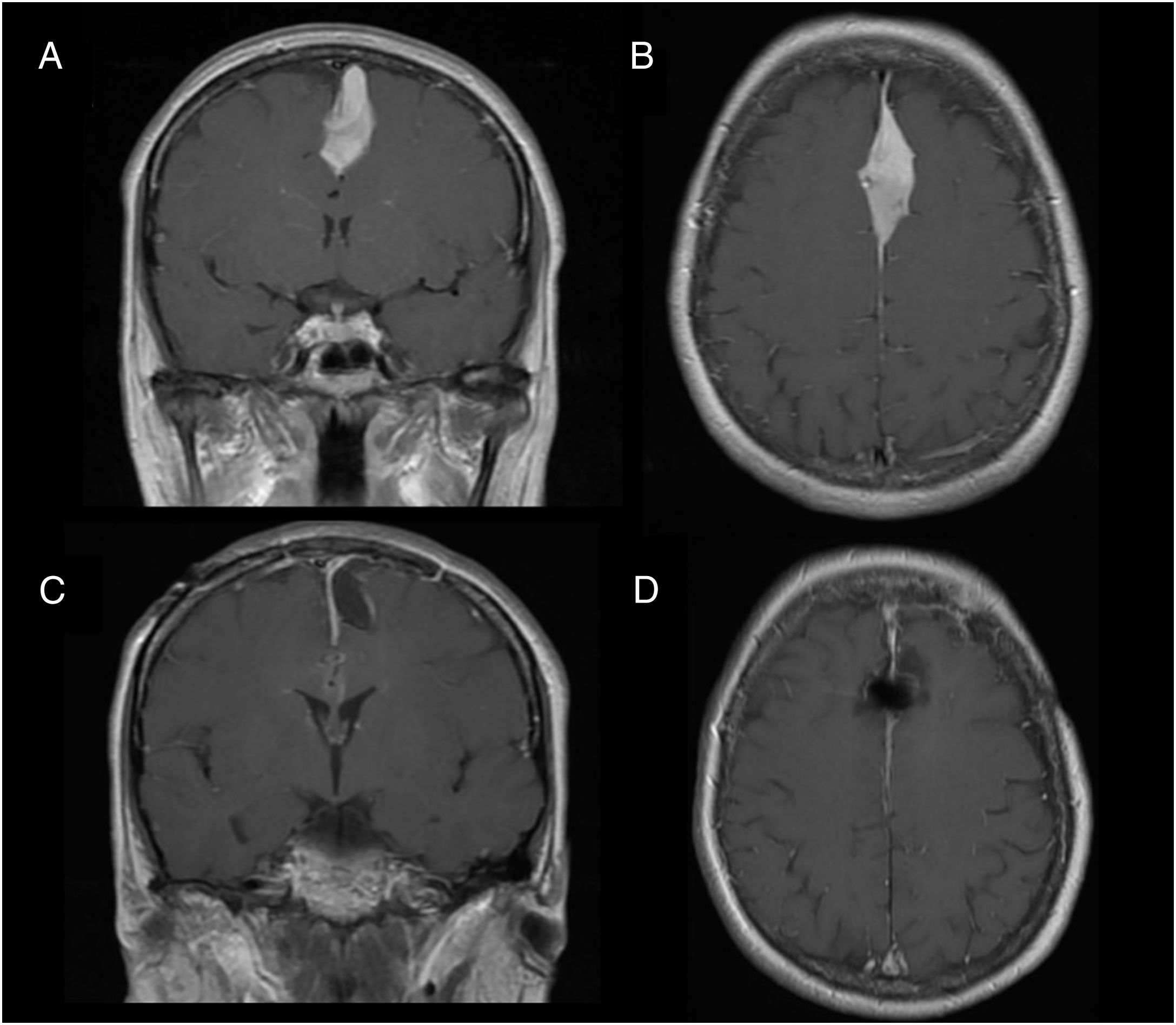
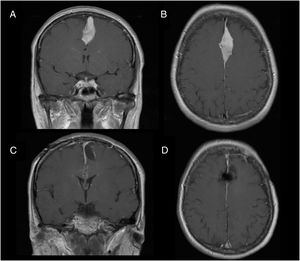
Casos ilustrativosCaso 1Mujer de 48 años, con antecedentes de meningioma parasagital, intervenida 10 años antes del presente ingreso, y con posterior recidiva tumoral (fig. 1A y B). La paciente fue intervenida, obteniendo resección completa de la lesión (fig. 1C y D). Tras la cirugía, la paciente presentó afasia global con hemiparesia derecha (balance muscular 2/5). Tras una semana con rehabilitación física y fonológica, la paciente recuperó por completo la fuerza en miembro superior derecho (balance muscular 5/5), y parcialmente (4/5) en pierna derecha. Los elementos disfásicos desaparecieron al 6.° día. En una revisión realizada a las 3 semanas de la intervención la paciente era independiente para la marcha y se había incorporado a su actividad laboral previa (escala modificada de Rankin 0). La exploración del balance muscular en dicho momento era de 5/5 en todos los grupos musculares.
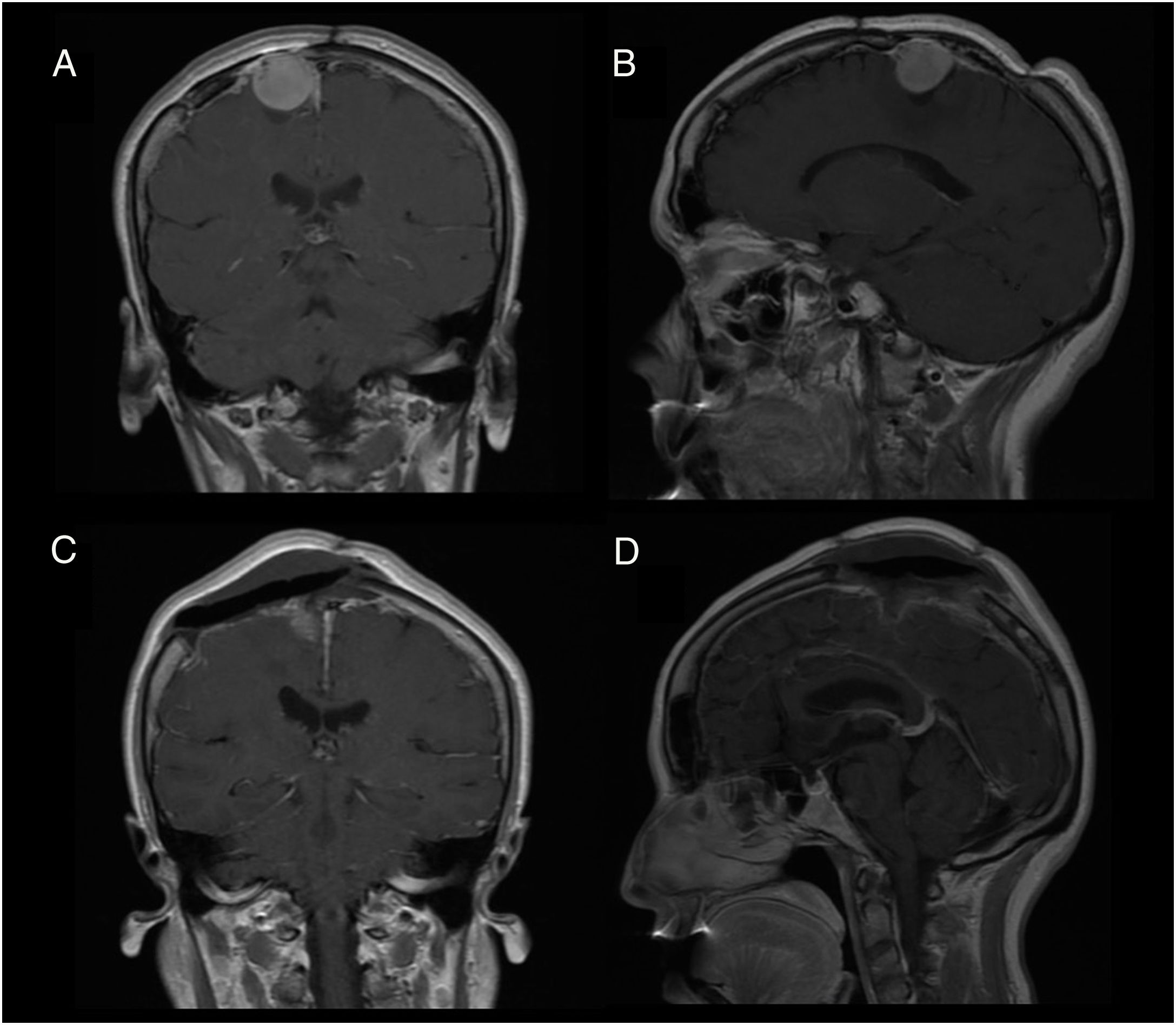
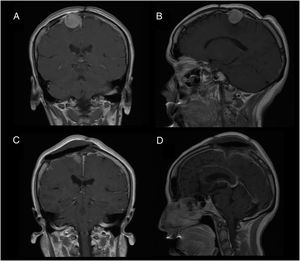
Caso 2Mujer de 49 años, con antecedentes de meningioma interhemisférico operado 20 años antes del ingreso actual. Tras ser diagnosticada de una recurrencia tumoral (fig. 2A y B), la paciente fue sometida a una cirugía sin complicaciones con resección completa (fig. 2C y D). La paciente alcanzó, al despertar, su nivel de conciencia basal, pero refería imposibilidad para movilizar el hemicuerpo izquierdo (balance muscular 1/5). La angio-TAC postoperatoria descartó complicaciones de drenaje venosos. Tras un breve período de rehabilitación fue capaz de recuperar el balance muscular basal (5/5) y fue dada de alta a los 10 días sin otras complicaciones.
DiscusiónLa cirugía realizada en el AMS pudiera eventualmente provocar déficit motor contralateral y afasia motora (esta última si tiene lugar sobre el hemisferio dominante)4. Al contrario de la lesión de la vía piramidal, el SAMS tiene buena recuperación, es transitorio y persiste el tono muscular6. Sería conveniente distinguir este cuadro del déficit progresivo que aparece a partir de las 24-48 horas del procedimiento y que suele proseguir con déficits definitivos, a consecuencia de un infarto venoso por lesión de una vena de drenaje parasagital6.
La aparición de este fenómeno en la cirugía de meningiomas parasagitales queda reservado al plano anecdótico1,6. El mecanismo fisiopatológico no está claramente definido. Se han planteado varias hipótesis, tales como el efecto provocado por el edema local, la utilización de retractores, el daño microvascular o la simple resección de parénquima sano. Diversos estudios basados en la RM funcional dan soporte a la teoría de que es la plasticidad neuronal la responsable de la transitoriedad del cuadro7,8.
Son representativos nuestros casos, puesto que se trata de pacientes que presentaron SAMS tras el tratamiento de la recidiva tumoral. Previamente, Abel et al.7 presentaron una serie de seis tumores intraaxiales localizados en el AMS y que evolucionaron con una recurrencia del SAMS tras una segunda o cirugía, lo cual permite seguir respetando la hipótesis de que existe cierta reorganización neuronal también del AMS entorno a las áreas previamente resecadas4. En el caso de tumores extraaxiales, donde en un escenario ideal no hay resección de parénquima sano, la hipótesis de la plasticidad neuronal no parece ser la más plausible. En este aspecto estamos de acuerdo con Berg et al.6 que opinan que la manipulación quirúrgica es la principal responsable de la aparición del SAMS. Este aspecto cobra especial relevancia en aquellos tumores con un mayor grado de agresividad o en casos de recurrencia tumoral, donde la conservación del plano aracnoideo es más improbable desde el punto de vista técnico4. Todo ello hace lógico pensar que existe cierta predisposición en aquellos pacientes que ya han sido sometidos a una injuria externa por el tratamiento quirúrgico, donde probablemente ya existiese una violación del plano aracnoideo que gatillase la aparición del cuadro tras la subsecuente cirugía.