INTRODUCCIÓN
El carcinoma adenoide quístico es una variante rara de tumoración de la glándula de Bartolino. Representa el 10% de los tumores malignos de dicha glándula, el 0,1-5% de los tumores malignos de la vulva y el 0,001% de todos los tumores malignos ginecológicos.
El primer caso de tumoración maligna de la glándula de Bartolino fue descrito por Knob en 1864(1). Chamlian y Taylor establecieron los criterios diagnósticos en 1971(2). Un tumor debe ser aceptado como originado en dicha glándula si:
-- Se aprecian áreas de transición desde elementos normales a neoplásicos.
-- El tumor afectando la glándula de Bartolino es compatible histológicamente con dicho origen.
-- No hay evidencia de tumor primario en otra localización.
Es presentado un caso de una mujer de 33 años con un carcinoma adenoide quístico de la glándula de Bartolino.
DESCRIPCIÓN DEL CASO
Paciente de 33 años de edad. Antecedente de enfermedad inflamatoria pélvica a los 26 años tratada con antibióticos. Menarquía a los 12 años, tipo menstrual 4/28, paridad 1-0-1-1.
Consultó en octubre de 1999 por una tumoración dolorosa del labio mayor izquierdo. A la exploración se apreció un nódulo duro, doloroso, en dicha localización de unos 3 cm de diámetro mayor, compatible con tumoración de la glándula de Bartolino. Fue intervenida, practicándose resección simple de dicha formación, siendo el diagnóstico histológico de: «carcinoma adenoide quístico. Bordes afectos».
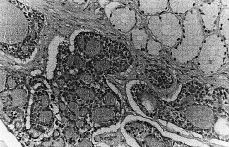
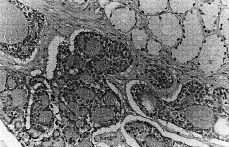
El estudio histopatológico mostró una tumoración constituida por proliferación de estructuras tubulares, con patrón cilindromatoso, tapizadas por dos capas de células de pequeño tamaño, uniformes y con material acelular en el interior de los espacios tubulares. Se observó clara invasión perineural. En el estudio inmunohistoquímico, las citoqueratinas fueron claramente positivas, de forma difusa en la capa interna, mientras que el antígeno de membrana epitelial fue positivo en los bordes luminales. Se observó además positividad focal para S-100 en las células mioepiteliales periféricas (Fig. 1).
Figura 1. Grupos de células tumorales con patrón cilindromatoso con material acelular intraluminal. (HE, *400.)
La paciente acudió para valoración del caso al M. D. Anderson Cancer Center, de Houston. En dicho centro la cirugía fue ampliada mediante hemivulvectomía izquierda y linfadenectomía inguinal homolateral. El curso postoperatorio transcurrió sin incidencias. El informe anatomopatológico fue: «foco de carcinoma adenoide-quístico residual en la parte más profunda de la pieza. Márgenes libres. Ausencia de invasión vascular o linfática. Seis ganglios sin afectación». La paciente fue remitida a nuestro centro para controles posteriores sin indicación de terapia adyuvante.
DISCUSIÓN
El carcinoma adenoide-quístico ha sido descrito como un cilindroma maligno, adenomioepitelioma, y como un carcinoma pseudoadenomatoso de células basales. La edad media en el momento del diagnóstico es de 49 años, con un rango de 25-80 años. La sintomatología puede consistir en dolor, sangrado, la presencia de una masa palpable, dispareunia, prurito o la formación de un absceso.
Es un tumor de crecimiento lento, con una tendencia marcada a la invasión local y perineural.
La invasión perineural es bastante característica y probablemente la causa del prurito y la sensación de quemazón que muchas pacientes experimentan bastante antes de evidenciar una masa palpable.
Con frecuencia las pacientes han sido tratadas mediante drenaje y marsupialización con diagnóstico presuntivo de un quiste o una bartolinitis. Wheelock describió que con frecuencia el intervalo entre los síntomas iniciales y el establecimiento de un diagnóstico correcto es prolongado, con una media de 3,3 meses(3). Frable y Goplerud evidenciaron la escasa utilidad en el diagnóstico preoperatorio de esta patología de la punción-aspiración con aguja fina(4). El clínico debe pensar en la posibilidad de la existencia de un cáncer en aquellas mujeres de más de 40 años con una tumoración de la glándula de Bartolino. Dodson recomienda la realización de estudio citológico en el caso de marsupialización en mujeres de edad avanzada que presenten bultomas de la glándula de Bartolino(5).
Tras revisión de la literatura, DePasquale llega a la conclusión de que las pacientes intervenidas mediante extirpación simple recurren en un 61%, mientras que aquellas con vulvectomía radical lo hacen en un 50%(6). Es muy difícil hacer una recomendación definitiva sobre el mejor método de tratamiento con los escasos datos disponibles. Hasta el año 1995 sólo se habían publicado 45 casos según la revisión de dicho autor. Se debe individualizar el tratamiento de cada paciente tras analizar su situación clínica. Algunos autores sugieren que el tratamiento inicial debe ser quirúrgico y lo más conservador posible(6,7). Si la lesión es pequeña y unilateral debe realizarse una resección simple y amplia. Si la lesión es extensa debe ser considerada la vulvectomía radical. Otros autores recomiendan realizar cirugía radical inicialmente en todos los casos(8,9).
Larson llega a la conclusión que sea cual sea la cirugía realizada en estos tumores y dada su localización es frecuente una posterior secuela estética. Para ello describe para estos casos un procedimiento quirúrgico con colgajo obtenido de la región glútea. Dicho autor refiere que el resultado estético y funcional es aceptable(10).
Massad describe una modalidad de tratamiento primario consistente en la asociación de quimioterapia y radioterapia, que consistiría en la aplicación de 45 Gy sobre vulva, pelvis y zonas inguinales en combinación con 50 mg/m2 de cisplatino y 1.000 mg/m2 diario de 5-fluorouracilo durante 5 días en la primera y quinta semana de radiación, seguido de terapia intersticial o excisión. Comenta dos casos libres de enfermedad a los 30 y 59 meses tras el tratamiento(11).
Tras la cirugía se recomienda terapia adyuvan-te con radioterapia cuando los márgenes están afectados o cuando existe invasión local o perineural(6). Rosenberg demostró que con radioterapia externa postoperatoria se consigue un buen control local en aquellas pacientes que desarrollaron enfermedad recurrente. Dado el lento crecimiento que caracteriza a este tumor y la presentación tardía de metástasis a distancia, parece prudente utilizar tasas de supervivencia a 10 ó 15 años en lugar de a 5 años para evaluar las terapias en este tumor(12).