La enfermedad tromboembólica venosa (ETE) incluye la trombosis venosa profunda (TVP) y el tromboembolismo pulmonar (TEP).
El TEP es una de las causas principales de mortalidad materna. En el Reino Unido es la causa más frecuente y en Estados Unidos es la segunda en importancia. La TVP subyace a ese trastorno y, con frecuencia, permanece infradiagnosticada.
El embarazo supone una situación de aumento de riesgo trombótico venoso1. En él están presentes los 3 elementos de la tríada de Virchow: estasis venosa, hipercoagulabilidad y daño o lesión vascular.
En la gestación se produce un aumento de los factores procoagulantes, como el factor de Von Willebrand, el factor VIII, el factor V y el fibrinógeno. Junto a ello, un aumento de resistencia a la acción de los anticoagulantes endógenos, la proteína C activada y una reducción en la proteína S2. Estos cambios se asocian a una disminución de la fibrinólisis a través de un aumento del inhibidor de la activación del plasminógeno 1 y 23. Estos mecanismos tienen como objetivo asegurar la hemostasia tras el parto. La estasis venosa se produce precozmente (a finales del primer trimestre) y alcanza su máximo hacia el término4. Finalmente, la lesión de los vasos sanguíneos puede acontecer durante el parto, tanto sea vaginal como cesárea.
La frecuencia global de TVP antenatal es 0,615/1.000 embarazos en mujeres de menos de 35 años y casi el doble (1,216/1.000) en mujeres de edad superior. La tasa de TVP posparto es de 0,304 antes de los 35 años y 0,75 por encima de esa edad5. La TVP antenatal es más frecuente que la posnatal, aunque este hecho probablemente esté influido por una infraestimación de la misma (muchas de las TVP que tienen lugar durante el puerperio consultan en los servicios de medicina interna). De hecho, casi un 40% de las TVP posparto acontecen tras el alta del hospital1.
La TVP en la gestación no tiene preferencia por ninguno de los 3 trimestres o el puerperio6.
Cómo una afección tan infrecuente continúa siendo desde hace años la causa directa más frecuente de mortalidad materna en muchos países se debe a una atención probablemente subóptima: fallo en la identificación de los factores de riesgo trombótico, fallo en establecer una profilaxis adecuada y, con frecuencia, fallo en establecer un tratamiento correcto ante la sospecha clínica de ETE.
Nunca se insistirá bastante en que la sospecha clínica fundada de TVP/TEP es suficiente motivo para iniciar tratamiento en espera de confirmación diagnóstica. Las pruebas diagnósticas decidirán si continuar o no el tratamiento, pero no deben retrasar su inicio.
En los últimos años, y según datos de la última Encuesta Confidencial sobre Mortalidad Materna en Inglaterra7, se ha observado una disminución en la incidencia de TEP mortal tras cesárea, pero que no ha ido acompañada de un descenso de las muertes antenatales registradas por TEP o de las que se producen por el mismo motivo tras un parto vaginal. En la citada encuesta7, el 62% de las mujeres con TEP fatal falleció en el primer trimestre y el 71% de las muertes posparto tuvieron lugar tras un parto vaginal.
En este protocolo se esquematizan los procesos diagnósticos así como las recomendaciones actuales acerca del manejo de la paciente con un episodio agudo de ETE, así como para su prevención en diferentes escenarios clínicos que se definirán. En cada uno de esos escenarios se reseña el nivel de recomendación existente de acuerdo con el nivel de evidencia que se dispone. Al final se presentan las recomendaciones para la profilaxis antitrombótica en la cesárea.
CLÍNICATrombosis venosa profundaMuchas TVP no exhiben los signos y síntomas clásicos. En las formas típicas, las pacientes presentan en la extremidad afectada, dolor, sensibilidad, hinchazón, cordón venoso palpable, cambios de su coloración y diferencias en su diámetro (superiores en 2cm a las de la extremidad contralateral). A veces puede coexistir dolor hipogástrico. Puede haber febrícula y analíticamente no es excepcional la presencia de leucocitosis.
Tromboembolismo pulmonarLos signos y síntomas incluyen: disnea, taquicardia, taquipnea, dolor pleurítico, fiebre, ansiedad, roce pleural, sudación, cianosis y, a veces, hemoptisis. El signo más común es la taquicardia y los síntomas más frecuentes son la disnea y la ansiedad.
Fuera del embarazo, menos de la mitad de los pacientes con signos y síntomas de TEP ven confirmado el diagnóstico mediante métodos objetivos. Este porcentaje es incluso menor en la gestante, en la que muchos de los síntomas de embarazo mimetizan los del episodio de TVP y/o TEP.
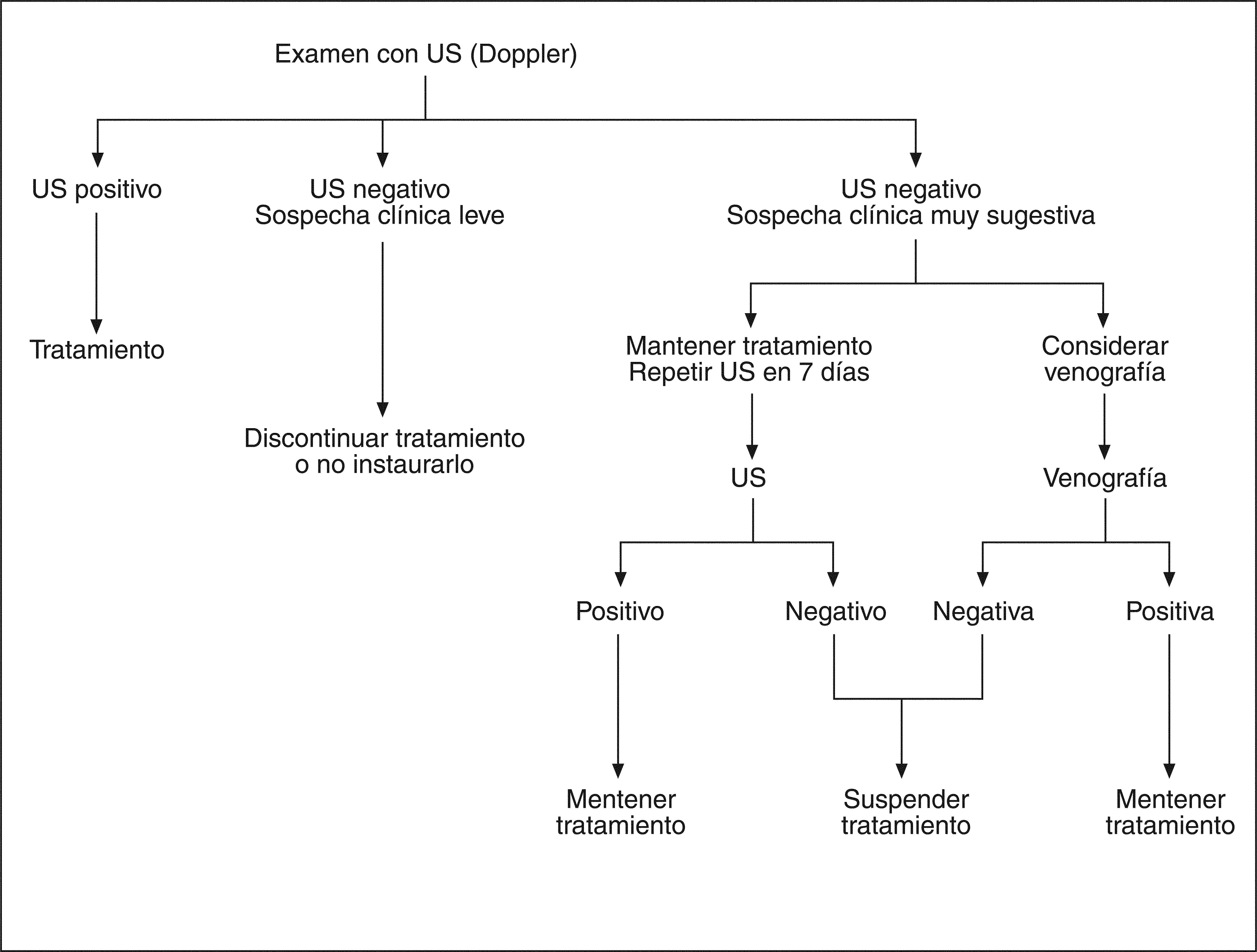
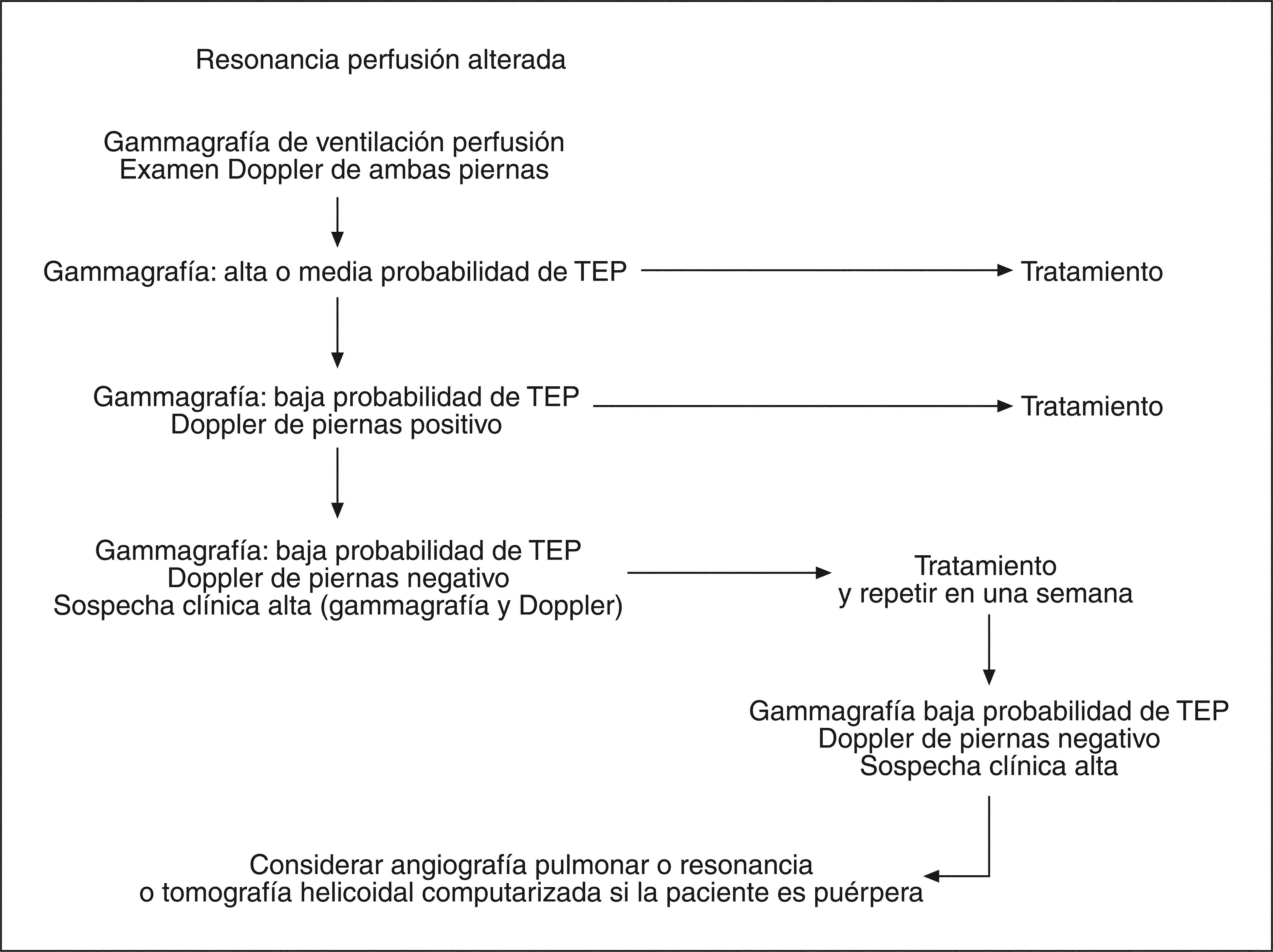
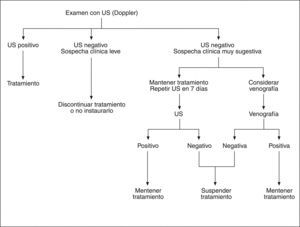
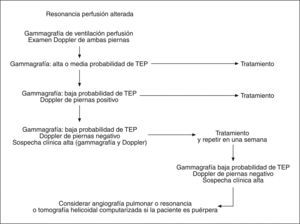
DIAGNÓSTICOLa clínica es insuficiente para el diagnóstico. Se precisan métodos específicos. Las figuras 1 y 2 muestran, respectivamente, el algoritmo diagnóstico en pacientes con sospecha de TVP y TEP8.
Si el examen con ultrasonidos confirma el diagnóstico de TVP, debe iniciarse o continuarse el tratamiento anticoagulante.
En la no gestante, la probabilidad clínica de TVP modifica tanto el valor predictivo positivo como el negativo de los métodos diagnósticos objetivos. Extrapolado a la embarazada, si el examen con ultrasonidos es negativo y existe una sospecha clínica de baja probabilidad, el tratamiento anticoagulante debe suspenderse.
Si el examen con ultrasonidos es negativo pero existe una sospecha clínica importante, la paciente debe permanecer anticoagulada y el Doppler repetirse en una semana. Debe considerarse la posibilidad de realizar venografía. Si la repetición de las pruebas son negativas, el tratamiento anticoagulante debe discontinuarse9.
Tromboembolismo pulmonarAnte la sospecha clínica de TEP deben realizarse tanto gammagrafía de ventilación/perfusión como examen Doppler de ambas extremidades. En primer lugar, debe realizarse examen de perfusión, reservando el de V/Q para los casos en que el primero esté alterado.
El tratamiento anticoagulante debe mantenerse o iniciarse si la gammagrafía de ventilación/perfusión informa de alta o media probabilidad de TEP.
Cuando el informe indica una baja probabilidad y el Doppler de extremidades es positivo, el tratamiento anticoagulante debe continuarse. Si la gammagrafía de ventilación/perfusión informa de bajo riesgo de TEP y el Doppler de extremidades inferiores es negativo pero existe una sospecha clínica alta, el tratamiento debe continuarse y el Doppler y la gammagrafia, repetirse en 1 semana.
Si la probabilidad clínica es alta, aun cuando la gammagrafía muestre baja probabilidad y el examen Doppler sea negativo, no debemos excluir el diagnóstico y sí, en cambio, considerar la realización de angiografía pulmonar, MRI o tomografía computarizada (TC) helicoidal si la paciente se halla en el puerperio. Si la radiografía de tórax muestra anomalías que generan dificultades en el diagnóstico de TEP, puede ser necesario la realización complementaria de las pruebas anteriores9.
Valor del dímero-D en el diagnóstico de enfermedad tromboembólica en la gestaciónEn la paciente no gestante, la elevación de los valores de dímero-D como método de cribado de las complicaciones del tromboembolismo venoso (TEV) tiene un alto valor predictivo negativo10 (el hallazgo de valores normales excluye el diagnóstico y no hace necesaria la práctica de otras pruebas). Por el contrario, la elevación de sus valores sugiere la existencia de un fenómeno trombótico y aconseja la realización de ultrasonidos o de estudios de V/Q.
En la embarazada, las modificaciones fisiológicas en los factores de la coagulación y determinadas entidades como la preeclampsia determinan un aumento en los valores de dímero-D. En consecuencia, en la gestante, la elevación del dímero-D no es indicativo de proceso trombótico. No obstante, como en la no gestante, valores bajos de dímero-D (< 500ng/ml) sugieren que tal proceso no existe9.
CONDUCTA ANTE LA PACIENTE CON TROMBOSIS VENOSA PROFUNDA Y TROMBOEMBOLISMO PULMONAREn toda paciente con sospecha clínica fundada de ETE (TVP y/o TEP) debe iniciarse tratamiento anticoagulante (salvo que exista contraindicación formal) hasta que los métodos diagnósticos objetivos de los que se dispone en la actualidad confirmen o excluyan esa sospecha diagnóstica.
Las exploraciones complementarias deben realizarse tan pronto sea posible para evitar los riesgos, inconvenientes y costes de una anticoagulación no indicada.
Todos los hospitales deberían disponer de un protocolo diagnóstico para el manejo de este tipo de afección durante la gestación.
El tratamiento anticoagulante es necesario en pacientes con ETE durante la gestación o el puerperio y se compone de una fase aguda y otra de mantenimiento.
Los objetivos de ese tratamiento en la fase aguda son: disminuir la extensión del proceso trombótico y la incidencia de TEP en casos de TVP. A largo plazo, los objetivos son disminuir el porcentaje de recidivas.
Hay evidencia científica, al menos en pacientes no gestantes, que esos objetivos se consiguen instaurando un tratamiento anticoagulante.
¿Cuál ha de ser el tratamiento anticoagulante durante la gestación?En el embarazo, el tratamiento en la fase aguda puede realizarse mediante el uso de heparina no fraccionada (HNF) o con heparinas de bajo peso molecular (HBPM)8,11,12 (nivel de evidencia Ib, grado de recomendación A).
Aunque no se disponen, por el momento, de evidencias científicas en mujeres embarazadas, sí que existe suficiente evidencia en pacientes no gestantes que indican que el tratamiento con HBPM es más efectivo y se asocia a una menor mortalidad y menor tasa de complicaciones hemorrágicas que el tratamiento con HNF para el manejo de la fase aguda de la TVP13,14. Esta evidencia se hace también extensiva para el tratamiento de los pacientes con TEP15 (nivel de evidencia Ia, grado de recomendación A).
Asimismo, en el tratamiento a largo plazo, hay evidencia de que la utilización de HBPM tiene menor riesgo de fracturas óseas patológicas, osteoporosis16–18 y trombopenia que las HNF19 (nivel de evidencia Ia, grado de recomendación A).
Sobre esa base, se considera que las HBPM son los fármacos de elección11,12 para el manejo de la ETE en la gestante.
No obstante, en la fase aguda no está contraindicado el uso de HNF por vía intravenosa que constituye una alternativa razonable8,11,12. Este fármaco es además el de elección (en lugar de la HBPM) para el manejo inicial del TEP masivo, habida cuenta de su rapidez de actuación y de la mayor experiencia con su uso.
TRATAMIENTO CON HEPARINA DE BAJO PESO MOLECULARDosis y controlesLas dosis de HBPM que hay que utilizar son dosis plenas, anticoagulantes y que varían para cada tipo de HBPM. Las recomendaciones son las siguientes:
- –
Enoxaparina: 1mg/kg/12h.
- –
Dalteparina: 100 U/kg/12h.
- –
Tinzaparina: 175 U/kg.
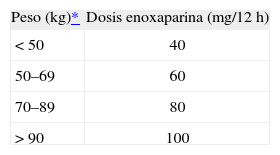
La enoxaparina es, sin duda, la HBPM con la que se tiene mayor experiencia durante la gestación. El cálculo de la dosis inicial se hace de acuerdo con el peso de la paciente al inicio del embarazo. Esta dosis puede estimarse de forma estándar según las indicaciones recogidas en la tabla 1.
Habida cuenta de las variaciones farmacocinéticas de las HBPM en el embarazo (que tiende a acortar su vida media), se aconseja fraccionar la dosis total en 2, sobre todo durante la fase aguda.
Conforme el embarazo progresa y la paciente aumenta de peso, la dosis debe ajustarse (siempre con el mismo objetivo de dosis plenas, completas). Este ajuste puede hacerse simplemente de acuerdo con el peso creciente de la paciente o, si se desea, ajustado a los valores de antifactor Xa a las 3–4h de la dosis de la mañana. El objetivo es obtener valores de antifactor Xa entre 0,5-1,2 U/ml. Esta última eventualidad, más costosa, no es necesaria por lo general, salvo en pacientes cuyo peso se sitúa en los extremos o en pacientes de riesgo muy alto12.
Duración del tratamientoEn la no gestante, la duración recomendada del tratamiento anticoagulante son 6 meses8. En la gestante, el tratamiento anticoagulante se mantiene durante toda la gestación y se extiende a las 6 primeras semanas del puerperio (grado de recomendación C). Algunos autores sugieren, no obstante, que para los episodios de TEV que aparecen al inicio de la gestación, transcurridos los primeros 6 meses de tratamiento anticoagulante y si no hay otros factores de riesgo (edad > 35 años, obesidad, trombofilia asociada, etc.), la dosis de HBPM podría reducirse a una dosis profiláctica.
En el puerperio, la HBPM puede sustituirse por anticoagulantes orales con el fin de mantener un INR entre 2–3. El paso de un tipo a otro de anticoagulación puede iniciarse el segundo o tercer día del puerperio8,11,12,20.
En pacientes en quienes el tratamiento anticoagulante esté contraindicado o en las que existe recurrencia de TEP a pesar de un tratamiento anticoagulante adecuado, puede recomendarse la colocación temporal de un filtro de vena cava8.
Junto al tratamiento farmacológico se recomienda la elevación de la extremidad afectada, así como el uso de medias elásticas y movilización precoz.
Debe insistirse en la utilización de medias elásticas compresivas. Hay evidencia que su utilización (medias elásticas tipo II) durante largos períodos (2 años), se asocia a una disminución a la mitad de la incidencia de síndrome postrombótico. Si bien tal evidencia procede de estudios en pacientes no gestantes, no hay razones para no aplicarlos en la gestante, particularmente si se tiene en cuenta que la incidencia del síndrome postrombótico es mayor en las trombosis acontecidas durante el embarazo21.
TRATAMIENTO CON HEPARINA NO FRACCIONADA (HNF)Como se ha citado, es una alternativa al uso de la HBPM8,11. El tratamiento en la fase aguda se realiza por vía intravenosa, y es de elección en los casos de TEP masivo.
Dosis heparina no fraccionada por vía intravenosaLa dosis de carga inicial son 5.000 U, seguida de una perfusión continua de 1.000-2.000 U/h. Se debe determinar el TTPa a las 6h de la dosis de carga y luego al menos una vez al día. Las dosis deben ajustarse con el objetivo de obtener un rango terapéutico ya en las primeras 24h (TTPa paciente/TTPa control: 1,5-2,5). No obstante, cada laboratorio debe tener su propio rango. Si se desea efectuar un control mediante antifactor Xa, los valores que se deben obtener se sitúan entre 0,35-0,70 U/ml.
CONTROLES QUE SE DEBEN REALIZAR EN PACIENTES SOMETIDAS A TRATAMIENTO CON HEPARINADeterminaciones analíticas en sangre aconsejables antes de iniciar y en el seguimiento del tratamiento en pacientes con TEV en la gestación.
Previos a iniciar el tratamiento- –
Hemograma completo.
- –
Estudio básico de coagulación.
- –
Electrolitos en sangre.
- –
Perfil hepático.
- –
Perfil renal.
El estudio de función hepática, renal y electrolitos debe hacerse considerando la farmacocinética de la heparina.
Seguimiento- –
Recuentos plaquetarios seriados. El primero al 7.°-9.° día postratamiento y luego mensualmente. El objetivo es descartar la trombopenia inducida por heparina. La frecuencia de esta grave complicación es de un 3% en pacientes gestantes con HNF y menor con HBPM. El mecanismo de su producción es inmunitario.
- –
Controles seriados de antifactor Xa, 3h tras la administración de la dosis de la mañana de HBPM. Se pretende mantener los valores anticoagulantes (antifactor Xa entre 0,4-1 U/ml.)
Con HBPM estos controles son, en la mayoría de los casos, innecesarios.
ACTITUD EN LA GESTANTE EN TRATAMIENTO CON DOSIS PLENAS DE HEPARINA DURANTE EL PARTOLa paciente en tratamiento anticoagulante debe ser advertida en el curso de las visitas prenatales que, en la eventualidad de que inicie o crea iniciar el parto espontáneo, debe suspender la administración de heparina y acudir al hospital para valoración médica. Tras la exploración, el facultativo decidirá si la paciente está de parto, si debe o no continuar el tratamiento y la dosis que debe recibir8,9,11,12.
En las pacientes a quienes se va a inducir el parto, la HBPM debe reducirse a dosis profilácticas el día antes de la inducción y mantenerse a ese nivel durante el parto. Las dosis recomendadas son22–24:
- –
Enoxaparina 40mg/sc.
- –
Tinzaparina 50 U/kg.
- –
Dalteparina 5.000 U.
- –
Bemiparina 2.500 U.
Tras el parto, la administración de HBPM debe reanudarse (inicialmente a dosis tromboprofilácticas) aproximadamente unas 7–8h después de la retirada del catéter epidural. Posteriormente, se reanuda el tratamiento a dosis plenas, ajustado al nuevo peso de la paciente.
Las pacientes a quienes se realizará una cesárea electiva deben pasar a dosis tromboprofiláctica de HBPM el día anterior. El día de la cesárea, la dosis de la mañana debe suspenderse y la intervención realizarse tan pronto como sea posible. Cierto grado de tromboprofilaxis puede obtenerse mediante la colocación de medias elásticas. La dosis terapéutica debe reiniciarse esa misma noche.
En las cesáreas es aconsejable dejar drenajes en la pared debido al riesgo de hematoma a ese nivel (el 2% con heparina) y realizar sutura discontinua en la piel.
Las pacientes con riesgo alto de hemorragia deben recibir durante el parto tratamiento con HNF por vía intravenosa en lugar de HBPM, dado que su vida media es más corta y por la mayor eficacia del sulfato de protamina para revertir sus efectos (1mg de sulfato de protamina neutraliza 10 U de HNF).
ANESTESIA PERIDURALLa práctica de anestesia peridural debe consensuarse con el anestesista y discutirse con la paciente, explicándole los riesgos que su administración supone (riesgo de compresión por hematoma).
En las pacientes que inicien el trabajo de parto estando con dosis terapéuticas, la anestesia regional debe realizarse al menos 24h tras la última dosis de HBPM25.
En las que reciben dosis profilácticas, la inserción del catéter debe tener lugar al menos 12h después de la última dosis profiláctica.
La dosis de HBPM no debe administrarse hasta al menos 6h de que el catéter epidural haya sido retirado y la cánula no debe retirarse hasta pasadas 10-12h de la inyección más reciente26.
CONDUCTA EN PACIENTES CON ANTECEDENTES DE TEV-TEPEstas pacientes requieren un manejo conjunto por especialista en hemostasia y por un obstetra.
Consideración del riesgoLas pacientes con antecedentes de TEV parecen tener un riesgo aumentado de éste durante el embarazo. El riesgo es variable en la literatura científica (0-13%). Un análisis retrospectivo que evaluó el riesgo de recurrencia del TEV durante el embarazo y fuera éste reveló riesgos del 10,9% en el primer caso y del 3,7% en el segundo. Mediante análisis de regresión, el riesgo relativo durante el embarazo fue del 3,5% (intervalo de confianza [IC] del 95%, 1,6-7,8)27. La estimación del riesgo es difícil de establecer en una paciente dada. Factores como la naturaleza idiopática del episodio de TEV, su asociación a trombofilia o la coexistencia de un factor de riesgo transitorio condicionan y modifican ese riesgo, haciendo posible constituir diversos escenarios clínicos.
Escenario 1. Pacientes con antecedentes de un episodio único de TEV que estuvo asociado a un factor de riesgo transitorio no presente en el actual embarazo (p. ej., inmovilización por una fractura)
Sobre al base de la publicación de Brill Edwards et al28, no parecen existir razones para recomendar de modo rutinario la administración de heparina durante la gestación. En ese estudio, que agrupó a 125 mujeres con un episodio aislado de TEV previo al embarazo, ninguna de las 44 mujeres sin trombofilia, cuyos episodios de TEV acontecieron en asociación con un factor de riesgo transitorio, tuvo recurrencia.
En este colectivo, la sugerencia es realizar seguimiento clínico estricto durante el embarazo y administración de HBPM profiláctica durante 6 semanas posparto (tabla 2) (nivel de evidencia III, grado de recomendación B)12,29.
Explicación de dosis
|
HBPM: heparina de bajo peso molecular; TEP: tromboembolismo pulmonar; TVP: trombosis venosa profunda; s.c.: subcutáneo.
No obstante, algunos autores11, aun considerando que el riesgo de recidiva en la serie de Brill Edwards et al28 es del 0%, indican que los IC se situaron entre el 0 y el 8%, y basándose en ello sugieren que la estrategia debe discutirse con la paciente y que podría ofrecerse la utilización de aspirina a dosis bajas junto con medias elásticas de compresión durante la gestación.
Escenario 2. Pacientes cuyo episodio trombótico apareció en relación con estrógenos (uso de anticonceptivos o en el curso de una gestación previa), o que apareció de modo idiopático (sin factor de riesgo asociado), o que presentan factores de riesgo adicionales (como obesidad o edad > 35 años)
En este grupo se sugiere la administración de profilaxis anticoagulante antenatal, junto con anticoagulantes posparto (nivel de evidencia IV, grado de recomendación C)11,12,29. La profilaxis antenatal puede realizarse con HBPM a dosis profilácticas (tabla 2).
Escenario 3. Pacientes con episodio aislado de TEV y trombofilia (confirmada mediante investigación de laboratorio) o en ausencia de la misma, con antecedentes clínicos familiares de trombosis y que no están recibiendo tratamiento anticoagulante a largo plazo
En estas pacientes se recomienda tratamiento antenatal, que debe continuar 6 semanas tras el parto (nivel de evidencia IV, grado de recomendación C). Se sugieren diversas alternativas(11,12,29 (tabla 2).
- –
HBPM a dosis intermedias.
- –
HBPM a dosis profilácticas.
En las pacientes portadoras de trombofilias consideradas de mayor riesgo trombótico (como el déficit de antitrombina, las mutaciones homocigóticas del gen de la protrombina o del factor V Leiden) y las pacientes con trombofilias complejas (más de una trombofilia asociada) se recomiendan dosis más enérgicas (nivel de evidencia IV, grado de recomendación C)11,12,29.
- –
HBPM a dosis intermedias.
Escenario 4. Pacientes con 2 o más episodios de TEV y/o en pacientes que reciben tratamiento anticoagulante a largo plazo
En estas pacientes se sugiere el uso de heparina a dosis plenas, junto con la reanudación del tratamiento previo posparto (nivel de evidencia IV, grado de recomendación C)11,12,29.
- –
HBPM en dosis ajustadas.
Cada vez más se atienden en las consultas a pacientes portadoras de alteraciones trombofílicas hereditarias detectadas a partir de la investigación familiar iniciada después del diagnóstico en un miembro de la familia sintomático.
No todas ellas tienen el mismo riesgo. Los estudios disponibles hasta la fecha muestran resultados variables en cuanto al riesgo de trombosis de una determinada trombofilia, en la medida que los tamaños de las muestras son distintos, existen diferencias en la metodología (estudios de caso control o de cohortes) o los grupos control son también distintos.
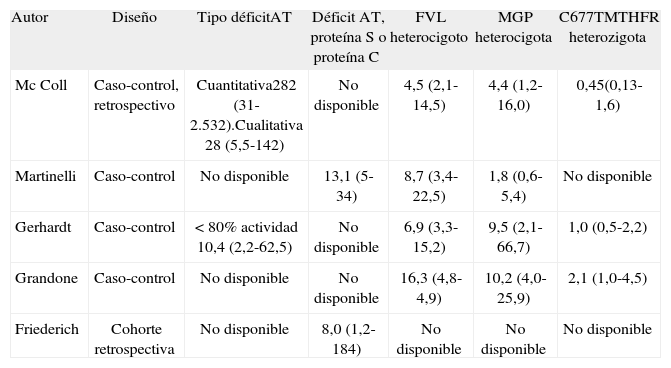
La tabla 3, modificada de Hirsh et al12, resume algunos de estos estudios. De cualquier modo, todos parecen coincidir en que determinadas trombofilias, como el déficit de antitrombina, las mutaciones homocigóticas del factor V Leyden o de la protrombina o las mutaciones complejas, presentan un mayor riesgo trombótico durante la gestación que el resto de trombofilias conocidas y, por tanto, deben recibir un tratamiento profiláctico más enérgico.
Riesgo trombótico estimado durante el embarazo en determinadas trombofilias
| Autor | Diseño | Tipo déficitAT | Déficit AT, proteína S o proteína C | FVL heterocigoto | MGP heterocigota | C677TMTHFR heterozigota |
| Mc Coll | Caso-control, retrospectivo | Cuantitativa282 (31-2.532).Cualitativa 28 (5,5-142) | No disponible | 4,5 (2,1-14,5) | 4,4 (1,2-16,0) | 0,45(0,13-1,6) |
| Martinelli | Caso-control | No disponible | 13,1 (5-34) | 8,7 (3,4-22,5) | 1,8 (0,6-5,4) | No disponible |
| Gerhardt | Caso-control | < 80% actividad 10,4 (2,2-62,5) | No disponible | 6,9 (3,3-15,2) | 9,5 (2,1-66,7) | 1,0 (0,5-2,2) |
| Grandone | Caso-control | No disponible | No disponible | 16,3 (4,8-4,9) | 10,2 (4,0-25,9) | 2,1 (1,0-4,5) |
| Friederich | Cohorte retrospectiva | No disponible | 8,0 (1,2-184) | No disponible | No disponible | No disponible |
En el primer grupo citado, se recomienda la utilización de profilaxis activa junto con el uso de anticoagulantes posparto (nivel de evidencia IV, grado de recomendación C)11,12,29.
En el grupo de trombofilias de menor riesgo, la recomendación es la utilización de medidas menos enérgicas que incluyen diferentes alternativas:
- –
Seguimiento clínico estricto.
- –
HBPM profiláctica (tabla 2).
En todos los casos, con anticoagulantes durante el posparto.
CONDUCTA EN PACIENTES CON TROMBOFILIA ADQUIRIDA (SÍNDROME ANTIFOSFOLÍPIDO)Las recomendaciones acerca del manejo de este tipo de pacientes se recogen en un protocolo específico.
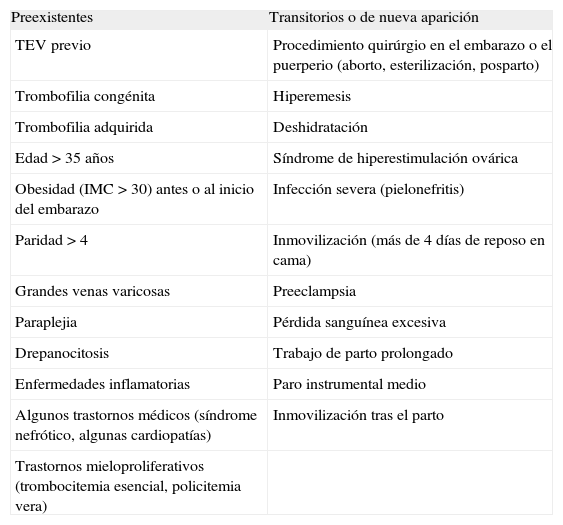
CONDUCTA EN MUJERES SIN TROMBOFILIA NI ANTECEDENTES DE TEVSe incluyen aquí a las pacientes portadoras de factores de riesgo trombótico (tabla 4), distintos del antecedente de TEV o de estar afectada de algún tipo de trombofilia.
Factores de riesgo de tromboembolismo venoso (TEV) durante el embarazo y el puerperio
| Preexistentes | Transitorios o de nueva aparición |
| TEV previo | Procedimiento quirúrgio en el embarazo o el puerperio (aborto, esterilización, posparto) |
| Trombofilia congénita | Hiperemesis |
| Trombofilia adquirida | Deshidratación |
| Edad > 35 años | Síndrome de hiperestimulación ovárica |
| Obesidad (IMC > 30) antes o al inicio del embarazo | Infección severa (pielonefritis) |
| Paridad > 4 | Inmovilización (más de 4 días de reposo en cama) |
| Grandes venas varicosas | Preeclampsia |
| Paraplejia | Pérdida sanguínea excesiva |
| Drepanocitosis | Trabajo de parto prolongado |
| Enfermedades inflamatorias | Paro instrumental medio |
| Algunos trastornos médicos (síndrome nefrótico, algunas cardiopatías) | Inmovilización tras el parto |
| Trastornos mieloproliferativos (trombocitemia esencial, policitemia vera) |
No todos los factores descritos en esa tabla tienen el mismo peso específico. En general, la edad > 35 años y el índice de masa corporal > 30 o el peso > 90kg son factores de riesgo independiente para trombosis posparto, incluso tras un parto vaginal.
La identificación de 3 o más de esos factores de riesgo descritos (con exclusión de las trombofilias o el antecedente de TEV), tanto sean previos o actuales, debe hacer considerar la instauración de HBPM profiláctica durante el embarazo y al menos durante 3–5 días posparto.
La existencia de 2 factores de riesgo aconseja la heparinización profiláctica en el puerperio durante 3–5 días.
Inicio y duración de la tromboprofilaxisSi se cree necesario realizar tratamiento profiláctico antenatal, éste debe iniciarse tan pronto como sea posible. No hay ninguna razón para retrasarlo puesto que la incidencia de complicaciones trombóticas es igual durante todos los trimestres de la gestación.
También en el puerperio el tratamiento profiláctico debe empezarse tan pronto como sea posible. En pacientes a quienes se ha realizado anestesia peridural, la profilaxis se inicia unas 6h después de la retirada del catéter.
La duración del tratamiento profiláctico en el puerperio variará de acuerdo con el riesgo que comporte la situación clínica. En pacientes de riesgo bajo (presencia de 2 factores de riesgo previos o actuales distintos del de la trombofilia y de antecedentes de TEV), el tratamiento se mantiene durante 3–5 días
Recomendaciones particularesA todas las pacientes con antecedentes de TEV o de trombofilia se les debe recomendar el uso de medias elásticas tipo II, durante el embarazo y durante las 6–12 primeras semanas del puerperio.
PROFILAXIS EN LA CESÁREADe acuerdo con las recomendaciones del RCOG Working Party Report on Prophylaxis Against Thromboembolism30, se definen diversos grados de riesgo en pacientes sometidas a cesárea que precisan distintos enfoques de profilaxis.
Riesgo bajo- –
Cesárea electiva en paciente con embarazo no complicado y sin otros factores de riesgo.
Considerar métodos mecánicos o HBPM por vía subcutánea.
- –
Edad > 35 años.
- –
Obesidad > 80kg.
- –
Paridad 4 o más.
- –
Trabajo de parto de 12h o más.
- –
Grandes venas varicosas.
- –
Infección.
- –
Preeclampsia.
- –
Inmovilidad previa a la cirugía (> 4 días).
- –
Enfermedad mayor intercurrente (enfermedad pulmonar o cardíaca, cáncer, enfermedad inflamatoria intestinal, síndrome nefrótico).
- –
Cesárea en trabajo de parto.
Heparina profiláctica, con o sin medias compresivas. Mantenerla hasta el quinto día postoperatorio o más allá si no hay movilización completa aún.
- –
Paciente con 3 o más factores de riesgo moderado.
- –
Cirugía mayor pélvica o abdominal (p. ej., cesárea con histerectomía).
- –
Mujer con historia personal o familiar de TVP, TEP, trombofilia o parálisis de extremidades inferiores.
- –
Mujer con síndrome antifosfolípido (AL, acL o anti beta2 glucoproteína I).
Clasificación de las recomendaciones en función del nivel de evidencia disponible
| Ia La evidencia científica procede a partir de metaanálisis de ensayos clínicos controlados y aleatorizados |
| Ib La evidencia científica procede de al menos un ensayo clínico controlado y aleatorizado |
| Iia La evidencia científica procede de al menos un estudio prospectivo controlado, bien diseñado y sin aleatorizar |
| IIb La evidencia científica procede de al menos un estudio casi experimental, bien diseñado |
| III La evidencia científica procede de estudios descriptivos no experimentales, bien diseñados como estudios comparativos, de correlación o de casos y controles |
| IV La evidencia científica procede de documentos u opiniones de expertos y/o experiencias clínicas de autoridades de prestigio |
Grados de recomendación
| A Existe buena evidencia basada en la investigación para apoyar la recomendación. (Recoge los niveles de evidencia científica Ia y Ib) |
| B Existe moderada evidencia basada en la investigación para apoyar la recomendación. (Recoge los niveles de evidencia científica IIa, IIb y III) |
| C La recomendación se basa en la opinión de expertos o en un panel de consenso. (Recoge el nivel de evidencia IV) |
Los Protocolos Asistenciales en Ginecología y Obstetricia y los Protocolos de Procedimientos Diagnósticos y Terapéuticos de la Sociedad Española de Ginecología y Obstetricia pretenden contribuir al buen quehacer profesional de todos los ginecólogos, especialmente los más alejados de los grandes hospitales y clínicas universitarias. Presentan métodos y técnicas de atención clínica aceptadas y utilizadas por especialistas en cada tema. Estos protocolos no deben interpretarse de forma rígida ni excluyente, sino que deben servir de guía para la atención individualizada a las pacientes. No agotan todas las posibilidades ni pretenden sustituir a los protocolos ya existentes en departamentos y servicios hospitalarios.