INTRODUCCION
Desde que el misoprostol fue empleado por Sánchez-Ramos et al1 para la inducción del trabajo de parto, su uso intravaginal ha sido ampliamente estudiado2. Diversos trabajos han demostrado que el misoprostol intravaginal es más eficaz que el misoprostol por vía oral en dosis equivalentes3,4. Esta mayor eficacia del misoprostol por vía intravaginal es fácilmente explicada por su perfil farmacocinético5, que sugiere que la biodisponibilidad del ácido misoprostólico, la molécula activa, es unas 3 veces superior a la del misoprostol oral, quizás también por una acción directa sobre el cérvix6. La menor biodisponibilidad del misoprostol por vía oral, sin lugar a dudas, está relacionada con su absorción enterohepática. Por el contrario, el misoprostol intravaginal se relaciona con mayores tasas de hiperestimulación uterina y alteraciones del patrón de la frecuencia cardíaca fetal (FCF), especialmente en dosis de ≥ 50 µg3,7,8.
Encontrar la dosis y la vía de administración óptima, es decir, las que garanticen la mayor eficacia junto con la mayor seguridad para el feto y la madre, así como el mayor grado de aceptabilidad para ésta, es un importante tema en el común proceder de la inducción del trabajo de parto9.
La vía sublingual muestra un perfil farmacocinético con mayor biodisponibilidad que la oral y una mayor rapidez de acción que la vaginal10. Además, presenta las siguientes ventajas sobre la vía vaginal: a) evita la inmovilización de la paciente que conlleva la vía vaginal; b) previene las molestias de la periódica manipulación intravaginal, y c) disminuye el riesgo de corioamnionitis, particularmente importante en la rotura prematura de membranas, una de las causas más frecuentes de inducción del trabajo de parto.
El objetivo de este estudio es comparar la eficacia y la seguridad de 25 µg de misoprostol intravaginal frente a 50 µg de misoprostol sublingual en la inducción del trabajo del parto.
PACIENTES Y MÉTODOS
Este estudio clínico aleatorizado se llevó a cabo según el contenido de las Declaraciones de las XVIII y XLI Asambleas Médicas Mundiales de Helsinki (1964) y Hong Kong (1989), y según las leyes en vigor en la República de Cuba, tomando todas las medidas preventivas requeridas para proteger a las participantes y sus productos de la concepción. Este estudio fue aprobado por el Comité de Ética y Estudios Clínicos del Hospital Docente Gineco-Obstétrico Eusebio Hernández (Maternidad Obrera), Ciudad Habana, dentro del acuerdo de colaboración científica firmado con la Clínica Mediterrània Mèdica de Valencia.
Desde el 15 de mayo de 2003 hasta el 31 de mayo de 2005, se incluyó en el estudio a 450 embarazadas con indicación médica u obstétrica de inducción del trabajo de parto. Los criterios de inclusión fueron los siguientes: a) edad ≥ 18 años; b) embarazo simple; c) presentación cefálica; d) patrón de frecuencia cardíaca fetal reactivo, y e) menos de 8 contracciones uterinas en 1 h. Los criterios de exclusión fueron los siguientes: a) estado fetal intranquilizante, causado por las alteraciones de la frecuencia cardíaca fetal en el embarazo postérmino con cérvix uterino desfavorable y presencia de meconio e índice de líquido amniótico ≤ 2; b) presencia de meconio espeso; c) peso fetal estimado ≥ 4.200 g; d) sospecha de desproporción cefalopélvica; e) embarazo postérmino con índice de líquido amniótico ≤ 5; f) placenta previa o hemorragia genital inexplicada; g) vasa previa; h) infección por herpes simple activa; i) contraindicación para recibir prostaglandinas; j) disfunción hepática o renal; k) cicatriz uterina previa; l) crecimiento intrauterino restringido grave, y m) sospecha clínica de corioamnionitis.
Las pacientes que cumplieron los criterios de inclusión fueron informadas de que serían asignadas al azar a un procedimiento farmacológico para la inducción del trabajo de parto, que consistiría en la administración vaginal de 25 µg de misoprostol o de 50 µg de misoprostol por vía sublingual, en ambos casos hasta un máximo de 4 dosis. Además, se les informó de que en caso de no iniciarse el trabajo de parto se continuaría con los métodos conocidos para ello a juicio médico. Después de brindar la información descrita se obtuvo el consentimiento informado debidamente firmado de las pacientes que decidieron participar en el estudio.
Grupos de tratamiento
Grupo I (50 µg de misoprostol sublingual)
Las pacientes se colocaron debajo de la lengua la dosis de 50 µg de misoprostol y la mantuvieron allí hasta su completa absorción. Si a las 4 h no se había iniciado el trabajo de parto o la frecuencia de las contracciones uterinas era menor que 3 en un período de 10 min, se aplicó una segunda dosis de 50 µg de misoprostol de forma idéntica a la anterior y se prosiguió igualmente hasta completar un máximo de 4 dosis de misoprostol.
Grupo II (25 µg de misoprostol vaginal)
El médico insertó la dosis de 25 µg de misoprostol en el fondo del saco de Douglas y la paciente permaneció acostada durante 1 h para evitar la posible expulsión del fármaco. Si 4 h después no se había iniciado el trabajo de parto o la frecuencia de las contracciones uterinas era menor que 3 en un período de 10 min, se aplicó una segunda dosis de 50 µg de misoprostol de forma idéntica a la anterior y se prosiguió igualmente hasta completar un máximo de 4 dosis de misoprostol.
Para ambos grupos de tratamiento se consideró que hubo un fallo de inducción si 4 h después de la cuarta y última dosis de misoprostol no se había iniciado el trabajo de parto o la cantidad y la calidad de las contracciones eran insuficientes. En estos casos se prosiguió la inducción con oxitocina o se realizó una cesárea según el criterio médico.
Uso de oxitocina
Se utilizó oxitocina si después de la cuarta y última dosis de misoprostol no se había iniciado el trabajo de parto o la calidad y la cantidad de las contracciones uterinas eran insuficientes (menos de 2 contracciones en 10 min o cuando se produjo menos de 1 cm en la progresión de la dilatación en 1 h). La oxitocina sólo se podía aplicar 4 h después de la última dosis de misoprostol. La infusión con oxitocina comenzó con 1 mU/min, incrementándose 1 mU/min cada 30 min hasta llegar a un máximo 16 mU/min.
Dosis de misoprostol
Se utilizaron tabletas de 100 µg de misoprostol, que fueron cortadas en 4 partes iguales para el grupo de misoprostol vaginal. Para el grupo misoprostol sublingual, las tabletas se cortaron en 2 partes iguales. Las tabletas fraccionadas fueron envasadas de manera diferenciada de acuerdo con la dosis para su uso posterior. Todo este procedimiento se llevó a cabo en el Departamento de Farmacia del hospital.
Asignación a los grupos de tratamiento
La unidad de aleatorización fue la mujer. Las pacientes fueron asignadas aleatoriamente a uno de los grupos de tratamiento. Se obtuvo una lista aleatoria para 450 sujetos a partir del sistema MEDSTAT (Copenhague, Dinamarca) 2.1 (enero de 1989) DOS Software. Una instrucción de este programa permite la aleatorización de una serie de pacientes a 2 o más tratamientos, asegurando un número igual en cada grupo. La lista fue impresa y la guardó el estadístico para mantener el control del proceso de asignación al tratamiento.
El personal ajeno al estudio preparó sobres opacos sellados con un número de serie cada uno; cada sobre contenía una tarjeta que indicaba el tratamiento al cual se asignaba la paciente; éste fue supervisado por el estadístico. Una vez que la mujer dio su consentimiento informado para participar en el estudio, se le asignó un número de serie de acuerdo con el orden de entrada. Para la asignación al tratamiento se procedió de la siguiente forma: una vez la gestante llegó a la sala de prepartos para iniciar la inducción, el médico abrió el sobre correspondiente al número de orden de entrada en el estudio y se le aplicó el tratamiento indicado en la tarjeta que contenía el sobre («misoprostol vaginal» o «misoprostol sublingual»). Tanto el médico como la paciente conocían el grupo de tratamiento al que se hizo la asignación, es decir, no hubo cegamiento.
Variables estudiadas
La principal variable fue medida en el parto vaginal en 24 h a partir de la primera administración de misoprostol, lo que fue definido como éxito de la inducción. Otras variables medidas fueron: el tiempo entre la primera dosis de misoprostol y el inicio del trabajo de parto, la duración del trabajo de parto, el tiempo entre el inicio de la inducción y el parto, el uso de oxitocina, el índice de Bishop antes del inicio del tratamiento con misoprostol y antes del uso de oxitocina, taquisistolia, hipersistolia, el síndrome de hiperestimulación, la presencia de patrones anormales de la FCF, el número de dosis de misoprostol utilizadas, la evaluación de Apgar a los 1 y 5 min, el ingreso del neonato en la sala de cuidados intensivos y el ingreso de la madre en esta sala.
La evaluación del Bishop inicial fue realizada por un especialista en ginecología y obstetricia antes de la aplicación del misoprostol y antes del uso de oxitocina. En ambos grupos de tratamiento, una vez que las pacientes llegaron a la fase activa del trabajo de parto, se efectuó un seguimiento según las normas establecidas en el hospital.
En todos los casos se realizó periódicamente una cardiotocografía intraparto con registro gráfico para detectar las posibles taquisistolias, hipersistolias, síndromes de hiperestimulación o cualquier alteración del patrón de la FCF.
La taquisistolia se definió como la aparición de 5 o más contracciones en 10 min durante 2 períodos consecutivos de observación de 10 min. La hipersistolia se definió como la duración ≥ 2 min de una contracción uterina. El síndrome de hiperestimulación se definió como la presencia de hipersistolia o taquisistolia asociadas a un patrón anormal de la FCF.
No se instauró tratamiento para dichas anormalidades de las contracciones si no hubo alteraciones en el patrón de la FCF. En caso contrario, se administró hidratación con soluciones polielectrolíticas y, si éstas no resolvieron el problema, se procedió a la aplicación de tocólisis con fenoterol.
Predeterminación del tamaño de la muestra
El cálculo de la cantidad de pacientes para incluir en el estudio se basó en el éxito de la inducción, que fue definido como la obtención de un parto vaginal en 24 h a partir de la primera aplicación de misoprostol. En un estudio anterior11 se obtuvo un 70% de partos transpelvianos con 25 µg de misoprostol vaginal, y se asumió que con la administración sublingual de 50 µg de misoprostol se obtendría una tasa de éxito similar. Fijando como error de tipo I α = 0,05 (nivel de significación), β = 0,2 (error de tipo II), y asumiendo un diseño balanceado, se necesitó un mínimo de 210 pacientes en cada grupo para detectar que en uno de los grupos de tratamiento la eficacia podría ser superior hasta en un 12,5% respecto al otro. El tamaño de la muestra se elevó a 225 sujetos en cada grupo, en previsión de aproximadamente un 5-6% de violaciones del protocolo o pérdida de casos.
Estadística
Los resultados se presentan como media ± desviación estándar (DE), porcentajes, riesgo relativo (RR) e intervalos de confianza (IC) del 95% para el RR. La prueba de la t de Student para muestras independientes se utilizó para la comparación de los promedios de variables entre los grupos. La aproximación normal para proporciones se empleó para comparar, entre los grupos, las frecuencias de indicaciones de la inducción, las indicaciones de la cesárea, el uso de oxitocina y la presencia de meconio. Todos los análisis fueron bilaterales con un valor de significación de p ≤ 0,05. Se efectuó un análisis de regresión logística con selección paso a paso descendente para estimar los efectos independientes de las posibles variables predictoras de éxito, como la puntuación de Bishop inicial, la paridad y el grupo de tratamiento. El modelo final incluyó solamente las variables que fueron significativas para un valor de p ≤ 0,10. La bondad de ajuste del modelo se evaluó por medio de la prueba de la x2.
Se creó una base de datos para almacenarlos con el Sistema Visual FoxPro 8.0 sobre Windows XP Professional (Microsoft, Redmond, WA), y toda la información fue procesada con el SPSS 11.5 (SPSS, Chicago, IL) sobre Windows XP Professional (Microsoft, Redmond, WA).
RESULTADOS
Se incluyó a 225 mujeres (50%) en el grupo sublingual, y 225 (50%) en el grupo vaginal, para un total de 450 pacientes en el estudio. El análisis fue realizado por intención de tratamiento y no hubo salidas del estudio después de la aleatorización. Una mujer del grupo de misoprostol vaginal, después de haber recibido 2 dosis, rehusó que se le administraran más dosis sin dar ninguna explicación sobre su decisión. Como la actividad uterina aún no era útil, la inducción continuó con oxitocina según lo establecido en el protocolo. Esta mujer tuvo un parto vaginal sin complicaciones, con un tiempo entre inicio de la inducción y el parto de 18 h, y la duración del trabajo de parto fue de 13 h. Este caso no fue excluido de ningún análisis.
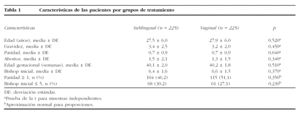
La tabla 1 contiene las características maternas; no hubo diferencias estadísticamente significativas entre los grupos para ninguna de ellas.
La tabla 2 muestra los motivos de inducción para cada grupo de tratamiento. En «diabetes» se incluyó a las pacientes con diabetes mellitus y diabetes gestacional. No hubo diferencias estadísticamente significativas entre los grupos respecto a ninguna de las razones para inducir el trabajo de parto.
En el grupo sublingual, 155 (68,9%) de 225 pacientes tuvieron un parto vaginal en las 24 h después de iniciada la inducción con misoprostol. En el grupo vaginal, 154 (68,4%) de 225 mujeres tuvieron parto vaginal en menos de 24 h. Esta diferencia no fue estadísticamente significativa (p = 0,920; RR = 1,021; IC del 95%, 0,685-1,521). De los 155 partos vaginales del grupo sublingual, en 12 (7,7%) de ellas el parto fue instrumentado; de las 154 pacientes con parto vaginal en el grupo de misoprostol, en 19 (12,3%) de ellas hubo instrumentación, y esta diferencia no fue estadísticamente significativa (p = 0,250; RR = 1,677; IC del 95%, 0,784-3,586).
La tabla 3 contiene los resultados obtenidos en las pacientes que tuvieron parto vaginal. El tiempo medio de inicio del trabajo de parto y el tiempo promedio desde el inicio de la inducción hasta el parto vaginal fueron significativamente menores en el grupo sublingual, aunque la duración del trabajo de parto fue similar en ambos grupos. El uso de oxitocina y la puntuación de Bishop tras el uso de ésta fueron también similares entre los grupos, así como la presencia de líquido amniótico con meconio sin alteraciones de la FCF. En el grupo vaginal fue significativamente mayor el número de dosis de misoprostol utilizadas. En el grupo sublingual, 84 (54,2%) de 155 mujeres necesitaron sólo una dosis de misoprostol para iniciar el trabajo de parto y tener un parto vaginal, mientras que esto únicamente ocurrió en 56 (36,4%) de 1.541 pacientes del grupo vaginal, esta diferencia fue estadísticamente significativa (p < 0,001). En el grupo sublingual, 52 (33,5%) de 155 mujeres tuvieron parto vaginal después de 2 dosis de misoprostol, y 68 (44,1%) de 154 pacientes del grupo vaginal; esta diferencia también fue estadísticamente significativa (p = 0,030).
El índice Bishop promedio inicial (± DE) fue significativamente mayor (p < 0,001) en mujeres que tuvieron parto vaginal (7,0 ± 1,4; n = 309) que en las que tuvieron parto por cesárea (5,5 ± 1,3; n = 141).
Cuando se analizaron los datos según la nuliparidad o la multiparidad, no se obtuvieron diferencias significativas (p = 0,130) en las tasas de parto vaginal entre los grupos: 77 (63,6%) de 121 en nulíparas del grupo sublingual, y 62 (56,4%) de 110 nulíparas del grupo vaginal (RR = 1,355; IC del 95%, 0,799-2,298). Además, no hubo diferencias estadísticamente significativas (p = 0,190) entre las tasas de partos vaginales en multíparas: 78 (75,0%) de 104 del grupo sublingual y 92 (80,0%) de 115 multíparas del grupo vaginal (RR = 0,750; IC del 95%, 0,397-1,418).
En las nulíparas del grupo sublingual, que tuvieron parto vaginal, el tiempo promedio entre la administración de misoprostol y el inicio del trabajo de parto (2,77 ± 2,20 h; n = 77) fue significativamente menor (p = 0,013) que el de las nulíparas con parto transpelviano del grupo vaginal (3,82 ± 2,53 h; n = 62). Más aun, la duración promedio del trabajo de parto de las nulíparas del grupo sublingual fue significativamente menor (p = 0,010) que en las nulíparas del grupo vaginal (7,80 ± 3,58 h [n = 77] frente a 9,68 ± 4,85 min [n = 62]). El tiempo promedio desde el inicio de la inducción con misoprostol hasta el parto vaginal fue significativamente más corto (p < 0,001) en la nulíparas del grupo sublingual (10,58 ± 3,65 h; n = 77) que en las nulíparas (14,68 ± 5,05 h; n = 62) del grupo vaginal.
En las multíparas del grupo sublingual que tuvieron parto vaginal, el tiempo promedio entre la primera administración de misoprostol y el inicio del trabajo de parto (2,73 ± 2,18 min; n = 78) fue significativamente menor (p = 0,006) que en las multíparas del grupo vaginal (234 ± 178 min; n = 92). Sin embargo, la duración promedio del trabajo de parto fue similar en las multíparas de ambos grupos de tratamiento (383 ± 230 min [n = 78] en el grupo sublingual frente a 3,90 ± 3,75 h [n = 92] en el vaginal; p = 0,530). El tiempo promedio desde el inicio de la inducción hasta el parto vaginal fue similar (p = 0,194) en la multíparas del grupo sublingual y vaginal (9,12 ± 4,05 h [n = 78] frente a 9,97 ± 4,13 h [n = 92]).
No hubo diferencias estadísticamente significativas (p = 0,090) entre el promedio de dosis utilizadas en las nulíparas de los grupos sublingual y vaginal (1,7 ± 0,8 [n = 77] frente a 1,9 ± 0,8 dosis [n = 62]). Por el contrario, sí hubo diferencias significativas (p = 0,040) entre los promedios de dosis aplicadas a multíparas del grupo sublingual (1,5 ± 0,8 dosis; n = 78) y las multíparas del grupo vaginal (1,8 ± 0,9 dosis; n = 92).
Dado que los análisis univariados mostraron que la paridad y la puntuación inicial de Bishop estaban asociadas significativamente con el éxito en ambos grupos de tratamiento, se llevó a cabo un análisis de regresión logística paso a paso descendente que incluyó esas variables y el grupo de tratamiento. Los resultados de la regresión logística mostraron que la nuliparidad (p = 0,002) y la puntuación de Bishop inicial ≤ 4 (p < 0,001) se asociaban significativamente con el fallo del tratamiento, independientemente de la vía de administración del misoprostol (p = 0,577). Es decir, se confirmó con la regresión logística que la vía de administración de misoprostol no tuvo efecto significativo en las tasas de parto vaginal entre los grupos.
En la tabla 4 se muestran las indicaciones de las cesáreas para ambos grupos. No hubo diferencias significativas entre los porcentajes de cesáreas por sufrimiento fetal entre los grupos. Los porcentajes de fallo de inicio del trabajo de parto (fallo de inducción) no difirieron significativamente entre los grupos. En «otras» están incluidas las cesáreas realizadas en pacientes en que la inducción se realizó por embarazo postérmino y que en el curso de la misma se observó meconio en el líquido amniótico (sin alteración de la FCF), asociado esto o no con un fallo en la progresión de la dilatación cervical o con la dinámica uterina insuficiente (17/21 en el grupo sublingual frente a 18/24 en el grupo vaginal).
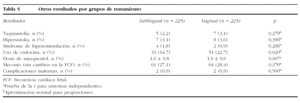
Otros resultados para el total de pacientes según los grupos de tratamiento se presentan en la tabla 5. La taquisistolia, la hipersistolia y el síndrome de hiperestimulación se observaron por igual entre nulíparas y multíparas en cada grupo de tratamiento. En una mujer del grupo sublingual y en otra del vaginal la oxitocina se utilizó como apoyo del período expulsivo. En una paciente del grupo vaginal se utilizó oxitocina después de rehusar seguir con la administración de misoprostol y en otra paciente de este grupo se empleó oxitocina para instrumentación.
Hubo 2 pacientes con complicaciones en el grupo sublingual. Una por una atonía uterina después de un parto vaginal de un feto con peso de 3.750 g; en esta paciente, con 36 años de edad, gravidez 3 y paridad 0, la inducción fue por embarazo postérmino. La otra paciente presentó un acretismo placentario que requirió una histerectomía total. En el grupo vaginal hubo 2 ingresos en cuidados intensivos, uno por una complicación anestésica en una cesárea y otro para observación de la paciente después de una cesárea.
La tabla 6 contiene los resultados neonatales por grupo de tratamiento. Hubo 15 neonatos del grupo sublingual ingresados en cuidados intensivos: 9 por Apgar < 7 al minuto, 7 con Apgar > 7 a los 5 min, 1 por un síndrome de dificultad respiratoria moderado después de un nacimiento por cesárea a causa de una procidencia del cordón; 1 por isoinmunización Rh, y 4 para observación por madres diabéticas. En el grupo vaginal hubo 14 ingresos en cuidados intensivos: 9 por Apgar < 7 al minuto, 7 con Apgar > 7 a los 5 min, 4 para observación para madre diabética y 1 por isoinmunización Rh.
DISCUSION
Éste es uno de los pocos estudios aleatorizados que comparan la vía vaginal con la sublingual. Es llamativa la prácticamente idéntica tasa de parto vaginal en menos de 24 h --155 (68,9%) de 225 en el grupo sublingual y 154 (68,4%) de 225 en el grupo vaginal (p = 0,920)--, así como la ausencia de diferencias estadísticamente significativas entre ambas vías en la mayoría de las variables estudiadas: duración del trabajo de parto, taquisistolias, hipersistolias, síndrome de hiperestimulación, índice de Bishop, Apgar a los 1 y 5 min, número de partos por cesárea, número de cesáreas por sufrimiento fetal agudo y por cualquier causa, resultados neonatales y complicaciones maternas. Solamente hubo diferencias en el tiempo de inicio del trabajo de parto, el tiempo entre el inicio de la inducción y el parto vaginal, el número de dosis administradas y el uso de oxitocina. Estos menores tiempos de inducción (2,75 ± 2,17 h en el sublingual y 3,82 ± 2,77 h en el vaginal; p < 0,001) y de inicio de la inducción al parto (9,90 ± 3,88 h en el sublingual frente a 11,32 ± 4,80 h en el vaginal; p = 0,006), y por tanto un número menor de dosis en el grupo sublingual (1, 6 ± 0,8) que en el vaginal (1,9 ± 0,8) (p = 0,010), podría ser explicable por la mayor y más rápida biodisponibilidad del misoprostol sublingual, ya que antes de 30 min alcanza una concentración aproximadamente 5 veces mayor que el misoprostol por vía vaginal, el cual logra su acmé sérico a los 70 min10.
Es difícil de explicar que sean tan eficaces 25 µg de misoprostol por vía vaginal como 50 µg de misoprostol por vía sublingual, cuando la cantidad de principio activo por vía vaginal en sangre es varias veces inferior a la cantidad de éste por vía sublingual, particularmente durante las primeras 2 h hasta que el misoprostol alcanza su acmé sérico. Quizás, la pretendida lenta absorción de misoprostol por vía vaginal no sea tan lenta como se supone, y lo que en realidad ocurre es un inmediato y rapidísimo acoplamiento de las moléculas de misoprostol activo a los receptores de prostaglandinas uterinos tan inmediatos anatómicamente hablando de la tableta insertada en el fórnix vaginal, de manera que, en realidad, las concentraciones séricas de misoprostol periuterinas pueden ser sensiblemente superiores a las detectadas en sangre periférica. Cuando todos los receptores uterinos del misoprostol están ya ocupados se empieza a manifestarse una gráfica en meseta del misoprostol intravaginal a los 120 min de su administración. Para comprobar esto, el misoprostol debería ser determinado en los vasos de la circulación locorregional uterina.
Con respecto a la tasa de partos vaginales por vía sublingual en menos de 24 h, nuestros resultados son similares a los obtenidos por otros autores que utilizan también dosis de 50 µg de misoprostol por esa vía12-14, e incluso también a los obtenidos por Carlan et al15, que utilizan dosis de 200 µg de misoprostol.
Nuestros resultados por la vía vaginal son similares a los de otros estudios que emplean también dosis de 25 µg de misoprostol por vía vaginal16-18.
El tiempo medio entre el inicio de la inducción y el parto vaginal en el grupo sublingual (9,9 h) es sensiblemente inferior a los obtenidos por Shetty et al13,14, Carlan et al15, y Caliskan et al12, que utilizan también dosis de 50 µg de misoprostol sublinguales. Una posible explicación a esta diferencia sería el Bishop inicial requerido en esos trabajos, inferior al Bishop promedio inicial de nuestro estudio, que fue de 6,4. Por el contrario, en el grupo vaginal, el tiempo medio obtenido aquí es similar al del estudio de Caliskan (11,19 frente a 12,28 h)12, y sensiblemente inferior a los de Shetty et al13,14, lo cual puede explicarse también por las diferencias en las puntuaciones de Bishop iniciales.
Respecto a la hiperestimulación uterina en ambas vías de administración (taquisistolias, hipersistolias y síndrome de hiperestimulación), no hay diferencias estadísticamente significativas entre los resultados obtenidos para ambos grupos y, además, los porcentajes obtenidos son bajos y bastante aceptables. Son similares a los obtenidos por otros estudios que utilizan las mismas dosis13,14,16,17 e inferiores, lógicamente, a los de otros autores que utilizan dosis superiores15.
Hay que señalar que en nuestro estudio no se produjo ninguna rotura uterina, a sabiendas de que no se incluyeron pacientes con cicatriz uterina previa, al contrario que en el trabajo de Carlan et al15, que sí incluyó pacientes con cicatriz previa y que, a pesar de utilizar dosis muy superiores, tampoco refirieron ninguna rotura uterina, si bien es cierto que el intervalo de administración de las dosis fue superior al nuestro (6 frente a 4 h, respectivamente). Por el contrario, en el estudio de Has et al19, que no incluyó pacientes con cicatriz uterina previa, se indica la obtención de una rotura uterina con sólo 25 µg de misoprostol vaginal. El riesgo de rotura uterina debe depender de un amplio margen de variabilidad biológica individual, si bien es cierto que la intensidad y la frecuencia de las contracciones, y, por tanto, la dosis y la vía utilizada desempeñan un papel innegable. No se debe olvidar el posible efecto directo de misoprostol en el tejido conjuntivo de la propia cicatriz, como señalan Wing et al20.
El porcentaje de cesáreas realizado por fallo de la inducción no presentó diferencias estadísticamente significativas entre ambos grupos. Quizás habría disminuido esta cifra si en lugar de 4 dosis hubiéramos utilizado hasta 5 o 6 dosis de misoprostol, como otros autores12-16. El porcentaje total de cesáreas por cualquier causa tampoco presenta diferencias estadísticamente significativas entre ambos grupos. Y aunque el porcentaje de cesáreas por sufrimiento fetal agudo entre ambos grupos no presentó diferencias estadísticamente significativas, sí podemos observar en números absolutos una diferencia de 7 casos más en el grupo sublingual. Es posible que, de haber incluido un mayor número de pacientes, esta diferencia fuese estadísticamente significativa; de ser así, esto podría estar relacionado con la mayor «brusquedad» del inicio de la acción de misoprostol sublingual derivada de su perfil farmacocinético10. El sufrimiento fetal agudo fue la principal causa de cesáreas (un 47,1% en el grupo sublingual frente a un 36,6% en el vaginal; p = 0,1), e indudablemente está relacionado con la tendencia generalizada, especialmente en los países más desarrollados, a indicar una cesárea ante la mas mínima sospecha de compromiso fetal. Obviamente, los 5 casos que acabaron en cesáreas por desproporción cefalopélvica no deberían haber sido incluidos en el estudio.
En cuanto a las complicaciones maternas, hay que señalar que el caso que presentó atonía uterina en el grupo sublingual tenía varios fibromas. Respecto a los resultados perinatales, hay que señalar que en nuestro estudio no hubo diferencias estadísticamente significativas entre los grupos sublingual y vaginal (el 6,7 frente al 6,2%; p = 0,420). Las causas de ingreso fueron exactamente las mismas y en igual proporción en ambos grupos; la única diferencia fue el caso de una paciente que ingresó por un síndrome de dificultad respiratoria tras la realización de cesárea en el grupo sublingual.
Una importante crítica que se puede realizar a este estudio es que no se preguntó a las pacientes su opinión, y no se pudo valorar el grado de aceptabilidad de ambas vías, a diferencia de otros estudios13,14 que muestran una razonable aceptabilidad para la vía sublingual.
Sería muy importante disponer de tabletas de misoprostol de 100, 80 o 60 µg, fraccionables en partes de 25, 20 o 15 µg, ya que es posible que en algún estudio publicado las pacientes hayan recibido dosis de más o de menos, debido al fraccionamiento imperfecto de las tabletas con el cortador21.
A modo de conclusión, no se encontraron diferencias significativas entre los 2 grupos de tratamiento en lo que respecta a la variable principal: el número de partos vaginales en 24 h.
Es necesario seguir realizando estudios por las 3 vías de administración (oral, sublingual y vaginal) con dosis cada vez inferiores, con el fin de conseguir la mayor eficacia pero también la mayor seguridad para el feto, ya que es muy probable que, tal como dice el Dr. Faundes, la dosis óptima por vía vaginal oscile entre 12,5 y 15 µg de misoprostol. En nuestra opinión, habría que realizar estudios con 75-80 µg de misoprostol oral, 40-45 µg sublingual y 12,5-17,5 µg de misoprostol vaginal.
Sería muy interesante conocer la acción y el efecto de misoprostol, presentado con un dispositivo de liberación gradual lenta y prolongada, que pudiera ser retirado en cualquier momento una vez conseguida la dinámica uterina deseada, como las presentaciones comerciales de otras prostaglandinas disponibles en el mercado.
Fecha de recepción: 29/8/05
Aceptado para su publicación: 16/3/06
Correspondencia:
Dr. J.L. Carbonell Esteve.
Clínica Mediterrània Mèdica.
Salvador Guinot, 14. 46017 Valencia. España.
Correo electrónico: schja@infomed.sld.cu; josepcarbon@yahoo.es