INTRODUCCION
El objeto de este artículo es dar a conocer nuestra experiencia en la aplicación clínica del nuevo método de esterilización permanente, sus indudables ventajas y sus inconvenientes. Iniciamos su aplicación en mayo 2002 y hasta diciembre de 2004 se ha colocado en 115 pacientes, por lo que consideramos que podemos hablar con conocimiento de causa. Durante ese período conseguimos trasladar la realización del procedimiento, tras la curva de aprendizaje normal ante una nueva técnica, de la unidad de cirugía sin ingreso (UCSI) a la práctica cotidiana en nuestra consulta de histeroscopía. Todo ello sin menoscabo en la tasa de éxito de colocación; al contrario, ésta ha aumentado. Tampoco han sufrido detrimento la tolerancia ni la satisfacción por parte de los pacientes.
Desde la aprobación del nuevo dispositivo Essure® (Conceptus Inc, San Carlos, CA, USA) por parte de la Unión Europea, en noviembre de 2001, y posteriormente por la Food and Drug Administration, en noviembre de 2002, su uso clínico se ha ido desarrollando gracias a que permite la esterilización tubárica de una forma rápida, segura y efectiva, y evita los grandes inconvenientes del método laparoscópico. Se realiza con anestesia general, con los riesgos que comporta, a los que hay que añadir los derivados de la técnica laparoscópica y la pérdida de actividad laboral y social de la paciente, sin olvidar los costes económicos del procedimiento.
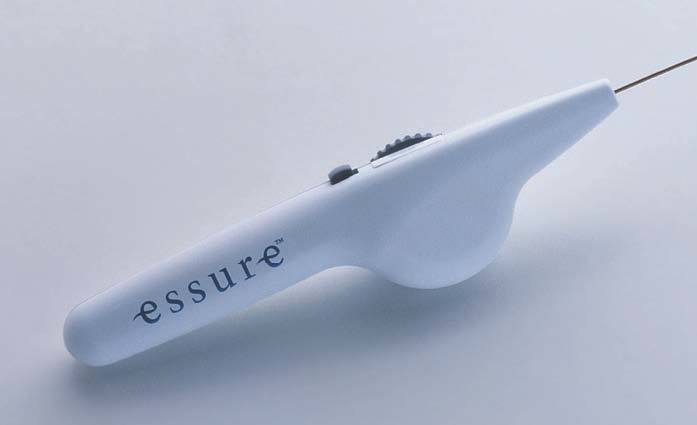
El dispositivo utilizado (fig. 1) es un implante de 4 cm de longitud y 0,8 mm de grosor, sin expandir, constituido por 3 elementos:
Figura 1.Imagen del microimplante Essure®.
1. Un alambre interior inerte de acero inoxidable.
2. Unas espirales exteriores dinámicas de nitinol (aleación de níquel y titanio).
3. Unas fibras de tereftalato de polietileno (PET).
Las espiras están colocadas en un catéter protector y fijas a una guía metálica para su colocación en la trompa. El sistema dispone de un mango con los mecanismos de despliegue y liberación del dispositivo (fig. 2).
Figura 2.Manubrio del sistema de inserción del microimplante.
Su fase de estudio clínico se realizó desde 1998 en un estudio multicentrico1; previamente Kerin et al2 refirieron su experiencia en un único centro. El microimplante consigue la esterilización mediante la oclusión mecánica de la luz de la trompa de Falopio porque induce una fibrosis local del tejido intraluminal en un período de 3 meses3.
MATERIAL Y MÉTODOS
Se realizó esterilización permanente en 115 mujeres premenopáusicas con deseo genésico cumplido, excepto en un caso (una mujer de 17 años con síndrome de Down y con autorización judicial). En todos los casos el procedimiento se practicó tras la obtención del consentimiento informado.
En una primera fase (29 casos), siguiendo los protocolos del fabricante y de los pioneros de la técnica, se realizó la intervención en la UCSI con un anestesista presente por si se requería sedación o anestesia. Posteriormente, se comenzó a realizar en la consulta de histeroscopía tras comprobar que ese ámbito disminuía la ansiedad de la paciente, y que la tolerancia del procedimiento y la mayor habilidad técnica del ginecólogo lo permitían.
El empleo de analgesia y anestesia paracervical fue disminuyendo conforme aumentaba el número de casos; actualmente, sólo se reserva para los casos estrictamente necesarios.
Intentamos realizar la técnica administrando previamente a la paciente un anovulatorio a dosis baja para conseguir un endometrio hipotrófico que facilite la visión y para no tener la necesidad de limitarnos a su práctica en la primera fase de ciclo; de este modo se evita la complicación de una gestación inicial (si se realizara en la segunda fase del ciclo sin anticoncepción).
Se medica a la paciente con un antiinflamatorio no esteroideo y diazepam, una hora antes de la intervención; no es necesario que la paciente acuda en ayunas.
El histeroscopio utilizado es de flujo continuo, de 5 mm, con canal de trabajo de 5 Fr (Bettocchi, Storz; Wolf), y con presión de suero fisiológico mantenida con bomba automática (endomat, Storz).
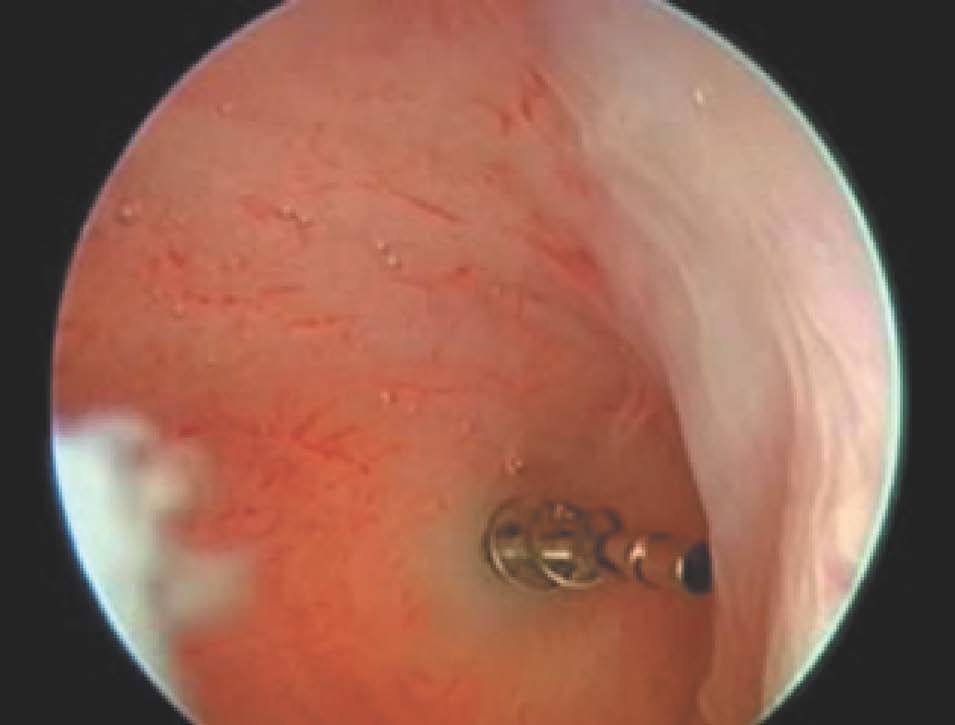
Tras la colocación del microimplante en ambos ostia (fig. 3) se da inmediatamente el alta a la paciente, y se la cita a los 3 meses para realizar un control radiológico. La anticoncepción se mantiene hasta valorar el resultado de la técnica.
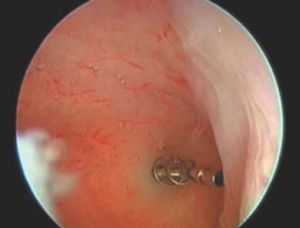
Figura 3.Imagen histeroscópica del microimplante normoinserto; nótese cómo algunas espirales deben caer hacia el interior de la cavidad uterina.
RESULTADOS
De las 115 pacientes, se ha conseguido una colocación satisfactoria en 112 (97,4% de éxito). En 3 casos de los satisfactorios se ha conseguido realizar la técnica en un segundo intento. De los casos fallidos, en un caso se colocó sólo en una trompa y en la otra se objetivó un hidrosálpinx que dejaba pasar contraste; un segundo intento también fue fallido. En otro caso, la mujer sólo tenía una trompa por que se había sometido a una salpinguectomía por embarazo ectópico, por lo que no se pudo canalizar la trompa restante; la histerosalpingografía (HSG) evidenció una trompa permeable. En el tercer caso fue por alteración anatómica con salidas de trompas muy lateralizadas.
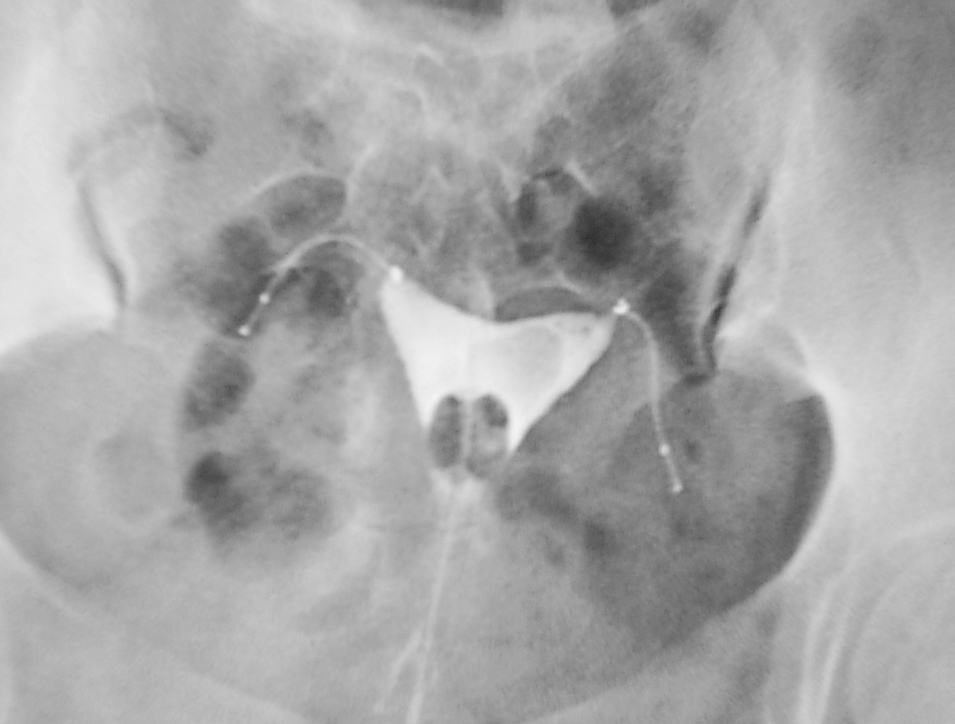
En el control posterior, a los 3 meses, se objetivó la correcta colocación en todos las pacientes (fig. 4) excepto en 2 casos. En uno, sólo se objetivaba el dispositivo en una trompa; el de la otra había sido expulsado vía transvaginal sin que la paciente se percatase (se le colocó nuevamente en un segundo procedimiento y en esa ocasión quedó inserto de forma normal). En el segundo caso, se vio una migración más distal del dispositivo y la trompa ocluida. En un caso ocurrió que en el control por HSG demostró que, estando el implante normoinserto, se detectó un pequeño paso de contraste a través de la trompa, lo que atribuimos a la presencia de una pequeña fístula.
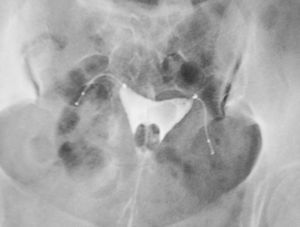
Figura 4.Placa resultante de una histerosalpingografía en la que se aprecian los 2 microimplantes normoinsertos y la completa oclusión tubárica, a los 3 meses de haber practicado el procedimiento.
El tiempo medio de realización de la técnica es de 10 min (rango de 5-20 min) desde que se introduce el histeroscopio hasta que sale.
Hasta la fecha no se ha registrado ningún embarazo.
DISCUSION
Desde siempre se ha reconocido que la ruta ideal para la esterilización femenina debía de ser la vía natural de acceso, es decir, a lo largo del canal vaginal y la cavidad uterina hasta los ostia tubáricos, evitando las incisiones, la anestesia general y los traumas a otros órganos.
Sin embargo, hasta la llegada del dispositivo Essure®, muchos métodos previos fracasaron por la alta tasa de expulsiones, el índice alto de embarazos y las complicaciones técnicas.
La gran ventaja técnica del microimplante Essure® es que consigue pasar la unión útero-tubárica, que es la porción más estrecha de las trompas de Falopio, y evita la expulsión inicial del microimplante (en nuestra serie registramos 1 caso). Posteriormente, la reacción de crecimiento de tejido fibroblástico benigno en el interior de la luz tubárica, que ocurre en un período de 3 meses, produce la oclusión permanente, por esto se considera irreversible.
Uno de los primeros objetivos era analizar el porcentaje de fallos para ver cómo mejorar la tasa de colocación. En nuestro caso fue del 97,4%, mientras que, en un estudio multicéntrico, Kerin et al1 comunican un 88%, y en otros estudios posteriores el porcentaje llega al 85-95%2,4-6. Muchas mujeres que han tenido hijos presentarán posteriormente endometritis subclínica o enfermedad pélvica inflamatoria que provocarán un bloqueo tubárico o estenosis. Otras mujeres tendrán espasmo tubárico en el momento de la canalización. Por este motivo, en la mujeres que han podido canalizarse se practica una HSG para realizar una valoración tubárica y, en aquellas que no se demuestre afección tubárica, intentar nuevamente el implante.
En nuestro estudio, en un caso, en el que no se pudo introducir en la segunda trompa, se evidenció un hidrosálpinx que permitía el paso de contraste, por lo que se reintentó, sin éxito. En los otros 2 casos en los que no se pudo introducir en la primera trompa, se realizó una HSG que demostró la permeabilidad tubárica, pero una disposición anatómica de salida en ángulo recto, lo que dificultaría la canalización porque no se podrá dirigir el catéter apropiadamente. Con el aprendizaje de la técnica, esto ya no ocurrió en los últimos 50 casos. La retroversión uterina, aunque dificulta la técnica, no fue motivo de fallos en nuestra casuística. En cambio, Lópes et al7 la citan como posible causa de sus fracasos.
Consideramos que el momento del ciclo es importante para el éxito final de la intervención o, en su lugar, adelgazar el endometrio con medicación como depoprogevera o anovulatorios8.
La experiencia, una buena comunicación con la paciente y un control más preciso sobre el microimplante en el momento de la colocación facilitan el aumento de éxito; de este modo, se consigue introducir y dejar asomando hacia la cavidad el número de espirales correcto.
Los efectos secundarios son leves y consisten en pérdidas hemorrágicas durante ese ciclo y discretas algias. En nuestra casuística no hemos tenido ninguna complicación intraoperatoria ni postoperatoria.
En el mundo, según datos de la compañía Conceptus, se han realizado unos 40.000 procedimientos y no se ha registrado ningún embarazo en los casos en que se ha seguido el protocolo de espera (anticoncepción) de 3 meses.
CONCLUSIONES
Esta técnica es mínimamente agresiva, con una buena tolerancia para las pacientes, alta eficacia y seguridad, por lo que se presenta como una muy buena alternativa a la esterilización tubárica laparoscópica y la vasectomía para las parejas que tengan decidido la finalización de su deseo genésico.
Correspondencia:
Dr. J.B. Gómez Correa.
Unidad de Histeroscopía. Servicio de Obstetricia y Ginecología. Hospital General Universitario de Elche.
Ctra. de San Antonio, 264-A; Avda. 26. 38711 Breña Baja-
La Palma. Elche. España.
Correo electrónico: baroncio@ya.com
Fecha de recepción: 6/6/06.
Aceptado para su publicación: 13/3/07.