Se realiza un estudio descriptivo de las pacientes con diagnóstico de tumor mülleriano mixto maligno (TMMM) en términos de epidemiología, diagnóstico, tratamiento, seguimiento, recurrencias y supervivencia.
Material y métodoSe revisaron los archivos anatomopatológicos y las historias médicas de las pacientes tratadas durante el período 1.990-2.006. Las supervivencias se analizan mediante las curvas de Kaplan-Meier. Se emplea un análisis de regresión logística en el estudio uni y multivariable.
Resultados43 pacientes son incluidas en esta revisión. El tratamiento inicial fue quirúrgico en el 79% de los casos. El 34,9% de las pacientes se diagnosticaron en estadio I; 16,3% en estadio II; 34,9% en estadio III y 9,3% en estadio IV. Se alcanzó una respuesta completa en el 60,4%. La enfermedad persistió en el 39,6%. La supervivencia libre de enfermedad a los 2, 5 y 10 años fue del 50%, con una mediana de 15 meses (IC 95% 6-32). La tasa de recurrencia fue del 42,3% con un tiempo medio de 8,4 meses. La supervivencia total a los 2, 5 y 10 años fue del 26% con una mediana de 7 meses (IC 95% 1-44). En el análisis univariante el tamaño tumoral, la invasión linfovascular, el estadio y la radioterapia pélvica adyuvante son factores pronósticos. En el análisis multivariante la invasión linfovascular, el estadio y la radioterapia son factores pronósticos independientes.
ConclusiónLos TMMM son tumores de comportamiento clínico extremadamente agresivo con un pronóstico pobre. Los factores pronósticos que afectan la supervivencia son el estadio, la invasión linfovascular y la radioterapia pélvica.
Malignant mixed Müllerian tumours (MMMT) patients were retrospectively evaluated in terms of epidemiology, diagnosis, treatment, follow-up, recurrent disease and survival.
MethodsMedical and histopathology records were reviewed during the 17-year period 1990-2006. Survival rates were analysed by means of the Kaplan-Meier technique. The Cox proportional hazards regression model was used in uni- and multivariate analysis.
ResultsA total of 43 patients were included in this study. First-line treatment was surgery in 79% of cases. Stage I, II, III and IV were identified in 34.9%, 16.3%, 34.9% and 9.3%, respectively. A complete response was achieved in 60.4% of patients. The disease was progressive in 39.6%. Event–free survival at 2, 5 and 10 years was 50% for all, with a median time of 15 months (95% CI,6-32). There was a 42.3% recurrence-rate with a mean time to recurrence of 8.4 months. The 2, 5 and 10-years overall survival was 26% with a median time of 7 months (95% CI, 1-44). In the univariate analysis tumour size, lymphovascular infiltration, stage and pelvic radiotherapy are prognostic factors. In the multivariate analysis lymphovascular infiltration, stage and radiotherapy were found to have an independent influence on overall survival.
ConclusionsMMMT are tumours of aggressive clinical behaviour with a poor prognosis. Stage, lymphovascular infiltration and adjuvant radiotherapy are the dominant prognostic factors.
Los sarcomas uterinos son tumores poco frecuentes que representan menos del 1% de los tumores de origen ginecológico y entre 2-5% de los cánceres uterinos1–4. Derivan de elementos mesenquimatosos que pueden o no estar presentes en el útero. Los sarcomas puros de tipo homólogo surgen de elementos nativos. Los sarcomas heterólogos contienen elementos de diferenciación no nativa5. Además, pueden ser mixtos o puros en función de la presencia o ausencia de tejido epitelial. Estos tumores se han dividido en tres categorías en orden decreciente de frecuencia: tumores müllerianos mixtos malignos (TMMM), leiomiosarcomas y sarcomas del estroma endometrial.
Los TMMM son tumores compuestos de elementos epiteliales malignos y mesenquimales de tipo homólogo o heterólogo6–8. Recientemente, técnicas de biología molecular han demostrado que los TMMM son carcinomas metaplásicos donde el componente sarcomatoso surge tras desdiferenciación del componente epitelial9,10. Se considera que el componente epitelial es dominante en el comportamiento biológico de este tumor, ello explica su diseminación predominantemente linfática, mientras que los sarcomas lo hacen vía hematógena, y su respuesta frente a citostáticos que se consideran inactivos frente a los sarcomas como el paclitaxel, cisplatino o carboplatino11,12. Por lo tanto, no parece adecuado incluir los TMMM en la clasificación de sarcomas uterinos sino que se deben considerar como un subtipo de carcinoma indiferenciado de endometrio.
El objetivo de este estudio es revisar las características clinicopatológicas, factores pronósticos y supervivencia de las pacientes con diagnóstico de TMMM y con estos datos valorar el comportamiento clínico de este tipo de tumor.
Material y métodoSe realiza una revisión retrospectiva de todas las pacientes con diagnóstico de TMMM que han sido tratadas en la Unidad de Ginecología Oncológica del Hospital Universitario Materno-Infantil de Canarias durante el período enero 1.990-diciembre 2.006. Se revisan las historias clínicas y los archivos anatomopatológicos recogiendo las características epidemiológicas, sintomatología, datos de laboratorio, tratamiento, estadio, parámetros anatomopatológicos, recidivas y supervivencia.
Todos los diagnósticos son realizados por anatomopatólogos especializados en ginecología oncológica de nuestro centro. Los TMMM se consideran homólogos o heterólogos en función de la presencia de elementos propios o ajenos al órgano. Las pacientes son estadiadas según la clasificación de la Federación Internacional de Ginecología y Obstetricia para carcinoma de endometrio13. El manejo clínico de todos los casos se lleva a cabo de forma multidisciplinar.
Se solicita determinación de marcadores tumorales previo al tratamiento. El Ca125 se considera positivo si >35ng/ml. El seguimiento se realiza mediante examen físico, determinación de Ca125 y tomografía axial computerizada. La periodicidad es cada 4 meses durante los primeros 2 años, cada 6 meses durante los siguientes 3 años y finalmente con carácter anual. Las principales resultados valorados son la supervivencia libre de enfermedad (SLE) y la supervivencia total (ST). La SLE se define como el tiempo, en meses, desde el diagnóstico hasta la fecha de recurrencia, última revisión médica o fallecimiento por enfermedad. La ST se define como el tiempo, en meses, desde el diagnóstico hasta la última revisión médica o fallecimiento por enfermedad. El punto de corte para el análisis de la supervivencia se establece el 31 de diciembre del 2.006.
El análisis estadístico se realiza mediante el programa estadístico SPSS para PC versión 12.0. Las variables cuantitativas se comparan empleando el test t de Student o el test de Mann Whitney. Las variables categóricas se comparan utilizando el test de Chi cuadrado o test exacto de Fisher. Las supervivencias se analizan mediante la técnica de Kaplan-Meier. Las variables significativas en el análisis univariante se examinan con análisis multivariante empleando el modelo de regresión de Cox. Se considera estadísticamente significativo un valor p<0,05.
Resultados43 pacientes son incluidas en esta revisión. Durante el período de estudio se registran en nuestra unidad 918 pacientes con patología maligna del cuerpo uterino, la incidencia de TMMM es, por tanto, de un 4,7%. La edad media al diagnóstico es de 69 años (rango 36-90). La duración media de seguimiento es de 29,6 meses (rango 1-168). Las características clínicas de estas pacientes están reflejadas en la tabla 1.
Características clínicas de las pacientes con TMMM
| Características | TMMM (n=43) |
| Edad media (rango) | 69 (36-90) |
| AF oncológicos | 39,5% (17/43) |
| AP oncológicos | 14% (6/43) |
| Tabaquismo | 11,6% (5/43) |
| Paridad (≥1) | 81,4% (35/43) |
| Menopausia | 97,7% (42/43) |
| Sintomatología | |
| Sangrado genital | 95,3% (41/43) |
| Dolor abdominal | 4,7% (2/43) |
| Índice de masa corporal (rango) | 32 (20-57) |
| Ca 125 | |
| Normal | 41,8% (18/43) |
| Elevado | 32,6% (14/43) |
| No realizado | 25,6% (11/43) |
| Diagnóstico pretratamiento | |
| Sarcoma | 65,1% (28/43) |
| Adenocarcinoma | 25,6% (11/43) |
| Tumoración anexial | 4,7% (2/43) |
| Leiomioma | 2,3% (1/43) |
| Pólipo | 2,3% (1/43) |
| Tratamiento inicial | |
| Cirugía | 79% (34/43) |
| Paliativo | 21% (9/43) |
| Evaluación ganglionar | |
| No realizada | 73,5% (25/34) |
| Realizada | 26,5% (9/34) |
| Omentectomía | |
| No realizada | 55,9% (19/34) |
| Realizada | 44,1% (15/34) |
| Tratamiento adyuvante | |
| No | 41,8% (18/43) |
| Radioterapia | 55,8% (24/43) |
| Hormonoterapia | 2,4% (1/43) |
| Respuesta al tratamiento | |
| Completa | 60,4% (26/43) |
| Progresión | 39,6% (17/43) |
| Recidivas | 42,3% (11/26) |
AF=antecedentes familiares, AP=antecedentes personales, TMMM=tumor mülleriano mixto maligno.
El 39,5% de las pacientes presentan una historia familiar de carcinoma, siendo los tumores más frecuentes de origen digestivo y mamario. En seis casos existe el antecedente de carcinoma, en cinco casos mamario y en un caso laríngeo, todos tumores metacrónicos. Ninguna de las pacientes presenta una historia familiar o personal de sarcoma. Tampoco en ningún caso se ha recibido irradiación pélvica previa.
La mayoría de las pacientes son multíparas, el número medio de hijos es de 4,5 (rango 1-13). Todas las pacientes están sintomáticas al diagnóstico, siendo el síntoma más frecuente el sangrado genital anómalo (95,3%). El Ca125 se encuentra elevado en el 32,6% con una mediana de 80,8ng/ml (rango 38,8-546,4). El 71,4% de las pacientes con elevación del Ca125 tienen enfermedad avanzada al diagnóstico en comparación con tan sólo el 33,3% de aquellas pacientes con el marcador normal (p=NS).
La mayoría de las pacientes con TMMM son diagnosticadas, previo al tratamiento, de enfermedad maligna (90,7%). La cirugía constituye el tratamiento principal, en el 79% de los casos (34/43). El procedimiento realizado en todas las pacientes es histerectomía y salpingo-ooforectomía bilateral. Se practica evaluación ganglionar en el 26,5% (9/34) encontrándose afectación metastásica en el 22,2% (2/9). En el 21% de las pacientes (9/43) sólo se aplican medidas paliativas.
En el 34,9% la enfermedad se encuentra en estadio I (15/43), estadio II en el 16,3% (7/43), estadio III en el 34,9% (15/43) y estadio IV en el 9,3% (4/43). El estudio anatomopatológico revela un tamaño tumoral medio de 8,3cm (rango 0,8-22); citología peritoneal positiva en el 26,5% (9/34); invasión linfovascular en el 61,8% (21/34) e infiltración miometrial en el 94,1% (32/34). Las características anatomopatológicas de estas pacientes están reflejadas en la tabla 2.
Características anatomopatológicas de pacientes con TMMM
| Características anatomopatológicas | TMMM (n=43) |
| Tamaño medio tumoral (cm) (rango) | 8,3 (0,8-21) |
| Citología peritoneal | |
| Negativa | 50% (17/34) |
| Positiva | 26,5% (9/34) |
| Desconocida | 23,5% (8/34) |
| Infiltración miometrial | |
| No | 5,9% (2/34) |
| < 50% | 44,1% (15/34) |
| ≥ 50% | 50% (17/34) |
| Invasión linfovascular | |
| Negativa | 23,5% (8/34) |
| Positiva | 61,8% (21/34) |
| Desconocida | 14,7% (5/34) |
| Homólogo | 37,2% (16/43) |
| Heterólogo | 37,2% (16/43) |
| Desconocido | 25,6% (11/43) |
| Metástasis ganglionares | 22,2% (2/9) |
| Estadio | |
| I | 34,9% (15/43) |
| II | 16,3% (7/43) |
| III | 34,9% (15/43) |
| IV | 9,3% (4/43) |
| Desconocido | 4,6% (2/43) |
TMMM=tumor mülleriano mixto maligno.
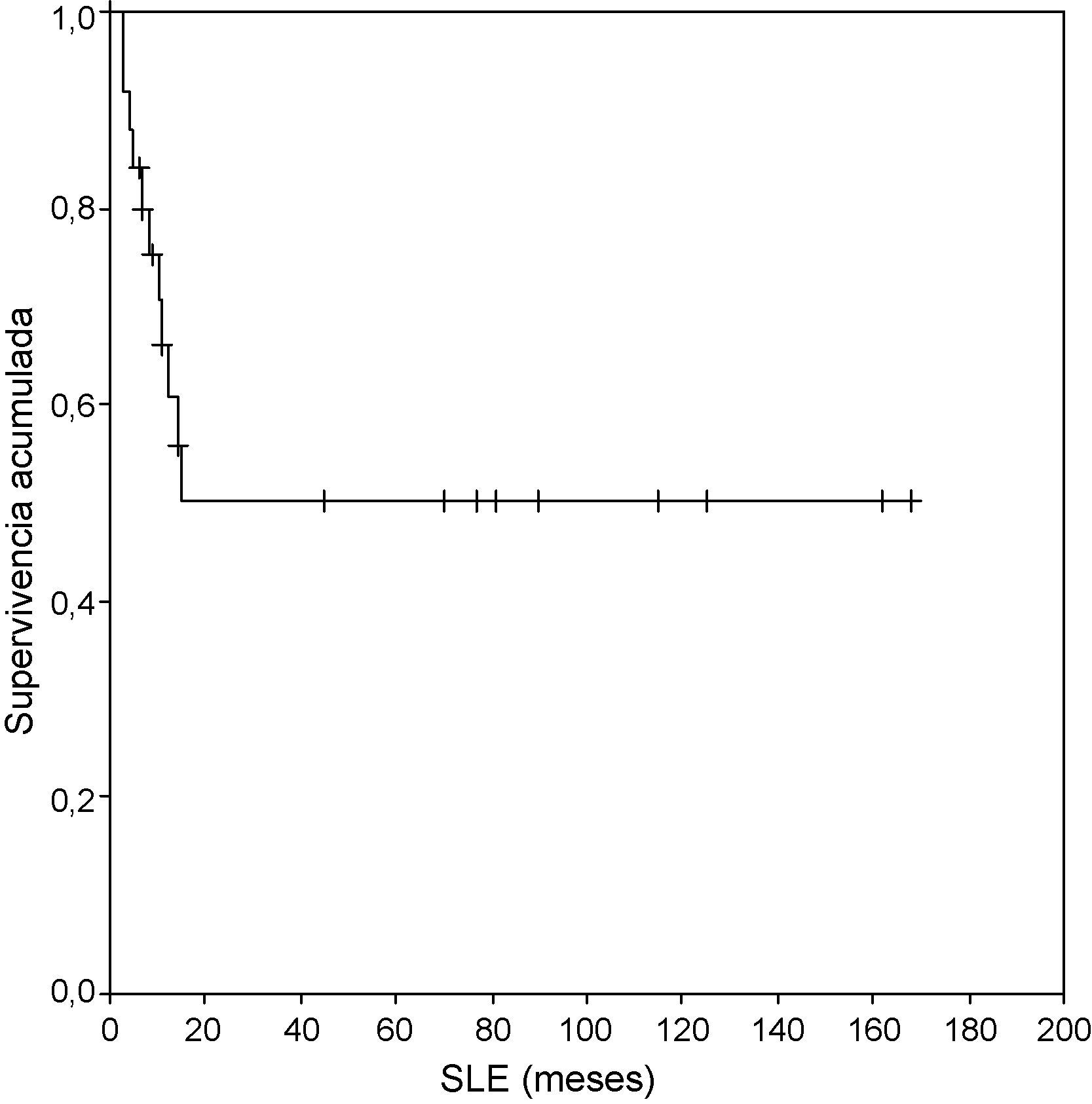
Se administra tratamiento adyuvante al 58,2% (25/43). En el 96% de los casos (24/25) el tratamiento empleado es radioterapia, que corresponde en todos los casos a radioterapia pélvica externa a dosis de 50Gy. Se alcanza una respuesta completa en el 60,4% (26/43). La enfermedad es progresiva en el 39,6% (17/43). La SLE a 2, 5 y 10 años es del 50% con una mediana de 15 meses (IC 95% 6-32) (fig. 1). La tasa de recurrencia es del 42,3% con un tiempo medio de recidiva de 8,4 meses (rango 3-15). Los lugares más frecuentes de recidiva son intraabdominal, en el 45% (5/11), y pulmonar en el 36,4% (4/11). El tratamiento de la recidiva es en el 72,7% (8/11) paliativo dada la rápida evolución de la enfermedad. Se administra tratamiento quimioterápico al 27,3% (3/11) (tabla 3).
Pacientes diagnosticadas de TMMM que recidivan tras tratamiento inicial
| Caso | Año | Edad | Estadio | Tratamiento inicial | Diagnóstico recidiva | Localización recidiva | Tratamiento recidiva | Exitus | ST (meses) |
| 1 | 1.990 | 74 | I | CX | Exploración física | Cúpula vaginal | PL | Sí | 7 |
| 2 | 1.990 | 68 | II | CX+RT | Imagen | Pulmón | PL | Sí | 6 |
| 3 | 1.992 | 66 | I | CX+RT | Imagen | Ganglionar paraaórtica | PL | Sí | 15 |
| 4 | 1.996 | 62 | I | CX+RT | Sintomatología | Ganglionar paraaórtica+masa gástrica | PL | Sí | 14 |
| 5 | 1.997 | 70 | III | CX+RT | Imagen | Pulmón | PL | Sí | 20 |
| 6 | 1.999 | 77 | I | CX | Imagen | Pulmón | PL | Sí | 4 |
| 7 | 2.000 | 71 | III | CX+RT | ↑ Ca125 | Ganglionar paraaórtica | PL | Sí | 17 |
| 8 | 2.001 | 64 | I | CX+RT | ↑ Ca125 | Pulmón | QT | Sí | 24 |
| 9 | 2.002 | 68 | III | CX+RT | Imagen | Cúpula vaginal | QT | No | 70 |
| 10 | 2.004 | 69 | I | CX+RT | Sintomatología | Páncreas | PL | Sí | 3 |
| 11 | 2.004 | 70 | II | CX+RT | Sintomatología | Ganglionar paraaórtica | QT | No | 46 |
CX=cirugía, PL=paliativo, RT=radioterapia, ST=supervivencia total, QT=quimioterapia.
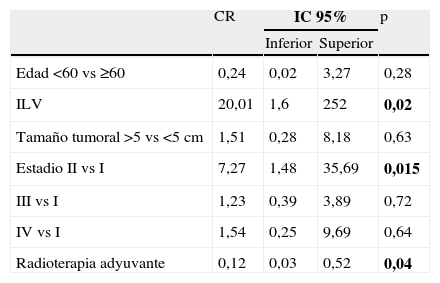
La supervivencia total es idéntica a 2, 5 y 10 años, del 26%, con una mediana de 7 meses (IC 95% 1-44) (fig. 2). En el análisis univariante el estadio, la invasión linfovascular, el tamaño tumoral y la radioterapia pélvica adyuvante son factores pronósticos para los TMMM. En el análisis multivariante, el estadio, la invasión linfovascular y la radioterapia adyuvante son factores pronósticos independientes (tablas 4 y 5).
Análisis univariante para ST de los TMMM
| CR | IC 95% | p | ||
| Inferior | Superior | |||
| Edad <60 vs ≥60 | 1,5 | 5,2 | 31,7 | 0,4 |
| Tabaquismo | 1,3 | 0,46 | 3,8 | 0,6 |
| Paridad | 0,5 | 0,2 | 1,1 | 0,1 |
| Menopausia | 0,15 | 0,02 | 1,2 | 0,07 |
| IMC ≥30 vs <30 | 1,1 | 0,5 | 2,4 | 0,7 |
| Linfadenectomía | 0,5 | 0,2 | 1,5 | 0,2 |
| Infiltración miometrial | 1,9 | 0,2 | 14,5 | 0,5 |
| ILV | 12 | 1,5 | 91,2 | 0,01 |
| Heterólogo vs homólogo | 1,7 | 0,7 | 4 | 0,2 |
| Citología peritoneal | 1,6 | 0,6 | 4,3 | 0,3 |
| Tamaño tumoral >5 vs <5 cm | 4,8 | 1,1 | 20,7 | 0,03 |
| Estadio II vs I | 3,8 | 1,2 | 11,6 | 0,01 |
| Estadio III vs I | 3 | 1,2 | 7,8 | 0,01 |
| Estadio IV vs I | 7,1 | 1,9 | 26,9 | 0,004 |
| Radioterapia adyuvante | 0,08 | 0,03 | 0,22 | 0,0001 |
CR=coeficiente de regresión, IMC=índice de masa corporal, ILV=invasión linfovascular, ST=supervivencia total, TMMM=tumor mülleriano mixto maligno.
Análisis multivariante para ST de los TMMM
| CR | IC 95% | p | ||
| Inferior | Superior | |||
| Edad <60 vs ≥60 | 0,24 | 0,02 | 3,27 | 0,28 |
| ILV | 20,01 | 1,6 | 252 | 0,02 |
| Tamaño tumoral >5 vs <5cm | 1,51 | 0,28 | 8,18 | 0,63 |
| Estadio II vs I | 7,27 | 1,48 | 35,69 | 0,015 |
| III vs I | 1,23 | 0,39 | 3,89 | 0,72 |
| IV vs I | 1,54 | 0,25 | 9,69 | 0,64 |
| Radioterapia adyuvante | 0,12 | 0,03 | 0,52 | 0,04 |
CR=coeficiente de regresión, ILV=invasión linfovascular, ST=supervivencia total, TMMM=tumor mülleriano mixto maligno.
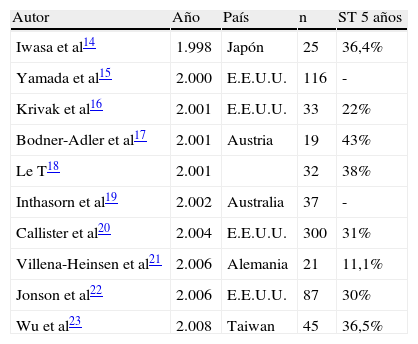
Los TMMM uterinos son tumores relativamente raros, durante 17 años de revisión sólo se han identificado 43 casos en nuestra institución. La mayoría de las series publicadas en los últimos años presentan pocos casos, equiparable a nuestra serie (tabla 6)14–23.
Series publicadas en los últimos años de TMMM
| Autor | Año | País | n | ST 5 años |
| Iwasa et al14 | 1.998 | Japón | 25 | 36,4% |
| Yamada et al15 | 2.000 | E.E.U.U. | 116 | - |
| Krivak et al16 | 2.001 | E.E.U.U. | 33 | 22% |
| Bodner-Adler et al17 | 2.001 | Austria | 19 | 43% |
| Le T18 | 2.001 | 32 | 38% | |
| Inthasorn et al19 | 2.002 | Australia | 37 | - |
| Callister et al20 | 2.004 | E.E.U.U. | 300 | 31% |
| Villena-Heinsen et al21 | 2.006 | Alemania | 21 | 11,1% |
| Jonson et al22 | 2.006 | E.E.U.U. | 87 | 30% |
| Wu et al23 | 2.008 | Taiwan | 45 | 36,5% |
-=no informado, n=número de pacientes, ST=supervivencia total, TMMM=tumor mülleriano mixto maligno.
La edad media de estas pacientes es avanzada, similar a la descrita en la literatura, con edades que oscilan entre 64-67,6 años14–16,19–22. Denschlag et al., en una revisión de sarcomas uterinos, describe un porcentaje elevado de pacientes con antecedentes familiares oncológicos (38,3%) pero sin claro dominante de ninguna patología, de forma similar a nuestros datos24. Existen estudios que asocian la radioterapia y la aparición del TMMM, no obstante en nuestra serie no existe ningún caso de tratamiento previo al diagnóstico14,20. Hay autores que incluso describen el período medio para la aparición del tumor tras la radioterapia en 14 años (intervalo 1-43)20.
El sangrado genital anómalo constituye el síntoma de presentación más frecuente18,19. Los TMMM son tumores voluminosos que afectan principalmente la cavidad endometrial, por ello presentan frecuentemente sangrado genital y son accesibles a muestreo endometrial. Además son tumores voluminosos, Carrister et al. en una de las series más extensas, de 300 pacientes, publica un tamaño tumoral medio de 8,9cm (2,5-20,3) similar a nuestros datos20. En nuestra serie se identifica una importante correlación entre el Ca125 y enfermedad extrauterina. Por lo tanto, la evaluación del Ca125 parece ser una herramienta útil en la valoración inicial de las pacientes con sospecha de TMMM. Huang et al. en un reciente estudio encuentra que la elevación preoperatoria del Ca125 en pacientes con TMMM se correlaciona significativamente con la invasión miometrial profunda y con la enfermedad extrauterina24.
La cirugía se considera el tratamiento más efectivo en los sarcomas uterinos. La histerectomía total y la salpingo-ooforectomía bilateral representa el tratamiento estándar10,12. En los TMMM se recomienda realizar un estadiaje quirúrgico que incluya lavado peritoneal, omentectomía, biopsias peritoneales y, cuando necesario, debulking tumoral10,12. La linfadenectomía sin embargo, es controvertida. En pacientes con TMMM localizado la linfadenectomía pélvica y paraaórtica parece estar indicada por la alta incidencia de metástasis ganglionares ocultas que potencialmente permitiría proporcionar a las pacientes un beneficio terapéutico. En nuestra serie se ha identificado el 22,2% de enfermedad ganglionar, otras series han informado incidencias entre 15-28%12,20. No obstante, en nuestro análisis uni y multivariante la linfadenectomía no mejora la supervivencia. Otros estudios tampoco han encontrado diferencias significativas24,25.
Histológicamente, los TMMM son neoplasias que muestran datos anatomopatológicos desfavorables. Son tumores que, según nuestros datos, muestran en su mayoría infiltración miometrial, tienen un alto porcentaje de invasión linfovascular y se encuentran, en casi la mitad de los casos, en estadios avanzados. En el análisis univariante se ha demostrado que el tamaño tumoral, la invasión linfovascular y el estadio son factores pronósticos, aunque el tamaño tumoral y los estadios avanzados no son factores pronósticos independientes. Varios autores han investigado los factores clinicopatológicos que afectan el pronóstico de los TMMM14,15,26. Estos factores incluyen estadio, paridad, edad, componente heterólogo, tipo histológico y grado del componente carcinomatoso, infiltración miometrial e invasión linfovascular. En general, el único factor relacionado de forma independiente con el pronóstico de la enfermedad es el estadio. En cuanto al resto de los parámetros los resultados son contradictorios.
Durante los últimos años se ha debatido el papel de la radioterapia en el tratamiento adyuvante de los TMMM. Se han publicado varios estudios con resultados discordantes aunque en general muestran un mejor control local de la enfermedad sin que se traslade en una mejora de la supervivencia global18,27,28. En nuestro estudio hemos demostrado, en el análisis uni y multivariante, que la radioterapia pélvica adyuvante mejora significativamente la supervivencia de nuestras pacientes. El papel de la quimioterapia es de valor incierto en los TMMM. En nuestro centro tenemos una experiencia limitada. Sin embargo, teniendo en cuenta la alta tasa de recidivas, que en la mayoría de los casos se localizan fuera de la pelvis, el tratamiento quimioterápico adyuvante es una opción inicialmente atractiva. En el estudio fase III GOG 150 con 206 pacientes con TMMM estadios I-IV, no se encuentran diferencias significativas en la tasa de recurrencia o en la supervivencia total entre aquellas pacientes tratadas con terapia de combinación cisplatino-fosfamida y aquellas tratadas con radioterapia abdominal total. Sin embargo, la tasa de recidiva en los primeros 5 años es el 21% inferior en las pacientes tratadas con quimioterapia (HR 0,789; IC 95% 0,5-1,17; p=0,2) y la tasa de mortalidad es el 29% inferior en el grupo de quimioterapia, rozando esta última diferencia la significación estadística (HR 0,7; IC 95% 0,4-1,04; p=0,08)29. El tratamiento con paclitaxel-carboplatino es empleado frecuentemente en el tratamiento adyuvante del TMMM en estadio precoz, en los estadios avanzados y en las recurrencias a pesar de la falta de ensayos clínicos fase III. Existen pequeños estudios que han demostrado tasas de respuesta importantes en pacientes con estadios avanzados30,31. Recientemente se ha publicado un estudio de 49 pacientes con TMMM que compara un grupo de pacientes tratadas en adyuvancia con quimioterapia de combinación basada en platino +/- radioterapia y un segundo grupo sólo tratado con radioterapia. Los resultados que obtienen son equiparables al estudio GOG 150, la supervivencia total a los 3 años en el primer grupo es del 66% en comparación con el 34% en el grupo tratado exclusivamente con radioterapia (HR 2,02 (0,77-5,33); p=0,14)32. Por lo tanto, según la evidencia científica actual, parece razonable el empleo en el tratamiento adyuvante del TMMM de la quimioterapia de combinación con platino.
Los resultados de este estudio confirman el mal pronóstico de las pacientes con TMMM. Las cifras de supervivencia total en nuestra serie, se mantienen idénticas a los 2, 5 y 10 años, es decir las pacientes que superan los dos años tras el diagnóstico sobreviven a la enfermedad. Este resultado es consistente con las tasas de supervivencia publicadas por otras instituciones, que varían entre el 6-43%, pero la mayoría se encuentran alrededor del 30-35%14–23. Quizás más desconcertante que el pronóstico pobre de estas pacientes, es la no mejoría de la supervivencia en los últimos años a pesar del cambio en las estrategias terapéuticas. Este hecho sugiere que la resección quirúrgica continua siendo la modalidad de tratamiento principal en las pacientes con TMMM.
Las conclusiones de este estudio muestran que los TMMM son tumores extremadamente agresivos, cuyo pronóstico está determinado principalmente por el estadio clínico y la invasión linfovascular. Los TMMM son tumores de comportamiento clínicopatológico similar a los carcinomas de endometrio de alto grado diferenciándose notoriamente de los otros sarcomas uterinos. Son necesarios estudios prospectivos que ayuden a determinar el tratamiento óptimo de los TMMM pero hasta que se obtengan estos resultados y dado que hemos demostrado que la radioterapia adyuvante mejora significativamente la supervivencia, parece razonable el tratamiento adyuvante con quimioterapia de combinación basada en platino y radioterapia pélvica.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.