INTRODUCCIÓN
La osteoporosis (OP) se define como una enfermedad esquelética caracterizada por una resistencia ósea disminuida que aumenta el riesgo de fractura (alternativamente, que predispone al desarrollo de fracturas)1. Dichas fracturas se asocian a un incremento importante de la morbimortalidad, por lo que esta enfermedad tiene, en consecuencia, un alto impacto sociosanitario2.
Según criterios de la Organización Mundial de la Salud (OMS), la prevalencia se estima en un 30% de las mujeres y en un 8% de los varones de raza blanca mayores de 50 años, y asciende hasta un 50% en mujeres de más de 70 años. La incidencia de OP es mayor en las mujeres que en los hombres, a lo que contribuyen varios factores (mayor masa ósea al finalizar el desarrollo, ausencia de menopausia, menor tendencia a las caídas, menor esperanza de vida).
Debido al envejecimiento progresivo de nuestra sociedad, podemos considerar que la OP es un problema en progresión3. La prevención temprana, la detección y el tratamiento de la OP es esencial para la prevención de las fracturas, especialmente en las mujeres posmenopáusicas. La asistencia a los pacientes tanto en Atención Primaria (AP) como en consultas hospitalarias (HO) es fundamental para alcanzar estos objetivos.
Un estudio realizado en el ámbito de la AP3 mostró que el manejo y el tratamiento de los pacientes con OP no se acomodaba a las recomendaciones de la guía de la Sociedad Española de Medicina Familiar y Comunitaria para el manejo de la OP. Asimismo, varios estudios realizados a nivel nacional constataron la frecuente dificultad, o incluso imposibilidad, para solicitar densitometrías óseas (DO) en AP. Ello se traduce en una baja tasa de utilización de la técnica en el diagnóstico de OP4, probablemente debido a problemas de accesibilidad5 (al menos en ciertos ámbitos geográficos) y a la necesidad de instaurar programas específicos de formación médica para el manejo de la OP6.
Aunque hay menos información sobre las características del manejo de la OP en el medio hospitalario, se ha señalado que existe una gran variabilidad y que parte de ésta puede depender del perfil del especialista7,8. En cualquier caso, los patrones de práctica clínica no han sido adecuadamente explorados.
Por otro lado, actualmente se desconocen las diferencias en el perfil clínico del paciente osteoporótico atendido en AP y en HO. Por esta razón, nos hemos planteado un estudio con los siguientes objetivos: primero, caracterizar el perfil demográfico y clínico de pacientes con OP, en los dos ámbitos de asistencia contemplados (AP y HO), con la finalidad de verificar si los pacientes atendidos en HO presentan mayor gravedad de OP y comorbilidad que los pacientes atendidos en AP y, segundo, comparar si el manejo clínico de la OP entre los ámbitos de AP y HO (diagnóstico, tratamiento y seguimiento) se desarrolla acorde a unas guías de referencia desarrolladas conforme a las pautas de la medicina basada en la evidencia, como son las guías de práctica clínica de la Sociedad Española de Investigación Ósea y del Metabolismo Mineral (SEIOMM)9.
MATERIAL Y MÉTODOS
Se trata de un estudio epidemiológico, observacional, de corte transversal, en el que participaron 21 centros de AP y 21 de HO (Servicios de Reumatología, Endocrinología y Medicina Interna) de todo el territorio nacional, con la colaboración de 42 investigadores.
Se evaluaron un total de 407 pacientes con diagnóstico de OP que tuvieran historia clínica documentada y presentaran un seguimiento habitual de OP, de los que 205 (50,4%) fueron incluidos en AP y 202 (49,6%) en HO. Todos los pacientes fueron incluidos de forma consecutiva entre enero y julio de 2006.
Se registraron datos sociodemográficos y clínicos, métodos de diagnóstico, tipo y localización de las fracturas, tratamientos actuales y tratamientos concomitantes, valoración del grado de dependencia personal mediante la Escala de Harris10,11, estimación de la adherencia al tratamiento en función del cuestionario de Morisky-Green12, así como la adecuación del diagnóstico y el tratamiento de la OP a la guía de práctica clínica de la SEIOMM. La adecuación o no adecuación del manejo de los pacientes se basó en los algoritmos de decisión en el tratamiento de acuerdo con las guías de la SEIOMM, considerando la presencia o no de fractura (vertebral o no vertebral), la edad de los pacientes y el tratamiento recibido según si fueron de primera, segunda o tercera elección.
El análisis estadístico de los pacientes de los grupos de AP y de HO fue realizado mediante pruebas de x2 para las variables cualitativas y pruebas de la t de Student para las cuantitativas. El análisis de los datos se realizó mediante el paquete estadístico Statistical Analysis System en su versión 9.1. En todas la pruebas estadísticas se consideró como nivel de significación una p < 0,05.
RESULTADOS
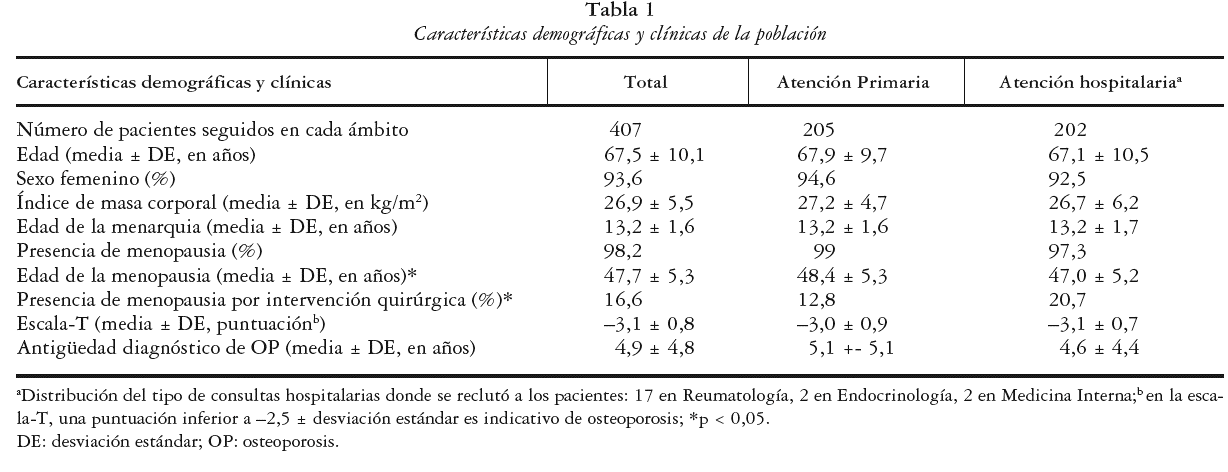
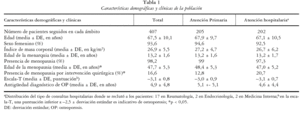
La edad media ± desviación estándar de la población estudiada fue de 67,5 ± 10,1 años. El 93,6% estaba compuesto por mujeres. Las características demográficas y clínicas de los pacientes se presentan en la tabla 1.
El análisis de las variables clínico-demográficas entre los pacientes de ambos ámbitos asistenciales no mostró diferencias significativas en la edad, el sexo, el índice de masa corporal o la edad de la menarquia, y tampoco en la antigüedad del diagnóstico. Sin embargo, la edad media de aparición de la menopausia fue significativamente más alta en las pacientes diagnosticadas en AP (48,4 ± 5,3 años frente a 47,0 ± 5,2 años; p = 0,0077). Además, el porcentaje de mujeres con menopausia quirúrgica fue superior en HO (20,7% frente al 12,8%; p = 0,047).
El 61% de pacientes cuyo seguimiento se realizó en AP fue inicialmente diagnosticado en este mismo ámbito, mientras que únicamente un 9% de los seguidos en HO había sido diagnosticado inicialmente en AP (p < 0,0001). Por otro lado, un 88,1% de los pacientes diagnosticados inicialmente en HO fue seguido en este ámbito (p < 0,0001). La osteoporosis secundaria fue más frecuente en HO (28,2% frente al 10,3%; p < 0,0001).
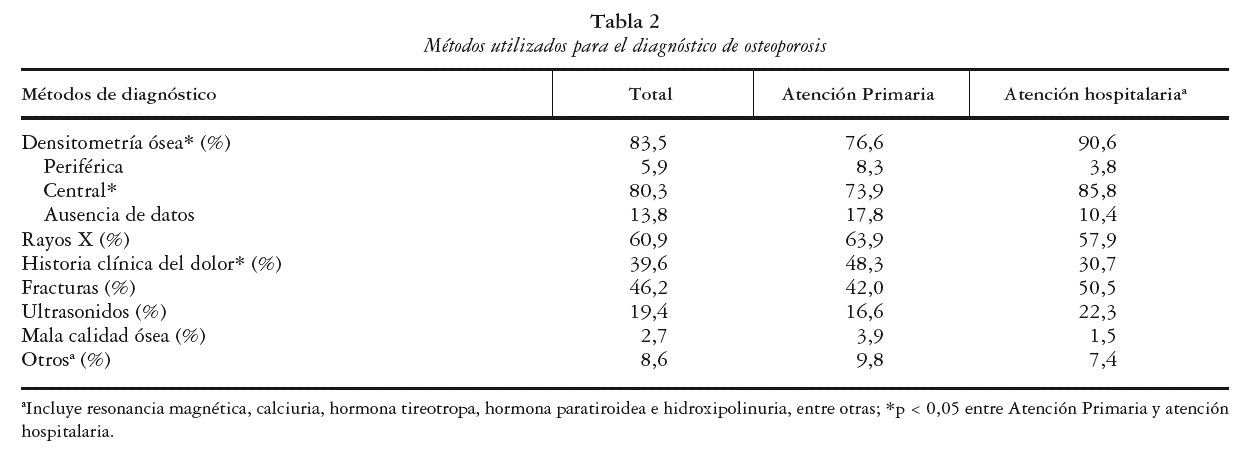
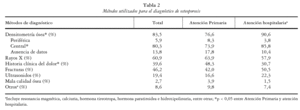
El diagnóstico se realizó mayoritariamente mediante absorciometría radiológica de doble energía, método de diagnóstico que fue significativamente más utilizado en HO que en AP (90,6% frente al 76,6%; p < 0,0001). La medición de la densidad mineral ósea (DMO) en el esqueleto central (columna o cadera) fue significativamente más frecuente en HO (85,8% frente al 73,9%; p < 0,0059), mientras que la realizada en regiones periféricas no mostró diferencias significativas entre los dos ámbitos asistenciales (3,8% en HO frente al 8,3% en AP). En la tabla 2 se muestran los diferentes métodos de diagnósticos empleados en los dos ámbitos. Las combinaciones diagnósticas para OP más utilizadas en el total de la población fueron: fractura-DMO-rayos X-dolor (9,1%), seguido por fractura-DMO (8,6D%) y DMO-rayos X-dolor (7,1%).
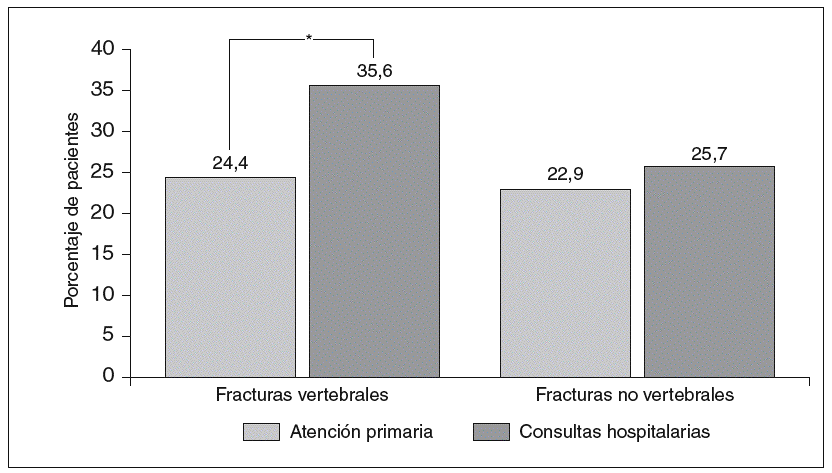
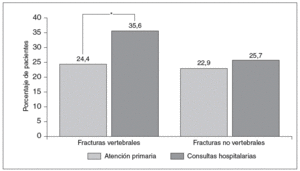
Los valores de DMO de los pacientes no fueron significativamente diferentes entre AP y HO, con una puntuación media en la escala-T de 3,0 ± 0,9 y 3,1 ± 0,7, respectivamente. En AP el 22,9% presentaba fracturas no vertebrales y el 24,4% fracturas vertebrales previamente al diagnóstico. En HO el porcentaje para las fracturas vertebrales fue significativamente superior (35,6%, p = 0,0132), mientras que el porcentaje de fracturas no vertebrales se mantuvo similar al de AP (25,7%) (fig. 1). En general, para el total de la muestra el porcentaje de pacientes con fractura vertebral fue del 30,0% frente al 24,3% que presentaron fractura no vertebral.
Fig. 1. Gravedad de la osteoporosis según el ámbito médico: presencia de fracturas. *p < 0,05.
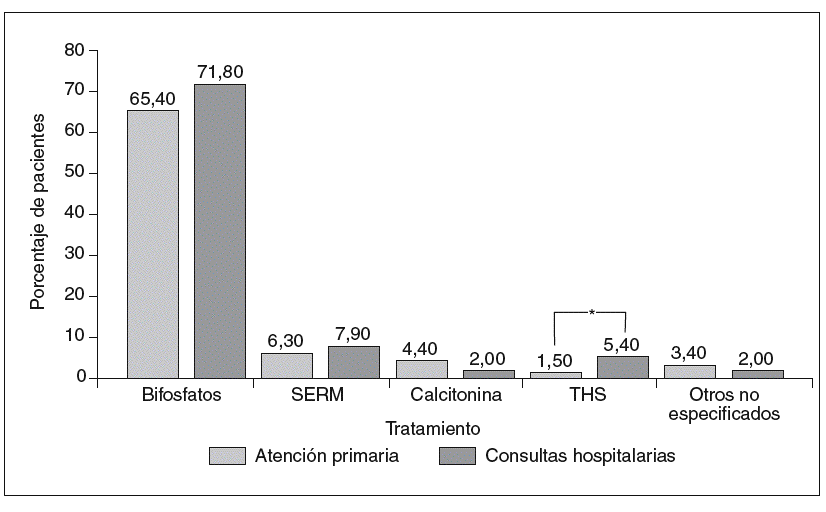
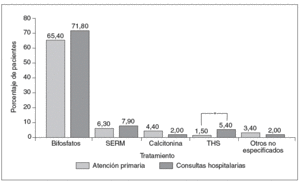
Los tratamientos empleados para la OP no mostraron diferencias significativas entre AP y HO, a excepción de la terapia hormonal sustitutiva (THS) (1,5% en AP y 5,4% en HO; p = 0,0275). Los tratamientos más recomendados fueron los bisfosfonatos (65,4% en AP y 71,8% en HO), seguidos por los moduladores selectivos del receptor de estrógenos (SERM) (6,3 y 7,9%) y la calcitonina (4,4 y 2,0%) (fig. 2). Las pautas de administración (diarias, semanales u otras) de los fármacos fueron mayoritariamente diarias (90,9% con THS, 96,6% con SERM y 76,9% con calcitonina), a excepción de los bisfosfonatos, que fueron principalmente de dosificación semanal (82,9%), mientras que la dosificación diaria fue del 14,5%.
Fig 2. Tratamientos actuales de la osteoporosis en los ámbitos de Atención Primaria y consultas hospitalarias. *p < 0,05. SERM: moduladores selectivos del receptor de estrógenos; THS: terapia hormonal sustitutiva.
En cuanto a los tratamientos concomitantes, los más utilizados fueron calcio y/o vitamina D, hallándose diferencias significativas entre AP y HO en la tasa de prescripción, con un porcentaje de pacientes del 80,7% en AP y el 93,0% en HO (p = 0,0003).
Un 60% del total de los pacientes recibía tratamientos crónicos concomitantes, y de ellos el tratamiento con inmunosupresores-corticoides es el único que mostraba diferencias significativas entre AP y HO (10,3% en AP frente al 22% en HO, p = 0,0126).
La evaluación del grado de dependencia de los pacientes mediante la escala de dependencia personal de Harris mostró que un porcentaje significativamente mayor de pacientes atendidos en HO presentaba dificultad para levantarse y acostarse de la cama (4,0% en AP frente al 10,4% en HO; p = 0,0462), para su aseo personal (3,5% en AP frente al 10,9% en HO; p = 0,0377), para lavarse las manos y la cara (1,5% en AP frente al 8,9% en HO; p = 0,0030), para ponerse los zapatos (3,5% en AP frente al 12,4% en HO; p = 0,0071), así como para vestirse (2,5% en AP frente al 7,9% en HO; p = 0,0416) y comer (0,5% en AP frente al 8,9% en HO; p < 0,0001). Se advirtió una puntuación total en la escala de Harris significativamente mayor en los pacientes de HO (7,26) respecto los de AP (5,15) (p = 0,0062), lo que indica un mayor grado de dependencia en los pacientes de HO.
El seguimiento de los pacientes según el ámbito médico mostró que el número de visitas control en el último año fue superior en AP respecto a HO (3,3 ± 5,0 frente a 1,8 ± 1,2, respectivamente; p < 0,0001), mientras que las DO realizadas desde el diagnóstico de OP fueron el doble en HO que en AP (2,6 ± 3 frente a 1,34 ± 1,5; p < 0,0001). Los ámbitos de AP y HO también difirieron significativamente en el número de determinaciones de los marcadores bioquímicos del remodelado óseo, tales como la fosfatasa alcalina total y el telopéptido aminoterminal del colágeno tipo I, realizadas en el último año, siendo más elevadas en el ámbito HO para ambos marcadores (p < 0,0001).
El cumplimiento del tratamiento por parte del paciente se evaluó mediante la prueba de Morisky-Green, por la que se observó que el grado de cumplimiento de los pacientes en AP era significativamente menor que en HO (3,4% frente al 10,6%; p = 0,0074), mostrando en el total de la población un cumplimiento bajo (< 10%). Además, se observó que el hecho de que el paciente fuera seguido en HO era un factor de protección significativo del cumplimiento terapéutico frente a los pacientes seguidos en AP (odds ratio [OR]: 0,3; intervalo de confianza [IC] 95% 0,1-0,8; p = 0,0110), mientras que el no tener dolor era un factor de riesgo significativo para el no cumplimiento (OR: 2,6; IC 95% 1,0-5,3; p = 0,0410).
La adecuación del diagnóstico y el tratamiento a las guías de práctica clínica de la SEIOMM fue muy elevada en ambos ámbitos (71% de tratamientos de primera opción según edad e historial de fracturas en AP frente al 78% en HO), valores que no mostraron además diferencias significativas entre ambos grupos.
DISCUSIÓN
Hemos estudiado una cohorte de pacientes diagnosticados de OP cuyo seguimiento se realizó en centros de AP y HO de todo el territorio nacional. Al tratarse de una serie consecutiva de casos se puede considerar como representativa de los pacientes atendidos en uno y otro ámbito.
La mayoría de los datos demográficos no mostraron diferencias significativas entre los dos niveles asistenciales, a excepción de una menor edad de aparición de la menopausia en las pacientes de HO y un porcentaje significativamente más alto de mujeres con menopausia debida a intervención quirúrgica también en HO. Varios estudios realizados en AP a nivel nacional mostraron que el porcentaje de menopausia quirúrgica fue del 11,9%13 y de 9,9%14 en mujeres de más de 65 años, datos similares a los obtenidos en este estudio para pacientes seguidos en AP. Sin embargo, no hemos encontrado datos publicados a nivel nacional referentes a la frecuencia de menopausia quirúrgica en HO que nos permita hacer una comparación con los resultados obtenidos en este estudio.
Si bien la puntuación media en la escala-T no mostró diferencias significativas en cuanto al grado de pérdida ósea entre ambos ámbitos asistenciales, se observó un índice significativamente mayor de fracturas vertebrales previas al diagnóstico en los pacientes de HO (35,6%) respecto los de AP (24,4%). Sin embargo, los datos descritos en la bibliografía referentes a los porcentajes de fracturas vertebrales en personas con OP muestran bastante variabilidad desde una frecuencia del 2,06% en un estudio realizado en centros de AP del territorio nacional13, del 4,6% en AP del área metropolitana de Barcelona14 y entre el 6 y el 21% de la población femenina mayor de 50 años en Europa15. Estas discrepancias observadas podrían deberse a que la identificación de pacientes con fracturas vertebrales es difícil, ya que cerca de dos tercios de las mismas son asintomáticas o dan síntomas inespecíficos.
La evaluación del grado de dependencia mediante la escala de Harris mostró que los pacientes atendidos en HO presentaban de forma significativa un mayor grado de discapacidad respecto a los procedentes de AP. No se ha encontrado bibliografía que valore el grado de dependencia de los pacientes con OP mediante dicha escala de Harris para poder contrastar nuestros resultados en la discusión, aunque parece lógico que los pacientes más dependientes acudan y sean seguidos en HO, por ser percibidos como pacientes más graves.
La OP es una enfermedad que presenta una prevalencia alta, aunque es difícil estimarla exactamente porque, en primer lugar, varía con los criterios utilizados para definirla, y, en segundo lugar, porque, salvo que se desarrollen fracturas, es asintomática. En cualquier caso, su prevalencia es alta, y en este sentido llama la atención que en los centros de AP se suele poner más énfasis en los riesgos cardiovasculares que en los riesgos de fracturas óseas5. Las razones de esta menor preocupación por la enfermedad pueden ser diversas, pero posiblemente se pueda deber, entre otras razones, a la falta de programas educativos específicos en esta área para la formación del médico y a la limitación del acceso a la DO4,5. Por ello, es importante valorar el manejo de la OP en los distintos ámbitos asistenciales. Datos publicados en la literatura médica señalan que únicamente en el 9,6% de mujeres que presentaban factores de riesgo de OP se había determinado la DMO y tan sólo en un 20% de los casos se reevaluó la DMO a los 2 años tras el diagnóstico3. A pesar de que la guía clínica de la SEIOMM recomienda el uso de la DO para confirmar el diagnóstico en pacientes con presencia o ausencia de fracturas óseas, estudios en AP mostraron que el 75% de los médicos de familia de España no tenía acceso a la determinación de la DMO, excepto en ciertas regiones concretas y en algunos centros individuales4. Una encuesta postal realizada a 2.500 médicos de AP16 reveló que la exploración más utilizada con fines diagnósticos fue la radiografía (96,2% de los casos), mientras que la DO fue relativamente menos frecuente (27,8%). Por otro lado, la dificultad para acceder a la DO ha llevado a la necesidad de utilizar otros métodos de diagnóstico para obviar su medición, como son la evaluación de los cuestionarios: ORAI, OST y OSIRIS, que mostraron que, a pesar de reducir el coste del diagnóstico, se acompañaban de un alto porcentaje (25% en el cuestionario ORAI, 11% en el cuestionario OSIRIS) de fracaso de diagnóstico de casos con OP5. Un estudio publicado por Reyes y Moreno17 evaluó el diagnóstico por ultrasonidos como alternativa a la DO y concluyó que, a pesar de ser una técnica potencialmente útil, requería estandarización, pues los resultados son dependientes del aparato y del modelo. Además de la dificultad en el diagnóstico por el acceso a la DO, la formación del personal también repercute en el manejo de la OP. Así lo muestra un estudio realizado en España en AP que reflejó que el diagnóstico y el seguimiento de los pacientes con OP, al igual que las acciones dirigidas a detectar la OP, fueron significativamente mayores en los médicos que trabajaban en los centros con programas específicos para OP (estos solicitaron DO en el del 51,6% de los casos, frente a un 27% de los médicos que no trabajaban en dichos programas; p = 0,007); se resaltó además que tan sólo un 4% de los médicos de dicho estudio reconocieron que disponían de programas específicos para implementar el manejo de la OP en su centro de AP16.
En el presente estudio se advierte que, a pesar de la baja frecuencia observada en la literatura de realización de DO para el diagnóstico de OP, la mayoría de los diagnósticos de OP, tanto en AP como en HO, se realizaron por esta técnica, y son significativamente más frecuentes en HO que en AP (90,6% frente al 76,6%, respectivamente). El diagnóstico basado en la historia clínica, a pesar de ser menos frecuente que el realizado por DO, fue significativamente más utilizado en AP que en HO (48,3% frente al 30,7%). No obstante, en un estudio reciente en pacientes con OP en centros de AP se mostró que en la mayoría de los casos el diagnóstico se basó en la historia clínica (80,9%), seguida por factores de riesgo (55,7%), mientras que el diagnóstico por DO se realizó en un 31,9%18.
En el presente estudio se observó, además, que el diagnóstico por DO con medición en el esqueleto central fue más común que la DO periférica en ambos ámbitos, y que fue significativamente más frecuente la realización de DO centrales en HO que en AP. En este sentido, la DO central aventaja a la periférica en el rendimiento diagnóstico, debido a su capacidad para explorar las regiones de mayor interés clínico.
En las combinaciones diagnósticas para OP más utilizadas en el total de la población se observó que la DO se realizó en la mayoría de los casos con diagnósticos combinados. Comparando estos datos con los descritos en un estudio realizado por Fuentes et al18 en pacientes con OP tratados en AP se observó que los criterios diagnósticos más frecuentes fueron las combinaciones de la historia clínica, los factores de riesgo de OP y la radiología convencional (20,3%) y únicamente en un 3,2% de los pacientes se utilizó la DO sola o en combinación con otras exploraciones. Todo ello evidencia que en nuestro estudio hay una mayor prevalencia del uso de DO en el diagnóstico de OP comparado con otros estudios. Debe recordarse a este respecto que los criterios de la OMS exigen la realización de la misma (salvo en los casos en que exista fractura por fragilidad).
Por otro lado, el número de visitas control realizadas en el último año en AP fue casi dos veces superior que en HO. No obstante, el número de DO realizadas desde el diagnóstico fue dos veces superior en HO en comparación con AP.
El cumplimiento terapéutico suele estar influido por múltiples condicionantes. Así, la OMS ha identificado la influencia de distintos factores que influyen en el cumplimiento terapéutico, como son factores sociales y económicos, factores relacionados con la enfermedad de base y el propio tratamiento, así como con las características del paciente19. Los porcentajes de cumplimiento terapéutico en el campo de la OP oscilan entre un 70% y menos de un 50%, según distintos estudios y encuestas a sociedades científicas20. En el presente estudio el cumplimiento terapéutico fue muy bajo, ya que muestra < 10% en el total de la población, siendo inferior en AP (3,4%) respecto a HO (10,6%). Estos bajos porcentajes de cumplimiento obtenidos se deben a que la valoración de la prueba de Morisky-Green se basa en 4 preguntas y se considera paciente no cumplidor si se observa un incumplimiento en cualquiera de las 4 preguntas realizadas en la prueba. En este estudio se observa que ante la pregunta: ¿toma la medicación a la hora que le dijo el médico?, el 90,3% en AP y el 83% en HO respondieron que no.
En un estudio sobre los factores que influían en el cumplimiento terapéutico se observó que el régimen de administración del fármaco tenía efecto en el cumplimiento terapéutico, de forma que el cumplimiento era algo superior con la administración semanal que con la diaria20. Los análisis de los resultados de este estudio muestran que a excepción de los bisfosfonatos, mayoritariamente de toma semanal, los restantes tratamientos eran de administración diaria, lo que podía contribuir a un menor cumplimiento terapéutico global. En nuestro estudio se analizó la asociación del cumplimiento terapéutico con el ámbito médico, antecedentes de enfermedad gastrointestinal y gravedad de la OP, y se observó que el hecho de ser seguido en HO frente a AP era un factor de protección significativo del cumplimiento terapéutico, mientras que el no tener dolor era un factor de riesgo significativo para el no cumplimiento.
La valoración de la adecuación del diagnóstico y del tratamiento de la OP de acuerdo con las guías de la práctica clínica de la SEIOMM (2001) fue muy elevada en ambos ámbitos (71% de tratamientos de primera opción en AP y 78% en HO) y no se observaron diferencias significativas entre ellos. Sin embargo, estudios realizados en AP siguiendo las guías actuales mostraron la necesidad de aumentar el uso de la DO para el diagnóstico de OP18, así como la necesidad de implementar tanto programas de formación como de seguimiento3.
En este estudio hay que destacar, sin embargo, que dentro de HO las diferentes especialidades seleccionadas presentaban un sesgo de reclutamiento dado que se incluyeron principalmente de la especialidad de Reumatología (73,7%), mientras que otras especialidades fueron minoritarias, como por ejemplo Medicina Interna (10,5%) y Endocrinología (5,9%). Por ello creemos que es interesante la realización de un estudio posterior que permita evaluar las diferencias en el manejo clínico entre los pacientes con OP de diferentes especialidades, con el fin de poder detectar la existencia o no de diferencias en el manejo clínico entre especialidades.
Hasta donde sabemos, este es el primer trabajo en el que se compara el manejo de la OP en AP y HO según la guía clínica de referencia como es la de la SEIOMM. Hemos seleccionado esta guía por su elaboración multidisciplinaria, así como por su metodología acorde con los principios de la medicina basada en la evidencia. Los resultados de este trabajo permiten concluir que los diagnósticos y tratamientos administrados para la OP se adecuan a los recomendados por las guías clínicas en un porcentaje muy elevado en ambos ámbitos (más del 70% de los casos como primera opción), aunque sería necesario incidir en una mejora del cumplimiento terapéutico en ambos ámbitos médicos. Por otro lado, el perfil clínico-demográfico de los pacientes con OP en las consultas de AP respecto a las de HO se diferenció en que en HO se atendió a un mayor porcentaje de OP de causa secundaria y una mayor frecuencia de fracturas vertebrales previas al diagnóstico. Además, se observó que tanto en AP como en HO hay una alta frecuencia de realización de DO para la determinación del diagnóstico (siendo significativamente mayor en HO en comparación con AP), comparado con estudios previos que describen un uso deficiente de DO para dicho diagnóstico.
Con estos resultados, se puede concluir que la atención médica en España del paciente con OP es de alta calidad, tanto en AP como en HO, y el ámbito asistencial sólo influye en el perfil clínico del paciente y en la accesibilidad a la tecnología diagnóstica.
GRUPO DE ESTUDIO OPINHO-PC: C. ARMAS, J.R. BOXO, M. BRITO, J. CALVO-CATALAN, F. CASTELL, M. CENTELLAS, P. CONDE, A. CORTILLA, J.L. DE LA IGLESIA, A. DIEZ, L. FERNANDEZ, J. GONZALEZ, N. GUAÑABENS, R.A. GUTIÉRREZ, P. IBAÑEZ, J. IGUAL, E. JODAR, I. LOPEZ, V. LOPEZ, C. MARRAS, J.M. MARTIN, C. PASCUAL MARTIN-GAMERO, J.L. MENDIA, P. MEZQUITA, J.R. MIGUÉLEZ, M. MUÑOZ, C. NAVARRO, F. JAVIER NAVARRO, P. OROZCO, F. PALACIO, A. PALACIOS, F. PÉREZ, T. PÉREZ, A. RODRIGUEZ, M.P. RODRIGUEZ, J.M. SAEZ, A. SANCHEZ, F.J. SANCHEZ, S. SUAREZ, M. TORRESANO, J. VAQUER Y M. VAZQUEZ.