El ayuno preoperatorio tiene como objetivo reducir las complicaciones resultantes en caso de aspiración del contenido gástrico durante la inducción anestésica, el procedimiento o el postoperatorio inmediato. Durante muchos años las normas indicaban que un ayuno de al menos 8 h para líquidos y sólidos era lo más apropiado para reducir el riesgo de broncoaspiración. Sin embargo, estudios de fisiología y metabolismo han demostrado que un ayuno excesivo provoca un contenido gástrico mayor y con el pH más bajo, hipoglucemia, deshidratación y mayor grado de estrés y ansiedad.
Estas guías reúnen una serie de recomendaciones con respecto al ayuno preoperatorio teniendo en cuenta las últimas evidencias con el objetivo de que sirvan como marco para la modificación de las instrucciones actuales.
Preoperative fasting aims to reduce the complications in case of aspiration of gastric contents during induction of anaesthesia, the procedure, or immediately after surgery. For many years the standards indicated that fasting for at least 8hours for liquids and solids was appropriate to reduce the risk of aspiration. However, physiology and metabolism studies have shown that excessive fasting leads to increased gastric contents, and with a lower pH, hypoglycaemia, dehydration, and a higher level of stress and anxiety.
These guidelines bring together a series of recommendations regarding preoperative fasting, taking into account the latest evidence, in order to serve as a framework for changing the current instructions.
El ayuno preoperatorio tiene como objetivo reducir las complicaciones resultantes en caso de aspiración del contenido gástrico durante la inducción anestésica, el procedimiento o el postoperatorio inmediato. Durante muchos años las normas de ayuno indicaban que «nada por boca luego de la medianoche» era lo más apropiado para reducir el riesgo de broncoaspiración. Sin embargo, estudios de fisiología y metabolismo del ayuno han demostrado que un ayuno excesivo provoca un contenido gástrico mayor y con el pH más bajo, hipoglucemia, deshidratación y mayor grado de estrés y ansiedad1.
Es por este motivo que en los últimos años las recomendaciones no solo se hicieron más flexibles, sino que estimulan a que los pacientes se alimenten y se hidraten hasta el momento que garantice que no tendrán el estómago ocupado previo a la inducción anestésica2.
Los objetivos de este consenso son: 1) establecer un criterio unificado para el ayuno perioperatorio en pacientes adultos y pediátricos sometidos a procedimientos electivos; 2) reducir la severidad de las complicaciones relacionadas a la aspiración pulmonar del contenido gástrico, y 3) promover una mejora en la calidad de la atención anestésica.
Para la realización de este consenso se confeccionó un equipo de anestesiólogos con gran interés en la temática pertenecientes a instituciones públicas y privadas con un alto volumen de procedimientos en forma anual.
En primer lugar, el equipo definió los objetivos y las consultas que se intentarían responder en el consenso. Luego cada colaborador realizó una búsqueda electrónica que incluyó: Pubmed; EMBASE; LILACS; COCHRANE; OMS; OPS, sin límite temporal y hasta enero del 2016. También se realizó la búsqueda manual en las revistas de sociedades científicas y resúmenes de congresos científicos, sin límite temporal y de las siguientes sociedades: Asociación de Anestesia Analgesia y Reanimación de Buenos Aires, European Society of Anaesthesiology y American Society of Anesthesiology. Se seleccionaron metaanálisis, revisiones sistemáticas y ensayos clínicos en inglés o en español.
Dos de los resultados más significativos de la búsqueda fueron las recientes guías para el ayuno preoperatorio publicadas por la American Society of Anesthesiologists3 y la European Society of Anesthesiology4. A pesar de que las recomendaciones para el ayuno preoperatorios son similares, la guía europea también hace hincapié en la composición de los líquidos preoperatorios y la tolerancia a líquidos en el postoperatorio.
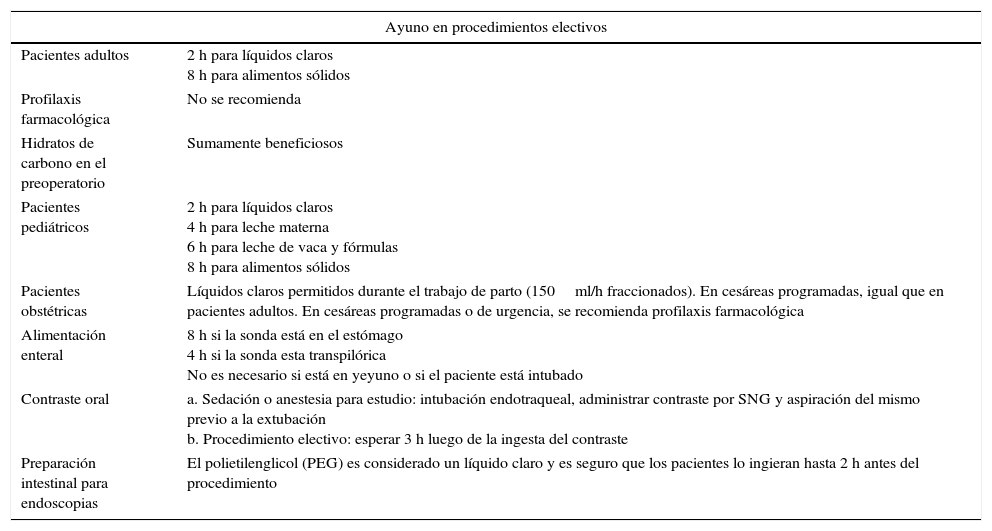
En necesario aclarar que para la confección de la guía el equipo de colaboradores no solo tomó en cuenta la evidencia actual, sino también el marco social y de recursos de nuestro medio adaptándolas en los casos en que consideró necesario. Son ejemplos los líquidos claros permitidos, la composición y los tiempos de ayuno para los alimentos sólidos, o la profilaxis farmacológica en las pacientes obstétricas. En el cuerpo del consenso están debidamente justificadas las recomendaciones del equipo para cada caso. La tabla 1 resume las recomendaciones para el ayuno preoperatorio para procedimientos electivos.
Resumen de las recomendaciones
| Ayuno en procedimientos electivos | |
|---|---|
| Pacientes adultos | 2 h para líquidos claros 8 h para alimentos sólidos |
| Profilaxis farmacológica | No se recomienda |
| Hidratos de carbono en el preoperatorio | Sumamente beneficiosos |
| Pacientes pediátricos | 2 h para líquidos claros 4 h para leche materna 6 h para leche de vaca y fórmulas 8 h para alimentos sólidos |
| Pacientes obstétricas | Líquidos claros permitidos durante el trabajo de parto (150ml/h fraccionados). En cesáreas programadas, igual que en pacientes adultos. En cesáreas programadas o de urgencia, se recomienda profilaxis farmacológica |
| Alimentación enteral | 8 h si la sonda está en el estómago 4 h si la sonda esta transpilórica No es necesario si está en yeyuno o si el paciente está intubado |
| Contraste oral | a. Sedación o anestesia para estudio: intubación endotraqueal, administrar contraste por SNG y aspiración del mismo previo a la extubación b. Procedimiento electivo: esperar 3 h luego de la ingesta del contraste |
| Preparación intestinal para endoscopias | El polietilenglicol (PEG) es considerado un líquido claro y es seguro que los pacientes lo ingieran hasta 2 h antes del procedimiento |
El primer caso publicado de muerte por probable broncoaspiración pulmonar fue en 1848, 2 años después de realizada la primera anestesia general5. Por este y muchos otros casos de náuseas y vómitos luego de la inhalación de cloroformo es que se propone el nil per os. En 1946, Mendelson describió 66 casos de aspiración pulmonar en pacientes obstétricas en un hospital de Nueva York. Informó que si el paciente aspiraba sólidos desarrollaba un cuadro similar a un broncoespasmo, pero si aspiraba líquidos desarrollaba un cuadro similar a un episodio asmático6.
Básicamente, la broncoaspiración se puede dividir en los cuadros de neumonía aspirativa y neumonitis aspirativa. En el primer caso se refiere a la aspiración no presenciada de contenidos gastrointestinales que provoca un cuadro de neumonía, observándose principalmente en pacientes ancianos y con reflujo gastroesofágico frecuente. Por otro lado, la neumonitis aspirativa se refiere al acto presenciado por el anestesiólogo de aspiración de contenido gástrico durante la inducción anestésica, el procedimiento o en el postoperatorio inmediato7. Por motivos prácticos, en estas guías broncoaspiración se refiere al caso de neumonitis aspirativa.
La broncoaspiración es un evento adverso poco frecuente. La incidencia es de 2,9 a 4,7 casos cada 10.000 anestesias generales en la población general8. Debido a los cambios fisiológicos que se producen durante el embarazo, las pacientes obstétricas tienen un riesgo de 2 a 3 veces mayor9. A pesar de que se sospecha que la broncoaspiración es más frecuente en la población pediátrica, no hay evidencias en este momento que lo avalen.
Debido a que es un evento adverso poco frecuente y no hay mucha información publicada, es difícil conocer con exactitud la mortalidad de la broncoaspiración, pero se estima que es del 3 al 4,5%10. La descripción del diagnóstico y el tratamiento de la broncoaspiración escapa a los objetivos de esta guía, que está enfocada en la prevención.
Recomendaciones para pacientes adultosLíquidosSe debe estimular a los pacientes adultos a que beban líquidos claros con azúcar (incluyendo agua, jugos sin pulpa, bebidas isotónicas, té, mate o café sin leche) hasta 2 h previas al procedimiento electivo. Se deben evitar las gaseosas o bebidas carbonatadas.
JustificaciónSnow fue el primero en plantear las desventajas de un ayuno excesivo y recomendaba que el paciente consuma algo liviano si se alargaban los tiempos de espera para el procedimiento11. En 1986, Maltby et al. comprobaron que la ingesta de 150ml de agua 2,5 h antes del procedimiento disminuía el volumen gástrico residual y aumentaba el pH en comparación con los pacientes que no habían ingerido líquidos12.
Este importante hallazgo fue luego confirmado por numerosos metaanálisis de estudios clínicos y revisiones de la Colaboración Cochrane4,13–17. La evidencia actual es insuficiente para demostrar la relación entre los tiempos de ayuno para líquidos claros y el riesgo de emesis, reflujo o aspiración pulmonar18. Por otro lado, el volumen de líquido es menos importante que su composición4. La abstención de líquidos claros por periodos largos va en detrimento de los pacientes, especialmente de los gerontes y de los infantes3,18–20.
SólidosLos pacientes adultos no deben consumir alimentos sólidos o lácteos a partir de 8 horas previas al procedimiento electivo.
JustificaciónEl último estudio clínico aleatorizado que estudió la relación entre la ingesta de alimentos sólidos con el volumen gástrico fue publicado por Miller et al. en 1983, donde demostraron que la ingesta de un desayuno liviano de 2 a 4 h previo a un procedimiento electivo no aumentaba el volumen gástrico, pero sin embargo los métodos utilizados no permiten evaluar la ausencia de restos sólidos. No hay estudios recientes que hayan investigado la relación entre alimentos sólidos y el riesgo de broncoaspiración21,22.
Las guías norteamericanas difieren de las europeas en señalar que si la última comida es rica en grasas el ayuno para sólidos deberá ser de 8 h en lugar de 6 h3,4. Nosotros coincidimos en señalar que debido a la falta de evidencias y que la mayoría de los pacientes toleran perfectamente un ayuno para sólidos de 8 horas es aconsejable continuar con esta recomendación para todos los alimentos sólidos y lácteos. Creemos que una diferenciación entre comidas livianas y pesadas puede traer confusión en los pacientes y consecuentes cancelaciones de los procedimientos3,4,17,18.
Chicles, caramelos y cigarrillosEl procedimiento electivo no debe cancelarse o demorarse en caso el paciente esté masticando chicle o fumando instantes antes de la inducción anestésica. En caso de que esté comiendo un caramelo, quedará a criterio del anestesiólogo la suspensión o no dependiendo de la composición y el volumen del mismo.
JustificaciónNo existen muchos estudios clínicos que hayan investigado el masticar chicle y el riesgo de broncoaspiración. Dubin et al. compararon el masticar chicles sin azúcar en 77 pacientes previo a la inducción anestésica y no encontraron diferencias tanto en el volumen como en el pH23. Más recientemente, Schoenfelder et al. compararon el masticar chicles con azúcar y sin azúcar en adolescentes24. A pesar de que comprobaron que los pacientes que masticaban chicles tenían un volumen gástrico mayor, los autores no consideran que esta diferencia sea clínicamente significativa.
No hay evidencia que relacione la inhalación de humo de cigarrillo con un aumento del contenido gástrico y del riesgo de aspiración pulmonar. El humo del cigarrillo aumenta los niveles de monóxido de carbono en sangre y, por consiguiente, deriva en una menor oferta del oxígeno para órganos nobles en situaciones de estrés, pero no tiene relación con un riesgo mayor de broncoaspiración25.
Los caramelos duros y transparentes que no hayan sido masticados no aumentarían el riesgo de broncoaspiración4. Sin embargo, la gran variedad de caramelos, tanto en tamaño como en composición, que existe en el mercado, y si estos fueron solo salivados y no masticados, hace extremadamente difícil para el anestesiólogo descartar el riesgo de broncoaspiración.
Pacientes con alteración del vaciamiento gástricoLos pacientes obesos, con reflujo gastroesofágico, diabéticos o embarazadas que no estén en trabajo de parto pueden seguir las recomendaciones antes mencionadas en forma segura. Para otras condiciones clínicas que generen un retraso del vaciamiento gástrico en forma significativa, se tendrán que considerar tiempos de ayunos más prolongados según el cuadro clínico del paciente.
JustificaciónDentro de las causas de retardo del vaciamiento gástrico se encuentran la diabetes, la obesidad, el reflujo gastroesofágico y el consumo de altas dosis de opioides. A pesar de que los estudios que investigan el riesgo de broncoaspiración no hacen hincapié en estos grupos de pacientes, existe evidencia de que el retardo en el vaciamiento es leve y no justificaría un ayuno más prolongado que la población general18,26–29.
En otros casos que provocan alteración del vaciamiento gástrico, como por ejemplo hemorragias digestivas altas, estenosis pilórica, compresión extrínseca, síndromes oclusivos, procesos infiltrativos, esclerodermia, amiloidosis, acalasia, lesiones medulares o hipertensión endocraneana, se deben tomar en cuenta tiempos de ayuno más prolongados o tratar al paciente como si tuviera el estómago ocupado.
Recomendaciones para profilaxis farmacológicaNo hay evidencia suficiente que demuestre el beneficio de administrar en forma sistemática antiácidos, metoclopramida, antagonistas H2 o inhibidores de la bomba de protones (IBP) previo a un procedimiento electivo, con excepción de las pacientes obstétricas.
Justificación- –
Metoclopramida y procinéticos: a pesar de que estudios recientes y metaanálisis demostraron que la administración de metoclopramida previo a la inducción disminuye el volumen de contenido gástrico, no hay evidencia en la literatura que demuestre que este efecto posee una correlación clínica en la disminución de broncoaspiración30–34.
- –
Antagonistas H2 e IBP: tanto la ranitidina como los IBP han demostrado ser eficaces en la disminución de la secreción y en el aumento del pH del contenido gástrico35–38. Un reciente metaanálisis evaluó estudios clínicos aleatorizados y controlados con el objetivo de comparar administración de ranitidina vs. los IBP39. A pesar de que demostró una eficacia mayor de la ranitidina sobre los IBP, los estudios que evaluó eran relativamente pequeños e incluían diferentes IBP y dosis.
Igual que con la metoclopramida, no hay estudios que evidencien que la administración sistemática de ranitidina o IBP previo al procedimiento electivo reduzca la mortalidad o las complicaciones pulmonares en caso de broncoaspiración.
Recomendaciones para la administración de hidratos de carbono en el preoperatorioSe recomienda que los pacientes beban líquidos ricos en hidratos de carbono (incluyendo azúcar, glucosa o maltodextrina) hasta 2 h previas al procedimiento electivo. Beber líquidos ricos en hidratos de carbono previo a un procedimiento electivo mejora en forma subjetiva el bienestar general y reduce la sed, el hambre y la resistencia a la insulina en el postoperatorio.
JustificaciónEn los últimos años se han comprobado los beneficios que otorga que el paciente llegue al procedimiento en un estado metabólico de saciedad y no de ayuno. La infusión de glucosa o el consumo oral de hidratos de carbono previo al procedimiento ha demostrado disminuir la resistencia a la insulina en el postoperatorio, detener la oxidación de los sustratos, disminuir la hiperglucemia por el estrés quirúrgico y, consecuentemente, disminuir la morbimortalidad de los pacientes40. Este aspecto es importante porque una resistencia aumentada a la insulina en el postoperatorio está relacionada con un aumento de las complicaciones41.
Un estudio de 252 pacientes sometidos cirugías gastrointestinales demostró que la administración de una infusión rica en hidratos de carbono en forma oral 2 h previas al procedimiento aumenta el bienestar en el postoperatorio y disminuye la sed, la debilidad muscular y los problemas de concentración42. Otro estudio evidenció que la administración por vía intravenosa de hidratos de carbono previo a la cirugía no disminuía con la misma efectividad la sed y el hambre en el postoperatorio, pero si la debilidad muscular y cansancio43. Por otro lado, está demostrado que la ingesta de hidratos de carbono en el preoperatorio no aumenta el volumen gástrico residual ni el riesgo de broncoaspiración en comparación con el ayuno o con la ingesta de agua44. En cirugía colorrectal la ingesta de líquidos claros con hidratos de carbono acorta el tiempo de recuperación de la función intestinal y disminuye los días de internación en comparación con el ayuno tradicional o la ingesta de agua sola45.
El método más reconocido para cambiar el estado de ayuno, resultado de la ausencia de ingesta durante la noche, a un estado de saciedad es con la ingesta de líquidos claros con hidratos de carbono. El cambio fisiológico esperado se refleja con un aumento en las concentraciones de insulina de alrededor de 12μU/ml en periodos de ayuno a 60-70μU/ml que se suele observar luego de una ingesta alimentaria46.
Debido a la evidencia actual acerca de los beneficios del consumo de hidratos de carbono en el preoperatorio y de estar en estado de saciedad y anabolismo al momento del estrés quirúrgico es que en algunos países se comercializan bebidas isoosmolares (Nutricia Preop®, Numico, Países Bajos; o Clearfast®, BevMD, EE. UU.) que poseen una concentración de hidratos de carbono al 12,5%. Estas bebidas fueron utilizadas en múltiples estudios en los que se demostró que su ingesta no solo disminuye la sed, el hambre y la ansiedad en el preoperatorio, sino que el aumento de la glucemia y de la insulinemia tiene como consecuencia una disminución de la resistencia a la insulina en comparación con pacientes a los que se le administró placebo42,47.
Debido a que en nuestro país no se encuentran disponibles este tipo de bebidas, nosotros recomendamos que los líquidos claros que se consuman previo a un procedimiento electivo tengan algún tipo de hidrato de carbono (p. ej., azúcar, glucosa o maltodextrina) para intentar alcanzar un estado de saciedad previo al procedimiento.
Recomendaciones para pacientes pediátricosLíquidosSe debe estimular a los pacientes pediátricos a que beban líquidos claros con azúcar (incluyendo agua, jugos sin pulpa o bebidas isotónicas) hasta 2 h previas al procedimiento electivo. Se deben evitar las gaseosas o bebidas carbonatadas. Los lactantes y niños deben ser alimentados antes del procedimiento. La leche materna es segura hasta 4 h previas y las otras leches y fórmulas hasta 6 h.
JustificaciónEstas recomendaciones están basadas en metaanálisis recientemente publicados48,49. A pesar de que el riesgo de broncoaspiración pareciese estar aumentado en la población pediátrica comparada con la de adultos, la baja prevalencia de este evento adverso y su excelente pronóstico no justifica políticas de ayunos más exigentes en esta población50–52.
Por otro lado, está comprobado que la ingesta de líquidos claros en los lactantes y niños hasta 2 h previas al procedimiento disminuye la sed y mejoran el bienestar de los pacientes en el postoperatorio. La posibilidad de ingerir líquidos claros disminuye la ansiedad tanto de los niños como de sus padres20,53.
Es común en nuestro ámbito que la cirugía se postergue o no se realice durante el primer turno de la mañana. En ese caso se debe estimular a que el paciente beba líquidos claros preferiblemente con azúcar hasta 2 h previas al comienzo del procedimiento. En lactantes por debajo de los 6 meses que no consuman agua, si la cirugía se retrasa en más de 2 h se recomienda implementar un plan parenteral a basales con un flujo de 5mg/kg/min de glucosa en solución balanceada54.
En un relevante estudio sobre ayuno preoperatorio Billeaud et al. demostraron que a los 120 min luego de la ingesta de 100-200ml de leche materna, fórmula, o leche de vaca el contenido gástrico residual era del 18% para la leche materna, el 47% para fórmula y el 55% para leche de vaca55. A partir de entonces, distintas guías de ayuno perioperatorio a nivel mundial proponen 4 h de ayuno para leche materna y 6 h para fórmulas o leche de vaca3,4,18.
SólidosLos pacientes pediátricos no deben consumir alimentos sólidos a partir de 8 h previas a los procedimientos electivos.
JustificaciónNo hay evidencia publicada que demuestre que la recomendación para la ingesta de sólidos deba ser diferente de la de adultos52.
Un estudio reciente demostró que, a pesar de las guías actuales, el ayuno en la población pediátrica es mayor que el recomendado56. En 1.350 chicos estudiados, la media de ayuno fue de 12 h para sólidos y 8 h para líquidos, un tiempo excesivo para la población pediátrica. En ese estudio sugieren que tal vez sería mejor decirles a los padres que alimenten a los chicos a un horario específico (calculando el horario estimado de la inducción anestésica y no del ingreso hospitalario) en vez de decirles que realicen un ayuno de 8h.
Al igual que en adultos, consideramos más práctico recomendar un ayuno para sólidos de 8 h y continuar con líquidos claros azucarados en lugar de hacer una diferenciación entre comidas livianas o rica en grasas.
A pesar de que no hay evidencia en la literatura que el ayuno previo a procedimientos electivos que requieren sedación moderada o profunda disminuya los eventos adversos, se sugieren mantener las mismas recomendaciones que para procedimientos bajo anestesia general.
Líquidos en el postoperatorioSe debe permitir que los niños beban y coman en el postoperatorio si así lo prefieren y no es necesario insistir para que beban antes de darle el alta.
JustificaciónA pesar de lo que se creía anteriormente, está comprobado que el ayuno postoperatorio no disminuye las probabilidades de náuseas y vómitos luego de la anestesia general comparado con regímenes liberales57. Asimismo, no es necesario insistir a los pacientes para que beban líquidos previos al alta.
Recomendaciones para pacientes obstétricasPacientes en trabajo de partoEn pacientes sin contraindicaciones de anestesia regional y cursando un trabajo de parto sin complicaciones, puede permitirse la ingesta de líquidos claros en forma oral sin exceder los 150ml/h y administrados en forma fraccionada.
JustificaciónLa ingesta de líquidos ricos en minerales e hidratos de carbono (p. ej., bebidas deportivas isotónicas) durante el trabajo de parto disminuyen la cetosis y la deshidratación y mejoran el bienestar de la paciente58. Es recomendable que se permita la administración de líquidos claros en pacientes con trabajos de partos sin complicaciones y que no se excedan los 150ml/h59,60.
Un estudio en los que se comparó la ingesta oral de alimentos sólidos vs. líquidos durante el trabajo de parto no demostró mejores resultados con la ingesta de sólidos61. Por otro lado, las pacientes en trabajo de parto rara vez refieren tener hambre. Por este motivo, es apropiado limitar la ingesta de alimentos sólidos durante el trabajo de parto59.
A pesar de que el trabajo de parto puede derivar en una cesárea de urgencia, no hay evidencia actual que indique que el consumo previo de líquidos claros aumente las complicaciones perioperatorias, seguramente por el incremento del uso de la anestesia regional en estos casos61.
Ayuno en cesáreas programadasPara pacientes que se sometan a cesáreas programadas se deben seguir las mismas recomendaciones para líquidos y sólidos que para pacientes adultos.
JustificaciónLa evidencia publicada con respecto al vaciado gástrico en la población obstétrica sometida a cesárea programada avala seguir las mismas recomendaciones con respecto a sólidos y a líquidos que la población general59,62–64.
Si la condición clínica de la paciente lo permite siempre, se debe intentar realizar una anestesia regional frente a una anestesia general.
Debido a que las pacientes obstétricas tienen un riesgo de broncoaspiración de 2 a 3 veces mayor que el de la población general se deben implementar las siguientes medidas profilácticas9,65–67:
- –
Cesárea electiva: ranitidina 150mg por vía oral u omeprazol 40mg por vía oral la noche previa, con o sin metoclopramida (10mg).
- –
Cesárea de urgencia: ranitidina 50-100mg por vía intravenosa u omeprazol 40mg por vía intravenosa en el momento de la toma de la decisión con o sin 30ml de citrato de sodio por vía oral.
No hay evidencia que justifique la restricción de la ingesta oral de líquidos luego de una cesárea sin complicaciones.
JustificaciónEsta recomendación es avalada por una revisión sistemática Cochrane publicada en 200268.
Evidencia más reciente demuestra que la ingesta de líquidos claros de 30 min a 2 h postoperatorias es bien tolerada, disminuye los requerimientos de líquidos intravenosos y favorece la ambulación y amamantamiento tempranos69.
Se debe aguardar unas horas para restablecer la administración de alimentos sólidos debido a que la ingesta de los mismos en el postoperatorio inmediato favorece las náuseas y vómitos.
Recomendaciones para pacientes con alimentación enteralEn pacientes sin intubación endotraqueal previa al procedimiento anestésico, la suspensión de la alimentación enteral gástrica debe ser de por lo menos 8 h y la de la alimentación transpilórica de 4 h. Si existe certeza de que la sonda se encuentra ubicada en yeyuno no es necesario suspender la misma.
En pacientes con intubación endotraqueal previa al procedimiento anestésico no es necesario cumplir con ayuno o suspender la misma.
JustificaciónNo hay evidencia suficiente que indique cuáles son exactamente los tiempos de ayuno preoperatorio en pacientes que están recibiendo alimentación enteral gástrica. Sin embargo, en pacientes sin protección de la vía aérea, las guías de alimentación enteral publicadas indican que debido a los componentes lipídicos y proteicos de las soluciones enterales es aconsejable aguardar 8 h luego del cese de la administración en caso que la sonda de alimentación este en estómago.
Por otro lado, 4 h son suficientes si se tiene certeza que la sonda de alimentación está ubicada transpilórica y no es necesario suspender la misma si está en yeyuno70–72.
En pacientes con intubación endotraqueal y con la vía aérea protegida por una correcta insuflación del balón no es necesario aguardar tiempos de ayuno y, si la condición quirúrgica lo permite, tampoco sería necesario suspender la infusión72,73.
Recomendaciones para pacientes que requieren anestesia y contraste oralEn caso de requerir sedación o anestesia general para realizar un estudio con contraste oral, se recomienda realizar anestesia general con IOT, administrar el contraste por SNG y aspirar el mayor contenido gástrico posible antes de la extubación.
En caso de que se requiera administrar anestesia a un paciente que ingirió contraste oral para un estudio, se recomienda esperar 3 h para realizar el procedimiento.
JustificaciónUn estudio demostró que luego de 1 h de la administración de contraste oral, el 49% de los pacientes tenían residuos del material del contraste en estómago mayor de 0,4ml/kg74. A pesar de ello, en otro estudio no se comprobaron eventos adversos serios luego de la inducción anestésica75. Sin embargo, debido a que el daño potencial de la aspiración de material de contraste en el aparato respiratorio es mayor que la de otros líquidos claros, nosotros consideramos prudente realizar una anestesia general con protección de la vía aérea y administrar el contraste oral por sonda naso u orogástrica y aspiración del contenido al finalizar el estudio.
Otro estudio evaluó los tiempos de vaciado gástrico del material de contraste y comprobó que el 75% de los pacientes presentaban material luego de 48 min, el 50% luego de 75 min y el 25% luego de 135 min76. Por este motivo se recomienda, en la medida de lo posible, esperar 3 h para realizar una anestesia general luego de la administración de contraste oral.
Recomendaciones para pacientes que requieren preparación gastrointestinal para procedimientos endoscópicosEl polietilenglicol utilizado para la preparación intestinal para procedimientos endoscópicos es considerado un líquido claro y es seguro que los pacientes lo consuman hasta dos horas antes del procedimiento.
JustificaciónEl polietilenglicol, PEG (Barex, Sinastal), es un producto muy utilizado para la preparación colónica previa a una colonoscopia. Es un diurético osmótico con electrolitos agregados para evitar desequilibrios electrolíticos. Existía una controversia entre los anestesiólogos y los gastroenterólogos con respecto al tiempo de ayuno luego de terminar de ingerir el producto, pero estudios clínicos recientes aclararon las diferencias77–79. Por un lado, al diluir el producto en agua se convierte en un líquido claro, por lo que es seguro consumirlo solo o junto a otros líquidos claros hasta dos horas antes del procedimiento. El gran volumen que la preparación requiere no aumenta el volumen gástrico residual al momento de la sedación13. No hay evidencia que demuestre que se tienen que cambiar las indicaciones en pacientes con reflujo gastroesofágico o diabéticos. Hay reportados algunos casos de broncoaspiración por PEG, pero en esos casos fue administrado por SNG y detectado previo a la sedación80. La ingesta de PEG en intervalos regulares hasta 2-3 horas antes del procedimiento mejora la preparación colónica y, por consiguiente, la posibilidad de detectar lesiones durante el estudio. Por último, darles a los pacientes la posibilidad de ingerir el PEG junto a otros líquidos claros puede favorecer la adherencia a las indicaciones, ya que pueden cambiar el gusto con otras infusiones.
Conflicto de interesesNinguno.
AgradecimientosLos autores agradecen a los doctores Claudio Tartaglia Pulcini y Marcelo Campos, presidente y secretario científico y tecnológico, respectivamente, de la Asociación de Anestesia, Analgesia y Reanimación de Buenos Aires, por su apoyo y fomento para la realización de este artículo de revisión.