Análisis de un algoritmo de tratamiento del síndrome de prótesis de rodilla dolorosa severo.
Material y métodoSe recogen 14 pacientes con prótesis de rodilla dolorosa severa (EVA>7) con un seguimiento de 6 meses a los que se aplicó el algoritmo a estudio.
ResultadosLa edad media fue de 79,5 años y la mayoría eran mujeres (85%). La EVA basal fue de 7,64 (rango 7-9). El 50% de los pacientes tuvieron buena evolución a los 6 meses de seguimiento (EVA=2,42), para algo más del 28% fue regular (EVA=4,25) y en el 21% fue mala (EVA=7,33). El tratamiento con mayor grado de respuesta fue el bloqueo y la radiofrecuencia pulsada del nervio crural.
DiscusiónNo existen protocolos de abordaje del síndrome de prótesis de rodilla dolorosa idiopático. El tipo de respuesta a este algoritmo muestra un alto porcentaje de dolor neuropático y dolor simpático mantenido por afectación del nervio crural.
ConclusionesUn porcentaje significativo de los síndromes de prótesis de rodilla dolorosa idiopáticos podría resolverse siguiendo un algoritmo semejante.
To analyse an algorithm for the management of severe painful knee prosthesis syndrome.
Material and methodThe study included a total of 14 patients, classified as severe painful knee prosthesis (VAS>7), with a follow-up of at least 6 months.
ResultsThe mean age was 79.5 years, with the large majority (85%) being women. Baseline VAS score was 7.64 (range 7-9). Half of the patients had good outcome at 6 months follow-up (VAS=2.42), with just over 28% average (VAS=4.25), and 21% poor (VAS=7.33). Pulsed radiofrequency and femoral nerve block obtained the best results as single treatments.
DiscussionThere are currently no protocols on the approach to idiopathic painful knee prosthesis syndrome. Femoral nerve damage could explain the unknown origin in some cases.
ConclusionsMost patients with painful knee prosthesis syndrome can be successfully treated in a pain clinic with an algorithmic approach, such as the one presented here.
La artroplastia total de rodilla constituye el tratamiento de elección de la gonartrosis severa que produce dolor e incapacidad funcional y no responde a tratamientos conservadores como la analgesia convencional, la rehabilitación, la viscosustitución o las infiltraciones.
La Asociación Internacional para el Estudio del Dolor define el dolor crónico posquirúrgico como el que persiste pasado el tiempo normal de recuperación postintervención (3 meses). La persistencia o aparición de dolor crónico severo pasados 4 meses tras el implante de la prótesis total de rodilla (PTR) puede afectar al 15-20% de los pacientes según las series1,2.
Existen causas bien conocidas de persistencia de dolor: infecciosas, déficit de osteointegración, movilización, mala alineación patelar, etc. Pero cuando las pruebas complementarias (radiológicas, de medicina nuclear, analíticas o neurofisiológicas) no revelan trastorno alguno, hablamos de síndrome de PTR dolorosa idiopático propiamente dicho3. En muchos casos, la actitud del traumatólogo en estos pacientes determina plantear la revisión quirúrgica o el recambio de la prótesis. Con todo, se estima que un 5% de las PTR requieren revisión quirúrgica en los primeros 10 años. Entre las causas más frecuentes se encuentran la movilización (29,8%), la infección (14,8%) y el dolor idiopático (9,5%)4.
En los últimos años ha aumentado progresivamente el número de pacientes con PTR dolorosa remitidos a las unidades del dolor. En este artículo presentamos nuestra experiencia en el manejo de 14 casos de PTR dolorosa idiopática severa aplicando un algoritmo de manejo diagnóstico y de tratamiento desarrollado en nuestro centro y su evolución con un seguimiento de al menos 6 meses.
Material y métodoSe analizaron 20 casos de pacientes catalogados con el diagnóstico de «PTR dolorosa» en grado severo (EVA en movimiento≥7) en nuestro archivo informatizado contando retrospectivamente desde diciembre del 2014. Este archivo está registrado en la Agencia Estatal de Protección de Datos y cumple los máximos criterios de seguridad y confidencialidad. De los 20 casos seleccionados, 14 cumplían los requisitos de 6 meses de seguimiento y tenían registrados todos los datos de interés, por lo que fueron incluidos finalmente en el estudio.
Todos los casos estaban catalogados como síndrome de PTR dolorosa idiopático por su traumatólogo. En todos ellos, se completó el estudio diagnóstico con una gammagrafía ósea en 2 fases (si no la tenía realizada previamente), así como reactantes de fase aguda (VSG y PCR) para descartar movilización o déficit de integración y procesos infecciosos. Se realizaron otras pruebas diagnósticas a criterio del especialista en función de los hallazgos clínicos: termografía infrarroja, EMG, electroneurograma del nervio crural, gammagrafía con Ga67 o leucocitos marcados, RM de columna lumbar, entre otras.
Los tratamientos intervencionistas se realizaron en régimen ambulatorio, bajo control de imagen y con consentimiento informado específico en cada caso. Incluyen bloqueo y radiofrecuencia pulsada del nervio crural, bloqueo y radiofrecuencia de nervios geniculados, iontoforesis y bloqueo epidural en caso de afección de canal asociada.
Se recogieron datos de edad, sexo, número de cirugías previas (una o más de una prótesis implantada en la misma rodilla), tiempo transcurrido desde la última cirugía, dolor en carga o en movimiento mediante la escala visual analógica (EVA) en los momentos basal, a un mes y a los 6 meses de tratamiento. Incluimos un comentario de evolución en el que se señalan los hechos más relevantes de la misma, como qué tratamientos presentaron mejor respuesta en cada caso o si requirieron finalmente un nuevo recambio de prótesis.
Siguiendo los estándares de los estudios de dolor, consideramos buena respuesta una disminución del 50% del dolor basal mantenida a los 6 meses de seguimiento; respuesta regular, una disminución del 30 al 50%, y una mala respuesta, cualquier grado de alivio<30%.
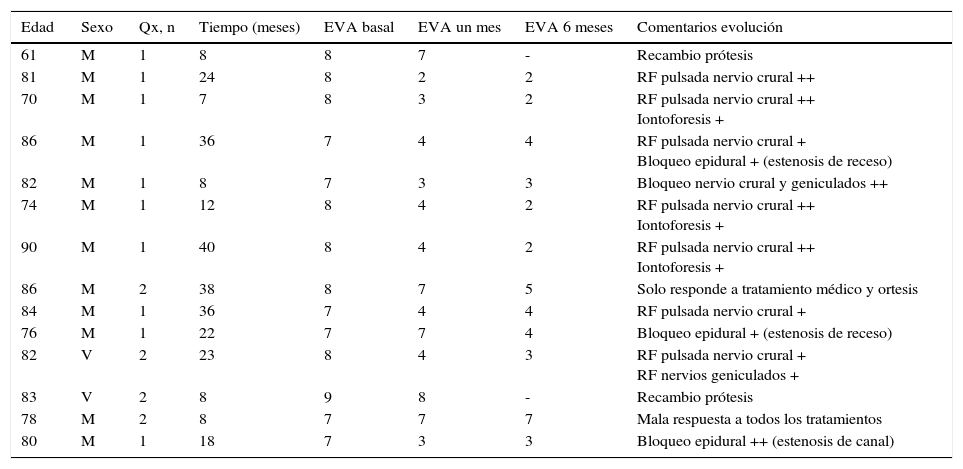
ResultadosLa edad media de los pacientes fue de 79,5 años (rango 61-90), y más del 85% fueron mujeres. En 4 casos ya se habían sometido a un recambio de prótesis. El tiempo medio transcurrido desde la última intervención fue de 20,6 meses (rango 7-40). La EVA basal era de 7,64 (rango 7-9). El 50% de los pacientes tuvieron buena evolución a los 6 meses de seguimiento (EVA=2,42), el 28%, regular (EVA=4,25), y el 21%, mala (EVA=7,33). Estos 2 últimos pacientes precisaron recambio de prótesis (tabla 1).
Datos de los 14 pacientes recogidos en el estudio
| Edad | Sexo | Qx, n | Tiempo (meses) | EVA basal | EVA un mes | EVA 6 meses | Comentarios evolución |
|---|---|---|---|---|---|---|---|
| 61 | M | 1 | 8 | 8 | 7 | - | Recambio prótesis |
| 81 | M | 1 | 24 | 8 | 2 | 2 | RF pulsada nervio crural ++ |
| 70 | M | 1 | 7 | 8 | 3 | 2 | RF pulsada nervio crural ++ Iontoforesis + |
| 86 | M | 1 | 36 | 7 | 4 | 4 | RF pulsada nervio crural + Bloqueo epidural + (estenosis de receso) |
| 82 | M | 1 | 8 | 7 | 3 | 3 | Bloqueo nervio crural y geniculados ++ |
| 74 | M | 1 | 12 | 8 | 4 | 2 | RF pulsada nervio crural ++ Iontoforesis + |
| 90 | M | 1 | 40 | 8 | 4 | 2 | RF pulsada nervio crural ++ Iontoforesis + |
| 86 | M | 2 | 38 | 8 | 7 | 5 | Solo responde a tratamiento médico y ortesis |
| 84 | M | 1 | 36 | 7 | 4 | 4 | RF pulsada nervio crural + |
| 76 | M | 1 | 22 | 7 | 7 | 4 | Bloqueo epidural + (estenosis de receso) |
| 82 | V | 2 | 23 | 8 | 4 | 3 | RF pulsada nervio crural + RF nervios geniculados + |
| 83 | V | 2 | 8 | 9 | 8 | - | Recambio prótesis |
| 78 | M | 2 | 8 | 7 | 7 | 7 | Mala respuesta a todos los tratamientos |
| 80 | M | 1 | 18 | 7 | 3 | 3 | Bloqueo epidural ++ (estenosis de canal) |
EVA: escala visual analógica; M: mujer; Qx: cirugías de implante previas sobre la rodilla; RF: radiofrecuencia; V: varón.
En los comentarios sobre la evolución se expresa si la respuesta al tratamiento fue>50% (++) o de entre el 30 y el 50% (+).
Como tratamiento aislado, la radiofrecuencia pulsada asociada a bloqueo del nervio crural constituye el tratamiento con mayor índice de mejoría significativa, siendo este procedimiento el principal asociado a la mejoría en el 57% de los pacientes, seguida de la iontoforesis. En 3 pacientes se objetivó una estenosis de canal lumbar (de recesos o global) que ocasionaba parcial o totalmente la sintomatología dolorosa.
DiscusiónLa persistencia o aparición de dolor sin causa identificable pasados 3 meses tras la artroplastia total de rodilla constituye el síndrome de PTR dolorosa y es responsable de casi un 10% de las reintervenciones en los primeros 10 años tras el implante4.
Entre los factores de riesgo para desarrollar este cuadro de dolor persistente se han citado el tiempo de cirugía e isquemia, la diabetes mellitus, una contractura en flexión preoperatoria significativa, la afección patelar y del aparato extensor no filiada, la intensidad del dolor preoperatorio y factores psicológicos como la ansiedad y la depresión perioperatoria5,6. En una reciente revisión sistemática de los factores de riesgo que pueden correlacionar con el dolor posquirúrgico se ha encontrado una mayor relación entre mujeres, pacientes más jóvenes y raza afroamericana7.
En los últimos años ha aumentado el número de pacientes remitidos a la Unidad del Dolor con cuadros de PTR dolorosa en grado severo. Se trata, por lo general, de pacientes ampliamente estudiados por su traumatólogo en los que se han descartado las causas más comunes de persistencia de dolor que han sido sistematizadas en la literatura3. La sistemática diagnóstica del paciente con dolor postimplante también ha sido caracterizada por diferentes autores3,8. Una adecuada anamnesis, exploración y caracterización del tipo de dolor (mecánico, neuropático, inflamatorio, miofascial) siguen siendo fundamentales, junto con una batería de pruebas diagnósticas de imagen, analíticas y neurofisiológicas, así como la valoración psicológica.
En los casos de dolor idiopático de cualquier tipo intentamos plantear un abordaje lo más fisiopatológico posible, buscando detectar trastornos funcionales del sistema nervioso no objetivables con las pruebas diagnósticas convencionales. También, la semejanza con otros cuadros de dolor ocasionados por implantes en otras localizaciones permite asimilar las sistemáticas de manejo9.
Así, en nuestro protocolo incluimos también la termografía infrarroja (basal y en carga). Es una prueba de imagen sencilla que se puede realizar en la misma consulta y permite objetivar aumentos de temperatura en el área de la rodilla y, en ocasiones, en el territorio de distribución del nervio crural o femoral común y su ramo más distal (nervio safeno interno). Precisamente es en estos casos cuando la eficacia del bloqueo del nervio crural con radiofrecuencia pulsada es de mayor eficacia, incluso en pacientes con estudios neurofisiológicos normales y gammagrafías también normales, lo que podría explicar estos casos como cuadros de dolor simpático mantenido.
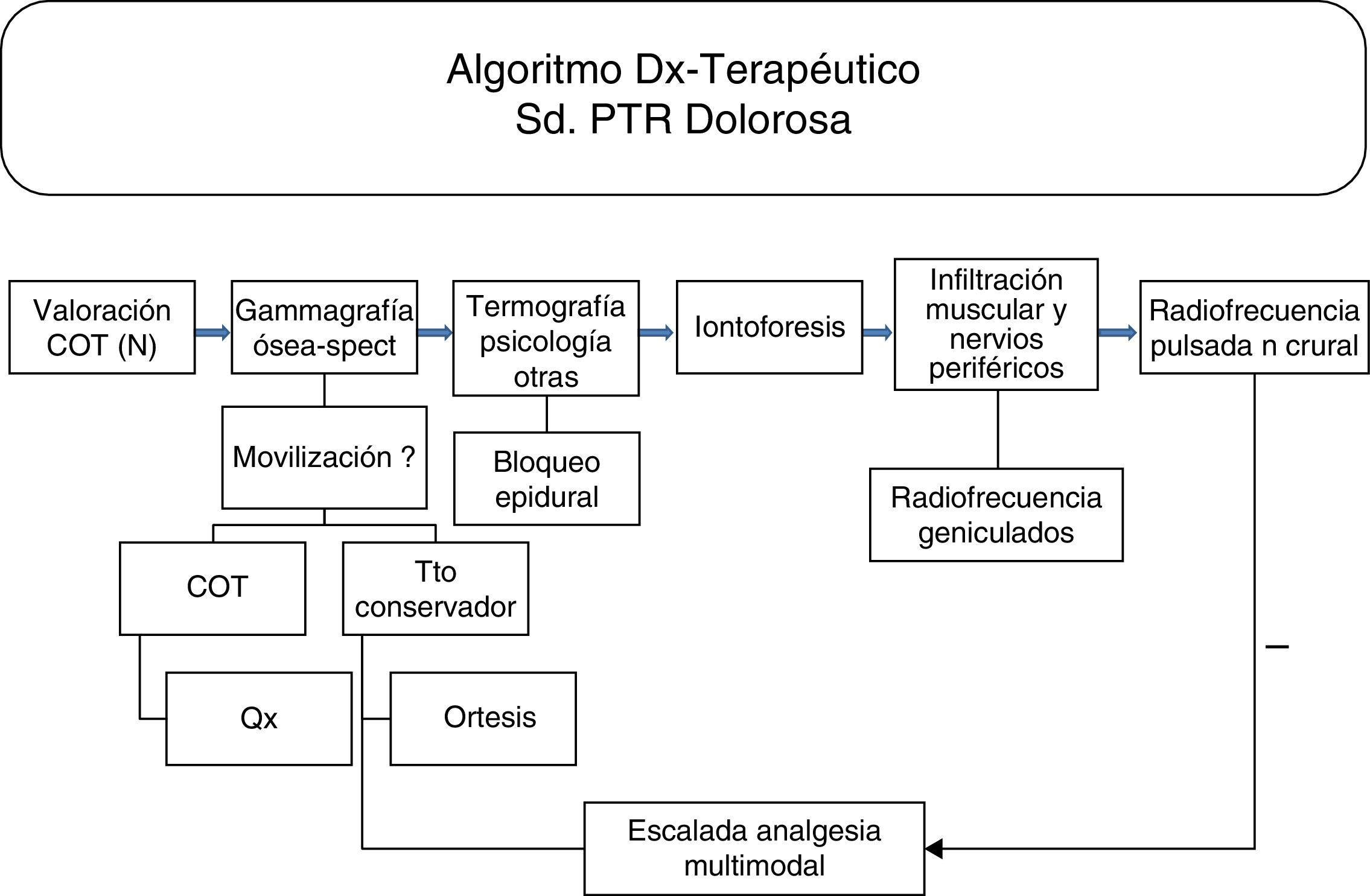
Existen algoritmos de manejo diagnóstico y terapéutico del paciente con dolor persistente tras artroplastia total de rodilla3, pero cuando llegan a la conclusión de que se trata de un síndrome de PTR (idiopático) no proponen nada más allá del tratamiento farmacológico o incluso el recambio de prótesis en algunos casos. Es precisamente en estos pacientes con dolor no filiado moderado o severo cuando la valoración en la Unidad del Dolor puede aportar soluciones en un porcentaje significativo de los casos. Basándonos en nuestra experiencia previa diseñamos un algoritmo de manejo del paciente con síndrome de PTR dolorosa una vez descartadas las posibles causas que pueden requerir intervención quirúrgica (fig. 1).
Como paso inicial se revisan la historia clínica y las pruebas diagnósticas realizadas hasta la fecha por si se pudiera completar el estudio de alguna forma: termografía infrarroja, pruebas neurofisiológicas, RM de columna lumbar, etc.
La valoración psicológica del paciente es fundamental en la mayoría de los que experimentan dolor crónico. El psicólogo de la unidad realiza un estudio en el que intenta objetivar posibles trastornos de ansiedad y depresión y su eventual repercusión en la vivencia del dolor, con diversas escalas validadas. También hemos incorporado en estos estudios la valoración de posible deterioro cognitivo asociado.
Los tratamientos percutáneos fundamentales se basan en el bloqueo nervioso y la radiofrecuencia pulsada del nervio crural, el bloqueo nervioso y la radiofrecuencia de los nervios geniculados y la iontoforesis. En los casos en que se sospeche afección de columna lumbar se realizan bloqueos epidurales y/o bloqueos radiculares selectivos con radiofrecuencia pulsada, como ocurrió en 3 pacientes de nuestra serie con diversos grados de compromiso del canal lumbar. Los tratamientos aplicados sobre el nervio crural son los que obtuvieron unos resultados más espectaculares, tanto por el porcentaje de pacientes que responden como por la intensidad y la duración de la respuesta. Parece como si existiera en algunos casos una afectación encuadrable dentro de los trastornos de dolor simpático mantenido (dolor en el territorio del nervio, aumento de la temperatura en este, objetivable por termografía, y excelente respuesta al bloqueo nervioso).
Si se objetiva alguna causa de posible tratamiento quirúrgico no detectada en el estudio previo de traumatología se remite a su cirujano para revaloración (2 de los pacientes de este estudio precisaron recambio de prótesis).
Aun con todo, sigue habiendo un porcentaje de pacientes cercano al 20% que no responden a ninguno de los tratamientos anteriores. En estos casos se plantea tratamiento paliativo con diversas pautas de analgesia multimodal en escalada.
En resumen, hemos presentado nuestra experiencia en el manejo de 14 pacientes con síndrome de PTR dolorosa idiopática en grado severo y su seguimiento durante 6 meses. No existen hasta la fecha protocolos o algoritmos de manejo de estos casos de dolor no filiado. Describimos nuestro algoritmo de manejo de la PTR dolorosa y proponemos la colaboración de las unidades del dolor en el tratamiento de estos pacientes con dolor moderado o severo una vez descartadas las etiologías conocidas.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesNinguno de los autores presenta conflicto de interés comercial que pueda afectar directa o indirectamente al contenido del trabajo.