El abordaje anestésico en el síndrome de Noonan, pese a su elevada incidencia, resulta desconocido en la práctica clínica habitual con escasa literatura en el paciente adulto.
MétodosSe describe a una paciente crítica, con síndrome de Noonan, en edad adulta, sometida a laparotomía exploradora urgente por hemoperitoneo masivo. Se realizó anestesia general.
ResultadosLa paciente planteó un escenario de urgencia vital con dificultad de accesos vasculares, el manejo de vía aérea difícil y la adecuación del manejo farmacológico ante inestabilidad hemodinámica y alteraciones hidroelectrolíticas, siendo una paciente cardiópata y nefrópata.
DiscusiónSe debe contemplar el papel de la ecografía y el manejo de vía aérea difícil, existiendo con una débil asociación a hipertermia maligna.
ConclusionesLa técnica anestésica fue segura y eficaz en el caso planteado.
The anesthetic approach in Noonan syndrome, despite its high incidence, is unknown in the usual clinical practice. There is a paucity of literature on the adult patient.
MethodsWe describe a critical patient with Noonan syndrome, in adulthood, undergoing urgent exploratory laparotomy for massive hemoperitoneum. General anesthesia was performed.
ResultsThe patient presented in a scenario of vital urgency the difficulty of vascular access channeling, the difficult airway management, and the adequacy of the pharmacological management to hemodynamic instability and hydroelectrolytic alterations, being a cardiac and nephropatic patient.
DiscussionThe role of ultrasound and difficult airway management should be considered, and also association with malignant hyperthermia.
ConclusionsThe anesthetic technique was safe and effective for the case presented.
El síndrome de Noonan es la segunda causa genética de hipocrecimiento tras el síndrome de Down. Descrito por primera vez1 en 1883 por Kobylinski, y ampliando su estudio J. Noonan y D. A. Ehmke en 1963, su incidencia2 es 1:1.000-1:2.500.
Se trata de un síndrome no cromosómico, de herencia autosómica dominante de aparición esporádica con mutación de novo. Genéticamente heterogéneo, se incluye en las RAS-opathies2, que son un conjunto de síndromes originados por una mutación en genes y proteínas RAS, conllevando anomalías en las proteínas cinasas activadas por mitógenos y la disregulación de la transducción de señales.
En el 50% de los casos se halla una mutación en el gen PTPN113, localizado en el cromosoma 12q24.1, y que constituye las vías que controlan el desarrollo proteico (especialmente implicadas en la valvulogénesis de las válvulas semilunares cardíacas). Este gen también se relaciona con otras enfermedades (la asociación Noonan/neurofibromatosis tipo 1, el síndrome de LEOPARD, el síndrome cardio-facio-cutáneo, algunos tipos de leucemia y tumores sólidos, etc.).
En su diagnóstico diferencial se deben considerar dos síndromes: el síndrome de Turner4, cuyo cariotipo es 45 X0 y asocia como cardiopatía más frecuentemente coartación de aorta, y, en segundo lugar, el síndrome de King-Denborough2, cuya clínica es similar; sin embargo, este último tendrá claro riesgo de desarrollar hipertermia maligna.
La esperanza de vida de estos pacientes depende de la existencia de cardiopatía y de su grado de afectación.
Desde la perspectiva de la Anestesiología será importante reconocer el síndrome, así como hallar posibles patologías concomitantes. La literatura recoge casos en población pediátrica, con escasez de evidencia médica de calidad disponible para la edad adulta.
Caso clínicoUna mujer de 34 años es sometida a laparotomía exploradora urgente por hemoperitoneo masivo. Entre sus antecedentes médico-quirúrgicos destacan alergia a vancomicina, síndrome de Noonan, hipertensión arterial, válvula aórtica bicúspide sin lesión asociada (ni insuficiencia ni estenosis aórtica). Hipotiroidismo, hipoacusia neurosensorial, insuficiencia renal crónica en estadio 5D. Entre sus intervenciones, histerectomía por síndrome de ovario poliquístico.
Se monitorizó con electrocardiograma, presión arterial no invasiva, pulsioximetría, capnografía y entropía (BIS).
Debido a que cumplía con criterios de ventilación e intubación dificultosa, se procede a realizar una intubación vigil con fibrobroncoscopio bajo anestesia tópica con lidocaína al 2% mediante técnica Spray As You Go, y sedación con midazolam 2mg y remifentanilo 0,03 μg/kg/min. Se realizó la inducción con etomidato 0,3mg/kg, rocuronio 0,6mg/kg. En el mantenimiento, anestesia general balanceada con sevoflurano CAM 0,7. Ventilación controlada por volumen, sin incidencias.
Dada la dificultad de accesos vasculares que presentaba la paciente debido a la hipoplasia vascular y las variables anatómicas características del síndrome de Noonan, se procedió a canalizar vena femoral derecha y arteria femoral izquierda mediante ecografía.
Se orientó como torsión ovárica y se constató cierto grado de mejoría hemodinámica tras extraerse hemoperitoneo (1.500ml), aunque sin poder retirar soporte de aminas vasoactivas (noradrenalina 0,3 μg/kg/min).
Se trasladó a la Unidad de Medicina Intensiva, bajo ventilación mecánica y sedoanalgesia, mostrando desde el postoperatorio inmediato evolución tórpida. Dos días después, ante el empeoramiento de la situación hemodinámica, se reinterviene con nueva laparotomía exploradora urgente, objetivándose un área arterial sangrante en pedículo ovárico derecho y hemoperitoneo (4.000ml).
Posteriormente, evoluciona de forma favorable, recibiendo alta hospitalaria en 15 días.
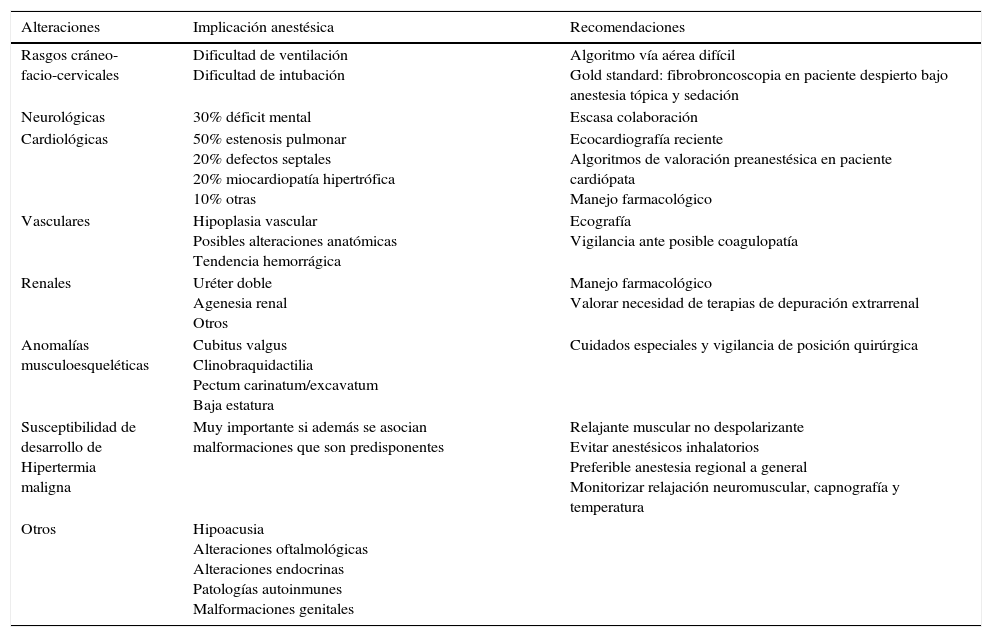
DiscusiónEn este contexto, el manejo anestésico debe tener en consideración diversos aspectos de la clínica para poder garantizar la seguridad en estos pacientes (tabla 1).
Síndrome de Noonan: clínica y manejo anestésico
| Alteraciones | Implicación anestésica | Recomendaciones |
|---|---|---|
| Rasgos cráneo-facio-cervicales | Dificultad de ventilación Dificultad de intubación | Algoritmo vía aérea difícil Gold standard: fibrobroncoscopia en paciente despierto bajo anestesia tópica y sedación |
| Neurológicas | 30% déficit mental | Escasa colaboración |
| Cardiológicas | 50% estenosis pulmonar 20% defectos septales 20% miocardiopatía hipertrófica 10% otras | Ecocardiografía reciente Algoritmos de valoración preanestésica en paciente cardiópata Manejo farmacológico |
| Vasculares | Hipoplasia vascular Posibles alteraciones anatómicas Tendencia hemorrágica | Ecografía Vigilancia ante posible coagulopatía |
| Renales | Uréter doble Agenesia renal Otros | Manejo farmacológico Valorar necesidad de terapias de depuración extrarrenal |
| Anomalías musculoesqueléticas | Cubitus valgus Clinobraquidactilia Pectum carinatum/excavatum Baja estatura | Cuidados especiales y vigilancia de posición quirúrgica |
| Susceptibilidad de desarrollo de Hipertermia maligna | Muy importante si además se asocian malformaciones que son predisponentes | Relajante muscular no despolarizante Evitar anestésicos inhalatorios Preferible anestesia regional a general Monitorizar relajación neuromuscular, capnografía y temperatura |
| Otros | Hipoacusia Alteraciones oftalmológicas Alteraciones endocrinas Patologías autoinmunes Malformaciones genitales |
En primer lugar, debido a sus rasgos cráneo-facio-cervicales característicos, se debe contemplar la alta probabilidad de dificultad de ventilación e intubación. El gold standard5 sería la intubación del paciente despierto bajo fibrobroncoscopio, aunque para ello será importante su colaboración. Esto no siempre será posible en la población pediátrica ni en la población adulta si tenemos en cuenta que hasta un 30% de estos pacientes presenta déficit mental.
Un 66% de los pacientes presentará cardiopatía3–6; la más frecuente (en el 50%) es la estenosis valvular pulmonar. Se ha demostrado5 que la estenosis pulmonar en el síndrome de Noonan tiene una relación significativa con la mutación en el gen PTPN11. El 20% de los pacientes asocia defectos septales; otro 20% miocardiopatía hipertrófica; el 10% restante, otras cardiopatías.
En este caso, la paciente presentaba válvula aórtica bicúspide sin lesión aórtica, con fracción de eyección global y segmentaria normal y una disfunción diastólica moderada (ii/iv). Se acompañaba de insuficiencia de válvula tricúspide muy ligera con presión arterial pulmonar normal. En esta situación, sería de elección la inducción con etomidato por su mínima repercusión a nivel cardiovascular, así como su contribución a la disminución de flujo coronario y de consumo de oxígeno miocárdico, siendo adecuado para pacientes en situación de hipovolemia o inestables hemodinámicamente.
Asimismo, se describe que un 11% de pacientes presenta anomalías nefrourológicas4. Esta patología potencia el desequilibrio en el balance hidroelectrolítico, cuyo manejo es crucial en el paciente crítico, desde el momento intraoperatorio y optimizándose en el postoperatorio. La paciente presentaba insuficiencia renal crónica estadio 5D, a causa de nefritis tubulointersticial. Fue sometida a trasplante renal 6 años atrás, que se complicó con fallo de injerto. Actualmente, en tratamiento dialítico, y en espera de un nuevo trasplante.
Es incuestionable el aporte de la ecografía al canalizar accesos vasculares, dada la dificultad entrañada por la hipoplasia vascular característica en el síndrome de Noonan4, sobreañadiendo comorbilidades (hipertensión arterial, necesidades constantes de canalización vascular generalizada a causa de la nefropatía) sin olvidar las alteraciones anatómicas que pueden presentar estos pacientes.
En el 20% de estos pacientes existe tendencia hemorrágica4, siendo la causa más frecuente el déficit de factor ix. Hay otras causas como trombopenia o la disfunción plaquetaria (con trimetilaminuria subyacente). La situación crítica en que se hallaba la paciente predisponía a pensar en trastornos de coagulación.
Cabe añadir que son pacientes con predisposición a presentar patologías concomitantes4,5 como malformaciones osteomusculares que pueden precisar un cuidado especial y una estrecha vigilancia de la posición quirúrgica; defectos oculares, tiroiditis autoinmune, etc. En este caso, la paciente asociaba hipotiroidismo e hipoacusia neurosensorial con necesidad de prótesis auditiva bilateral, siendo una situación donde durante la intubación vigil con fibrobroncoscopio, una adecuada comunicación verbal con la paciente puede ser muy útil.
Por otro lado, en relación con la posibilidad de desarrollar hipertermia maligna2, las series de casos revisadas no relacionan directamente el síndrome de Noonan con esta complicación, aunque sí habría una asociación débil y sí se asociaría a posibles comorbilidades adyacentes. En este momento, cabe el diagnóstico diferencial con el síndrome de King-Denborough, que tiene una importante susceptibilidad a desarrollar hipertermia maligna. Sin embargo, parece conveniente el manejo de estos pacientes libre de anestesia inhalatoria o de relajante muscular despolarizante, así como el uso de anestesia regional. Con ello, hubiera sido preferible el mantenimiento anestésico con anestesia total intravenosa (con propofol o posiblemente con midazolam).
ConclusionesEl síndrome de Noonan es una entidad de incidencia elevada, cuya esperanza de vida dependerá en gran medida de la viabilidad de la cardiopatía asociada, y que se ha podido ver aumentada en los últimos años en relación con los avances disponibles. Esto ha contribuido a que la literatura en Anestesiología se haya centrado en la población pediátrica. En el paciente adulto, y máxime en el paciente crítico por su grado de urgencia, será necesario poder reconocer este síndrome para establecer un adecuado plan anestésico.
Estos pacientes pueden presentar vía aérea difícil (siendo de elección la intubación vigil con fibrobroncospia), la necesidad de ecografía para canalizar accesos vasculares, optimización cardiovascular en el contexto de cardiopatía, el control de balance hidroelectrolítico y fluidoterapia guiada por objetivos, y la posibilidad de otras comorbilidades (como déficit mental, malformaciones osteomusculares, hipoacusia, alteraciones oftalmológicas, alteraciones endocrinas y autoinmunes). Finalmente, se debe destacar que, pese a su débil susceptibilidad a complicarse con hipertermia maligna, habría que considerarse la posibilidad, siendo de elección la anestesia total por vía intravenosa libre de anestésicos volátiles y siempre con relajantes musculares no despolarizantes.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesLos autores declaran no tener ningu¿n conflicto de intereses.