Las infecciones del torrente sanguíneo (IS) en pacientes oncológicos neutropénicos constituyen una patología de relevancia y se asocian a un aumento de la morbimortalidad. El objetivo de este estudio fue determinar las características epidemiológicas y microbiológicas de los episodios de IS en pacientes adultos neutropénicos con neoplasias hematológicas (NH) y neoplasias sólidas (NS). Se realizó un estudio retrospectivo en dos hospitales de tercer nivel entre 2009 y 2016. Se incluyeron todos los pacientes neutropénicos mayores de 18años con NH y NS que presentaron episodios de IS. Se excluyeron aquellos con neoplasias dermatológicas no melanoma. Se identificaron 143 episodios de IS, de los cuales el 80,4% fueron en personas con NH. El 97,9% de los pacientes tuvieron neutropenia de alto riesgo, sin diferencia entre los grupos NH y NS. Los orígenes más frecuentes de IS fueron bacteriemia primaria (46,9%) e infección asociada a catéter (21%), sin diferencias significativas entre grupos. El 74,1% de los aislamientos fueron bacilos gram negativos y Escherichia coli fue el microorganismo más frecuente (32,1%). El coco gram positivo más frecuentemente aislado fue Staphylococcus aureus (28,1%), seguido del grupo de los estafilococos coagulasa negativos (ECN), sin diferencias entre ambos tipos de neoplasias. El 67,5% de los ECN fueron multirresistentes; solo el 11,1% de los aislamientos de S. aureus fue resistente a la meticilina. El 17,6% de los aislamientos de E. coli y el 27,6% de los de Klebsiella pneumoniae fueron multirresistentes. No hubo diferencias en la frecuencia de aislamientos multirresistentes al comparar entre ambos tipos de neoplasia. Como conclusión, las IS en pacientes neutropénicos fueron más frecuentes en pacientes con NH y las causaron, principalmente, bacilos gram negativos. Se observó una elevada mortalidad en los pacientes neutropénicos con IS.
Bloodstream infections (BI) are relevant in neutropenic patients because they are associated with an increased number of complications and death. The objective was determinate the epidemiologic and microbiologic features of the BI in neutropenic patients with solid neoplasm (SN) and hematologic neoplasm (HN). Retrospective study in two third level hospitals between 2009 and 2016. They were included all the patients older than 18 years-old with active oncologic disease and neutropenia, who had BI. Patients with dermatologic cancer other than melanoma where excluded. A total of 143 BI in neutropenic were observed, of which 80.4% occurred in HN. Around 97.9% of the patients had a high-risk neutropenia without differences between both groups. The most frequent site of BI was primary bacteremia (46.9%) and catheter-associated infection (21%), without significant differences between the two groups. The gram negatives bacilli (GNB) predominated over the gram positive cocci (GPC) and they represented 74.1% of the isolated bacteria, being Escherichia coli the most frequent (32.8%). Among the gram positive cocci, Staphylococcus aureus (28.1%) was the most frequent isolated, followed by coagulase-negative Staphylococci (CNS). There were no differences in microbiological isolates between both groups. With regard to the antimicrobial susceptibility 67.5% of the CNS, 17.6% of the E. coli and 27.6% of the Klebsiella pneumoniae were multiresistant with no differences between both groups. Only 11.1% of S. aureus isolates were methicillin resistant. In conclusion BI of the neutropenic patients where most frequents within patients with HN, GNB were the main microbiological isolates. High mortality was observed in neutropenic patients with BI.
Las infecciones del torrente sanguíneo (IS) en pacientes oncológicos neutropénicos constituyen una patología de gran importancia y se asocian a un aumento de la morbimortalidad. La incidencia de las IS ha aumentado asociada al creciente diagnóstico de enfermedades oncológicas y su tratamiento quimioterápico4. Se estima que el 60-80% de los pacientes con neoplasias hematológicas (NH) y el 10-50% de los pacientes con neoplasias sólidas (NS) presentan al menos un episodio de neutropenia febril6.
La elevada mortalidad que generan las IS, que sobrepasa el 30% en aquellos pacientes con bacteriemia, es motivo de gran preocupación. Asimismo, las IS se han asociado a prolongación de las estancias hospitalarias, retraso del tratamiento oncoespecífico e incremento de los costos en salud3. Por dichos motivos, es de gran importancia la administración de un tratamiento antimicrobiano oportuno precoz, para lo cual es fundamental conocer la epidemiología microbiológica local20.
Los microorganismos responsables de las IS en pacientes neutropénicos han variado con el paso de los años, debido, principalmente, al uso extendido de antimicrobianos, de catéteres venosos centrales y de nuevos esquemas de quimioterapia6,19. Además, se ha observado una emergencia de bacterias multirresistentes incluidas las productoras de betalactamasas de espectro extendido y carbapenemasas, entre otros grupos. En nuestro medio, existe escasa bibliografía respecto de la epidemiología de las IS en sujetos neutropénicos20.
El objetivo principal del presente estudio fue determinar las características epidemiológicas, microbiológicas y clínicas de los episodios de IS en pacientes neutropénicos con NS o NH. Los objetivos secundarios fueron evaluar la mortalidad de los episodios de IS y los perfiles de sensibilidad antimicrobiana de sus microorganismos causales, analizar las diferencias entre los pacientes de ambos grupos (NS y NH) y revisar las características de los episodios de IS en pacientes neutropénicos trasplantados de médula ósea.
Materiales y métodosSe realizó un estudio retrospectivo, analítico, en dos hospitales universitarios polivalentes de tercer nivel de la ciudad de Córdoba, Argentina: Hospital Privado Universitario de Córdoba y Hospital Raúl Ángel Ferreyra. A partir de la base de datos del laboratorio de microbiología, se identificaron todos los pacientes mayores de 18años que presentaron episodios de bacteriemia y/o fungemia verdadera entre abril de 2009 y diciembre de 2016. Se revisaron todas las historias clínicas y se incluyeron todos aquellos que cumplían con la definición de hemocultivo positivo verdadero y tenían el antecedente de neoplasia activa al momento de ese resultado. Se excluyeron los pacientes con neoplasias dermatológicas no melanoma.
Se consignaron datos demográficos, comorbilidades, foco infeccioso de IS, lugar de adquisición de la infección, microorganismo causal y perfil de sensibilidad antimicrobiana. Con respecto a la enfermedad oncológica, se identificó el tipo de neoplasia (diferenciando entre NS y NH), el antecedente de quimioterapia en el transcurso del mes anterior y la presencia de neutropenia al momento de la infección. En cada uno de los episodios de IS se evaluó, además, el antecedente de tratamiento quimioterápico y quirúrgico reciente, si el paciente poseía catéteres endovasculares o prótesis de vía biliar y se calculó la mortalidad a los 90 días del episodio de IS. Se identificaron las características de la neutropenia de cada enfermo y si presentaba antecedente de trasplante de médula ósea.
El estudio fue aprobado por el comité de revisión ética local.
DefinicionesHemocultivo positivo verdaderoCrecimiento de uno o más microorganismos en al menos una muestra de hemocultivo, con excepción de aquellos que son potenciales contaminantes de la piel (como Propionibacterium spp., Bacillus spp., estafilococos coagulasa negativos, Corynebacterium spp., o grupo estreptococos viridans), en cuyo caso, debían cumplir al menos uno de los siguientes criterios: 1) desarrollo en dos o más muestras de hemocultivos; 2) aislamiento del mismo microorganismo en otro sitio considerado como fuente de la bacteriemia; 3) infección intravascular en presencia de T°>38°C o <36°C sin otro patógeno aislado que hubiera motivado el inicio de terapia antimicrobiana específica contra aquel22.
Mismo episodio de ISTodos los hemocultivos referidos al mismo aislamiento, con misma sensibilidad antimicrobiana y mismo foco infeccioso, aislados en un mismo paciente durante un mismo período de tiempo22.
Hemocultivos polimicrobianosAquellos en que se aislaron dos o más especies de microorganismos en uno o más hemocultivos tomados en un mismo momento, acordes con la definición de hemocultivos positivos verdaderos22.
Infección adquirida en la comunidadIS en la que los hemocultivos fueron obtenidos dentro de las primeras 48h de hospitalización, sin mediar durante ese período ninguna actividad asistencial que pudiese haberla inducido22.
Infección intrahospitalaria o nosocomialIS adquirida luego de 48h de hospitalización en un paciente hospitalizado por una razón distinta a dicha infección, o cuando esta ocurrió dentro de las 72h posteriores al alta22.
Infección asociada a cuidados de la saludIS secundarias a procedimientos diagnósticos o terapéuticos realizados de forma ambulatoria (colocación de sonda urinaria o catéteres intravenosos, hemodiálisis crónica, diálisis peritoneal, quimioterapia en hospital de día) y aquellas diagnosticadas en pacientes ingresados en residencias de ancianos y en centros de cuidados crónicos.
El probable origen de la infección fue definido según la información disponible y los estudios complementarios registrados en la historia clínica del paciente, conforme con los siguientes criterios:
- -
Infección del torrente sanguíneo primaria o sin foco. Definida por el aislamiento de microorganismos en los hemocultivos positivo verdaderos, sin identificación de otro foco infeccioso probable.
- -
Infección respiratoria baja. Incluyó la traqueobronquitis y neumonía. La primera se objetivó mediante radiografía de tórax sin infiltrados alveolares y la presencia de dos o más de las siguientes condiciones: 1) fiebre >38°C, 2) tos, 3) expectoración purulenta y/o aislamiento de microorganismo en secreciones respiratorias, 4) sibilancias o roncus. La neumonía se objetivó mediante radiografía con infiltrado alveolar y uno o más de los siguientes hallazgos: 1) rales crepitantes o matidez, 2) expectoración purulenta y/o aislamiento de microorganismo en secreciones respiratorias, 3) hemocultivo positivo.
- -
Infección urinaria. Incluyó cuatro situaciones: 1) urocultivo positivo, con al menos 105UFC/ml, con fiebre >38°C y síntomas urinarios (disuria, urgencia, poliaquiuria, dolor abdominal), 2) síntomas urinarios en presencia de urocultivo con >102UFC/ml y leucocituria >10/campo 400×, 3) bacteriemia luego de la manipulación del sistema urinario (uretrostomía, cistostomía, colocación de catéter pigtail o nefrostomía en árbol urinario, biopsia prostática transrectal), 4) prostatitis.
- -
Infección asociada a catéter. Frente a alguna de las siguientes dos situaciones: 1) cultivo de punta de catéter con >15UFC asociado a hemocultivo con aislamiento del mismo microorganismo y uno de los siguientes signos: fiebre >38°C, dolor regional, eritema, calor; o 2) tras la obtención simultánea de hemocultivo periférico y del catéter venoso central cuando se cumplían los criterios cuantitativos (número de unidades formadoras de colonias del hemocultivo obtenido del catéter venoso central 3 veces superior respecto del periférico) o de tiempo diferencial de positivización a través de métodos automatizados (positivización del hemocultivo obtenido del catéter venoso 2h antes que el obtenido de sangre periférica)17.
- -
Infección de sitio quirúrgico. Infección ocurrida dentro de los 30 días posteriores a un procedimiento quirúrgico (en caso de tratarse de procedimiento quirúrgico profundo, se extendió ese plazo hasta los 90 días), asociado a drenaje purulento de dicho sitio o aislamiento del mismo microorganismo en hemocultivo y líquido de drenaje de sitio quirúrgico10.
- -
Infección de piel o partes blandas. La presencia de drenaje purulento, vesículas o ampollas en piel o la presencia de dos elementos de la tétrada de Celsius (dolor, eritema, aumento de la temperatura, edema) y cultivo de secreción y/o hemocultivo positivo.
- -
Osteomielitis. Frente a una de las siguientes condiciones: 1) cultivo de hueso positivo, 2) anatomía patológica evidente de osteomielitis, 3) hemocultivo positivo en presencia de diagnóstico por imágenes de osteomielitis, en ausencia de otro foco infeccioso probable10.
- -
Meningitis. Frente a una de las siguientes condiciones: 1) presencia de líquido cefalorraquídeo con tinción gram, cultivo positivo o detección de antígeno positivo; o 2) presencia de líquido cefalorraquídeo patológico en presencia de síntomas meníngeos (cefalea, rigidez de nuca, parálisis de pares craneales, irritabilidad).
- -
Colecistitis/colangitis. En presencia de fiebre o equivalentes febriles y evidencia de respuesta inflamatoria en el laboratorio, asociada a elevación de enzimas hepáticas o alteración en la vía biliar (dilatación de la vía biliar, estricturas, litiasis coledociana, stent biliar, etc.) y/o de la vesícula biliar (engrosamiento anormal de paredes y/o características inflamatorias en anatomía patológica)12.
- -
Origen gastrointestinal. Infecciones que afectaron el tracto gastrointestinal, como gastroenteritis (diarrea, con o sin vómitos, en presencia de fiebre >38°C), enterocolitis, tiflitis, diverticulitis aguda, apendicitis aguda o ileítis aguda.
Valor de neutrófilos igual o menor de 500/mm3, o con probabilidad de descender a menos de 500/mm3 en las 48h subsiguientes, asociado a fiebre (definida como una sola determinación de temperatura mayor que 38,2°C, o mayor que 38°C sostenida durante al menos una hora)6.
Neutropenia prolongadaNeutropenia de 7 o más días de duración6.
Neutropenia profundaValor de neutrófilos menor o igual a 100/ml6.
Neutropenia de alto riesgoDefinida por la presencia de al menos uno de los siguientes parámetros: 1) neutropenia prolongada; 2) neutropenia profunda; 3) afección hepática (elevación de transaminasas a más de 5 veces el valor normal) o insuficiencia renal (clearance de creatinina menor que 30ml/min); 4) hipotensión arterial; 5) infiltrados pulmonares nuevos o hipoxemia o enfermedad pulmonar de base; 6) infección asociada a catéter; 7) mucositis oral o gastrointestinal; 8) síntomas gastrointestinales: dolor abdominal, náuseas, vómitos o diarrea; 9) alteraciones neurológicas nuevas6.
Score de la Multinational Association for Supportive Care in Cancer (MASCC)Sistema de puntuación para riesgo de complicaciones en pacientes neutropénicos febriles13.
Microorganismos multirresistentes (MMR)El Centro de Control y Prevención de Enfermedades (CDC) y el Centro Europeo para la Prevención y el Control de Enfermedades (ECDC) han definido por consenso a una bacteria como multirresistente si esta es resistente al menos a un fármaco en tres o más categorías de fármacos antimicrobianos de relevancia para cada especie15. En el caso de los bacilos gram negativos, se los considera como multirresistentes si no son sensibles a tres de las siguientes categorías: penicilinas antipseudomónicas, cefalosporinas, carbapenems, aminoglucósidos o fluoroquinolonas1. Entre los microorganismos gram positivos, Staphylococcus resistentes a la meticilina y enterococos resistentes a la vancomicina son considerados patógenos multirresistentes14.
Test de sensibilidad antimicrobianaEl laboratorio de microbiología utilizó como método de rutina el sistema automatizado VITEK 2 Compact (bioMérieux, Francia) y Phoenix 100 (Becton Dickinson, EE.UU.) para determinar la sensibilidad antimicrobiana, y espectrometría de masas MALDI-TOF Microflex (Bruker, Alemania) para la identificación de especies. El laboratorio se encuentra integrado al programa de control de calidad externo de pruebas de sensibilidad antimicrobiana e identificación del Instituto de Salud ANLIS «Dr. Carlos Malbrán». Se relevaron los espectros de resistencia a los antibióticos más frecuentemente utilizados en el paciente internado.
Análisis estadísticoLas variables continuas se expresaron como media y desviación estándar, y se compararon mediante el test t de Student o Mann-Whitney de acuerdo a su homogeneidad. Las variables categóricas se expresaron como número y porcentaje y se analizaron con test de chi cuadrado o test exacto de Fisher de acuerdo a las frecuencias esperadas. Se consideró como significativo un valor de probabilidad p<0,05. El análisis estadístico se realizó con el programa estadístico SPSS 24,0 (SPSS, Inc., Chicago, IL).
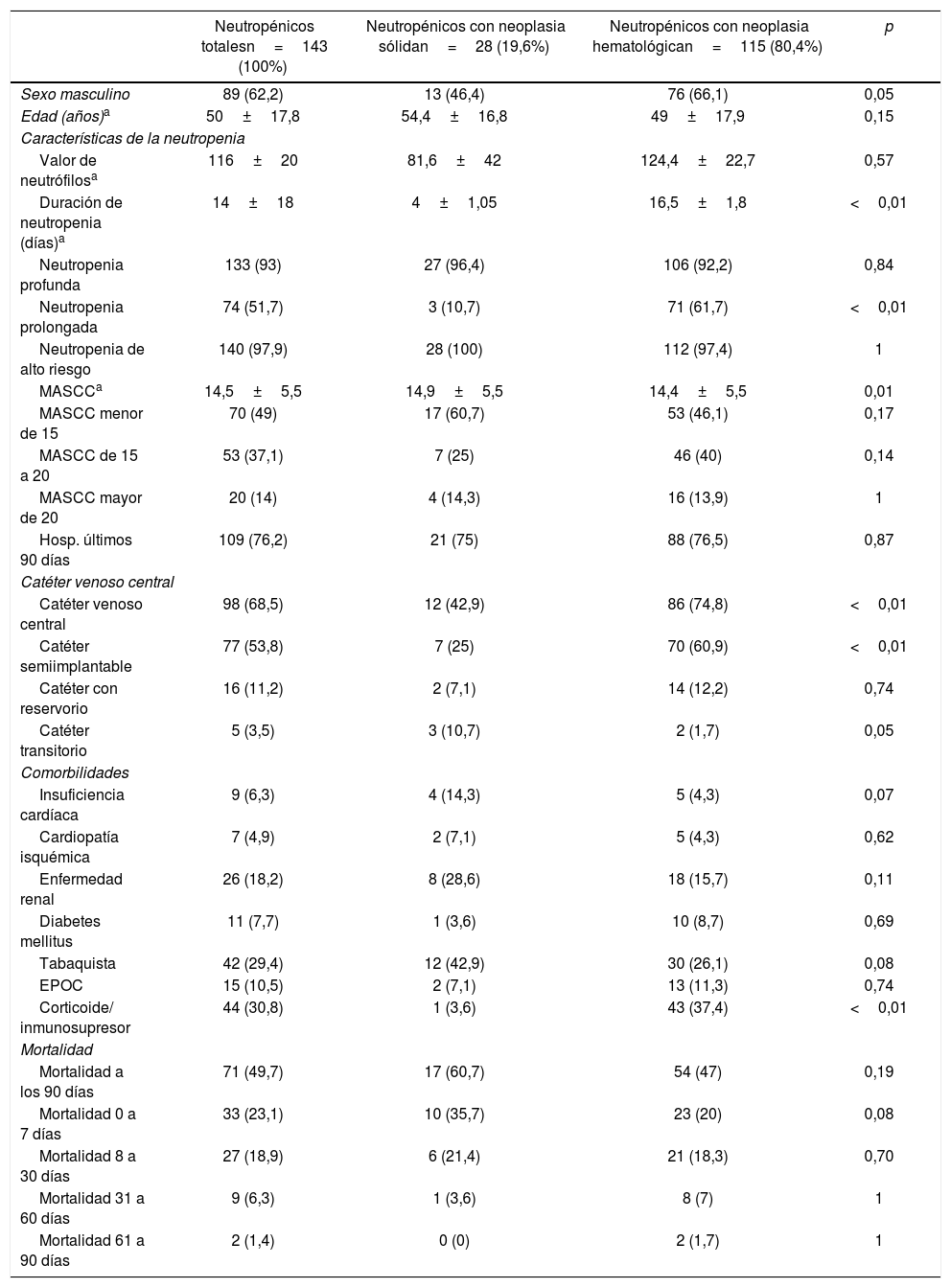
ResultadosEn el período analizado, se identificaron 143 episodios de IS en pacientes neutropénicos, de los cuales 115 (80,4%) ocurrieron en pacientes con NH. La mayoría de los pacientes fueron hombres (62,2%) y la edad promedio fue de 50±17,8años, sin diferencias significativas entre ambos grupos (tabla 1). Se observó que 30 (21%) pacientes eran menores de 30años, 34 (23,8%) tenían entre 30 y 50años, 58 (40,6%) tenían entre 50 y 70años y 21 (14,7%) eran mayores de 70años. Asimismo, no se observaron diferencias significativas en la frecuencia de los pacientes de ambos tipos de neoplasias en cada uno de los grupos etarios analizados. Las NH más frecuentes fueron linfoma no Hodgkin (23,5%), leucemia linfocítica aguda (21,7%) y leucemia mieloide aguda (20,9%). Las NS más frecuentes fueron cáncer de pulmón (17,9%), de mama, de ovario y de próstata (10,7% cada uno). Se observó que 27 (96,4%) de los pacientes neutropénicos con NS y 87 (75,7%) de aquellos con NH habían recibido tratamiento quimioterápico en el transcurso del último mes (p=0,01). Asimismo, 42 (36,5%) de los neutropénicos con NH y 1 (3,6%) de los que tenían NS tenían antecedente de trasplante de médula ósea.
Características clínico-epidemiológicas de los episodios de infección del torrente sanguíneo en pacientes oncológicos neutropénicos
| Neutropénicos totalesn=143 (100%) | Neutropénicos con neoplasia sólidan=28 (19,6%) | Neutropénicos con neoplasia hematológican=115 (80,4%) | p | |
|---|---|---|---|---|
| Sexo masculino | 89 (62,2) | 13 (46,4) | 76 (66,1) | 0,05 |
| Edad (años)a | 50±17,8 | 54,4±16,8 | 49±17,9 | 0,15 |
| Características de la neutropenia | ||||
| Valor de neutrófilosa | 116±20 | 81,6±42 | 124,4±22,7 | 0,57 |
| Duración de neutropenia (días)a | 14±18 | 4±1,05 | 16,5±1,8 | <0,01 |
| Neutropenia profunda | 133 (93) | 27 (96,4) | 106 (92,2) | 0,84 |
| Neutropenia prolongada | 74 (51,7) | 3 (10,7) | 71 (61,7) | <0,01 |
| Neutropenia de alto riesgo | 140 (97,9) | 28 (100) | 112 (97,4) | 1 |
| MASCCa | 14,5±5,5 | 14,9±5,5 | 14,4±5,5 | 0,01 |
| MASCC menor de 15 | 70 (49) | 17 (60,7) | 53 (46,1) | 0,17 |
| MASCC de 15 a 20 | 53 (37,1) | 7 (25) | 46 (40) | 0,14 |
| MASCC mayor de 20 | 20 (14) | 4 (14,3) | 16 (13,9) | 1 |
| Hosp. últimos 90 días | 109 (76,2) | 21 (75) | 88 (76,5) | 0,87 |
| Catéter venoso central | ||||
| Catéter venoso central | 98 (68,5) | 12 (42,9) | 86 (74,8) | <0,01 |
| Catéter semiimplantable | 77 (53,8) | 7 (25) | 70 (60,9) | <0,01 |
| Catéter con reservorio | 16 (11,2) | 2 (7,1) | 14 (12,2) | 0,74 |
| Catéter transitorio | 5 (3,5) | 3 (10,7) | 2 (1,7) | 0,05 |
| Comorbilidades | ||||
| Insuficiencia cardíaca | 9 (6,3) | 4 (14,3) | 5 (4,3) | 0,07 |
| Cardiopatía isquémica | 7 (4,9) | 2 (7,1) | 5 (4,3) | 0,62 |
| Enfermedad renal | 26 (18,2) | 8 (28,6) | 18 (15,7) | 0,11 |
| Diabetes mellitus | 11 (7,7) | 1 (3,6) | 10 (8,7) | 0,69 |
| Tabaquista | 42 (29,4) | 12 (42,9) | 30 (26,1) | 0,08 |
| EPOC | 15 (10,5) | 2 (7,1) | 13 (11,3) | 0,74 |
| Corticoide/ inmunosupresor | 44 (30,8) | 1 (3,6) | 43 (37,4) | <0,01 |
| Mortalidad | ||||
| Mortalidad a los 90 días | 71 (49,7) | 17 (60,7) | 54 (47) | 0,19 |
| Mortalidad 0 a 7 días | 33 (23,1) | 10 (35,7) | 23 (20) | 0,08 |
| Mortalidad 8 a 30 días | 27 (18,9) | 6 (21,4) | 21 (18,3) | 0,70 |
| Mortalidad 31 a 60 días | 9 (6,3) | 1 (3,6) | 8 (7) | 1 |
| Mortalidad 61 a 90 días | 2 (1,4) | 0 (0) | 2 (1,7) | 1 |
DE: desviación estándar; TMO: trasplante de médula ósea; EPOC: enfermedad pulmonar obstructiva crónica; MASCC: predicción de riesgo de la Multinational Association for Supportive Care in Cancer.
Las principales comorbilidades fueron tabaquismo (29,4%), enfermedad renal (18,2%) y enfermedad pulmonar obstructiva crónica (10,5%). Se observó que la mayoría de los pacientes tenían antecedente de internación en los 90 días previos al episodio de IS (76,2%), sin diferencias estadísticamente significativas entre los pacientes con NH y NS. El uso de catéteres venosos fue mayor en sujetos con NH (74,8% vs. 42,9%, p<0,01) debido, principalmente, al uso de catéteres semiimplantables (tabla 1). Solo el 10,5% de los pacientes neutropénicos habían presentado procedimiento quirúrgico en los últimos 30 días, sin diferencias entre grupos con diferentes tipos de neoplasia. Una mayor proporción de pacientes con NS realizaron quimioterapia en el transcurso del mes anterior a la IS respecto de los pacientes con NH (96,4% vs. 75,7%, p<0,01). Dentro del grupo de enfermos con NH, 42 individuos (36,5%) habían sido sometidos antes a trasplante de médula ósea, la mayoría, a trasplantes alogénicos (95,2%) (tabla 1).
El 97,9% de los pacientes presentaron neutropenia de alto riesgo y el 49% tuvieron un score de MASCC<15, sin diferencias significativas entre NH y NS. Los episodios de neutropenia prolongada fueron más frecuentes en los pacientes con NH (61,7% vs. 10,7%, p<0,01), con una duración promedio de 16,5±1,8días en el grupo NH vs. 4±1,1días en el grupo NS (p<0,01). Por otro lado, el 93% del total de los pacientes presentó neutropenia profunda, y el recuento promedio de neutrófilos/ml fue de 116±20, sin diferencias entre los dos grupos (tabla 1).
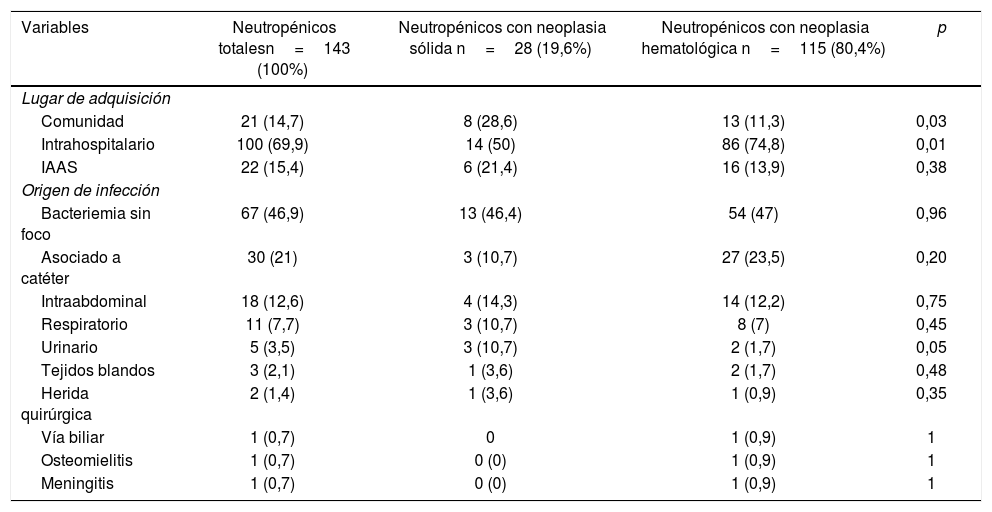
Los episodios de IS fueron adquiridos principalmente en el medio intrahospitalario, sobre todo en el grupo de pacientes con NH (74,8% vs. 50%, p=0,01). El origen más frecuente de las IS fue bacteriemia primaria (46,9%), seguido de infección asociada a catéter (21%) y del foco intraabdominal (12,6%), con frecuencias similares en ambos grupos (tabla 2).
Lugar de adquisición y focos de origen de los episodios de infecciones del torrente sanguíneo verdaderos positivos en pacientes oncológicos neutropénicos
| Variables | Neutropénicos totalesn=143 (100%) | Neutropénicos con neoplasia sólida n=28 (19,6%) | Neutropénicos con neoplasia hematológica n=115 (80,4%) | p |
|---|---|---|---|---|
| Lugar de adquisición | ||||
| Comunidad | 21 (14,7) | 8 (28,6) | 13 (11,3) | 0,03 |
| Intrahospitalario | 100 (69,9) | 14 (50) | 86 (74,8) | 0,01 |
| IAAS | 22 (15,4) | 6 (21,4) | 16 (13,9) | 0,38 |
| Origen de infección | ||||
| Bacteriemia sin foco | 67 (46,9) | 13 (46,4) | 54 (47) | 0,96 |
| Asociado a catéter | 30 (21) | 3 (10,7) | 27 (23,5) | 0,20 |
| Intraabdominal | 18 (12,6) | 4 (14,3) | 14 (12,2) | 0,75 |
| Respiratorio | 11 (7,7) | 3 (10,7) | 8 (7) | 0,45 |
| Urinario | 5 (3,5) | 3 (10,7) | 2 (1,7) | 0,05 |
| Tejidos blandos | 3 (2,1) | 1 (3,6) | 2 (1,7) | 0,48 |
| Herida quirúrgica | 2 (1,4) | 1 (3,6) | 1 (0,9) | 0,35 |
| Vía biliar | 1 (0,7) | 0 | 1 (0,9) | 1 |
| Osteomielitis | 1 (0,7) | 0 (0) | 1 (0,9) | 1 |
| Meningitis | 1 (0,7) | 0 (0) | 1 (0,9) | 1 |
Todos los valores indican cantidad de pacientes, seguido del correspondiente porcentaje entre paréntesis.
IAAS: infecciones asociadas a la atención de la salud.
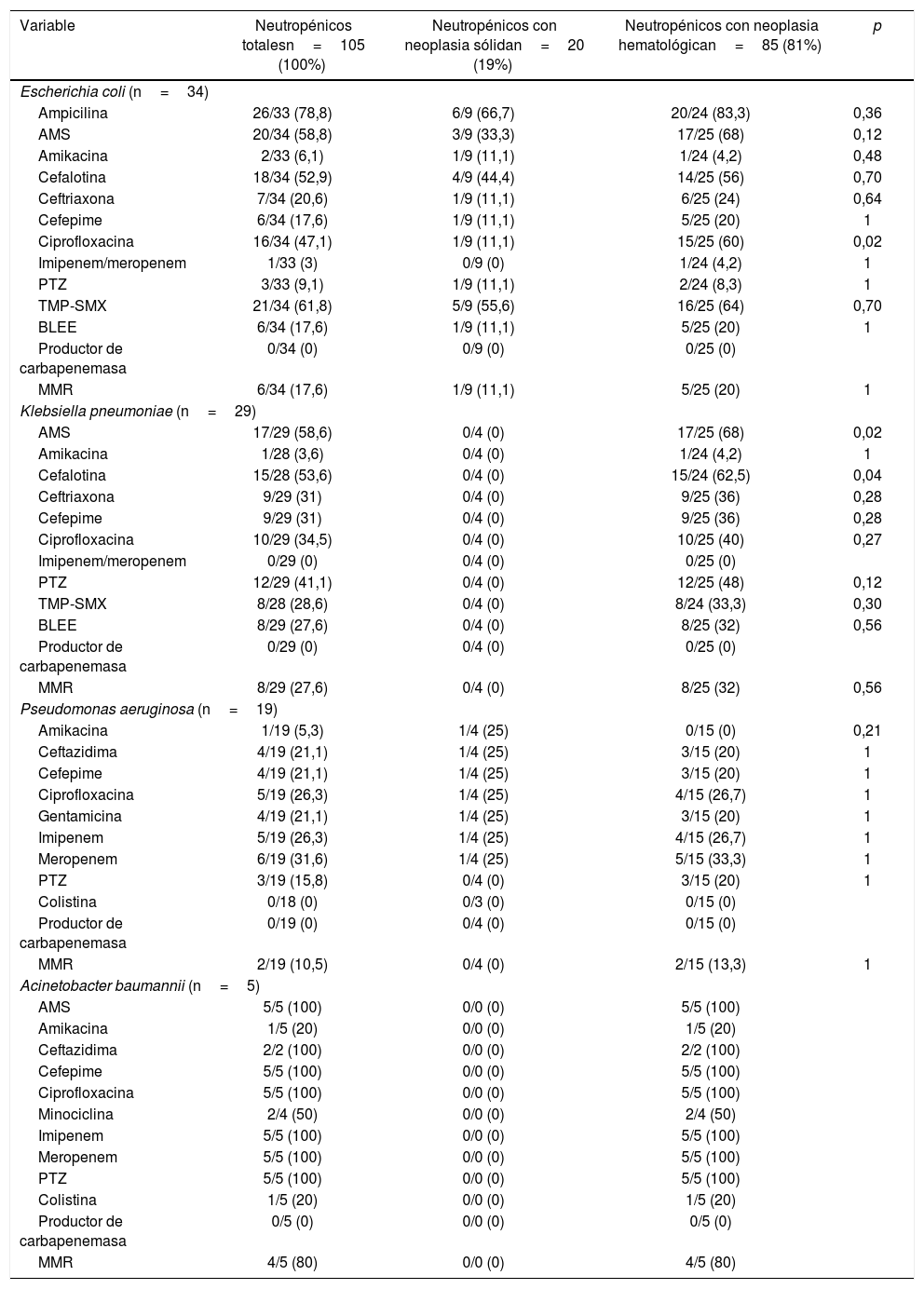
Se observó que 106 (74,1%) episodios de IS fueron secundarios a bacilos gram negativos (BGN), de los cuales 72 (30,3%) correspondieron a enterobacterias. Escherichia coli fue el principal microorganismo aislado (23,8%), seguido de Klebsiella pneumoniae (20,3%) y Pseudomonas aeruginosa (13,3%), sin observarse diferencias significativas entre los pacientes con NS y NH. Se identificaron 34 (23,8%) bacilos gram negativos no fermentadores de la glucosa (BGNNF), de los cuales 19 (13,3%) fueron P. aeruginosa; 5 (3,5%), Acinetobacter baumannii; 4 (2,8%), complejo Burkholderia cepacia; y 3 (2,1%), Stenotrophomonas maltophilia. Otros BGN aislados en menor frecuencia fueron Campylobacter spp. (todos en pacientes con NH), Serratia marcescens, Proteus mirabilis (3 episodios de cada uno; 2,1%) y Salmonella spp. (2 episodios en pacientes con NH).
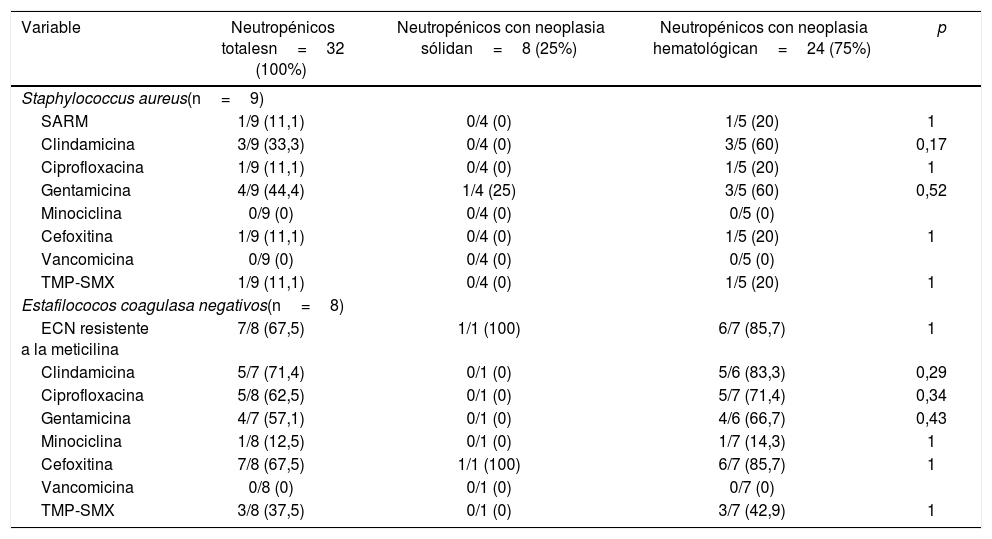
Por otro lado, 32 (22,4%) de los episodios de IS fueron producidos por cocos gram positivos (CGP). Staphylococcus aureus fue el microorganismo más frecuente, se lo aisló en 9 (6,3%) episodios. Se identificaron 8 (5,6%) episodios secundarios a estafilococos coagulasa negativos (ECN), de los cuales 5 (3,5%) correspondieron a Staphylococcus epidermidis, todos en pacientes con NH. Otros CGP aislados en menor frecuencia fueron grupo estreptococos viridans (5 episodios, 3,5%, todos en pacientes del grupo NH), Streptococcus pneumoniae, Enterococcus faecium (ambos con 3 episodios cada uno, 2,1%) y Enterococcus faecalis (1 episodio en paciente con NS, 0,7%). No se observaron diferencias significativas entre la frecuencia de aislamientos de gram positivos al comparar pacientes con distinto tipo de neoplasia. Por último, se identificaron solo 4 (2,8%) episodios de IS causadas por hongos, todos en pacientes con NH, de los cuales 3 (2,1%) correspondieron a Candida spp. y 1 (0,7%) a Cryptococcus spp. Se identificaron solo 5 casos de hemocultivos polimicrobianos (3,5%).
Respecto del perfil de sensibilidad antimicrobiana, se observó que el 75% de los ECN fueron microorganismos multirresistentes (MMR), mientras que solo 1 (11,1%) aislamiento de S. aureus fue resistente a la meticilina. Sin embargo, todos los aislamientos fueron sensibles a la vancomicina (tabla 3). Por otro lado, entre los BGN, el 17,6% de los aislamientos de E. coli y el 27,6% de los de K. pneumoniae presentaban betalactamasas de espectro extendido, mientras que el 80% de los aislamientos de Acinetobacter sp. fueron considerados MMR. No se identificaron microorganismos productores de carbapenemasas ni diferencias entre los aislamientos de MMR entre los pacientes con NH o NS. Entre los aislamientos de E. coli, la frecuencia de resistencia fue baja solo frente a aminoglucósidos, cefepime, piperacilina-tazobactam y imipenem/meropenem. Por otro lado, también se observó una baja frecuencia de resistencia a aminoglucósidos e imipenem/meropenem entre los aislamientos de K. pneumoniae (tabla 4).
Resistencia antimicrobiana de cocos gram positivos aislados en infecciones del torrente sanguíneo en pacientes oncológicos neutropénicos
| Variable | Neutropénicos totalesn=32 (100%) | Neutropénicos con neoplasia sólidan=8 (25%) | Neutropénicos con neoplasia hematológican=24 (75%) | p |
|---|---|---|---|---|
| Staphylococcus aureus(n=9) | ||||
| SARM | 1/9 (11,1) | 0/4 (0) | 1/5 (20) | 1 |
| Clindamicina | 3/9 (33,3) | 0/4 (0) | 3/5 (60) | 0,17 |
| Ciprofloxacina | 1/9 (11,1) | 0/4 (0) | 1/5 (20) | 1 |
| Gentamicina | 4/9 (44,4) | 1/4 (25) | 3/5 (60) | 0,52 |
| Minociclina | 0/9 (0) | 0/4 (0) | 0/5 (0) | |
| Cefoxitina | 1/9 (11,1) | 0/4 (0) | 1/5 (20) | 1 |
| Vancomicina | 0/9 (0) | 0/4 (0) | 0/5 (0) | |
| TMP-SMX | 1/9 (11,1) | 0/4 (0) | 1/5 (20) | 1 |
| Estafilococos coagulasa negativos(n=8) | ||||
| ECN resistente a la meticilina | 7/8 (67,5) | 1/1 (100) | 6/7 (85,7) | 1 |
| Clindamicina | 5/7 (71,4) | 0/1 (0) | 5/6 (83,3) | 0,29 |
| Ciprofloxacina | 5/8 (62,5) | 0/1 (0) | 5/7 (71,4) | 0,34 |
| Gentamicina | 4/7 (57,1) | 0/1 (0) | 4/6 (66,7) | 0,43 |
| Minociclina | 1/8 (12,5) | 0/1 (0) | 1/7 (14,3) | 1 |
| Cefoxitina | 7/8 (67,5) | 1/1 (100) | 6/7 (85,7) | 1 |
| Vancomicina | 0/8 (0) | 0/1 (0) | 0/7 (0) | |
| TMP-SMX | 3/8 (37,5) | 0/1 (0) | 3/7 (42,9) | 1 |
Todos los valores indican n/N, número de bacterias resistentes/número de test de resistencia realizados, seguido de su expresión porcentual entre paréntesis.
SARM: Staphylococcus aureus resistente a la meticilina; ECN: estafilococos coagulasa negativos; TMP-SMX: trimetoprima/sulfametoxazol.
Resistencia antimicrobiana de bacilos gram negativos aislados en infecciones del torrente sanguíneo de pacientes oncológicos neutropénicos
| Variable | Neutropénicos totalesn=105 (100%) | Neutropénicos con neoplasia sólidan=20 (19%) | Neutropénicos con neoplasia hematológican=85 (81%) | p |
|---|---|---|---|---|
| Escherichia coli (n=34) | ||||
| Ampicilina | 26/33 (78,8) | 6/9 (66,7) | 20/24 (83,3) | 0,36 |
| AMS | 20/34 (58,8) | 3/9 (33,3) | 17/25 (68) | 0,12 |
| Amikacina | 2/33 (6,1) | 1/9 (11,1) | 1/24 (4,2) | 0,48 |
| Cefalotina | 18/34 (52,9) | 4/9 (44,4) | 14/25 (56) | 0,70 |
| Ceftriaxona | 7/34 (20,6) | 1/9 (11,1) | 6/25 (24) | 0,64 |
| Cefepime | 6/34 (17,6) | 1/9 (11,1) | 5/25 (20) | 1 |
| Ciprofloxacina | 16/34 (47,1) | 1/9 (11,1) | 15/25 (60) | 0,02 |
| Imipenem/meropenem | 1/33 (3) | 0/9 (0) | 1/24 (4,2) | 1 |
| PTZ | 3/33 (9,1) | 1/9 (11,1) | 2/24 (8,3) | 1 |
| TMP-SMX | 21/34 (61,8) | 5/9 (55,6) | 16/25 (64) | 0,70 |
| BLEE | 6/34 (17,6) | 1/9 (11,1) | 5/25 (20) | 1 |
| Productor de carbapenemasa | 0/34 (0) | 0/9 (0) | 0/25 (0) | |
| MMR | 6/34 (17,6) | 1/9 (11,1) | 5/25 (20) | 1 |
| Klebsiella pneumoniae (n=29) | ||||
| AMS | 17/29 (58,6) | 0/4 (0) | 17/25 (68) | 0,02 |
| Amikacina | 1/28 (3,6) | 0/4 (0) | 1/24 (4,2) | 1 |
| Cefalotina | 15/28 (53,6) | 0/4 (0) | 15/24 (62,5) | 0,04 |
| Ceftriaxona | 9/29 (31) | 0/4 (0) | 9/25 (36) | 0,28 |
| Cefepime | 9/29 (31) | 0/4 (0) | 9/25 (36) | 0,28 |
| Ciprofloxacina | 10/29 (34,5) | 0/4 (0) | 10/25 (40) | 0,27 |
| Imipenem/meropenem | 0/29 (0) | 0/4 (0) | 0/25 (0) | |
| PTZ | 12/29 (41,1) | 0/4 (0) | 12/25 (48) | 0,12 |
| TMP-SMX | 8/28 (28,6) | 0/4 (0) | 8/24 (33,3) | 0,30 |
| BLEE | 8/29 (27,6) | 0/4 (0) | 8/25 (32) | 0,56 |
| Productor de carbapenemasa | 0/29 (0) | 0/4 (0) | 0/25 (0) | |
| MMR | 8/29 (27,6) | 0/4 (0) | 8/25 (32) | 0,56 |
| Pseudomonas aeruginosa (n=19) | ||||
| Amikacina | 1/19 (5,3) | 1/4 (25) | 0/15 (0) | 0,21 |
| Ceftazidima | 4/19 (21,1) | 1/4 (25) | 3/15 (20) | 1 |
| Cefepime | 4/19 (21,1) | 1/4 (25) | 3/15 (20) | 1 |
| Ciprofloxacina | 5/19 (26,3) | 1/4 (25) | 4/15 (26,7) | 1 |
| Gentamicina | 4/19 (21,1) | 1/4 (25) | 3/15 (20) | 1 |
| Imipenem | 5/19 (26,3) | 1/4 (25) | 4/15 (26,7) | 1 |
| Meropenem | 6/19 (31,6) | 1/4 (25) | 5/15 (33,3) | 1 |
| PTZ | 3/19 (15,8) | 0/4 (0) | 3/15 (20) | 1 |
| Colistina | 0/18 (0) | 0/3 (0) | 0/15 (0) | |
| Productor de carbapenemasa | 0/19 (0) | 0/4 (0) | 0/15 (0) | |
| MMR | 2/19 (10,5) | 0/4 (0) | 2/15 (13,3) | 1 |
| Acinetobacter baumannii (n=5) | ||||
| AMS | 5/5 (100) | 0/0 (0) | 5/5 (100) | |
| Amikacina | 1/5 (20) | 0/0 (0) | 1/5 (20) | |
| Ceftazidima | 2/2 (100) | 0/0 (0) | 2/2 (100) | |
| Cefepime | 5/5 (100) | 0/0 (0) | 5/5 (100) | |
| Ciprofloxacina | 5/5 (100) | 0/0 (0) | 5/5 (100) | |
| Minociclina | 2/4 (50) | 0/0 (0) | 2/4 (50) | |
| Imipenem | 5/5 (100) | 0/0 (0) | 5/5 (100) | |
| Meropenem | 5/5 (100) | 0/0 (0) | 5/5 (100) | |
| PTZ | 5/5 (100) | 0/0 (0) | 5/5 (100) | |
| Colistina | 1/5 (20) | 0/0 (0) | 1/5 (20) | |
| Productor de carbapenemasa | 0/5 (0) | 0/0 (0) | 0/5 (0) | |
| MMR | 4/5 (80) | 0/0 (0) | 4/5 (80) | |
Todos los valores indican n/N, número de bacterias resistentes/número de test de resistencia realizados, seguido de su expresión porcentual entre paréntesis
BLEE: betalactamasas de espectro extendido; MMR: microorganismos multirresistentes, PTZ: piperacilina-tazobactam; TMP-SMX: trimetoprima/sulfametoxazol; AMS: ampicilina-sulbactam.
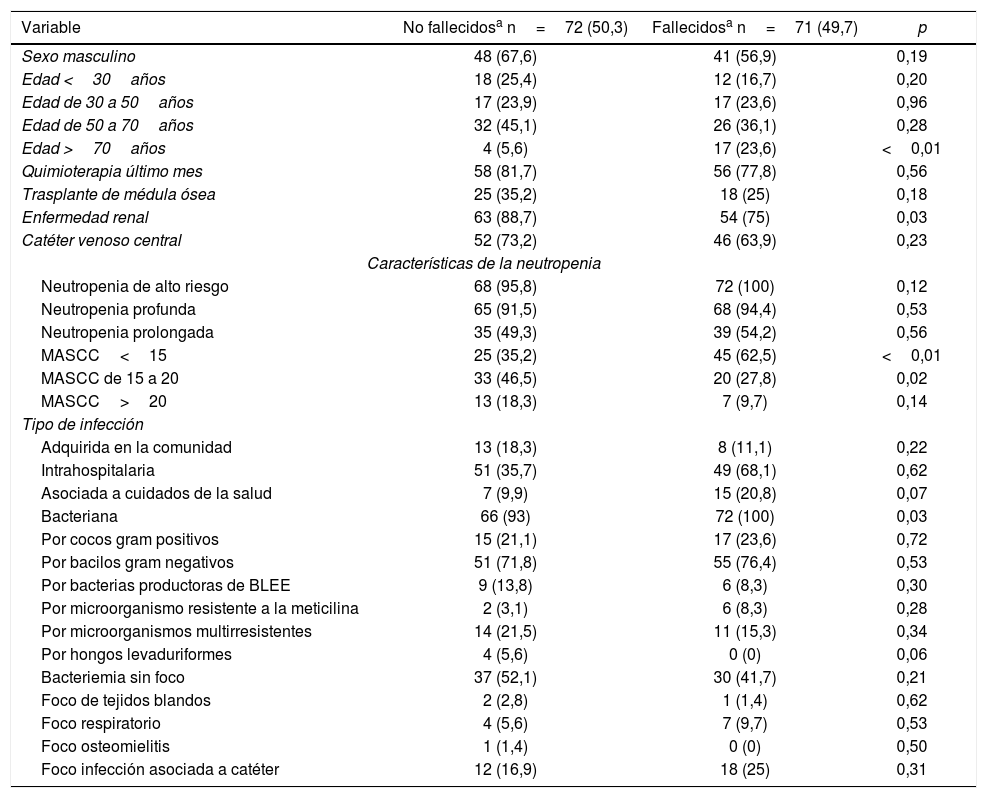
La mortalidad global del conjunto de pacientes neutropénicos en los 90 días posteriores al episodio de IS fue del 49,7% (tabla 5); la mayoría de ellas ocurrieron dentro de los primeros 7 días (23,7%) y no hubo diferencias entre aquellos con NS o con NH. Las variables asociadas a mortalidad fueron MASSC menor de 15 (52,5% vs. 35,2%, p<0,01), enfermedad renal (p=0,03) y edad mayor de 70años (p<0,01) (tabla 5).
Factores de riesgo y causas clínico-epidemiológicas y microbiológicas de la mortalidad de los pacientes neutropénicos posterior a los episodios de hemocultivos positivos verdaderos
| Variable | No fallecidosa n=72 (50,3) | Fallecidosa n=71 (49,7) | p |
|---|---|---|---|
| Sexo masculino | 48 (67,6) | 41 (56,9) | 0,19 |
| Edad <30años | 18 (25,4) | 12 (16,7) | 0,20 |
| Edad de 30 a 50años | 17 (23,9) | 17 (23,6) | 0,96 |
| Edad de 50 a 70años | 32 (45,1) | 26 (36,1) | 0,28 |
| Edad >70años | 4 (5,6) | 17 (23,6) | <0,01 |
| Quimioterapia último mes | 58 (81,7) | 56 (77,8) | 0,56 |
| Trasplante de médula ósea | 25 (35,2) | 18 (25) | 0,18 |
| Enfermedad renal | 63 (88,7) | 54 (75) | 0,03 |
| Catéter venoso central | 52 (73,2) | 46 (63,9) | 0,23 |
| Características de la neutropenia | |||
| Neutropenia de alto riesgo | 68 (95,8) | 72 (100) | 0,12 |
| Neutropenia profunda | 65 (91,5) | 68 (94,4) | 0,53 |
| Neutropenia prolongada | 35 (49,3) | 39 (54,2) | 0,56 |
| MASCC<15 | 25 (35,2) | 45 (62,5) | <0,01 |
| MASCC de 15 a 20 | 33 (46,5) | 20 (27,8) | 0,02 |
| MASCC>20 | 13 (18,3) | 7 (9,7) | 0,14 |
| Tipo de infección | |||
| Adquirida en la comunidad | 13 (18,3) | 8 (11,1) | 0,22 |
| Intrahospitalaria | 51 (35,7) | 49 (68,1) | 0,62 |
| Asociada a cuidados de la salud | 7 (9,9) | 15 (20,8) | 0,07 |
| Bacteriana | 66 (93) | 72 (100) | 0,03 |
| Por cocos gram positivos | 15 (21,1) | 17 (23,6) | 0,72 |
| Por bacilos gram negativos | 51 (71,8) | 55 (76,4) | 0,53 |
| Por bacterias productoras de BLEE | 9 (13,8) | 6 (8,3) | 0,30 |
| Por microorganismo resistente a la meticilina | 2 (3,1) | 6 (8,3) | 0,28 |
| Por microorganismos multirresistentes | 14 (21,5) | 11 (15,3) | 0,34 |
| Por hongos levaduriformes | 4 (5,6) | 0 (0) | 0,06 |
| Bacteriemia sin foco | 37 (52,1) | 30 (41,7) | 0,21 |
| Foco de tejidos blandos | 2 (2,8) | 1 (1,4) | 0,62 |
| Foco respiratorio | 4 (5,6) | 7 (9,7) | 0,53 |
| Foco osteomielitis | 1 (1,4) | 0 (0) | 0,50 |
| Foco infección asociada a catéter | 12 (16,9) | 18 (25) | 0,31 |
Todos los valores indican cantidad de pacientes, seguido del correspondiente porcentaje entre paréntesis.
MASCC: predicción de riesgo de la Multinational Association for Supportive Care in Cancer; BLEE: betalactamasa de espectro extendido.
Al comparar las características de los pacientes trasplantados de médula ósea con las de aquellos no trasplantados, se observó que los episodios de neutropenia fueron más prolongados (65,1% vs. 46%, p=0,03) entre los primeros, pero no se observaron diferencias significativas respecto del tipo de aislamientos microbianos ni la mortalidad en los 90 días posteriores.
DiscusiónEn nuestro estudio, pudimos observar que la mayoría de los episodios de IS en pacientes neutropénicos ocurrieron en los que tenían NH, al igual que lo referido en otros estudios. Las neoplasias más frecuentes fueron el linfoma y la leucemia aguda, que juntas representaron más del 60% de las NH, mientras que los NS predominantes fueron de mama y pulmón, similar a lo reportado en otras fuentes bibliográficas11,16,18,20. Asimismo, en concordancia con ellas, la mayoría de los pacientes incluidos fueron de sexo masculino y con un promedio de edad cercano a 50años11,16,18,20.
Entre los factores de riesgo de IS, cabe destacar que la mayoría de los pacientes neutropénicos, tanto con NH como con NS, estuvieron hospitalizados dentro los 90 días anteriores al evento. Asimismo, más de la mitad de los pacientes presentaban catéteres venosos centrales, predominantemente los de tipo semiimplantables en los pacientes con NH; esto representa un importante factor de riesgo de IS, que se debe considerar en los pacientes neutropénicos7,9,11. Por otro lado, hay que destacar que la quimioterapia durante el mes anterior al episodio fue más frecuente en los pacientes con NS que en los pacientes con NH. Si bien el antecedente de procedimiento quirúrgico dentro de los 30 días anteriores es un reconocido factor de riesgo de infección en pacientes con NS, en este estudio no presentó diferencia significativa con respecto a los pacientes con NH8.
En cuanto a las características de la neutropenia, casi la totalidad de los pacientes presentaron neutropenia de alto riesgo. Cerca de la mitad tuvieron un score de MASCC menor de 15 y la gran mayoría presentaron neutropenia profunda, sin observarse diferencias significativas entre ambos tipos de neoplasias. Sin embargo, los pacientes con NH presentaron scores de MASCC más bajos, mayor frecuencia de neutropenias prolongadas y antecedente de trasplante de médula ósea. Estos elementos son de gran relevancia, debido a que se ha descrito que scores de MASCC por debajo de 15 se asocian a mayores tasas de complicaciones (79%) y mortalidad (36%), por el mayor riesgo de bacteriemia. Por otro lado, con scores de MASCC>21 disminuye el riesgo de complicaciones (18%) y de mortalidad (3%)5,16. En otros estudios, se ha reportado un menor número de pacientes con neutropenias de alto riesgo, lo cual podría incidir en la evolución de estos11,16,20.
La mayoría de los episodios de IS de nuestro estudio fueron adquiridos en el medio intrahospitalario, principalmente en el caso de los pacientes con NH. Probablemente sea este un efecto secundario derivado del mayor contacto con el medio nosocomial que tienen estos enfermos. El principal foco infeccioso de IS en neutropénicos, ya sea con NH o con NS, fue la bacteriemia primaria. Esto coincide con lo informado en otros reportes, en los que alrededor de un tercio de las IS tienen como única evidencia de infección la bacteriemia, producida probablemente a partir de la microbiota endógena7,16,18.
El segundo foco más frecuente fue la infección asociada a catéter venoso central, sin diferencias significativas entre los pacientes de los dos grupos. Este resultado podría relacionarse con la elevada utilización de catéteres venosos centrales en la población evaluada; es sabido que estos son un reconocido factor de riesgo para el desarrollo de IS9. Sin embargo, en otros estudios se ha reportado que existen otras causas más frecuentes de IS en pacientes con NS, como neumonía, infección urinaria y foco intraabdominal. No obstante en el presente estudio, dichas causas tuvieron similar frecuencia que las infecciones asociadas a catéter6,16.
En las últimas décadas se ha observado a nivel mundial un cambio en la epidemiología de los microorganismos causales de las bacteriemias en individuos neutropénicos. A fines del siglo pasado, en los países desarrollados se observó un incremento de microorganismos gram positivos como consecuencia del uso de fluoroquinolonas, del mayor uso de catéteres intravasculares y de quimioterapias asociadas a mucositis grave9. Sin embargo, en los últimos años, se ha detectado una inversión de la frecuencia de los agentes causales, con un incremento progresivo de BGN5,16. En nuestro estudio pudimos observar que casi tres cuartas partes de las IS fueron secundarias a BGN, principalmente enterobacterias. Del mismo modo, otros estudios también han reportado predominancia de BGN, aunque en menor proporción que la reportada aquí7,11,16. Los BGN más frecuentemente aislados en ambos grupos de pacientes fueron E. coli, K. pneumoniae y P. aeruginosa, del mismo modo que lo informado en otros estudios16,20. Si bien se ha descrito que en los pacientes con NS existe un predominio de P. aeruginosa por sobre las otras dos especies16, existen también informes que documentan el predominio de microorganismos gram positivos7,18. En esos trabajos, los agentes más frecuentemente aislados fueron ECN; sin embargo, en esta investigación, el CGP predominante fue S. aureus7,18.
Con respecto a la sensibilidad antimicrobiana, en este estudio menos del 30% de los BGN fueron productores de betalactamasas de espectro extendido (BLEE), lo que representa una frecuencia menor que la observada en otras zonas. Por ejemplo, se ha informado una frecuencia de K.pneumoniae productora de BLEE del 50% y de E. coli productora de BLEE del 11-69%7,9. Asimismo, se observó que aproximadamente el 80% de los aislamientos de Acinetobacter sp. y el 20% de los de E. coli y K. pneumoniae fueron multirresistentes. Por otro lado, a pesar del incremento progresivo de aislamientos de microorganismos productores de carbapenemasa, en nuestro estudio no se aisló ninguno con estas características.
E. coli, que fue el BGN más frecuentemente aislado, presentó una elevada resistencia a ampicilina, ampicilina-sulbactam, cefalosporinas de primera y tercera generación, trimetoprima-sulfametoxazol y ciprofloxacina, en concordancia con lo observado en otros estudios18. No se observaron diferencias de los perfiles de sensibilidad antimicrobiana entre los pacientes con NS y NH, excepto en el caso de la ciprofloxacina, donde la resistencia fue mucho más frecuente en los aislamientos obtenidos de pacientes con NH. Asimismo, en general los microorganismos recuperados de estos pacientes solo presentaron resistencia a aminoglucósidos, piperacilina-tazobactam y carbapenémicos, con baja frecuencia. Sin embargo, los aislamientos de K. pneumoniae fueron frecuentemente resistentes a casi todos los antimicrobianos, excepto a aminoglucósidos e imipenem/meropenem. Este dato es de gran relevancia a la hora de iniciar un tratamiento antibiótico empírico oportuno para cubrir los principales microorganismos gram negativos en pacientes neutropénicos con IS.
Dentro de los CGP, fue llamativa la predominancia de ECN resistentes a la meticilina (cerca del 60% de los aislamientos), pero sensibles a la vancomicina. Esto ya se había observado en otros estudios, donde la mayoría de los microorganismos fueron resistentes a meticilina9,21. Por otra parte, solo el 11% de los aislamientos de S. aureus fueron resistentes a la meticilina, a diferencia de lo que informan otros trabajos9. No hubo diferencias significativas de los perfiles de sensibilidad antimicrobiana entre los pacientes con NS y NH. Por otra parte, la proporción de aislamientos de hongos en IS fue baja, concordantemente con lo descrito por otros autores2,16.
Es importante destacar que aproximadamente la mitad de los pacientes neutropénicos murieron dentro de los 90 días de producida la IS, la mayoría de ellos en la primera semana y en asociación con un score de MASCC menor de 20, presencia de enfermedad renal crónica y edad mayor de 70años. Otras investigaciones refieren tasas de mortalidad de entre un 10 y 30%16,20. Esta diferencia en la mortalidad podría estar relacionada con la gran cantidad de pacientes con neutropenia de alto riesgo y scores de MASCC bajos en nuestro estudio, entre otros factores.
En conclusión, por tratarse de una complicación frecuente y de elevada mortalidad, las IS en pacientes neutropénicos adquieren gran relevancia. En nuestro medio, los BGN fueron los microorganismos causales más frecuentes y presentaron, en su gran mayoría, resistencia a múltiples antibióticos. Es necesario conocer la epidemiologia local para poder instituir un oportuno y efectivo tratamiento.
FinanciaciónEsta investigación no recibió ninguna subvención específica de agencias de financiación provenientes de sectores públicos, comerciales o sin fines de lucro.
Conflicto de interesesLos autores declaran no poseer conflictos de interés.
Claudio Abiega.