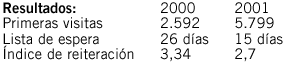Mesa 21
Calidad en el área quirúrgica
Sala Ulzama
Jueves 10, 18:30-20:30
VERIFICACIÓN EXTERNA DE LA BIOSEGURIDAD DE QUIRÓFANOS EN UN HOSPITAL GENERAL
C.A. Arenas Díaz, M.V. Valls Jiménez, J.J. Ger Marco, C.A. Sánchez Pérez, E. Sebastián Díaz y A. Blasco Peñango
Hospital General de Elda.
Palabra clave: Bioseguridad, quirófanos, control ambiental.
Resumen: Por insuficiencia de medios propios se planteo dentro del un programa más amplio de control y reducción de la infección nosocomial la verificación de la bioseguridad y de los quirófanos del Hospital General de Elda por medio de una empresa externa especializada.
El objetivo era determinar el nivel de bioseguridad ambiental y detectar oportunidades de mejora de la misma dentro del área quirúrgica. Se selecciono finalmente una empresa especializa y se estableció por parte de la empresa, junto con medicina preventiva y la coordinación del bloque quirúrgico, un plan de trabajo que consiste en la verificación de la bioseguridad ambiental de manera mensual en los quirófanos de alto riesgo, trimestralmente en el resto de quirófanos y trimestralmente verificar otros aspectos de interés: el nivel de contención, temperatura, ruido, humedad e iluminación. La evaluación inicial se realizó recientemente y consistió en la evaluación de los aspectos citados, incluyendo el funcionamiento y estado de mantenimiento de las instalaciones.
Resultados: Con respecto al nivel de bioseguridad de los 8 quirófanos en 3 quirófanos ha resultado excelente y buena en el resto, se detectaron oportunidades de mejora importantes sobre todo en relación a la climatización, el número de renovaciones horas, el nivel de iluminación en 2 quirófanos, el nivel de ruido en otros 2 y las medidas para mantener el nivel de contención. Toda esta información ha sido fundamental para establecer un plan de mejora de cada uno de estos aspectos que se ira desarrollando en los próximos meses. Posteriormente esperamos que el nivel de bioseguridad y de contención así como los parámetros físicos alcancen mejores niveles lo que comprobaremos ya que están previstas las verificaciones periódicas, que se irán espaciando en el tiempo si se comprueba se mantienen niveles muy altos de bioseguridad.
Como conclusión en nuestro caso ha sido útil la externalización de la verificación de la bioseguridad en quirófanos para detectar oportunidades de mejora, por la insuficiencia de medios propios para realizarla, que nos permite dedicar el escaso personal de la unidad de medicina preventiva a la realización de otras tareas técnicas. Creemos que el coste de oportunidad es adecuado ya que el programa de verificación completo importa menos de 12.000 euros anuales.
RESULTADOS DE LA VIA CLÍNICA; TRATAMIENTO QUIRÚRGICO DEL CÁNCER COLORRECTAL; TRAS DOS AÑOS DE SEGUIMIENTO
J. Alcalde Escribano, C. Valiño Fernandez, A. Abad Barahona, A. Ibarra Peláez, C. Morales Gutiérrez y P. Ruiz-López
Palabra clave: Cáncer colorrectal, Vía Clínica, Mejora de Procesos Asistenciales.
Objetivos:Principal: Evaluación y mejora del proceso: tratamiento quirúrgico del cáncer colorrectal. Específicos: 1- Evaluar la calidad científico-técnica y la efectividad clínica del proceso identificando las áreas susceptibles de mejora. 2- Diseñar e implantar una Vía Clínica (V.C.) que sirva como herramienta para la evaluación y mejora del proceso.3- Analizar los resultados de la V.C. tras dos años de su implantación.
Metodología: Análisis del proceso: Diagrama de flujo. Estudio transversal, observacional y retrospectivo de historias clínicas de pacientes intervenidos en cirugía programada durante 1995-1998. Definición de los puntos fuertes, áreas susceptibles de mejora e indicadores de calidad del proceso.
Áreas susceptibles de mejora y estándares (S): Realizar consulta preanestésica ambulatoria (S > 90%), disminuir la estancia preoperatoria hasta ¾ 3 días (S > 70%) y la postoperatoria hasta 9 días (S >= 70%), aplicación del consentimiento informado (S > 90%), cumplimiento del protocolo de profilaxis antibiótica (S > 90%), disminuir el uso de nutrición parenteral (S ¾ 20%), aplicación de cuestionarios de satisfacción y de calidad de vida a los pacientes tratados (S >= 60% de los casos).
Vía Clínica: Documentos que la componen: criterios de inclusión, hojas de información para el paciente y los familiares, matriz temporal, hojas de verificación, hojas de variaciones, cuestionarios de satisfacción y calidad de vida, cuadro de indicadores y estándares. Evaluación periódica: Análisis semestral del cumplimiento de los estándares.
Resultados: Período 2000 y 2001. Incluidos en la Vía Clínica 82 pacientes (57% ASAII - 43% ASA III). Estándares alcanzados (92,3%): Inclusión en la VC 97% (S >= 80%), salida de la VC 5,3% (S ¾ 10%), consulta preanestésica ambulatoria 92% (S >= 90%), estancia preoperatoria (¾ 3 días) 95,2% (S >= 70%), consentimiento informado 100% (S >= 80%), profilaxis antibiótica 91,6% (S >= 90%), profilaxis TEP 100% (S >= 95%), nutrición parenteral 12% (S ¾ 20%), éxitus 2,6% (S < 3%), infección de herida 17,3% (S ¾ 20%), complicaciones mayores 14,6% (S < 25%), satisfacción 87% (S > 80%). Estándares no alcanzados (7,6%): estancia postoperatoria (9 días) 48,3% (S >= 70%).
Conclusiones:1) La evaluación previa del proceso ha permitido identificar las oportunidades de mejora. 2) La Vía Clínica diseñada a partir de la evaluación del proceso constituye una herramienta excelente para su sistematización y mejora. 3) La Vía Clínica ha permitido alcanzar el 85,7/1% de los estándares fijados.
COORDINAR LOS PROCESOS ASISTENCIALES NOS HACE OBTENER MEJORES INDICADORES DE CALIDAD
F. Martínez Lozano, J.J. Rivas de Andrés, F.J. García Tirado, P. Martínez Vallina y R. Embun Flor
Palabra clave: Indicadores de calidad. Coordinación de procesos.
Introducción: Coordinar las diferentes dimensiones de la calidad asistencial, es de vital importancia ya que con ello conseguimos una asistencia de excelencia al mejorar la eficiencia, alcanzar las expectativas de los pacientes y reducir los costes.
Objetivo: Comunicar la efectividad y el ahorro que se produjo en nuestra Unidad al implantar una Vía Clínica en Enero de 2000.
Metodología:1) Coordinación de las diferentes actividades de los médicos, enfermeras y otros profesionales al detallar las actividades del día a día, evitando la variabilidad y la individualidad del profesional. 2) Se realiza el estudio durante 22 meses, cumpliendo los criterios de inclusión: pacientes que no han tenido complicaciones postoperatorias y han seguido la Vía Clínica. 3) Comparamos el antes y el después de la implantación de la Vía Clínica, valorando los días previos a la intervención y los días posteriores hasta el alta.
Grupo I: 34 pacientes tratados antes de implantar la Vía Clínica (Julio 1996-Abril 1998) con una edad media de 60 años (19-81), hombres 33 (97%), mujeres 1 (3%), con una estancia media hospitalaria de 12,4 días (9-26), días de estancia media hospitalaria previos a la intervención quirúrgica 3,5 (1-13), días de estancia media hospitalaria posquirúrgicos 8,8 (6-12)
Grupo II: 26 pacientes tratados después de implantar la Vía Clínica (Enero 2000-Octubre 2001) con una edad media de 59 años (35-76), hombres 21 (80,7%), mujeres 5 (19,2%), con una estancia media hospitalaria de 8,2 días (6-12), días de estancia media hospitalaria previos a la intervención quirúrgica 1,1 (1-4), días de estancia media hospitalaria posquirúrgicos 7 (5-11).
Resultados: En el estudio estadístico que realizamos obtenemos como resultados muy significativos (p= 0,0001) la estancia media en los días prequirúrgicos y en los posquirúrgicos y por tanto, la estancia media hospitalaria.
Conclusiones: La implantación de la Vía Clínica asegura la coordinación de los procesos asistenciales de los diferentes profesionales, dando una perspectiva interdisciplinar que es capaz de identificar el propio paciente. Disminuye la ansiedad del paciente ante el ingreso al poder dotarle de una buena información y reduce las estancias inadecuadas, lo que nos proporciona un ahorro considerable.
MEJORA DE CALIDAD EN UNA UNIDAD DE CIRUGÍA TORÁCICA
F. Martínez Lozano, J.J. Rivas De Andés, F.J. García Tirado, P. Martínez Vallina, R. Embun Flor y P. Martínez Mongay
Palabra clave: Programas de mejora de calidad.
Introducción: Es de vital importancia mejorar la calidad asistencial que el cliente recibe en nuestro servicio, por ello es necesario que la totalidad de funciones y características del servicio sean potenciadas a su máxima capacidad para satisfacer las necesidades del usuario. En nuestro hospital se puso en marcha el Programa de Mejora de Calidad Asistencial (PMCA) en 1992.
Objetivo: Comunicar los pasos que se dieron en 1999 para diseñar e implantar el PMCA en una Unidad de Cirugía Torácica.
Metodología: 1) La Unidad de Calidad Asistencial (UCA) impartió en Junio-99 un curso de CA cuyos objetivos eran: adquirir conocimientos metodológicos y analizar elementos conceptuales para identificar y priorizar problemas de calidad, dando apoyo para participar en actividades de Mejora de Calidad (MC). 2) Se formo en nuestra Unidad un grupo de trabajo (Diciembre-99) en MC, formado por 4-5 personas que desarrollaron una base de funcionamiento (estatutos). 3) Este grupo comenzó el trabajo con detención de problemas utilizando el método de "tormenta de ideas", analizó los problemas con el diagrama "causa-efecto", priorización con la "comparación de parejas" y seleccionó según criterios una propuesta de actividades.
Resultados: Se seleccionaron unos problemas para comenzar a trabajar con ellos: modificación en la distribución de tarea, protocolo de preparación al paciente prequirúrgico con gráficos de rasurado, reparación y adjudicación de material, guías clínicas (para el profesional y para el paciente), información a la familia tras la cirugía, creación de una pequeña biblioteca, renovación y reparación del mobiliario, encuesta de valoración del paciente, programa de conferencias, organización del "memorandum" científico, etc...
Discusión y Conclusiones: La formación de un Grupo de Mejora de Calidad Asistencial propio de una unidad, trae consigo la implicación del personal que lo conforman, realizando de una forma ordenada y continua la búsqueda y resolución de problemas para conseguir la satisfacción del cliente al recibir una asistencia sanitaria de excelencia.
LA HERNIA INGUINAL Y SU TRATAMIENTO EN LOS PACIENTES MAYORES
M.A. Ciga Lozano, F. Oteiza Martinez y H. Ortiz Hurtado
Palabra clave: Hernias y CMA.
Objetivo: Valorar si la hernia inguinal, en un programa de cirugía mayor ambulatoria (CMA), puede ser intervenida en pacientes mayores con los mismos índices de calidad que en pacientes de menor edad.
Material y método: De enero a diciembre de 2001 se han recogido de forma prospectiva los datos de 299 pacientes que fueron intervenidos de forma electiva por una hernia inguinal unilateral. En todos los casos se realizó una hernioplastia sin tensión con malla de polipropileno. 90 pacientes (grupo I) fueron mayores de 70 años (rango 71-93). En este grupo de pacientes se ha evaluado, de forma comparativa con el grupo de pacientes de menor edad (grupo II, 209 pacientes), el índice de sustitución en CMA, la tasa de ingreso, la tasa de reingreso y las complicaciones postoperatorias.
Resultados. El índice de sustitución en CMA fue del 80,0% en el grupo I y del 81,8% en el II (pNS). La tasa de ingreso (2,2% en el grupo I, 1,4% en el grupo II) y la tasa de reingreso (0% en el grupo I y 0,4% en el II) tampoco fueron significativamente diferentes. El porcentaje de complicaciones postoperatorias fue igualmente similar (3,3% en el grupo I y 1,9% en el II).
Conclusiones. Los pacientes mayores de 70 años que van a ser intervenidos por hernia inguinal, pueden beneficiarse de entrar un programa de CMA con los mismos índices de calidad que los pacientes de menor edad.
PACIENTES ASA III Y HERNIOPLASTIA INGUINAL EN RÉGIMEN AMBULATORIO
M.A. Ciga Lozano, F. Oteiza Martinez y H. Ortiz Hurtado
Palabra clave: Hernias y CMA.
Objetivo. Evaluar el comportamiento de los pacientes ASA III intervenidos de hernia inguinal en un programa de CMA comparativamente con los pacientes ASA I y II.
Material y método. De enero-2000 a diciembre-2001 se han recogido de forma prospectiva los datos de 509 pacientes (398 ASA I y II, 110 ASA III) intervenidos por hernia inguinal no complicada, de los que 384 (75,5%) fueron intervenidos en régimen ambulatorio. De éstos, 305 pertenecían al grupo ASA I o II y 79 habían sido catalogados como ASA III. La edad fue significativamente mayor en el grupo de pacientes ASA III (79 vs. 60 años; p < 0,001).
Resultados. El índice de sustitución fue del 76,6% para los ASA I y II y del 71,8% para los ASA III (pNS). La tasa de ingreso fue similar en los dos grupos (2,2% en ASA I y II vs. 3,7% en ASA III; pNS), y también la tasa de reingreso (0,3% vs. 0%; pNS). Tampoco hubo diferencia en la tasa de morbilidad (2,6% en ASA I y II vs. 3,7% en ASA III; pNS). En ningún caso la cirugía provocó una desestabilización de la situación basal de los pacientes ASA III.
Conclusiones. Los pacientes con hernia inguinal clasificados como de riesgo anestésico III en la clasificación ASA, estables en los meses previos y bien seleccionados, pueden beneficiarse de entrar en un programa de CMA en los mismos términos que los pacientes ASA I y II.
SEGURIDAD DE LA APLICACIÓN DE PROTOCOLOS DE EVALUACIÓN PREOPERATORIA EN CIRUGÍA PROGRAMADA
A. Cegarra-Mateo, P. Iglesias-Casarrubios, P. Ruiz-López, M.V. Castells-Armenter y J. Alcalde-Escribano
Hospital 12 de Octubre. Unidad de Calidad.
Palabra clave: Valuación-preoperatoria, Pruebas-diagnósticas, Riesgo anestésico, Protocolo, Audit.
Objetivos: Evaluación de la seguridad de la aplicación de dos protocolos de valoración preoperatoria (Asociación Española de Cirujanos-AEC y H.12 de Octubre-H12O). Otros objetivos: cumplimiento de los protocolos, consumo de recursos y calidad de los datos de registro.
Metodología: Estudio descriptivo y transversal de 155 pacientes considerados inicialmente sanos y asintomáticos (ASA 1) en la consulta de preanestesia del H12O en los meses marzo-mayo de 2001. Se revisó la documentación clínica de los pacientes después de la intervención quirúrgica, obteniendo datos de: pruebas, cumplimiento de los protocolos, aportación de datos anormales de las pruebas y calidad de registros. Los casos en los que hubo aportaciones no esperadas de las pruebas fueron valorados por un grupo de cirujanos y anestesiólogos para la evaluación de su impacto clínico peroperatorio.
Resultados: En las pruebas pedidas "en exceso" se observaron 5 casos que requirieron evaluación por el grupo. Estos casos fueron registrados como: posible de forma leve de enfermedad de von Willebrand, aumento de creatinina, aumento discreto del tiempo de cefalina, hiperglucemia y discreta elevación de transaminasas. En estos casos, no se modificó el plan de actuación previsto en el período peroperatorio. Dos casos pasaron de ASA 1 a ASA 2, sin afectar igualmente las pautas ni la evolución clínica. El cumplimiento del protocolo del H12O fue del 16,77%; si se hubiera aplicado el de la AEC, hubiera sido del 2%. Se solicitaron gran cantidad de pruebas fuera de protocolo, siendo para los protocolos del H12O y AEC, respectivamente: RX tórax 40,64% y 31,6%; ECG 32,25% y 18,7%. El exceso de otras pruebas convencionales en el protocolo de la AEC fue: hemograma 56,1%, hemostasia 83,87% y bioquímica 54,83%. Se registró algún tipo de incidencia en las hojas de preanestesia en el 14,2% de los casos (17 retrasos en pruebas, 3 inexistencias de hojas y 2 no constancias de antecedentes personales).
Conclusiones:1) La aplicación de protocolos de valoración preoperatoria es segura, ya que las anomalías de los tests no han representado modificación del plan peroperatorio. 2) Se han solicitado muchas pruebas innecesarias. 3) Los registros de las hojas de preanestesia han sido apropiados.
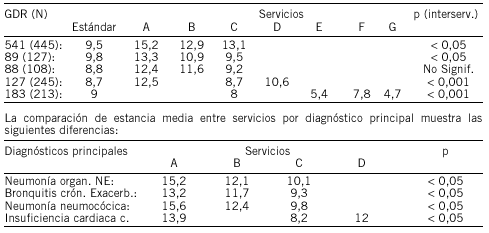
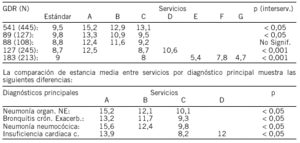
COLECISTECTOMÍAS POR VÍA LAPAROSCÓPICA: UNA MEJORA DE EFICIENCIA INSUFICIENTEMENTE REFLEJADA EN LA CLASIFICACIÓN GRD
A. Jiménez Puente, J.J. Escalona Gutiérrez, N. Gándara Adán, J.A. García Ruiz, N. González Sendra y A. Lara Blanquer
Hospital Costa del Sol.
Palabras clave: Colecistectomía laparoscópica, Estancia hospitalaria, GRD.
Objetivos: La introducción en los últimos años del abordaje laparoscópico en las colecistectomías ha supuesto una mejora de eficiencia al reducir los tiempos de quirófanos y la estancia media (EM) hospitalaria. El tipo de abordaje quirúrgico determina la asignación de las colecistectomías a diferentes categorías de los Grupos Relacionados con el Diagnóstico (GRDs), clasificación utilizada en todos los hospitales de nuestro medio. Estudiamos si la extensión de la cirugía laparoscópica mejoró los indicadores de eficiencia del servicio de Cirugía valorados mediante el sistema GRD.
Metodología: Se calculó el número de altas y EM de los procedimientos quirúrgicos colecistectomía por laparotomía (CLT) (CIE-9-MC: 51.22) o por laparoscopia (CLP) (CIE-9-MC: 51.23) realizados de forma programada en el Hospital Costa del Sol (Marbella) entre 1997 y 2001, mediante el análisis del CMBD de hospitalización. Se compararon 2 indicadores de eficiencia basados en GRDs: el Peso Medio Relativo y el Índice Funcional, para las intervenciones realizadas en 1997 y 2001.
Resultados: El porcentaje de CLP aumentó progresivamente, desde el 40% en 1997 hasta el 87% en 2001. La EM de las CLP se mantuvo bastante estable en torno a 1,9 días, mientras que la de las CLT fue aumentando, desde 3,8 días en 1997 a 5,9 en 2001, al quedar restringida a los casos más complejos. Las intervenciones de CLP se asignan a GRDs de menor peso que las de CLT, por lo que, entre 1997 y 2001 se produjo una disminución del 23% en el Peso Medio Relativo y un aumento del 21% en el Índice Funcional de los GRDs de esta patología, lo que a primera vista podría interpretarse como una disminución en el nivel de eficiencia.
Conclusiones: Las colecistectomías por vía laparoscópica son un buen ejemplo de que deben evitarse análisis simplistas basados en el sistema GRD, sobre todo en procesos quirúrgicos que se asignan a diversas categorías según la intervención seleccionada.
LA GESTIÓN DEL DOLOR EN LA CMA A TRAVÉS DE LA TRAYECTORIA CLÍNICA
O. Marco Eza, M.J. Martínez Arce, M. Cando López, A. Gutiérrez Villagra y J.F. Pajares Díaz-Meco
Hospital de la Creu Roja
Palabras clave: Dolor, Trayectoria Clínica, Evaluación, Indicadores de calidad.
Introducción/objetivos: Nuestra organización ha adoptado la Gestión por Procesos como modelo más adecuado para llevar a cabo una gestión eficiente y de calidad óptima. En base a esto se planteó en la CMA la elaboración de las Trayectorias Clínicas permitiendo así a los profesionales fomentar la mejora continua de la calidad de la asistencia a través de la evaluación del propio proceso que nos permite conocer los resultados del mismo así como las variaciones que le afectan. Uno de nuestros principales objetivos en el proceso de CMA ha sido la gestión del dolor a través del conocimiento de la incidencia del dolor y características, tanto en el postoperatorio inmediato como en domicilio, para así establecer estrategias de mejora pertinentes.
Metodología: Desde junio de 2001 hasta la actualidad venimos realizando un sistema de evaluación continua de las Trayectorias Clínicas de aquellos procesos más comunes en la CMA. Para ello se ha diseñado un registro propio para la recogida de datos en un aplicativo informático elaborado en Acces donde se recogen los criterios de resultados/alta y las variaciones de todos los pacientes incluidos en Trayectoria. Mensualmente se elaboran los indicadores de calidad que son evaluados por los profesionales implicados para establecer las mejoras, siendo una de ellas en el tratamiento del dolor.
Resultados: En las Trayectorias de CMA el dolor no se observa como una variación importante en los diferentes procesos, sólo el 1,4 % de los o alargamiento de la estancia en la CMA es por este motivo y el dolor en domicilio también es poco incidente (3%). Sin embargo existen algunos procesos como las herniorrafias, donde la incidencia (92,6%) y reincidencia (39%) del dolor es más importante. Tras la estrategia de mejora que se llevó a cabo con un replanteamiento de la pauta analgésica en estos pacientes se produjo una reducción significativa de la incidencia del dolor (p< 0,000) y de la reincidencia (p < 0,006).
Conclusiones: El sistema de evaluación continua de las Trayectorias en CMA nos permite:
La gestión del dolor
Establecer las mejoras necesarias para poder dar calidad asistencial
La implicación de los profesionales que intervienen en el proceso.
AMBIENTE LIBRE DE LATEX: UN RETO PARA UN HOSPITAL
L. Ballesteros, R. Oliveros y G. Cobo
Unidad de M. Preventiva y Bloque quirúrgico del hospital Alto Guadalquivir de Andujar
Palabras clave: Proceso asistencial, Plan de comunicación, Alergia al látex.
Objetivos:1) Evitar reacciones adversas en paciente alérgica al látex sometida a una intervención de cirugía mayor programada a través de la individualización del protocolo de atención al paciente con alergia al látex.
2) Coordinación de distintos niveles de atención a través de un plan de comunicación interna. 3) Evaluación en cada fase de atención el grado de cumplimiento del mismo.
Material y métodos: - Captación del caso a través de consulta de preanestesia.: Entrevista al caso: entrevista semiestructurada mediante guión. Se analizan las dimensiones siguientes: 1.Grado de alergia. 2. Grado de información de la paciente y su entorno, 3. Grado de concienciación de su problema, 4. Miedo a la intervención, 5. Miedo a reacción adversa al látex, 6. Confianza en los profesionales del hospital, 7. Expectativas de la atención y 8. Satisfacción con resolución del proceso a priori. - Diseño de un plan de comunicación interna específico basado en la información obtenida previamente. - Evaluación del cumplimiento del protocolo de atención (ciclo PDCA). Registro en aplicación informática específica.
Resultados: - Entrevista al caso: 1. Hipersensibilidad inmediata. Dermatitis de contacto. Síndrome de alergia oral al melón. 2.Información sobre el problema adecuada. Información del entorno. 3.Exceso de confianza en relación al contacto con látex, escasa conciencia de peligro de su entorno. 4. Importante sensación de miedo a la intervención. 5. Miedo moderado a reacción adversa al látex durante la estancia en le hospital. 6. Elevada confianza en los profesionales del hospital. 7 Altas expectativas en el control y la atención de su proceso y 8. Alto grado de satisfacción para garantizar su atención de todos los profesionales implicados hasta el momento. - Todo los profesionales implicados en la hospitalización del caso conocían sus funciones. - Ingreso en el mismo día de la intervención en Unidad especial de hospitalización. Verificación del tratamiento de profilaxis al látex prequirúrgico. Señalización del entorno; libre de látex; e identificación de la paciente. Durante su estancia en quirófano no fue necesario el uso de recursos no previstos. En los menús se comprobó que correspondían a la dieta prescrita en este tipo de alergia. - Satisfacción de la paciente y su entorno familiar al alta.
Conclusiones: En la era de la gestión por procesos la individualización de la atención sanitaria así como la satisfacción del usuario se imponen como elementos irrenunciables de la calidad, además como herramienta clave para conseguir la continuidad asistencial es necesario el diseño de un plan de comunicación adaptado a los objetivos perseguidos por la organización. En nuestro caso, el alto grado de satisfacción y la ausencia de reacciones que la paciente identificaba como alérgicas compensan el esfuerzo realizado.
MICRODISCECTOMÍA O DISCECTOMÍA ESTÁNDAR EN HERNIA DISCAL LUMBAR ¿LA MEJOR ELECCIÓN?
P. Iglesias-Casarrubios, P. Gómez-López, R. Alday-Anzola, R. Díez-Lobato, J. Cruz-Bertolo y P. Ruiz-López
Hospital Universitario 12 de Octubre.
Palabra clave: Hernia discal lumbar, microdiscectomía (M), discectomía (D), calidad, resultados.
Introducción: Desde el desarrollo de la microdiscectomía las indicaciones y posibles ventajas siguen siendo un tema controvertido. Algunos autores han defendido sus ventajas (estancias, tiempo de intervención, baja laboral) mientras que otros no observaron un beneficio a largo plazo.
Objetivo: Determinar la técnica quirúrgica que más beneficiaría a los pacientes con hernia discal lumbar mediante una revisión exhaustiva de la bibliografía y análisis de los resultados.
Metodología: Sujetos de estudio: artículos publicados. Fuentes de información revisión bibliográfica:
Bases de datos MEDLINE, Best Evidence, IME y Cochrane Library para la búsqueda de artículos publicados. Fase de selección de artículos: Selección de los artículos que han cumplido los criterios de inclusión. Fase de síntesis de la información y análisis de la calidad metodológica de los estudios elegidos: se ha analizado el grado de cumplimiento de criterios primarios (diseño del estudio, asignación aleatoria de tratamientos, etc) y secundarios definidos en el Manual de Colaboración Cochrane. Síntesis de la información en tablas.
Resultados: Se han encontrado 4 estudios prospectivos, randomizados y controlados, se ha constatado la debilidad de la calidad metodológica: reducido tamaño muestral (50-80 pacientes), imprecisión en definición de criterios de inclusión y exclusión, dudosa similitud de los grupos, pérdida de seguimiento (21%), etc. Los resultados (M/D) no demostraron diferencias significativas en estancia (6,2/6,5 días), sangrado epidural (47/45 ml), baja laboral (94/77 días), estado funcional bueno (90%/90%; 86%/90%). El tipo y momento de evaluación de resultados fue heterogéneo y a corto plazo.
Conclusiones: - Los resultados obtenidos no han demostrado la superioridad de la microdiscectomía frente a la discectomía estándar. - Se precisan estudios controlados con mayor número de casos en los que se analicen la totalidad de los pacientes asignados a cada tratamiento, con un seguimiento a largo plazo que contemple la incidencia de complicaciones (recidiva herniaria reintervenida).
ESTRATEGIA DE OPTIMIZACIÓN DE QUIRÓFANOS EN UN HOSPITAL PÚBLICO IMPLANTACIÓN DE TARDES Y CMA INTEGRADA
C.A. Arenas Díaz, A. Blasco Peñango, C.A. Sánchez Pérez, J. López Moreno, M.J. Martínez Riera y E. Sebastián Díaz
Hospital General de Elda.
Palabra clave: Quirófanos, productividad, cirugía mayor ambulatoria.
Resumen: Se planteo la necesidad de mejorar la utilización del bloque quirúrgico del Hospital General de Elda mediante la introducción de jornada de tarde y la integración de la Cirugía Mayor Ambulatoria (CMA) en la actividad quirúrgica de manera que no existiesen quirófanos específicos de CMA, sino que cualquier proceso susceptible de CMA se hiciera intercalándose con otros procesos.
Objetivos: Aumentar la productividad de quirófanos, reducir la lista de espera y aumentar el índice de sustitución por CMA.
De un bloque quirúrgico de 7 quirófanos programados y uno urgente se establecieron dos quirófanos en funcionamiento por la tarde (aumento estructural del 28,5%), que pudimos implantar sin necesidad de aumento de plantilla médica mediante deslizamiento de jornada de personal facultativo. Para ello hubo que establecer un proceso negociador con el personal, sobre todo facultativo, para desplazar parte de su jornada laboral a las tardes, así como reforzar determinados aspectos del servicio de tardes (esterilización, celadores, etc.) En enero comenzó la nueva programación que ha permitido reducir la lista de espera en un 10,03%, la demora media en 19,83% y realizar un 31,5% de actividad quirúrgica más. El programa de cirugía mayor ambulatoria integrado en la propia organización del bloque que ha supuesto incrementar un 716,19% el número de procesos tratados ambulatoriamente con respecto al año anterior (de 105 a 962), haciendo que el índice de sustitución por CMA suba de 4,88% al 39,98%. El índice de intervenciones por quirófano de anestesia general (IPAG) para los primeros cinco meses del año ha sido de 3,8 por la mañana y 4,2 por la tarde y el índice de intervenciones de anestesia local por quirófano (IPAL) ha sido de 5,7 por la mañana y 6,9 por la tarde (durante el 2002 fueron IPAG de 3,7 e IPAL de 5,9).
Concluimos que en nuestro caso implantar jornadas de tarde e integrar la CMA en la actividad quirúrgica de manera ordinaria (no segregada en quirófanos de CMA), además de un decidido fomento de la cirugía sin ingreso, ha permitido dinamizar y rentabilizar el bloque quirúrgico mejorando la demora quirúrgica, aumentando el rendimiento del bloque quirúrgico y aumentando el índice de sustitución por CMA del Hospital.
Mesa 22
Calidad en distintos ámbitos y servicios
Sala Ulzama
Jueves 10, 18:30-20:30
EVALUACIÓN DE LA CALIDAD DEL PROGRAMA DE FORMACIÓN CONTINUADA DEL ÁREA DE ENFERMERÍA
P. Gómez Peral, P. González Setién, D. Morán Casado y C. Vidal Monfort
Hospital Universitario Marques de Valdecilla.
Palabras clave: Formación continuada, Evaluación, Satisfacción.
Resumen: El Programa de Formación Continuada del Área de Enfermería pretende entroncar la demanda profesional con los objetivos y directrices institucionales. Se programan 15 acciones formativas específicas para enfermería y 11 multidisciplinares.
Objetivo: Evaluar la calidad del Programa de Formación Continuada.
Metodología:1) Solicitud de acreditación a la Comisión Nacional de Acreditación de Formación Continuada. 2) índice de asistencia: recogida de firmas; estándar: 75%. 3) Satisfacción: encuesta de elaboración propia, autoadministrada y anónima, con 11 ítems medidos en una escala (min. 1, max. 5); asistentes satisfechos o muy satisfechos: puntuación >= 4. El índice de satisfacción es una proporción entre la puntuación obtenida y la puntuación máxima posible; estándar: 75%
Resultados: Se programaron 26 Cursos, 328 horas docentes y 504 plazas. Se solicitó acreditación para 15 Cursos y se obtuvo para el 80%. El resto no son candidatos a acreditación por ser multidisciplinares. El índice de asistencia fue del 89% (D.E. 6,8); 2 Cursos no alcanzaron el estándar. El índice de satisfacción fue del 84% (D.E. 6,9); 1 Curso no alcanzó el estándar. Evaluación de cada item: el 98% refiere que los objetivos estaban claramente formulados; el 86% considera adecuada la estructura; el 53% considera adecuado el tiempo; el 89% considera adecuados los métodos docentes y el 75% los trabajos prácticos; el 79% considera útil y de interés la documentación facilitada; el 96% valora positivamente el trato recibido y el 95% al profesorado; el 90% considera útiles las enseñanzas recibidas; el 80% considera positivo haber utilizado su tiempo libre para formarse y el 88% refiere haber disfrutado mucho.
Conclusiones: 1) Los índices de asistencia y satisfacción indican que mayoritariamente el programa ha sido atractivo y satisfactorio. 2) La evaluación nos permite detectar aspectos que precisan mejorar. 3) Consideramos necesario desarrollar indicadores que permitan evaluar el impacto de la formación en la práctica diaria. 4) Las Acciones Formativas que se pueden desarrollan con los presupuestos asignados no cubren las necesidades ni la demanda profesional. 4) Sería deseable que la Comisión Nacional de Acreditación de Formación Continuada, se planteara la posibilidad de acreditar acciones formativas multidisciplinares y multiprofesionales.
GESTIÓN POR PROCESOS EN REHABILITACIÓN PSIQUIÁTRICA
F. Caro, A. Sarasola, M.V. Escolar, C. de la Cámara, M. Pinilla y C. Salavera
Residencia Profesor Rey Ardid.
Palabra clave: Rehabilitación psiquiátrica, gestión por procesos, indicadores.
Objetivos: Tras instaurar un sistema de gestión por procesos en la Residencia Profesor Rey Ardid - Unidad de Media Estancia de Rehabilitación Psiquiátrica -mejoramos la organización del trabajo, la documentación e historia clínica, así como las intervenciones con los pacientes. Se detectaron problemas en la recogida de datos y en la evaluación de los procesos, creemos debido a la inexperiencia del equipo, a la selección de indicadores demasiado ambiciosos y que no dependían enteramente del equipo. A la vista de estas oportunidades de mejora nos planteamos como objetivos: simplificación de los procesos (preingreso, ingreso, atención-rehabilitación y alta) y de sus indicadores, mejora de la coordinación de los departamentos participantes), mejora de la documentación administrativa y de la historia clínica, instauración de un sistema informático de registro y análisis de indicadores automatizado.
Metodología: Para cada uno de los procesos se realiza una evaluación, replanteamiento y rediseño de los indicadores y de los criterios de calidad. Se introduce como método de trabajo el uso sistemático del ciclo PDCA; se utilizan para el análisis de problemas y sus causas herramientas de calidad como la tormenta de ideas y el diagrama de Ishikawa, entre otros. Proponemos la realización de un ciclo PDCA mensual para cada proceso; implantación paralela del sistema de documentación y registro; optimización del software; análisis de indicadores y evaluación del cumplimiento de calidad.
Resultados: En la gestión de procesos asistenciales complejos como la rehabilitación psiquiátrica, en la que intervienen varios departamentos y agentes externos (familia, equipos de salud mental, recursos sociales), se valora como imprescindible la simplificación de los procesos e indicadores, la no duplicación de los registros, así como la automatización informática del análisis de indicadores. Se aportan los datos más relevantes de esta segunda fase de implantación, las modificaciones introducidas, los indicadores de calidad de los procesos, así como una valoración de las repercusiones en la percepción de la asistencia por parte de los usuarios.
Conclusiones: El incluir un sistema de trabajo de gestión por procesos y ciclos de mejora continua aportan una mejor organización del trabajo clínico-rehabilitador y optimización/eficiencia del trabajo en equipo.
EDIFICIO LIBRE DE HUMO MEDIANTE GRUPO DE MEJORA
M. Ballestin, J.R. Villalbí y J. Guix
Institut Municipal de Salut Publica.
Palabra clave: Espacios sin humo, grupo de mejora, consenso, tabaco.
Objetivo: Se planteó conseguir un edificio libre de humo, salvo en las zonas reservadas, mediante un proceso participativo.
Metodología: Orientada a la mejora mediante proceso participativo. Se realizó una encuesta a los empleados para conocer su opinión sobre el de tabaco en el trabajo, para facilitar la puesta en marcha de un programa. Se crea un grupo de fumadores y no fumadores y se plantea trabajar sobre el consenso y una cultura de no fumar.
Resultados: Se distribuyeron cuestionarios entre los 98 empleados del edificio, con un 55,1% de respuestas. El 50% no fumadores; 24% exfumadores y 26% fumadores. El 50% de fumadores desean dejarlo pero necesitarían ayuda. El 63% afirma que se fuma en su área de trabajo y al 60,4% le molesta. Al 80,6% de los que afirman que se fuma en su área les gustaría que se prohibiera.
Con los resultados de opinión el grupo inicia las reuniones sin culpabilizaciones y de acuerdo con las leyes vigentes, en un clima de convivencia. Se editan folletos para informar a todo el personal. Tras cinco reuniones, se habían obtenido los siguientes avances: a) revisión y actualización de la señalización; b) dos espacios destinados a salas para fumar; c) se retiran los ceniceros excepto en las salas de fumadores; d) se facilita el tratamiento por especialistas, y tiempo (en horario laboral) para asistir a terapia y se cubre el coste de los fármacos (para quienes lo precisan); e) los responsables de cada servicio velan por el cumplimiento de la normativa.
Siete de los 14 fumadores han iniciado tratamiento. A los seis meses, dos han dejado de fumar, una ha sufrido una recaída y ha reiniciado el proceso y cuatro fuman.
Conclusiones: La creación del grupo ha facilitado llamar la atención sobre el problema del humo en el edificio. La presencia de fumadores y no fumadores ha favorecido el diálogo. Se ha percibido el cambio como un beneficio para todos (fumadores y no fumadores), con escasas resistencias a la limitación de espacios para fumar. La oferta de tratamiento ha ayudado a reducir resistencias.
MEJORA EN LA ACTITUD FRENTE AL TABAQUISMO EN ADOLESCENTES TRAS UN PROGRAMA EDUCATIVO
P. García Martínez, J. Sánchez Nieto, A. Carrillo Alcaraz, A. Fernández Fernández y E. López López
Hospital Morales Meseguer, Unidad de Investigación.
Palabra clave: Tabaquismo, adolescentes, eduación.
Objetivos: Valorar el impacto de un programa educativo en las actitudes y consumo de tabaco de los adolescentes entre 12 y 14 años, del Instituto de Enseñanza Secundaria (IES)Los Cantos de Bullas.
Metodología: Ensayo con grupo de estudio (GE) (154 alumnos) y grupo control (GC) (68) aleatorizado por conglomerados uniformes. Diseño metodológico según el desarrollo de un ciclo de mejora de calidad: detección de oportunidad de mejora (actitudes y consumo de tabaco en adolescentes), análisis del problema (cuestionarios autoadministrados, validados FRISC), aplicación durante tres meses de medidas de intervención: programa educativo modificado de prevención de tabaquismo (PET-M), diseñado y aplicado por profesionales sanitarios y docentes y (Re)evaluación (cuestionarios FRISC) transcurridos nueves meses desde la conclusión del PET-M. Se evalúan las actitudes y consumo de tabaco de todos los alumnos (215) con la encuesta FRISC. Aleatorización por conglomerados: GC y GE Intervalo de confianza 95%, error 5% y proporción 50%.
Resultados: La intervención con el PET-M transcurridos nueve meses solo logra una mejora significativa en el GE en el ítem: el tabaco es malo para la salud 13 v 3 (p = 0,006), casi todas las personas mayores fuman 108 v 81 (p = 0,001). En el ítem fumas a diario en el GE se pasa de 10,9% a 16,7% de fumadores mientras que el GC de 9% a 20,4%.
Conclusiones: Existe una tendencia en ambos grupos, GE y GC, al empeoramiento en la percepción y actitud en relación con el tabaco que no se ve modificada por el PET-M en la medición realizada a los nueve meses de concluido el programa. Sin embargo existe una disminución del consumo diario en el grupo que recibió el PET-M.
ESTRATEGIA Y HERRAMIENTAS DE CAMBIO EN UNA ORGANIZACIÓN DE SALUD PÚBLICA
J. Guix Oliver, J.R. Villalbi Hereter, J.M. Armengou Iglésias, A. Plasencia Taradach., X. Llebaria y L. Torralba Novella
Palabra clave: Cambio, EFQM, Balanced Scorecard, comunicación.
Introducción: El IMSP, es el organismo responsable de la gestión de la salud pública y drogodeprendencias en la ciudad de Barcelona, y tiene un reconocido prestigio en el terreno de la investigación y la docencia. Ante su conversión en Agencia de Salud Pública, con la integración de recursos y competencias del Ayuntamiento de Barcelona y la Generalitat de Catalunya, su Comité de Dirección (CD) decide analizar su situación de partida y los retos que le comporta el futuro.
Objetivos: Evaluar nuestra situación inicial, implantar una estrategia de cambio, y evaluar sus resultados a los dos años.
Método: Durante el año 2000 se efectúa un análisis de la organización, mediante DAFO y evaluación EFQM por encuesta estandarizada, constatando dificultades en la comunicación interna, satisfacción de los profesionales, medios de comunicación, y cultura de cliente. A partir de estos resultados, el CD se constituye en motor del cambio, procediendo a la definición de la visión, y planteando cuatro ejes estratégicos básicos: transparencia, participación, eficiencia y capacidad de respuesta. Como herramientas para implementar estas líneas se elabora participativamente, a diversos niveles, un Cuadro de Mando Integral (Balanced Scorecard) como útil de clarificación de objetivos compartidos, alineados con la misión, visión y estrategia de la organización. Se elabora un Plan de Comunicación, discutido a través de un equipo multidisciplinar, y se crean las unidades de Comunicación y de Calidad. Se inicia un replanteamiento de actuación hacia los medios de comunicación y la población, dirigido a transmitir confianza y accesibilidad, que son puestos a prueba con buenos resultados en diversas crisis de salud. Se implementan grupos de trabajo, procesos de comunicación en cascada, circuitos de participación, etc. Se explicita el catalogo de productos y la cartera de clientes. Se mejora la actuación a nivel comunitario, y por ultimo, se implanta un Plan de Desarrollo de Habilidades para todos los responsables.
Resultados: A inicios del 2002 se revisa el DAFO constatando mejoras en las amenazas y debilidades. Una nueva evaluación EFQM objetiviza mejoras francas en todos los criterios.
Conclusiones: La estrategia basada en la transparencia y la comunicación permite gestionar adecuadamente un proceso de cambio y mejora de la organización.
MEJORA EN EL SEGUIMIENTO DE LAS REPARACIONES DE AVERÍAS EN UNA GERENCIA DE ATENCIÓN PRIMARIA
J.I. Fernández Martínez, M.D. Bernabé Segura, I. Martínez Ruiz, F.J. López García e I. Anza Aguirrezabala
Gerencia de A.P. de Lorca.
Palabra clave: Gerencia de Atención Primaria, Centro de Salud, Gestión de Servicios Internos, Mantenimiento.
Introducción: En los centros asistenciales (CA) de Atención Primaria (AP) se generan multitud de averías que dificultan la prestación de servicios sanitarios de calidad. La calidad de la prestación de los servicios de reparación está en relación con su rapidez, eficacia y coste. Para la gestión de cada avería existe entre los CA y la Gerencia de AP (GAP) un circuito administrativo basado en la cumplimentación de un parte de avería que a la finalización del proceso queda archivado. Su análisis permite la evaluación de la calidad de los servicios de averías pero la calidad de la información contenida en los partes no lo permite.
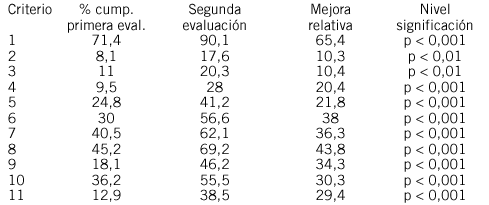
Objetivos: Evaluar y mejorar la calidad de la cumplimentación de los partes de avería.
Metodología: Se analiza el problema mediante un diagrama de causa efecto y se definen cinco criterios de calidad, "c1" consta "identificación de centro y problema", "c2" consta "evaluación y plan de trabajo", "c3" consta "informe técnico previo", "c4" consta "informe final", "c5" consta "recepción y visto bueno", especificando aclaraciones y excepciones para cada uno. La fuente de datos ha sido el registro de averías de la GAP de Lorca y el marco muestral los partes de las averías notificadas durante el año 2001 (universo de 350). Se han seleccionado 80 casos (para una precisión del 10% y una confianza del 95%), mediante muestreo sistemático aleatorio. La dimensión estudiada es científico-técnica y la evaluación es interna, retrospectiva y autoevaluada.
Resultados: Los cumplimientos han sido del 79,73% para "c1", 55,41% para "c2", 26,09% para "c3", 7,35% para "c4" y 10,14% para "c5". Los incumplimientos han sido 15 para "c1", 33 para "c2", 51 para "c3", 63 para "c4" y 62 para "c5", Los criterios 4 y 5 acumulan el 55,8% de los incumplimientos, y los criterios 3, 4 y 5 el 78,57%.
Conclusiones: Las deficiencias más relevantes son las referidas a la información sobre la reparación y la recepción por el centro del material reparado. Las medidas correctoras deben identificar responsables, recursos, suministradores y procedimientos para la reparación de averías, y clarificar cómo realizar la cumplimentación del parte a lo largo de todo el procedimiento.
IMPLANTACION CRITERIOS DE CALIDAD POLÍTICA DE COMPRAS MATERIAL SANITARIO ENFERMERIA
M.C. Castillo Gómez
Palabras clave: Conocimiento, Evaluación, Producto.
Objetivo: Mejorar el conocimiento y características de los productos.
Creación de un catálogo valorado por los profesionales que sirva de apoyo y consulta.
Material y método: Estudio cualitativo - cuantitativo dirigido a todo producto sanitario que puede ser objeto de adquisición y posterior consumo en el centro. Periodo de estudio del 01-05-01 al 31-05-02. Como instrumento de medida se diseñó una hoja de registro de valoración. La dimensión a evaluar es todo producto que llega al hospital para ser probado. La Unidad de Calidad censa todos los productos que se utilizan en el centro, centralizando la política de compras comprobando la calidad técnica de dichas muestras y el grado de satisfacción, de esta manera el hospital sabe en todo momento que productos se están valorando.
Desarrollo: Sistemática de trabajo basada en mejorar las condiciones de uso y características. Se diseña hoja evaluación material para todos los productos. Dicha hoja consta de dos apartados:
Primero:
Filiación producto
- Normas uso
- Características
Segundo:
- Ventajas
- Inconvenientes
- ¿Aporta algo nuevo?
- Valoración (Optimo, bueno, suficiente y deficiente)
Todas las muestras se reciben en la Unidad de Calidad, se apertura la hoja de evaluación rellenando el primer apartado y posteriormente se reparten las muestras con su hoja de evaluación a las Unidades implicadas.
Este material es probado-evaluado por los profesionales y el supervisor de la unidad cumplimenta el segundo apartado de dicha hoja.
Una vez cumplimentada, se remite a la Unidad de Calidad donde se analiza la información que es utilizada al realizar los informes técnicos de adquisición de productos
Resultados:
Optimo15 productos
Bueno23 productos
Suficiente21 productos
Deficiente37 productos
Total.96 productos
¿Aportan algo nuevo? 10 productos
Conclusiones: La hoja se define claramente como una medida eficaz en la política de compras. Los criterios de inclusión-exclusión de un producto en el centro estarán marcados por la valoración obtenida.
Implicación profesional en política compras.
Tener normas de uso, se rentabiliza dicho producto.
Al estar censadas las muestras se evita su pérdida.
LABORATORIOS. DETECCIÓN DE OPORTUNIDADES DE MEJORA EN LA FASE PREANALÍTICA
G. Secadas Barros, F. Guerrero García, I. Zabala Gastañares, J. Padrino Gandía, T Sánchez Salces, P. Gómez Peral, Laboratorios y Área de Formación y Calidad.
Hospital Universitario Marques de Valdecilla.
Palabras clave: Laboratorios, Evaluación, Fase Preanalítica, Mejora de la Calidad.
Introducción: Los Laboratorios del H.U.M.V. realizan anualmente 4.344.260 (2001) determinaciones analíticas. Nuestros clientes: Unidades de Hospitalización, Consultas Externas de Atención Especializada, Área 1 de Salud de la Comunidad de Cantabria y pruebas especiales de toda la Comunidad. El Programa de Mejora de la Calidad de la fase preanalítica iniciado el año 2000 contempla: 1º. Elaboración-difusión del Catálogo de determinaciones con instrucciones técnicas, 2º. Formación Continuada, 3º. Evaluación de la Calidad de muestras y volantes.
Objetivos: Evaluar la Calidad de muestras y volantes recibidos. Detectar áreas de mejora.
Metodología: Valoración de la totalidad de muestras y volantes recibidos en un periodo de 5 días laborales, excluyendo solicitudes urgentes. Elaboración de hoja de recogida de datos conteniendo los criterios de calidad de muestras y cumplimentación de volantes. Las Supervisoras de los Laboratorios son las encargadas de recoger los datos. Los resultados se expresan en frecuencias relativas. Cada volante se considera un paciente. A cada volante le puede corresponder una o varias muestras, en relación a las determinaciones solicitadas.
Resultados: Se recibieron 9.484 pacientes. Se contabilizaron 1.206 errores, frecuencia relativa (fr) 12,68%, de los cuales, 1.010 fr 10,64% corresponde a errores del volante y 196 fr 2,06% a las muestras. Procedencia: 549 fr 45,52% Atención Primaria, 387 fr 32,08% Consultas Externas y 270 fr 22,38% a Unidades de Hospitalización. De los 1.010 errores contabilizados en los volantes, el 28,41% corresponden a identificación, 12,27% al diagnóstico, 10,49% a volante inadecuado, el 9,50% no están firmadas, el 4,85% no consta la edad y en 4,45% falta el destino. El 18,61% de los errores corresponden al mismo Laboratorio y la ausencia del peso supone más del 50% de estos errores. De los 196 errores de la muestra, el 54% son muestras no adecuadas (hemolizadas, contaminadas, cantidad insuficiente), el 25,5% contenedores inadecuados y el 20,40% errores en la identificación.
Conclusiones: La fase preanalítica es el eslabón débil. Valoramos elevado el porcentaje de error (en relación a la literatura), con repercusión en el paciente, el personal y el coste. Acciones de mejora: difusión de resultados y trabajo grupal con los clientes, refuerzo de la formación y reevaluación.
MEJORA CONTINUA DE LA CALIDAD EN UNA CENTRAL DE ESTERILIZACIÓN
I. Lanzeta Vicente, E. Martínez Ochoa, J. Vidán Alli, J. Chamorro Camazón, M.C. Mateo Valencia y P. Arina Elorza
Hospital Virgen del Camino,S. Medicina Preventiva.
Palabras clave: Calidad, Esterilización.
Introducción: El control de calidad en esterilización se realiza verificando el cumplimiento de lo planificado, mediante criterios que digan lo que hay que hacer e indicadores que midan los criterios.
Objetivos:
- Evaluar la calidad de la Central de esterilización respecto a los estándares definidos por la literatura
- Definir estándares propios de calidad de la Central de esterilización
- Valorar la disminución en la utilización de Óxido de Etileno con la introducción de un nuevo sistema de esterilización en frío en octubre de 2001
Metodología: Desde el año 2001 el Servicio de Medicina Preventiva y Gestión de la Calidad Hospitalarias, a partir de los datos de actividad de la Central de Esterilización evalúa el seguimiento de la mejora continua de calidad en dicha Central.
Indicadores de calidad con estándares definidos por la literatura:
- Preparación previa de material y equipos médicos a esterilizar: estándar < 1%
- Efectividad vapor, Óxido de Etileno y Plasma Gas: estándar 100%
Indicadores para los que proponemos estándares propios según la mediana de las determinaciones efectuadas desde enero de 2001:
- Efectividad
- Carga Vapor
- Carga Óxido de Etileno
- Carga Plasma Gas
- Indicadores biológicos
Resultados: Los indicadores de calidad de la Central de Esterilización son los siguientes:
-Preparación: Todos < 1%
-Efectividad Vapor: 100%, excepto febrero de 2001 (99,80%)
-Efectividad Óxido de Etileno: 100%, excepto febrero (90,91%) y septiembre de 2001 (96,30%)
-Efectividad Plasma Gas: 100%, excepto octubre (86%) y diciembre de 2001 (83,67%)
-Efectividad: Mediana: 2,23% (Rango: 0,60-7,25%)
-Carga Vapor: Mediana: 37,39% (Rango: 33,53-46,55%)
-Carga Óxido de Etileno: Mediana: 2,12% (Rango: 0,07-2,80%)
-Carga Plasma Gas: Mediana: 3,93% (Rango: 3,11-5,09%)
-Indicadores biológicos: Mediana: 43,03% (Rango: 37,11-49,01%)
Conclusiones: Los indicadores de calidad se encuentran dentro de los estándares definidos por la literatura.
- Para aquellos indicadores sin estándar definido la utilización de la mediana puede ser un método válido de definición de estándares propios.
- La introducción del Plasma Gas ha disminuido de forma importante la utilización de Óxido de Etileno, lo que contribuye a la calidad de la Central por la disminución de los riesgos laborales y, con ello, el aumento de la satisfacción de los trabajadores.
¿CÓMO INFLUIR EN LA DEMORA DE PRUEBAS DIAGNÓSTICAS?. LA IMPORTANCIA DE LOS PEQUEÑOS CAMBIOS ORGANIZATIVOS
R. Martínez Marín, P. Gismero Menoyo, C. Sánchez Marcos, J. Iniesta Alcázar, E. Abad Corpa y A. Giménez Bascuñana
Hospital Morales Meseguer, S. Anatomía Patológica.
Palabras clave: Pruebas diagnósticas, patología, biopsia, servicios centrales, tiempos de demora, optimización, proceso.
Antecedentes y objetivos: Entre los indicadores de calidad utilizados en la valoración de un Servicio de Patología se encuentra la demora media en la emisión del informe anatomopatológico definitivo. Este es, por otra parte, uno de los aspectos más valorados por el resto de Servicios hospitalarios, que se consideran "usuarios" o clientes internos. Esta demora se ve influenciada por numerosos factores, no siempre modificables, entre los que probablemente se encuentra una correcta organización de alguno de los múltiples pasos intermedios que transcurren entre la recepción de una muestra, su procesamiento y la presentación de los portaobjetos al patólogo responsable del diagnóstico final. Este tiempo intermedio, que hemos denominado "Tiempo medio de entrega" (TME) fue el objeto de nuestro interés en el estudio.
Metodología: El TME se definió por el tiempo medio transcurrido desde la finalización del procesamiento automático de tejidos hasta la presentación de los portaobjetos al patólogo. Se efectuó una evaluación del mismo durante un periodo de 2 meses. Tras ello se aplicaron las medidas correctoras siguientes: a) Etiquetado de portaobjetos simultánea a la realización del examen macroscópico de las muestras (durante la primera evaluación esta actividad se realizaba con posterioridad). b) Corte (microtomo) de forma ordenada, por patólogo y número de referencia de la muestra (durante la primera evaluación esta actividad se realizaba de modo aleatorio).
Posteriormente se realizó una nueva estimación del TME durante un periodo equivalente.
Resultados: A pesar de que la carga de trabajo soportada por el Servicio se incrementó durante el segundo periodo de evaluación (3.252 biopsias; 116,1/día laboral) con respecto al periodo inicial (2.170 biopsias; 77,5/día laboral), se constató una disminución del TME del 72% (25 horas vs. 7 horas).
Conclusiones: El acortamiento del TME tiene como consecuencia inmediata la disponibilidad, por parte del patólogo responsable, de las preparaciones histológicas 1 día antes para su diagnóstico, con una previsible disminución en los tiempos de demora globales del Servicio. El transcurrir de una muestra por el Servicio de Patología es un proceso complejo, con múltiples fases intermedias. En ocasiones, pequeños cambios introducidos en este proceso pueden tener un efecto sorprendente en el resultado final.
GESTIÓN DE LA IMAGEN DIGITAL EN RADIOLOGÍA: EFICIENCIA EN EL USO DE LOS RECURSOS
M.T. Martínez-Berganza Asensio, F. Escolar Castellón, J.A. Garbayo Sánchez, A. Alduán Chivite, J.A. Tantos Montejo y M. Orta Alava
Hospital Reina Sofía
Palabra clave: Radiología, historia clínica informatizada, DICOM,PACS, RIS, imagen digital.
Objetivo: Integrar la imagen en la Historia clínica Informatizada ofreciendo una mejor accesibilidad a estas imágenes reduciendo las demoras en la captura y archivo, así como una mayor calidad de las mismas.
Material y método: Se ideo un sistema de gestión de imágenes, aprovechando las características de los ecógrafos y la TAC, que se integra totalmente con la historia clínica electrónica. El estándar de comunicación adoptado fue DICOM. Los generadores de imágenes son: una TAC (GE) con su estación de trabajo asociada y 2 ecógrafos (Toshiba y GE). Estos aparatos junto con una impresora digital fueron conectados formando una "red de imagen DICOM" con su propio "switch" que la aislaba de la red corporativa existente en el hospital.
Resultados: El servidor de imagen DICOM está conectado a las dos redes de forma independiente, siendo el encargado de conectarlas, recibe las imágenes DICOM que le envían los aparatos de radiología mediante el programa Radworks de GE que almacena y distribuye dichas imágenes. Las estaciones de trabajo actúan de clientes mediante el programa E-Film. Desde el punto de vista operativo, se actúa a través de la Historia Clínica Electrónica. La captura de imagen se limita a la pulsación de un único botón desde el propio aparato, en tiempo real, sin demoras. Igualmente en la TAC y la estación de procesado de imagen la captura de imágenes se hace mediante un único comando. Mediante el programa E-Film que solicita las imágenes al servidor DICOM. Se accede a las imágenes del sujeto seleccionado, pudiendo ser procesadas de forma semejante a la de cualquier aplicación de procesado de imágenes existente en el mercado. Las imágenes que quedan ligadas directamente a la HCE, lo hacen en formato JPEG sufren alguna perdida, que las convierte en solo informativas. Permaneciendo las imágenes diagnósticas en el servidor DICOM.
Conclusión: Sobre una base de historia clínica electrónica existente, es posible la integración de la imagen en la misma, de una forma sencilla, aprovechando las propias características de los aparatos usados. Se percibió una mayor rapidez al realizar la exploración Mayor eficiencia que los métodos tradicionales (multiformato) en el manejo de las imágenes.
APLICACIÓN DE CICLOS DE MEJORA EN EL ÁREA LOGÍSTICA: SALIDAS DE EMERGENCIA LIBRES DE OBSTÁCULOS
J. Martín Pérez, A.Revuelto López, M. Valtueña López y Caballero Agreda
Hospital Universitario Miguel Servet.
Palabra clave: Seguridad, calidad en gestión, ciclos de mejora.
Introducción: Hemos de manejar la seguridad como herramienta de trabajo, imprescindible para proporcionar la confianza necesaria para llevar a cabo el reto que supone el control de un gran Hospital En el Hospital Universitario Miguel Servet, históricamente las salidas de emergencia, eran utilizadas como almacenes de material. En 1999 con la implantación del Plan de Emergencia, se vio la necesidad de mantener libres dichas salidas y se creó un marco de actuaciones alcanzar esta meta
Objeto: Mantener libres de obstáculos las salidas de emergencia del hospital
Metodología: Se planificaron las siguientes 7 actividades, asignando responsables a cada una, cronograma y seguimiento.
Actividades: Elaboración de impresos, revisiones trimestrales, retirada de objetos encontrados, Informatización de los datos, Información a responsables y trabajadores, Seguimiento y análisis de problemas, evaluación anual.
Resultados: En el H.U.M.S. existen 86 salidas de emergencia. Se realizaron 12 revisiones a lo largo del periodo 1999-2001. De una situación inicial de un 19,57% de salidas con Obstáculos se ha llegado a llegado a obtener un resultado de 0,0% en la última revisión de 2001.
Conclusiones:
La aplicación de los ciclos de mejora continua combinados con la monitorización de indicadores permite controlar y mejorar aspectos clave de seguridad en el ámbito hospitalario. El trabajo en equipo y coordinación de los distintos grupos profesionales implicados se ha confirmado como elemento clave para la mejora de los resultados.
Mesa 23
Gestión por procesos: ámbito específico
Sala Bardenas-Belagua
Jueves 10, 18:30-20:30
DEFINICIÓN DEL MAPA DE PROCESOS EN UNA UNIDAD DE CUIDADOS INTENSIVOS (UCI)
F. Lacoma Lanuza, S. Lorenzo Martínez, S. Temprano Vázquez, J.C. Sánchez García, C. San Emeterio Pérez y A. Algora Weber
Unidad de Cuidados Críticos; Fundación Hospital Al
Palabra clave: Gestión de procesos, UCI.
Introducción: La calidad en Medicina Intensiva se evalúa habitualmente por la efectividad y, en menor medida, la eficiencia de sus actuaciones. Buscar la calidad total exige incorporar las expectativas y satisfacción de los clientes. La Gestión de Procesos, parte fundamental de la Gestión de la Calidad Total, persigue que sean progresivamente más efectivos, eficientes y adaptados a las necesidades y expectativas de los clientes mediante su mejora continua y permanente. A pesar de su potencia como herramienta de mejora, su empleo en Medicina Intensiva ha sido anecdótico salvo por la utilización de vías clínicas en procesos muy estructurados.
Objetivos: Definir el mapa de procesos de la UCI de la Fundación Hospital Alcorcón (FHA) y planificar uno de los procesos operativos identificados.
Metodología:Ámbito: UCI, con 12 camas y 500 ingresos anuales, de un hospital de segundo nivel del Instituto Madrileño de la Salud. Método: Mediante consenso del personal facultativo y de enfermería de la UCI: elaboración del mapa de procesos de la Unidad; selección, según criterio principal de prevalencia, de un proceso operativo y su planificación, que nos permitirá aplicar el método PDCA de mejora continua.
Resultados: Se ha elaborado el mapa de procesos de la UCI de la FHA diferenciando procesos operativos, de apoyo y estratégicos. Se ha seleccionado el proceso "asistencia al paciente ingresado en UCI con diagnóstico de Infarto Agudo de Miocardio". En su diseño se han incluido: definición funcional y límites; identificación y funciones del propietario; estructuración de las salidas, y definición de sus características de calidad, tras identificar a los clientes y sus necesidades; organización de las actividades mediante diagramas de flujo; y estructuración de las entradas y de los recursos necesarios. Por último, siguiendo criterios basados en la evidencia científica disponible y aceptados internacionalmente, definición de los indicadores para su monitorización, el origen de los datos necesarios para su construcción y la periodicidad de su evaluación.
Conclusiones: La gestión de procesos es una herramienta de gestión de la calidad aplicable en nuestra UCI. Permite identificar los procesos clave de nuestra actividad y planificarlos con criterios de efectividad, eficiencia y satisfacción de los clientes.
PROGRAMA DE CALIDAD EN UNA UNIDAD DE CIRUGIA MAYOR AMBULATORIA
R. Díaz Peral, A. Fernández Zulueta, M. Tejedor Fernández, J. Vergara Hernández, J. Marín Morales y F. Marín Puerto
Palabras clave: Calidad, Cirugía Mayor Ambulatoria, Gestión por procesos.
Objetivo: Diseño y aplicación de un Programa de Calidad en una Unidad de Cirugía Mayor Ambulatoria (UCMA).
Metodología: Constitución de un equipo de trabajo formado por Cirujano, Jefe de UCMA, Director de Calidad hospitalario, Supervisora de enfermería y Médicos (colaboradores externos). Material: un instrumento propio "ad hoc" para el Área hospitalaria de Valme (Sevilla), elaborado por el Director de Calidad, con algunas modificaciones. Realización de seis sesiones de trabajo conjunto. Nombramiento de un Coordinador de calidad en la UCMA (un cirujano de la citada unidad). Presentación del programa, y del Coordinador, a los profesionales de la UCMA.
Resultados: Documento donde quedaron reflejados los siguientes aspectos:
Misión de la UCMA.
Objetivos: general y específicos.
Clientes internos y externos.
Cartera de servicios.
Previsión de actividad anual.
Métodos de identificación de problemas: grupales (grupos focales, de mejora, comités), encuestas de satisfacción de profesionales y usuarios, opinión de profesionales, etc.
Métodos de análisis de las causas y de las posibles mejoras: parrilla de análisis, diagramas causa- efecto en espina de pescado, diagramas o análisis de flujos, gráficos de Pareto, etc.
Gestión por procesos: se incluyó este apartado para la adaptación al Plan de calidad andaluz, posteriormente, se evaluará la adherencia a los procesos, como auténticas guías de práctica clínica.
Evaluación: indicadores de calidad científico-asistencial (con selección de unos seis de periodicidad mensual, estimados clave). Evaluación semestral de historias clínicas. Monitorización del programa de calidad.
Gestión de cuidados y atención al paciente: aplicación de programa de calidad en Enfermería.
Gestión de recursos humanos: motivación e incentivación de profesionales.
Conclusiones: Fue posible la elaboración del Programa utilizando el modelo referido. Con él se ha definido el proceso asistencial, en general, de la UCMA y se han seleccionado unos métodos de mejora de la calidad aplicables en dicha unidad. Ha tenido una buena acogida por los profesionales. Se precisa un mayor nivel de desarrollo de determinados aspectos: tratamiento estadísticos de datos, plan operativo de la gestión por procesos, evaluación de la utilidad de indicadores seleccionados, etc.
ARQUITECTURA DE PROCESOS DE CIRUGÍA MAYOR AMBULATORIA CON LA METODOLOGÍA IDEF (INTEGRATION DEFINITION FOR FUNCTION MODELING)
R. Díaz Peral, A. Fernández Zulueta, A. Arizti Bayón, M. Tejedor Fernández, J. Marín Morales y F. Marín Puerto
Palabras clave: Metodología IDEF, Cirugía Mayor Ambulatoria, Gestión de procesos.
Objetivo: Consiste en la utilización de la metodología IDEF para representar el proceso asistencial en una unidad de Cirugía Mayor Ambulatoria (UCMA).
Metodología: Constitución de un equipo de trabajo formado por Cirujano, Jefe de UCMA, Director de Calidad hospitalario y Médico colaboradora externa, con cuatro sesiones de trabajo conjunto. Utilización de: metodología IDEF (Integration Definition for Function Modeling), Guía de diseño y mejora continua y Microsoft Power Point 97, para la realización de la representación gráfica. Reunión con los profesionales de la UCMA para la presentación y ajuste del proceso.
Resultados: Se representó la arquitectura Nivel 1 (modificando el modelo de caja IDEF de la guía) y el Nivel 3 (diagrama de flujo) del proceso asistencial en UCMA, en general. Se aporta la visión global de la asistencia al paciente, desde que éste la solicita (en domicilio, Centro de Salud, Servicio de Urgencias, etc.), pasando por los diversos proveedores actuantes (Consulta de Atención Primaria, Consultas externas hospitalarias, Consulta de UCMA, etc.) y su salida, en función de las diferentes opciones (desistimiento del paciente, solicitud de pruebas complementarias, informe de alta, etc.). En su confección se delimitaron todos los pasos seguidos para la realización de las actividades y los diversos elementos que intervienen (¿quién?, ¿dónde?, ¿cómo?, ¿con qué recursos?). El análisis de la información recopilada permitió estudiar la posibilidad de simplificar o eliminar actividades sin valor añadido o variabilidad en la práctica asistencial y valorar la adecuación de los recursos consumidos. Con la simple visualización global del proceso se identificaron áreas de mejora, como puede comprobarse en los gráficos realizados.
Conclusiones: La representación gráfica del proceso asistencial mediante el método IDEF es una herramienta útil para visualizar, analizar y mejorar el flujo de trabajo y permite, a simple vista, identificar áreas de mejora, en UCMA. El propio trabajo de diseño de los gráficos provocó la incorporación de modificaciones en el proceso asistencial, mejorando su eficiencia.
IMPACTO DE UN SISTEMA INTEGRADO DE DISPENSACIÓN SOBRE LA VARIABILIDAD DE LA PRESCRIPCIÓN EN UNA UNIDAD DE CIRUGÍA SIN INGRESO
C. Alerany Pardo, J. Monterde Junyent, M.D. Farrés Puig, M.C. Plaza Ruiz y M.T. Roca Arumí
Palabra clave: Protocolos, dispensación de medicamentos, variabilidad de la prescripción.
Resumen: La Unidad de Cirugía sin Ingreso (UCSI) de nuestro Hospital realiza unas 180 intervenciones semanales de Cirugía Mayor Ambulatoria, correspondientes a 8 especialidades diferentes realizadas por diferentes equipos dentro de la misma especialidad. Esto conlleva una importante variabilidad en la utilización de fármacos.
Objetivos: Disminuir la variabilidad del uso de medicamentos mediante la aplicación de protocolos por proceso, tanto terapéuticos como profilácticos. Favorecer, mediante la distribución de sets de medicación, el cumplimiento de los protocolos y detectar las posibles variaciones en la prescripción.
Metodología: Elaboración de protocolos: Un grupo de trabajo analizó los procesos quirúrgicos de la UCSI y elaboró los siguientes protocolos, adaptándolos a la realidad Unidad: preparación y tratamiento al alta de cirugía oftalmológica, manejo del paciente diabético, profilaxis antibiótica en cirugía (PAQ), profilaxis del tromboembolismo, tratamiento del dolor en la unidad de recuperación y al alta. Para asegurar el cumplimiento de los protocolos se implantaron las siguientes medidas: Estandarización de la medicación por proceso quirúrgico. Puesta en marcha de un sistema integrado de dispensación por sets de medicación. Informes pre-impresos de alta.
Resultados: Se estudiaron 586 intervenciones quirúrgicas. Una vez puesto en marcha el sistema, el cumplimiento global de los protocolos pasó del 31,1% (51/164) al 83,2% (351/422). El análisis individualizado del cumplimiento de los protocolos revela que el porcentaje de PAQs correctas pasó del 49,1% (57/116) al 94,2% (258/274) y el coste de cada PAQ de 4,76? a 4,42?. La adecuación de los tratamientos postoperatorios en oftalmología pasó del 87,8% (36/41) al 99,2% (120/121) y el del tratamiento del dolor postoperatororio al alta del 41,1% (67/163) al 86,7% (366/422), incrementándose la pauta fija de prescripción del 62,6% (102/163) al 91,5% (386/422). El porcentaje de pacientes que no refirió dolor en casa pasó del 85,3% al 96,7%. En el primer cuatrimestre del 2002 el coste medio por procedimiento ha disminuido en un 27,6% respecto al mismo periodo del 2001.
Conclusiones: Ha disminuido la variabilidad de la prescripción en los diferentes procesos quirúrgicos y se ha mejorado la prescripción de fármacos. Ha mejorado la efectividad del tratamiento del dolor postoperatorio en el domicilio. Ha disminuido el gasto de fármacos por procedimiento quirúrgico.
COSTE BASADO EN ACTIVIDADES (ABC) EN LA UNIDAD DE CUIDADOS INTENSIVOS (UCI)
F. Lacoma Lanuza, A. Algora Weber, R. Ruiz de Luna González, P. Matilla Matilla, C. Sánchez Bermejo y S. Lorenzo Martínez
Unidad de Cuidados Críticos; Fundación Hospital Al
Palabra clave: Gestión de procesos, ABC, Infarto Agudo de Miocardio (IAM), UCI.
Introducción: En la UCI, sin una metodología uniforme para calcular los costes, resulta difícil utilizar la eficiencia como criterio de calidad. El método ABC, relacionando costes y actividades realizadas, permite identificar aquellas que no aportan valor al proceso favoreciendo una mejor gestión de los recursos disponibles.
Objetivos: Determinar el coste del proceso "asistencia al paciente ingresado en UCI con diagnóstico de Infarto Agudo de Miocardio (IAM)" utilizando el método ABC y valorar su utilidad en el cálculo de costes en la UCI.
Metodología:Ámbito: UCI de 12 camas en un hospital de segundo nivel del Instituto Madrileño de la Salud. El año 2001 hubo 515 ingresos (3110 estancias; EM: 6 días) con diagnóstico al alta de IAM en 111 casos (EM: 4 días) de los que el 31% recibieron tratamiento fibrinolítico. Método: Se ha definido un proceso tipo (paciente diagnosticado de IAM, sin complicaciones, tratado con fibrinolíticos y EM de 4 días) y las actividades que lo componen. Los costes directos se han obtenido revisando varios casos representativos del proceso tipo en nuestro sistema de información clínica (CareVue) y se han identificado los generadores de coste utilizados para asignar los costes indirectos.
Resultados: Han podido identificarse como directos únicamente los costes de farmacia, material fungible y pruebas complementarias, respectivamente el 27,7; 0,7 y 8,3% de los costes totales. Los costes de estructura, amortización de equipos y gestión del área, 11% de los costes totales del proceso, se han asignado usando la estancia como generador de coste. Los costes de personal (52% del total) han debido considerarse como indirectos y se han asignado en base a la estancia. Según este método, el coste total del proceso es 3.812,61 euros.
Conclusiones: El ABC permite describir los costes tanto en pacientes concretos como en procesos homogéneos. Su principal limitación en nuestra UCI es la necesidad de considerar los costes de personal como indirectos por la imposibilidad, con la información disponible, de asignarlos a actividades específicas usando el tiempo como generador de coste. Su utilidad como herramienta de gestión en UCI dependerá del grado de identificación de costes directos en relación con actividades específicas.
GESTIÓN POR PROCESOS: CONDICIÓN NECESARIA QUE CONTRIBUYE A ESTABLECER ELEMENTOS BÁSICOS PARA UNA GESTIÓN DE CALIDAD
I. Vicente Martínez, P. Baeza Sánchez y V. Muñoz Benavides
Dirección de Calidad, Hospital Clinico de la Pontif
Palabras clave: Gestión de Procesos, Gestión de Calidad.
La aplicación del Plan de Calidad en el HCPUC, es un proceso continuo de ajuste, rectificación y mejora a partir de la retroalimentación obtenida de los indicadores y sistemas de evaluación.
Un estudio para determinar los errores por administración de medicamentos a través del método de la observación arrojó los siguientes resultados:
N° Observaciones4.619
N° Errores producidos con lesión paciente 0
Nº Registros Omitidos o Medicamentos no Administrados439
Medicamento suspendido con Registro de Administración15
Errores de Dosis en Registro 10
Devoluciones de Medicamentos por no corresponder a solicitudes25
Con esta base utilizamos la gestión por procesos como un elemento necesario, para establecer las condiciones básicas para una gestión de calidad en el proceso de administración de medicamentos.
Objetivo: Rediseñar el proceso de administración de medicamentos, a fin de obtener una forma más efectiva y sistemática de gestión.
Metodología: Se elabora una ficha de recolección de datos basada en los tipos de errores definida por la American Society of Hospital Pharmacy para determinar el nivel de error en la administración de medicamentos y se determinan las causas mas importantes que contribuyen a la generación de problemas y como consecuencia el error. Se estudia el proceso de administración de medicamentos en cuanto a su definición funcional, límites, destinatarios y expectativas, su descomposición funcional y flujos de actividades sus características de calidad y medidas de efectividad y eficiencia.
Resultados: El rediseño del proceso de administración de medicamentos, incorpora tecnología de información para su ejecución y apoyo e incluye a todas las áreas involucradas. Evita errores por transcripción, reduciendo de esta forma el envío de medicamentos distintos a los solicitados. Facilita la coordinación entre las distintas funciones que lo integran. Permite la supervisión de la correcta administración por paciente. La solicitud de medicamentos es obtenida en tiempo real, disminuyendo así la concentración de solicitudes y tiempos entre solicitud y despacho. Permite el envío inmediato de la solicitud de medicamentos no incluidos en arsenal, a farmacias con convenio para su pronto despacho.
Conclusiones: La gestión por Procesos, implica la realización de un inventario que permite identificar aquellos claves para la consecución de los objetivos y establece condiciones básicas para una gestión de calidad.
TRAZABILIDAD EN LA GESTIÓN DEL PROCESO DE ESTERILIZACIÓN EN EL HOSPITAL ARNAU DE VILANOVA DE VALENCIA
L. Segarra Castelló y C. López Almazán
Hospital Arnau de Vilanova, Subdirección Medica.
Palabra clave: Trazabilidad. Gestión de Procesos. Esterilización. Calidad.
Objeto: Diseñar un sistema de información que recoja todos los parámetros necesarios para garantizar la liberación paramétrica del material esterilizado, dicha información se une a los datos de la persona en la que se utiliza el material, permitiendo una trazabilidad total.
Método: Definimos la esterilización como el proceso que comienza cuando el material está sucio y finaliza cuando el material estéril es usado. Este proceso involucra a las áreas de esterilización y quirófanos y diferentes estamentos. Se ha diseñado una base de datos que recoge toda la información.
Resultados: Podemos recuperar toda la información de los procesos de esterilización y asociarla a cada enfermo. Así, cumplimos la norma UNE-EN-ISO 14937 y el RD 414/1996 y podremos demostrar si en el proceso de esterilización se han dado las condiciones exigibles. En controles biológicos con resultado positivo, nos permitirá localizar el material mal esterilizado e identificar a todos los enfermos en los que se hubiera empleado éste. El sistema permite establecer costes por actividad (ABC), controlar existencias de material, generar informes con la periodicidad deseada e incluso discriminar el motivo y la frecuencia de averías, dado que la máquina no sólo ofrece información de parámetros esenciales, sino también otros parámetros internos que se emiten y vuelcan cada segundo. El sistema comenzó a funcionar hace doce meses y estamos finalizando la última etapa, que consiste en el volcado de los parámetros de la termodesinfectadora y de las máquinas de plasma gas. El hospital, debido a su política de eliminación de riesgos (Criterios 1 y 2 EFQM), para el enfermo, para el trabajador y para el medio ambiente (Criterios 6, 7 y 8 EFQM, respectivamente), ha diseñado una estrategia de eliminación paulatina del Óxido de Etileno.
Conclusiones: Es el primer soporte de trazabilidad integrada, mediante código de barras con etiquetas que soportan elevadas temperaturas y compatibles con el sistema Sterrad. Se consigue trazabilidad total, dando cumplimiento a la norma ISO 14937 y permitiendo la liberación paramétrica del material quirúrgico.
INDICADORES DE PROCESO EN LA UNIDAD DE CUIDADOS INTENSIVOS (UCI)
F. Lacoma Lanuza, S. Temprano Vázquez, R. Ruiz de Luna González, M. Pastor Armendariz, S. Pérez Pérez y S. Lorenzo Martínez
Unidad de Cuidados Críticos; Fundación Hospital Al
Palabra clave: Infarto agudo de miocardio (IAM), Unidad de Cuidados Intensivos (UCI), indicadores, Joint Commission for Accreditation of Healthcare Organizations (JC.
Introducción: La efectividad de la atención al paciente con IAM suele valorarse mediante indicadores de proceso que, en nuestro medio, se limitan a los relacionados con el tratamiento fibrinolítico. Existen otras medidas terapéuticas que también reducen el riesgo de muerte o de sufrir nuevos eventos coronarios y cuya utilización apropiada es usada por la JCAHO como criterio de calidad para la acreditación de centros sanitarios (sistema Oryx®).
Objetivos: Establecer la situación previa a la puesta en marcha del proceso "atención al paciente ingresado en UCI con diagnóstico de IAM" en la UCI de la Fundación Hospital Alcorcón, utilizando indicadores clave del sistema Oryx® de la JCAHO, e identificar potenciales áreas de mejora.
Metodología: Ámbito: UCI polivalente de 12 camas de un hospital de segundo nivel del Instituto Madrileño de la Salud. Método: Análisis retrospectivo de los 111 pacientes dados de alta durante 2001 con diagnóstico de IAM mediante revisión de historia clínica informatizada (HP-Doctor®), gestor de peticiones (GPC®) y base de datos ARIAM. Se han calculado los siguientes indicadores: tasas de utilización de aspirina y betabloqueantes en las primeras 24 horas de ingreso; tasa de utilización, al alta de UCI, de IECAs en pacientes con fracción de eyección del ventrículo izquierdo (FEVI) < 40%; tasa de solicitud de LDL-colesterol durante la estancia en UCI, y tasa de utilización de estatinas en pacientes con LDL-colesterol > 100 mg/dl. Estos indicadores identifican candidatos óptimos para recibir un determinado tratamiento y su estándar de cumplimiento debe ser 100%.
Resultados: Durante el año 2001, en nuestra UCI, la administración de aspirina y betabloqueantes en las primeras 24 horas de ingreso fue 100% y 66%, respectivamente; la utilización de IECAs al alta en caso de FEVI < 40%, 89%; la determinación de LDL-colesterol durante la estancia en UCI, 53%; y la administración de estatinas en caso de LDL-colesterol > 100 mg/dl, 29%.
Conclusiones: Aplicar los indicadores de proceso descritos nos ha permitido conocer nuestra situación actual respecto al uso de algunas terapéuticas relevantes en el IAM e identificar como áreas de mejora prioritarias la utilización de betabloqueantes y estatinas y la determinación de LDL-colesterol.
DEL GRUPO DE MEJORA A LA GESTIÓN POR PROCESOS: UN PASO ADELANTE
C. Mompó i Avilés y N. Alós Anguera
Palabra clave: Procesos, grupo de mejora, alimentación.
Objetivo: Describir la aplicación de la metodología de gestión por procesos (GPP) en un área, la gestión de la alimentación de los pacientes, en la que se trabajó previamente con un grupo de mejora (GM) multidisciplinario.
Metodología: Se escogió este proceso por su amplia repercusión en el Hospital y por haber sido objeto hasta ese momento del trabajo de un GM. Se nombró una propietaria del proceso (la dietista del Hospital) y un equipo de soporte a la implantación de la GPP. Se aplicó la metodología de GPP definiendo la misión del proceso, los indicadores de gestión, las relaciones cliente-proveedor y el análisis DAFO (ayudas, barreras, puntos fuertes y áreas de mejora). Se seleccionaron varias áreas de mejora, de las cuales se realizó un análisis causa-efecto.
Resultados: Se ha definido la misión del proceso, los elementos del entorno directamente relacionados y 15 indicadores de gestión (10 disponibles y el resto factibles en un corto período de tiempo). Se han analizado 3 áreas de mejora y se han establecido 10 acciones de mejora para un período temporal de 6 meses.
Conclusiones:
Áreas de mejora:
Facilitar la comprensión del vocabulario y la metodología a los propietarios, independientemente de su nivel de formación académica.
Profundizar en la formación de técnicas de análisis de problemas y mejora continua.
Mejorar la gestión del tiempo de los propietarios para compatibilizar esta actividad con la suya habitual.
Puntos fuertes:
Análisis previo realizado en el grupo de mejora: ha servido como base para describir la misión del proceso, establecer indicadores de gestión, realizar la matriz DAFO y realizar el análisis causa-efecto de algunas áreas de mejora.
Trabajo coordinado entre el propietario, los directivos directamente relacionados con el proceso y el equipo de soporte a la implantación: facilita la puesta en control y evaluación del proceso, y el establecimiento de acciones de mejora.
La metodología de gestión por procesos permite al propietario la formulación explícita y estructurada de la razón de ser del proceso en el que trabaja, es decir, de su actividad diaria, así como de las relaciones existentes con otros procesos.
LAS ACCIONES DEL PROGRAMA DE CALIDAD Y LOS INFORMES DE ALTA
V. Ureña Vilardell y M.A. Sánchez Molano
Hospital Ramón y Cajal, Unidad de Calidad.
Palabra clave: Informes de Alta, Estrategias de Calidad, DPO.
Resumen: La obligatoriedad del Informe de Alta posthospitalización se estableció en 1984 a través de la Orden Ministerial 2254, BOE 14 Septiembre, pero nuestro hospital nunca evaluó su nivel de cumplimiento hasta 1994. Entonces el porcentaje de informes de alta definitivos al mes del alta del paciente era del 62.08%.
Objetivo: Mejorar el % de informes de alta definitivos, en pacientes hospitalizados, realizados al mes del alta del paciente.
Metodología: Las estrategias seguidas por el Programa de Calidad durante estos años fueron las siguientes:
1994-1996: Recomendaciones, reuniones, recordatorios, edictos... dirigidos a los Servicios en los que se recordaba la obligatoriedad e importancia del informe de alta.
1997-2001: Pacto del objetivo con los facultativos de los Servicios mediante Dirección Participativa por Objetivos (DPO), con estándares anuales y feedback mensual de resultados a los profesionales por el que se les notificaba el "ranking" de todos los Servicios del Hospital, pero estaban codificados y solo identificaban el suyo.
1999-2001: Pacto, también mediante DPO, con el personal administrativo de los Servicios, que diseñó, revisó y evaluó los circuitos de emisión de informes de alta.
2001: En el "ranking" mensual que se envía a los profesionales constan los nombres de los Servicios que han conseguido un 100% de cumplimiento. El resto de Servicios sigue apareciendo codificado.
El indicador utilizado para medir el cumplimiento del objetivo fue: Nº de Informes de Alta definitivos realizados a los 30 días del alta del paciente x 100 / Nº de total de altas del periodo estudiado. El promedio de altas totales fue de 30.000/año.
Resultados: Los resultados obtenidos como consecuencia de las distintas estrategias fueron: 1994-1996 (recomendaciones): 75%; 1997-1998 (DPO facultativos): 91%; 1999-2000 (DPO facultativos y administrativos): 96%; 2001 (DPO facultativos, administrativos y "ranking" de cumplidores): 97%.
Conclusiones: Para lograr mejoras sustanciales y perdurables no solo es necesario tener constancia en los objetivos, sino también establecer estrategias adecuadas. Las recomendaciones y recordatorios son poco efectivos. La DPO con implicación de todo el personal que participa en el cumplimiento del objetivo se ha mostrado una herramienta muy útil. Un feed-back continuado de resultados a los profesionales es imprescindible.
ESTUDIO DE LA VARIABILIDAD DE LOS CUIDADOS EN EL PROCESO DEL EPOC
L. Martos Soto, J. Polonio Bellido y J. Castro González
Hospital Universitario Reina Sofía, Unidad Docencia.
Palabras clave: Variabilidad, Cuidados, Procesos Asistenciales, EPOC.
Introducción: Dentro del marco de la Secretaría General de Calidad y Eficiencia de la Consejería de Salud de Andalucía, una de las líneas desarrolladas ha sido la definición de los Procesos Asistenciales. Estos procesos se contemplan de forma genérica, lo que conlleva a que puedan ser evaluados y permitan el desarrollo de actividades y criterios específicos.
En nuestro estudio nos referiremos al EPOC y el objetivo es analizar y caracterizar la variabilidad de los cuidados en nuestra unidad de hospitalización (organizativos o derivados de las características individuales de la persona).
Material y método: Estudio descriptivo de los cuidados de Enfermería a pacientes atendidos con proceso EPOC. Criterio de inclusión: "planes de cuidados con registros en los que se incluyen la acogida del paciente y familia y/o alta de Enfermería". Fuente de información: registros de cuidados de 24h obtenidos del Programa informático FLOR. Se han contemplado las variables edad, género, complicaciones y otras patologías, acciones estandarizadas y acciones individualizadas, estancia media por intervalos.
Resultados: El número total de registros con GDR 88 en el año 2001 fueron 189, cumpliendo el criterio de inclusión sólo el 24% (46). El 72% fueron hombres, con una edad media de 75 años y el 28% mujeres (edad media 83 años). La patología más frecuentemente asociada fue diabetes (34,8% de los casos).
Las acciones estandarizadas con una frecuencia > 80% son entre otras: valorar signos/síntomas de disnea (100%), recomendar ingesta líquidos (87,7%), medir diuresis (81%), posición de Fowler (78,6%), estimular/reforzar a la vigilia (83,3%), administración de medicación-aerosolterapia (88%).
Las acciones estandarizadas con una frecuencia < 20% son: recoger muestra de esputo (7,1%), recoger muestra de orina (9,5%).
Las acciones individualizadas con una frecuencia >25% han sido: administración O2 con mascarilla (35,7%), identificar factores que impiden sueño (31%), proporcionar infusión tranquilizante (26,2%).
En un 52% de los casos la estancia media es igual o inferior al estándar.
Conclusiones: Hemos podido comprobar la adecuación del plan estándar a la realidad de los pacientes que cuidamos. Nos planteamos la posibilidad de eliminar del plan estándar aquellas acciones con frecuencia < o = 20%, así como la incorporación de acciones individualizadas con frecuencia > o = 25%. Continuar revisiones periódicas del Plan Estandarizado.
IMPACTO DE UN PROGRAMA DE ATENCIÓN AMBULATORIA ESPECÍFICO PARA PACIENTES CON ENFERMEDAD PULMONAR OBSTRUCTIVA GRAVE
J. Altés Capellá, S. Perelló Aragonès, M. Bricollé Ollé, C. Rizo Rey y J. Grau Cano
Hospital Comarcal de l'Alt Penedes.
Palabra clave: EPOC, reingresos, Guías clínicas, Gestión por procesos.
Objetivos: Valorar el impacto sobre los ingresos hospitalarios de la introducción de un Programa de atención ambulatoria específico para pacientes afectos de enfermedad pulmonar obstructiva crónica (EPOC) de grado severo atendidos en un Hospital Comarcal.
Metodología: La EPOC (DRG 088) es la primera causa de ingreso hospitalario en los servicios de Medicina de los Hospitales Generales de nuestro entorno. En 1999 un 18% de altas del Servicio de Medicina (SM) del Hospital Comarcal de l'Alt Penedès (HCAP) tuvieron como diagnóstico principal la EPOC. En este año se diseñó una estrategia para mejorar la atención al paciente con EPOC grave e intentar reducir los reingresos.
Para ello se llevaron a cabo las siguientes acciones: 1) detección de los pacientes reingresadores, afectos de EPOC de grado severo; 2) adecuación de una consulta externa de Neumología para facilitar al máximo el acceso de dichos pacientes reingresadores, con el compromiso del especialista en liderar dicho proceso; 3) educación sobre el uso de inhaladores en la consulta externa específica de enfermería, en la que también se realizan las pruebas de función respiratoria; 4) elaboración de una guía de práctica clínica de la EPOC, consensuada con las 3 Áreas Básicas de Salud de Atención Primaria de la Comarca.
Resultados: Comparando los indicadores asistenciales de 1999 con los de los años 2000 y 2001, se observa un descenso en el número de ingresos por EPOC (18% de altas en 1999, 14% en 2000, 12,5% en 2001). La estancia media depurada pasó de 8,42 días en 1999 a 7,84 días en el año 2000 y a 7,3 días en el año 2001, mejorando también el índice de reingresos a los 90 días. No se observaron cambios en los índices de mortalidad asociada a riesgo ni en el número de complicaciones.
Conclusiones: La implementación de un Programa dirigido a la Atención ambulatoria de los pacientes con EPOC severa, consensuado y liderado por un especialista en EPOC, ha conseguido resultados favorables a corto plazo, tanto en términos de reducción de ingresos como de reingresos, con una relación coste-beneficio altamente favorable.
Mesa 24
Calidad y gestión
Sala Londres
Viernes 11, 9:00-10:00
UNA APUESTA POR LA ÉTICA
E. Prats Alonso, L. Colomés Figuera, S. Llop Fortuño, J.M. Bajo Llauradó, M. Pereira García y Ll. Nualart Berbel
Palabra clave: Bioética, comisión de ética asistencial, codigo ético, formación.
Introducción: Los objetivos de la calidad asistencial del Grupo, persiguen, entre otros el desarrollo de la competencia de los profesionales y su responsabilidad en la solución de problemas. Los profesionales sanitarios no solamente afrontan dilemas del ámbito técnico-científico, sino que en gran manera viven a diario conflictos morales, cuyo abordaje adecuado mejoraría la calidad percibida. La Bioética, disciplina reciente, permite acercarse a los problemas eticomorales con propiedad y método
Objetivo: Describir el programa de implantación de la bioética en un grupo sanitario asistencial, en el marco del desarrollo de la política de calidad propia
Método:a) Reseña de las acciones individuales. Años 1998-2001. b) Reseña de las acciones institucionales (mismo periodo). c) Comisión promotora de Bioética y Comisiones de ética asistencial de los centros. Valoración cuantitativa de sus actividades.
Resultados:a) Formación de un miembro en Bioética (Master 1998-1999) a propuesta de la geréncia y otro en 2001. b) Acciones institucionales: Elección de los líderes de las comisiones y del coordinador del programa. Incardinación del programa en el modelo FQM. Cumplimiento de los estandares de acreditación de la Joint Commission y encargo de la elaboración de códigos éticos de centro. Dotación de recursos para la formación. Jornadas anuales de las Comisiones de Bioética del Grupo desde 2001. c) Comisión promotora: 33 miembros. Pluridisciplinar. Sesiones de brainstorming y Delphi en 1998 y 1999. Formación interna: 6 sesiones de 2 horas. Definición de una estrategia propia de cada centro. Disolución progresiva y formación de núcleos de bioética en los centros. Constitución de las cinco Comisiones de ética asistencial. De 46 miembros iniciales (1998) se pasa a 56 (2001). Elaboración de reglamentos y trabajos específicos (confidencialidad, consentimiento informado, voluntades anticipadas). Elaboración de códigos éticos. Se analizan 7 casos reales por alguno de los comités. De 28 reuniones ordinarias (2000), se pasa a 37 (2001) , con promedios de asistencia del 63 al 89%. Comunicaciones a jornadas 19, a congresos nacionales 1 (premio a la mejor comunicación). Formación específica en bioética, acreditada por IES o por CCFC realizada por los miembros de las comisiones: 1998: 10 horas, (90 horas/persona, promedio 2.74 h/p), 1999: 40 horas, (382 horas/persona, promedio 11.57 h/p), 2000: 44 horas, (284 horas/persona, promedio 6.17 h/p) 2001: 101 horas (1.463 hores/persona, promedio 26.12 h/p)
Conclusiones: 1) La dirección del Grupo ha realizado una acción sostenida en el tiempo para la difusión de la bioética en el seno de los centros asistenciales 2) La acción de una Comisión promotora durante los dos primeros años ha permitido la creación de los Comités de ética de los centros sin excesivas dificultades ni resistencia. 3) Los Comités han elaborado en un tiempo razonable reglamentos y códigos éticos propios y diferenciados. 4) El esfuerzo en formación cualificada ha sido creciente y ha tenido buena respuesta entre los miembros de las comisiones.
DIAGNÓSTICO EKOSCAN DEL HOSPITAL DE ZUMARRAGA
L. Aguirre Alberdi, O. Moracho del Rio, A. Colina Alonso, M.V. Salgado Larrea, E. Ruiz Álvarez y M.D. Blanco Pompeyo
Palabra clave: Medioambiente. Gestión. Servicios Sanitarios.
Objetivo: Elaboración de un diagnóstico económico y ambiental (Ekoscan), reconocido por Ihobe, de la situación actual del Hospital de Zumárraga, analizando la existencia de posibilidades de minimizar la generación de todo tipo de residuos (urbanos, sanitarios etc..), emisiones y vertidos, así como de racionalizar el uso de agua o la energía.
Metodología: Asesorados por una consultora medioambiental y con la colaboración de personal del hospital se elaboran dos informes. En el primero de ellos se cuantifican los residuos, emisiones, materias primas, materias auxiliares, aguas, energía y embalajes generados en los diferentes servicios del hospital, identificando los puntos de interés para ahorrar costes y adecuar la situación del hospital a la legislación vigente relativa a estos aspectos. Finalmente se establecen diferentes indicadores de eficiencia que pueden ser empleados en el seguimiento de los resultados obtenidos tras haberse adoptado las medidas que se consideren oportunas.
En el segundo informe se recogen los planes de actuación de aquellas medidas de mejora que han sido previamente seleccionadas en un brainstorming realizado con varios grupos de mejora en el que participa personal del hospital.
Resultados: Elaboración de un Plan de Actuación 2002, que tendrá continuidad en años posteriores, que unifica las acciones que deben acometerse, el responsable de su ejecución, el plazo previsto y el indicador de seguimiento.
Conclusiones: El Ekoscan es un diagnóstico rápido, muy útil como paso previo a la obtención de la certificación ISO 14001 y precisa de una amplia participación y colaboración de un equipo multidisciplinar del hospital. Sirve para detectar medidas para el ahorro de costes y, al minimizar los residuos y las emisiones, reporta importantes ventajas medioambientales.
LA FORMACIÓN CONTINUADA COMO INSTRUMENTO DE MEJORA DE LA CALIDAD ASISTENCIAL
J.D. Tutosaus, M.J. Garabito, A. Soto, C. O'Connor, I. Gómez-Blázquez y J. Díaz-Oller
Hospitales Universitarios Virgen del Rocío.
Palabras clave: Formación Continuada, Calidad, Residentes, Docencia, Características.
Objetivos: Conocer como debe ser la Formación Continuada (FC) para que mejore la calidad de la asistencia sanitaria. Conocer la FC de otros centros.
Material y métodos: Encuesta acerca de características estudiadas (15 preguntas de varias respuestas) a directivos, facultativos de plantilla y residentes. Es cumplimentada por 141 profesionales (49,3%) de los 286 a los que se ofreció aleatoriamente estratificados por especialidades, para una confianza del 95% y error máximo del +-5%.
Resultados: La mejora de calidad de la competencia profesional es el objetivo compartido por un 86,8% y la mejora del nivel de conocimientos por un 96,4%. Para ello deben de dedicar a la FC una media de 8,8 horas semanales de estudio, hacer 1,9 cursos anuales y asistir a 1,2 congresos anuales. El estudio debe hacerse fundamentalmente en revistas y libros (93,4%). Para el 68% debe financiarla el hospital. El 69% piensa que debe estar proporcionada por sociedades científicas. Un 55% considera que la deben organizar las Jefaturas de Estudios-Comisiones de Docencia, aunque un 50% consideran debe hacerlo una unidad específica e independiente. El 37% considera que ha cambiado, mejorando, su práctica clínica, fundamentalmente los cursos más interactivos (reanimación cardiopulmonar, medicina basada en la evidencia, gestión y Calidad).
Conclusiones: Se conoce la FC y sus objetivos. Se considera que debe financiarse por el hospital, programarse por las sociedades científicas y organizarse por las Jefaturas de Estudios-Comisiones de Docencia. Se estima que solo los cursos más interactivos promueven cambios de calidad en la práctica clínica, lo que coincide con los metaanálisis internacionales publicados.
ANÁLISIS DE LAS COMPETENCIAS DE LAS ENFERMERAS DEL HOSPITAL UNIVERSITARIO REINA SOFÍA PARA LA MEJORA DE LA TÉCNICA DE ENTREVISTA EN LA VALORACIÓN DE LAS PERSONAS
M.C. Bravo Rodríguez, J.C. Gimena Aparicio, F. Aguilera Peña, J. Toro Santiago, M.A. Prieto Rodríguez y M.D. de la Torre Peinado
Hospital Universitario Reina Sofía, Unidad Docencia.
Palabras clave: Competencias, entrevista, valoración, enfermera.
Objetivos:
- Analizar las competencias actuales de las enfermeras/os para realizar la entrevista de valoración de cuidados: conocimientos, habilidades y actitudes.
- Diseñar los perfiles ideales de competencias necesarias
- Evaluar las diferencias entre ambos perfiles para diseñar un plan de mejora de la valoración de cuidados
Metodología: Este proyecto se ha realizado en el Hospital Universitario Reina Sofía de Córdoba (SAS), durante el primer semestre de 2002. 1) Para el análisis de las competencias actuales se han realizado 90 entrevistas a otros tantos profesionales de 28 unidades de cuidados. Además, a cada profesional se le ha grabado en vídeo y/o en audio una entrevista de valoración de cuidados real e "in situ" y se ha analizado su contenido. 2) Los perfiles ideales se han diseñado en grupos de trabajo con enfermeros. Se han realizado 6 grupos y en cada uno han participado 15 profesionales. 3) A partir de esta información se ha analizado el "gap" existente.
Resultados y conclusiones: La dimensión relacional de los cuidados enfermeros se basa en las competencias necesarias para establecer una relación de cuidados y de ayuda con el paciente (compromiso de complicidad mutua), consiguiendo su participación en el plan de cuidados (empatía y motivación), garantizando una comunicación satisfactoria (información y escucha) y abordando la problemática emocional y psicológica de la persona enferma y de la familia que le cuida y no sólo sus necesidades biológicas ó físicas.
Se está desarrollando un plan de mejora de la entrevista de valoración enfermera consistente en:
- Revisión de la guía de entrevista de valoración de cuidados
- Protocolización de la entrevista de valoración inicial
- Talleres de entrenamiento en entrevista de valoración de cuidados
(Resultados sobre los perfiles de competencias en fase de elaboración).
LA GESTIÓN POR PROCESOS EN EL TRASPLANTE DE PROGENITORES HEMATOPOYÉTICOS
F. Moscardó, J. Palau Pérez, J. de la Rubia Comos y M.A. Sanz Alonso
Hospital Universitario La Fe Unidad de Gestión.
Palabra clave: Trasplante de progenitores hematopoyéticos; gestión por procesos; acreditación.
Metodología: Para la acreditación de nuestra Unidad de TPH según los estándares JACIE (Registro Europeo Trasplante de Médula Ósea), se aplicó la metodología de gestión por procesos en consonancia con las líneas de desarrollo estratégico de nuestro Hospital. Para ello se estableció un grupo de trabajo que definió los procesos correspondientes a los diferentes tipos de trasplantes hematopoyéticos y se definió al propietario de los mismos, límites, características de calidad de las actividades de los procesos, así como sus recursos e indicadores. El soporte de todas las actividades se ha documentado mediante protocolos de actuación y procedimientos que han sido puestos a disposición de cualquier usuario en el servidor de la Unidad.
Se desarrolló un plan de formación de personal, con reuniones estructuradas, sesiones temáticas, de mortalidad y otras de las que se levanta acta de los temas tratados y decisiones tomadas y de las que quedan definidas tareas a realizar para cumplir los objetivos de desarrollo de los procesos. Se estableció un plan de auditorias de historias clínicas y la puesta en funcionamiento de una hoja de recogida de reacciones adversas y errores.
Resultados: En este proceso han participado entre 5 y 8 profesionales que siguen un plan semanal de reuniones en el que se tratan temas explícitamente relacionados con aspectos de calidad, se detectan posibles áreas de mejora y se analizan los indicadores de calidad. El proceso desarrollado ha permitido la obtención de la acreditación europea pero, sobre todo ha sentado las bases para el inicio de la gestión por procesos dentro de un área clínica muy definida, ha permitido crear estructuras estables para mantener la evaluación y mejora continua de los procesos y ha servido para iniciar la aplicación de los principios de Calidad Total y gestión por procesos al resto de actividades del Área de Oncohematología.
Conclusiones: Los principios de Calidad Total y el desarrollo mediante Gestión por Procesos son métodos que permiten introducir con rigor cambios en un área asistencial e iniciar su transformación hacia una organización más horizontal y participativa, orientada al paciente y en la que el trabajo en equipos multidisciplinarios es imprescindible.
Mesa 25
Calidad en el área de urgencias
Sala Florencia 1
Viernes 11, 9:00-10:00
RADIOGRAFÍA DE TÓRAX EN URGENCIAS: VALORACIÓN DEL USO APROPIADO
F.J. Gracia San Román, L. Rodríguez Suárez, C. Navarro Royo, V. Pérez Blanco, J. Díez Sebastian y J. García Caballero
Hospital Materno-Infantil, Servicio Medicina Preventiva.
Palabra clave: Radiografía de Tórax, uso apropiado, propuestas de mejora.
Objetivos: Describir el uso de la Radiografía de Tórax en el Servicio de Urgencias de un hospital del Instituto Madrileño de Salud (IMSALUD), y valorar, de acuerdo a las guías de práctica clínica existentes , basadas en la mejor evidencia disponible, el grado de adecuación de dicho uso. Identificación de situaciones clínicas asociadas a un mayor uso inapropiado de la Radiografía de Tórax: propuestas de mejora en base a los resultados obtenidos.
Metodología: Búsqueda sistemática de guías de práctica clínica y protocolos sobre indicación de Radiografía de Tórax basados en la evidencia científica disponible. Creación de una hoja de recogida de datos en base a la mayor evidencia disponible. Estudio descriptivo a partir de los datos recogidos del sistema de información del Servicio de Radiología y de las hojas del Servicio de Urgencias de pacientes atendidos en las urgencias del Hospital La Paz a los que se solicitó una Radiografía de Tórax en la semana del 18 al 24 de Febrero del 2002. Valoración del uso apropiado de la Radiografía de Tórax según estándares de indicación adecuada (guías de práctica clínica y protocolos revisados).
Resultados: En la semana de recogida (18 al 24 de Febrero del 2002) se revisaron un total de 317 peticiones de Radiografía de Tórax; en base a los criterios de adecuación seleccionados se observó que 268 peticiones del total se ajustaban a dichos criterios, lo cual supone un 84,5% de adecuación; por el contrario, el resto de peticiones que no se ajustaban a dichos criterios y que por lo tanto consideraríamos inadecuadas sería el 15,5% restante (49 de las 317). Aunque puede parecer un % de inadecuación aceptable, consideramos que existe un margen de mejora, más aun cuando analizamos que de esas 49 peticiones inadecuadas, un 51% eran por dolores torácicos de características mecánicas, tras traumatismo torácico leve o incluso sin él. El dolor abdominal inespecífico también ocupa buena parte de la inadecuación (24,5%), así como síntomas inespecíficos (malestar general, fiebre,...) que supone el % restante (24,5%).
Conclusiones: La localización de la inadecuación de la petición de la Radiografía de Tórax nos permitirá realizar propuestas de mejora enfocadas hacia dónde realmente existan problemas. La aplicación adecuada de la Radiografía de Tórax en urgencias mejorará la calidad de la asistencia y puede reducir el gasto en pruebas diagnósticas innecesarias que además representan un riesgo adicional para los pacientes (radiación innecesaria).
MEJORA DE LA PROFILAXIS DE ENFERMEDAD TROMBOEMBÓLICA EN URGENCIAS
J. Alcaraz Martínez, B. Ferrer Pinar, C. Fernández Pérez, M.J. Ruiz Ríos, I. Egea Martínez y E. Martínez Larrull
Palabras clave: Ciclo de mejora. Enfermedad tromboembólica. Urgencias.
Objetivo: Evaluar y mejorar la calidad de la profilaxis en urgencias hospitalarias frente a enfermedad tromboembólica (ETE) en pacientes no quirúrgicos.
Metodología: Se puso en marcha un protocolo de Profilaxis de ETE en Octubre de 1999, propuesto por la Comisión de Trombosis y Anticoagulación de este hospital. En ese momento, se realizó una primera evaluación de cumplimiento tomando una muestra de 50 casos de pacientes ingresados con patología médica, analizando el cumplimiento de este protocolo en el Servicio de Urgencias. Posteriormente, se realizaron actividades de difusión del protocolo y sus niveles de cumplimiento. En Febrero de 2002, se hizo un nuevo muestreo de 108 pacientes para valorar las diferencias tras estas actividades. Como método estadístico se utilizó el test de la Chi-cuadrado, fijando un nivel de confianza del 95%.
Resultados: los resultados globales de cumplimiento en la primera evaluación fueron del 40 % (± 13,5 %) y en la segunda del 72,22 % (± 8,4%), observándose una diferencia significativa (p = 0,0001). En cuanto a la dosis de heparina de bajo peso molecular (HBPM), en el 76,9%(± 9,3%) la dosis era adecuada según el protocolo; en el 16,7% (± 8,3%) era una dosis mayor de la correcta, y en el 6,4% (± 5,4%) era menor.
Conclusiones: se ha observado una mejora en el cumplimiento del protocolo de Profilaxis de Enfermedad Tromboembólica con HBPM en Urgencias.
SATISFACCIÓN DEL USUARIO EN URGENCIAS, ¿UN PROBLEMA IRRESOLUBLE?
M.I. Iloro Mora y L.C. Martínez Aguado
Hospital Clínico San Carlos. Atención al cliente.
Palabra clave: Urgencias, Satisfacción Usuarios.
Introducción: Se trata de conocer la situación, a fecha 31 de abril de 2002, del Servicio de Urgencias a través de la observación directa y de la información obtenida de las reclamaciones de los Usuarios de ese Servicio y compararla con el estudio realizado en 1996, que detectó los puntos débiles del sistema y elaboró una serie de propuestas para corregirlos.
Objetivos: Revisar la calidad percibida por los usuarios. Revisión del Estudio de Satisfacción del Servicio de Urgencias de 1996. Revisión de las Reclamaciones recibidas en el Servicio de Atención al Paciente durante el primer cuatrimestre de 2002.
Material y métodos: Estudio observacional del Área de Urgencias referido a arquitectura, ocupación y usos de trabajo, durante el primer cuatrimestre de 2002. Base de datos de reclamaciones del Servicio de Atención al Paciente. Estudio de grupos focales con personal de Urgencias.
Discusión: Los datos obtenidos de Reclamaciones son:
Hay un notable incremento del número de Reclamaciones, superándose en el primer cuatrimestre de 2002 las habidas hasta Noviembre de 1996. Pese al descenso porcentual de las del Servicio de Urgencias la proyección de futuro hace prever su aumento en valor absoluto. No todas las propuestas formuladas en su día se tomaron en consideración, manteniéndose puntos débiles.
Conclusión: El Análisis de un Servicio, con identificación de puntos débiles e introducción de un Sistema de Mejora de la Calidad no basta para obtener resultados a largo plazo, debiéndose establecer sistemas de control, con designación de un responsable de seguimiento que vigilará: 1. Cambio de las necesidades. 2. Aparición de nuevos puntos débiles. 3. Agotamiento del Sistema. 4. Desconocimiento de la influencia de cada parámetro aplicado.
VÍAS VENOSAS EN UN SERVICIO DE URGENCIAS ¿DE QUÉ DEPENDE SU CORRECTA UTILIZACIÓN?
K. Botero, T. Dierssen Sotos, L. Piedra Antón, S. Sánchez Ortiz, B. Ruiz Ceballos y P. Rodríguez Cundín
Hospital Sierrallana, Servicio Medicina Preventiva.
Palabras clave: Vías venosas innecesarias, Servicios de Urgencias.
Objetivos: Determinar la incidencia de uso adecuado de accesos venosos en un Servicio de Urgencias e identificar factores asociados al mismo.
Metodología:Diseño: Estudio retrospectivo de cohortes. Población de estudio: pacientes atendidos en un Servicio de Urgencias durante el mes de mayo de 2001. Muestra: Selección aleatoria de una muestra de historias de pacientes atendidos durante el período de estudio. Predeterminación del tamaño muestral: en base a una incidencia estimada del 80%. Variables analizadas: Dependiente: adecuación de la vía (criterios del plan de Calidad del INSALUD 2001). Independientes: variables del paciente y características asistenciales. Análisis estadístico: comparación de dos medias con la prueba t de student, comparación de proporciones con el test de Ji cuadrado. Medida de asociación entre la inadecuación y potenciales factores de riesgo: riesgo relativo (RR) y su intervalo de confianza (IC) al 95%.
Resultados: La incidencia de uso de vía venosa en la muestra estudiada fue del 33,4% (104 casos), de los cuales el 70,2% se consideraron adecuados. Al analizar factores asociados a la adecuación la edad del paciente mostró una relación inversa: 78,6% en menores de 42 años (percentil 25 de la distribución) y 60,9% en mayores de 71 años (percentil 75). Los menores de 42 años presentaron un 29% más de adecuación que los mayores de 71 con significación limítrofe (RR = 1,29 IC 95% [0,88-1,88]). Los pacientes con 3 diagnósticos al ingreso presentaron un 75% más de adecuación (RR = 1,75 IC 95% [0,88-3,94]) en relación a presentar un único diagnóstico. Respecto al riesgo de base (escala de McCabe Jackson), los pacientes de alto riesgo presentaron una proporción superior de adecuación (88,9% frente a 69,7%, RR = 1,28 IC 95% [0,96-1,69] p = 0,229). Por último, en cuanto al turno de asistencia, el mayor porcentaje de adecuación se registró en el turno de noche (81,8%) lo que supuso un riesgo del 33% respecto a la tarde (RR = 1,33 IC 95% [0,92-1,91]).
Conclusiones: La adecuación de la vía venosa se encuentra por debajo de la obtenida en otros estudios (70% vs 80%). El factor más fuertemente asociado a un uso adecuado fue el número de diagnósticos al ingreso, que constituye un indicador indirecto de gravedad del paciente.
CALIDAD EN LA ASISTENCIA DEL SÍNDROME CORONARIO AGUDO EN EL SERVICIO DE URGENCIAS
J. Povar Marco, M.E. Ricarte Urbano, A. Herrer Castejón, P. Palazón Saura, P. Parrilla Herránz y L.M. Claraco Vega
Hospital Universitario Miguel Servet
Palabras clave: Síndrome coronario agudo, infarto de miocardio, calidad asistencial.
Objetivos: Los avances en el tratamiento del síndrome coronario agudo (SCA) han sido ampliamente difundidos y publicados en las guías de práctica clínica, pero no disponemos de datos fiables sobre el grado de aplicación de estas recomendaciones en el manejo de nuestros pacientes.
El objetivo de este proyecto de mejora de la calidad del SCA es aplicar las recomendaciones de las guías en el contexto asistencial de un Servicio de Urgencias.
Metodología: Para el desarrollo del proyecto aplicamos la metodología del ciclo de mejora. Identificamos como problema de calidad la selección del tratamiento más adecuado para el paciente de acuerdo con las evidencias científicas. Se elaboró un protocolo de asistencia consensuado con el Servicio de Cardiología y se establecieron como parámetros a evaluar los siguientes: realización del primer ECG en 10 minutos, tasa de AAS próxima al 100%, retraso puerta-aguja en prioridad I menor de 30 minutos (mediana), tasa de heparina y de inhibidores GP IIb/IIIa en SCA sin elevación del segmento ST. Se utilizó un método de registro con soporte informático en Acces para la recogida de los datos.
Resultados: Se evaluaron los datos de 139 pacientes recogidos hasta el 31 de mayo de 2002, 68 con SCA con ST elevado y 71 con SCA sin elevación del ST (70% varones, 30% mujeres). El resultado de los índices analizados fue: primer ECG en 12 minutos, tasa de AAS del 93.4%, retraso puerta-aguja en prioridad I de 35 minutos (n = 22), tasa de heparina (HNF o HBPM) 75,4% y tasa de inhibidores GP IIb/IIIa 18%.
Conclusión:1) El proyecto de mejora de calidad diseñado en nuestro servicio es una herramienta útil para identificar las deficiencias de manejo de los pacientes con SCA respecto a las recomendaciones de las guías de práctica clínica. 2) La detección de las oportunidades de mejora permitirá en una segunda fase diseñar intervenciones dirigidas a mejorar el tratamiento de los pacientes. 3) La aplicación de los ciclos de mejora es una metodología valida para la mejora de la calidad asistencial en el servicio de urgencias.
Mesa 26
Calidad en servicios médicos
Sala Florencia 2
Viernes 11, 9:00-10:00
REVISIÓN MONITORIZADA DE MORTALIDAD INTRAHOSPITALARIA Y EVALUACIÓN CUALITATIVA
M.J. Durá Jiménez, C. González Rodríguez-Salinas y P.M. Ruiz López
Hospital Universitario 12 de Octubre.
Palabra clave: Mortalidad Intrahospitalaria.
Objetivos: Detectar posibles déficits de atención sanitaria mediante el análisis cualitativo de exitus producidos en determinados períodos. Analizar la mortalidad evitable por causas MIPSE.
Material y métodos: Estudio transversal, descriptivo, retrospectivo y cualitativo.
Fuente de datos: Informe de Alta de todos los exitus de hospitalización ocurridos durante febrero, agosto y diciembre desde 1998 a 2000 inclusive, en un hospital general universitario con 1400 camas. Se seleccionaron dichos meses por haberse observado sobremortalidad (± 3 desviación estándar de la media) en una serie de 4 años.
Para la evaluación de los exitus se diseñó una ficha al efecto por la Comisión de Mortalidad que recogía variables cualitativas y cuantitativas y se manifestaba si a juicio del observador podría haberse evitado. Los observadores eran miembros de la Comisión de Mortalidad.
Los exitus con dudas sobre su evitabilidad y los exitus MIPSE anuales se evaluaron sobre la Historia Clínica. Ambos tipos de episodios se discutieron en la Comisión de Mortalidad y se emitió juicio por consenso sobre la existencia de déficits en atención.
En los casos que se detectaron posibles déficits se comunicaron al Servicio Clínico correspondiente.
Resultados: En el período de estudio se produjeron un total 3872 exitus en hospitalización. La tasa de mortalidad intrahospitalaria descendió ligeramente en dicho período (de 3.7 a 3.1%). Se analizaron 501 episodios de exitus potencialmente evitables (13% del total de exitus del período de análisis). En un 2.7% de ellos se detectó déficits en la atención sanitaria. El número de exitus incluidos en la tabla de Holland se mantuvo constante y ninguno podía haberse evitado.
Conclusiones: Mientras no se dispongan de facilidades informáticas la revisión monitorizada de los informes de exitus de períodos predeterminados es un buen método para analizar la calidad de la atención sanitaria hospitalaria. Implantar y monitorizar un registro de evaluación de exitus ha demostrado ser buen instrumento para detectar defunciones potencialmente evitables. La evaluación de los exitus potencialmente evitables por el conjunto de la Comisión de Mortalidad puede evitar la subjetividad de un único evaluador.
¿ACORTA ESTANCIAS LA UNIDAD DE ESTANCIA CORTA?
M.A. Márquez Lorente, J. Gutiérrez Cebollada, A. Supervia Caparrós, M.J. Robles Raya, J. Puig de Dou y M. García Carasusan
Servicio de Urgencias.
Palabras clave: estancia corta, estancia inadecuada, ingreso hospitalario.
Objetivo: Valorar el impacto que tiene una UEC médica en la actividad de las unidades especializadas y determinar su eficacia en la disminución de estancias hospitalarias.
Material y método: Estudiamos 470 pacientes ingresados consecutivamente en la UEC desde el 16/11/01 hasta el 15/04/02. Determinamos el porcentaje de ingresos evitados en las unidades especializadas de neumología y medicina interna, así como la supuesta estancia media que hubieran presentado estos pacientes en la unidad especializada correspondiente y las estancias hospitalarias evitadas durante el período estudiado. Para determinar la estancia media calculada en dichas unidades se utilizó la siguiente fórmula:
(Posibles + reales) x EM período anterior = Reales x EM período actual + Posibles x EM calculada.
Pacientes reales: pacientes que durante el período estudiado ingresaron en unidad especializada.
Pacientes posibles: pacientes que durante el período estudiado ingresaron en la UEC.
EM período actual: estancia media de la unidad especializada en el período estudiado.
EM período anterior: estancia media de la unidad especializada en el mismo período del año anterior.
Para aceptar la fórmula es necesario que las estancias medias de las unidades especializadas estudiadas se hayan mantenido constantes en los últimos años.
Resultados: Durante el período estudiado, el porcentaje de ingresos médicos desde urgencias únicamente aumentó un 0,15%, aunque el número total de pacientes médicos que ingresaron aumentó en 212 (8,69%), a expensas del aumento de las urgencias médicas. Durante el período estudiado, medicina interna tuvo 426 ingresos y neumología 339. La UEC evitó el ingreso de 209 y 254 pacientes en dichas unidades, lo que representa el 32,91% y 42,83% respectivamente. La estancia media de los pacientes neumológicos de la UEC fue de 4,88 días mientras que la calculada fue de 8,54 días, evitándose 930 estancias hospitalarias. La estancia media de los pacientes de medicina interna de la UEC fue de 4,77 días mientras que la calculada fue de 8,41 días evitándose 761 estancias hospitalarias. Esto permitió el aumento de 1.4 ingresos médicos/día en nuestro hospital.
Conclusiones. Existe un progresivo aumento en la necesidad de camas hospitalarias generado por el aumento en la utilización de los servicios de Urgencias. Las UEC disminuyen considerablemente el número de ingresos innecesarios en unidad especializada. Las UEC consiguen acortar la estancia media con la consiguiente disminución de estancias innecesarias. Las UEC permiten al hospital dar respuesta al progresivo aumento en la demanda asistencial.
DETERMINACIÓN DE LA CALIDAD DE UNA ESPECIALIDAD MÉDICA COMPARADA CON OTRAS SIMILARES DEL ENTORNO GEOGRÁFICO A TRAVÉS DE LA VALORACIÓN DE LAS PRESENTACIONES AL CONGRESO NACIONAL
M.J. Condón Huerta, L. Val Lampreave y A. Mena Mur
Hospital Virgen del Camino.
Resumen: Para medir la calidad de una especialidad médica puede tomarse como metodología la valoración de los resúmenes de las presentaciones (comunicaciones y póster) efectuadas en el congreso nacional de la misma.
El objetivo del estudio es comparar la especialidad de Rehabilitación y Medicina Física de España (SERMEF) con la American Academy of Physical Medicine and Rehabilitation (AAPM&R) y con la Sociedad Francesa de Rehabilitación y Medicina Física (SOFMER) a través de las presentaciones a sus congresos nacionales del año 2001.
Material y método:Diseño del estudio: Observacional. Material: Se utilizaron los resúmenes de las comunicaciones y póster del 63 Congreso de la AAPM&R publicados en Arch Phys Med Rehabil 2001;82:1291-1343 (N = 296) y del 39 Congreso de la SERMEF publicados en Rehabilitación (Madr) 2001;35(S1):46-79 (N = 298) y de la SOFMER publicados en Annals de Readaptation et Medicine Physique 2001;378-489 (N = 163). Se evaluaron todos los trabajos publicados mediante la escala de la Agencia de Evaluación Tecnologica de Cataluña, que es una escala que va de 0 a 10 puntos (1), correspondiendo 10 a los ensayos clínicos aleatorizados con grupo control, 9 a los ensayos clínicos sin aleatorizar o a los ensayos clínicos aleatorizados sin grupo control, 8 a los estudios de cohortes o de casos control bien diseñados, preferiblemente multicéntricos, 7 a la evidencia obtenida de múltiples series, 6 a la evidencia obtenida de series pequeñas, 5 a las opiniones de autoridades respetadas basadas en la experiencia clínica o en informes de comités de expertos, 4 a los estudios descriptivos de series con aportación de resultados, 3 a las revisiones de temas con información suficiente, 2 a los estudios descriptivos sin resultados, 1 a las revisiones de temas sin información y 0 cuando no se aportan resultados, información sobre el objetivo propuesto o son casos anecdóticos.
Medida de resultados principales: Se incluyeron los resultados en una tabla EXCEL® y se trasladaron al programa de software SPSS 10®, realizándose un análisis de Kolmogorov Smirnov para ver la distribución de la muestra. Dado que no seguía un patrón de normalidad, las variables se compararon mediante un test no paramétrico (Wilcoson).
Resultados: El valor medio de las comunicaciones en la AAPM&R era de 5,11 ± 2,4, en la SOMFER era de 4,3 ± 1,7, mientras que en la SERMEF fue de 4,1 ± 2,2, existiendo diferencias estadísticamente significativas entre la AAPM&R y la SERMEF (Z = 8,83 P < 0,0001) y entre la AAPM&R y la SOFMER (z = 8,80 p < 0,0001), pero no entre la SERMEF y la SOFMER (P = NS).
Existen diferencias sustanciales sobre los temas que comunican las tres sociedades lo que refleja la diferencia en su actividad asistencial, aunque los temas más frecuentes son: Procedimientos terapéuticos y Discapacidad por Alteraciones del Sistema Nervioso.
Conclusiones: Nivel más bajo de las sociedades francesa y española de Rehabilitación y Medicina Física, respecto a la sociedad americana de la misma especialidad durante el período 2001 estudiado, que atribuimos al desarrollo mayor de esta y a la mejor estructuración de las presentaciones. Proponemos que el comité científico de la SERMEF sea más estricto a la hora de aceptar los resúmenes, de forma similar a como lo hace la AAPM&R, de forma que no deberían aceptarse aquellas presentaciones (comunicaciones y póster) que no aporten resultados, los que no respondan a los objetivos propuestos, ni los casos anecdóticos. También podría habilitarse como mejora el alargar más el período entre la ficha límite de presentación de los resúmenes y la fecha del congreso.
REVISITA VS REINGRESO. ¿CUÁNDO INDICAN CALIDAD Y CUANDO CRONICIDAD?
M.A. Márquez Lorente, A. Supervia Caparrós, J. Gutiérrez Cebollada, M. Garreta Burriel, B. Dalama Gómez y E. Skaf Peters
Hospital Universitario del Mar, Servicio de Urgencias.
Palabras clave: Indicador de calidad, revisita, reingreso, cronicidad.
Objetivo: Valorar la utilidad de la revisita y del reingreso como marcador de calidad asistencial.
Material y método: Estudio restrospectivo de las revisitas a Urgencias generadas por 1.000 pacientes dados de alta desde una unidad de estancia corta. Se estudiaron las revisitas totales y por patologías. Se analizaron tres grupos de revisitas: antes de las 72 horas, entre 72 horas y entre 7 y 30 días post-alta. Se diferenció si la revisita era motivada por la mismo causa que originó el ingreso previo o diferente y si ésta generaba ingreso o alta. Para la comparación de variables cuantitativas se utilizó la prueba de la Ji cuadrado con corrección de Yates y test exacto de Fisher en caso necesario.
Resultados: El 3,96% de las altas generaron revisita antes de las 72 horas, el 4,95% entre las 72 horas y 7 días y el 15,64% entre 7 y 30 días. La revisita estaba motivada por la misma causa o relacionada con el ingreso inicial en el 2,86%, 3,74% y 9,91% de las que reingresaron el 1,98%, 2,64% y 6,17% respectivamente, lo que supone un 50%, 53% y 39% de las revisitas.
El índice de reingresos entre 7 y 30 días post-alta de los pacientes con patología crónica (LCFA y cardiópatías) fue significativamente superior al de aquellos con patología aguda, diferencias que no existieron en el índice de reingresos antes de las 72 horas. El índice de reingresos entre 72 horas y 7 días presentó diferencias significativas según se tratara de pacientes crónicos o no, aunque fueron menores que las del índice entre 7 y 30 días. La infección bronquial y la neumonía mostraron diferencias significativas en el índice de reingresos entre 7 y 30 días según se tratara de pacientes con patología crónica pulmonar o no, cosa que no ocurrió en el índice de reingresos antes de las 72 horas y entre 72 horas y 7 días.
Conclusiones: El mal uso que la población hace de los Servicios de Urgencias hace de la revisita un parámetro poco objetivo de valoración de la calidad asistencial siendo más oportuno el estudio de los reingresos, sujetos a protocolos objetivos. El motivo de la revisita es esencial en la valoración de la calidad asistencial debiendo valorarse aquellas por una causa igual o relacionada a la que motivó el ingreso inicial. El reingreso entre 7 y 30 días estuvo muy influenciado por la cronicidad de la patología, por lo que únicamente podría utilizarse como indicador de calidad al comparar poblaciones con una cronicidad similar o con igual patología. El índice de reingresos por la misma causa que motivó el ingreso inicial antes de las 72 horas fue el indicador más objetivo y menos relacionado con la patología, por lo que se muestra como mejor indicador para el control de calidad. El índice de reingresos entre 72 horas y 7 días mostró una variable influencia con la cronicidad indicando probablemente que, cuanto más tardío es el reingreso mayor es la influencia de la cronicidad mientras que cuanto más cercano es a las 72 horas menor es esta influencia.
VARIABILIDAD INTERSERVICIOS EN LA ATENCIÓN A PACIENTES DE UN MISMO GDR QUE PROVIENEN DE URGENCIAS
C. Silvestre Busto, J. Gost Garde y P. Astier Peña
Hospital de Navarra, Servicio Medicina Preventiva.
Palabra clave: Ingreso urgente; diagnóstico principal; GDR; estancia media; servicios médicos.
Resumen: Antecedentes: El año 2001 ingresaron 16.872 pacientes en nuestro hospital. El 40% de forma urgente en servicios médicos. La presión de ingresos desde Urgencias es de 60,2%, aunque sigue una evolución descendente. La estancia media de los ingresos urgentes es más alta que el estándar (Insalud 99, Grupo 3) en todos los servicios.
Objetivo: Evaluar si existen diferencias interservicios, cuando atienden pacientes de un mismo GDR, en las patologías médicas que más frecuentemente originan ingresos de urgencia.
Metodología:
Ámbito: Hospital de Navarra. Fuente de datos: CMBD 2001. Estación Clínica 3M
Criterios de selección: Ingresos urgentes, GDR médicos con más de 100 casos, atendidos por servicios diferentes. Mínimo: 20 casos por servicio.
Variables estudiadas: GDR, edad, sexo, diagnóstico y procedimiento principal, nº de diagnósticos y procedimientos por episodio, estancia media del hospital, servicios de ingreso y alta, unidad enfermería de ingreso y alta.
Resultados:
La comparación de estancia media entre servicios por GDR muestra las siguientes diferencias:
Existen diferencias significativas en cuanto a la edad de los pacientes en el servicio de Geriatría
No se aprecian diferencias significativas en relación con el resto de variables estudiadas.
Conclusiones y áreas de mejora: Los pactos de gestión para 2002 recogen la constitución de grupos de mejora interservicio al objeto de estudiar el proceso de atención en estos procesos para:
* aproximar su EM a la del estándar para los GRD estudiados.
* reducir la variabilidad de la estancia media interservicios para aquellos GRD y diagnósticos principales indicados, siendo la edad en Geriatría el único factor que parece justificar una mayor duración de la EM.
Discusión y limitaciones del estudio: Reducido tamaño de población, Outliers, Fiabilidad del CMBD, Análisis de regresión.
Mesa 27
Actividad de mejora de la calidad en atención primaria
Sala Ulzama
Viernes 11, 9:00-10:00
MONITORIZACIÓN DE LA CALIDAD DE LA ATENCIÓN AL PACIENTE DIABÉTICO
J. Coll Verd, A. Gómez Nadal, V. Sánchez Bueno y J. García Torrandell
Palabra clave: Calidad. Protocolo. Diabetes.
Objetivos: Evaluar y mejorar la atención al paciente diabético.
Metodología: Se realizó una auditoría de las historias clínicas de los pacientes diabéticos registrados en el fichero de riesgo cardiovascular del Centro de Salud del Coll d´en Rabassa. Se revisaron 210 historias clínicas evaluándose el cumplimiento de 11 criterios: registro de tensión arterial; sensibilidad, pulsos e inspección de pies; fondo de ojo; electrocardiograma; analítica básica; orina de 24 h; hemoglobina glicosilada; protocolo de educación del diabético; tratamiento antiagregante. Se comunicaron los resultados al equipo y se creó un Equipo de mejora. Se realizó un análisis de las posibles causas de los déficits detectados y se propusieron las siguientes medidas correctoras: 1) Potenciación de la consulta programada. 2) Elaboración de una hoja de seguimiento del diabético. 3) Comunicación a cada microequipo de los pacientes sin tratamiento antiagregante. 4) Sesiones conjuntas médicos-enfermeras para consensuar objetivos.
Al año se realizó la 2ª auditoría con una muestra de 182 historias clínicas. Se presentaron al equipo los resultados globales y a cada microequipo los suyos.
Resultados:
Conclusiones: Un buen control del paciente diabético ha demostrado una disminución del riesgo de complicaciones. La 1ª evaluación puso de manifiesto que la atención al paciente diabético era mejorable en muchos aspectos. Este estudio demuestra una vez más la efectividad de la metodología de mejora continua de la calidad. Para futuras evaluaciones se está considerando la utilización de métodos menos costosos en tiempo, como por ejemplo el muestreo para la aceptación de lotes (LQAS).
MEJORA DE LA CALIDAD DEL TIEMPO DE ATENCIÓN A PACIENTES EN UN CENTRO DE SALUD
M. Sánchez Lázaro, B. Pascual Guirao, M.L. Rodríguez García, M.F. Roca Cubero, E. Romero García y R. Pérez Periago
Palabra clave: Atención Primaria, Tiempo de Consulta, Agendas, Accesibilidad.
Introducción: La calidad de la atención a los pacientes en las consultas de los Centros de Salud (CS) se ve afectada por las interrupciones del tiempo disponible por la intercurrencia de demandas, o por necesidades organizativas del médico de familia.
Objetivos: Evaluar y mejorar la calidad del tiempo disponible para la atención a pacientes en el CS Aguilas Norte.
Metodología: Se analiza el problema mediante un diagrama de causa efecto y se definen cuatro criterios de calidad, "c1" "reserva de tiempo mediante cita previa", "c2" "no atención a teléfono", "c3" "no falta documentación clínica" y "c4" "no falta material sanitario", especificando aclaraciones y excepciones para cada uno. La fuente de datos ha sido un registro específico de interrupciones de consulta en el CS Aguilas Norte y el marco muestral es el total de consultas realizadas durante dos semanas del mes de marzo de 2002. Se han seleccionado todos los pacientes atendidos en ese periodo de tiempo. La dimensión estudiada es accesibilidad y la evaluación es interna, retrospectiva y autoevaluada.
Resultados: Se han incluido 1.354 casos en el estudio. En la evaluación inicial los cumplimientos han sido 82,72% para "c1", 99,04% para "c2", 99,85% para "c3" y 99,63% para "c4". Los incumplimientos han sido respectivamente 234, 13, 5 y 2. El criterio 1 acumula el 92,13% de los incumplimientos. Las medidas correctoras han sido: el adiestramiento del personal que atiende el mostrador en el CS, intervenciones educativas a pacientes y carteles informativos sobre la cita previa y la atención a pacientes sin cita, la organización de las agendas para reservar tiempo para la atención de pacientes sin cita. En la reevaluación sobre 1.262 casos los cumplimientos han sido 87,83% (dif = 5,11%, p < 0,01) para "c1", 98,68% para "c2", 99,92% para "c3 y 99,75% para "c4". Los incumplimientos han sido 164,18,1 y 3 respectivamente. La disminución de incumplimientos ha sido de 27%.
Conclusiones: Ha mejorado la calidad del tiempo de atención a pacientes con la mejora del porcentaje de pacientes con cita previa, la principal causa de déficit de calidad.
DISEÑO E IMPLANTACIÓN DE UN MODELO INTEGRAL DE CALIDAD EN UN CENTRO DE SALUD RURAL
M.V. Fustero Fernández
Centro de Salud de Cariñena.
Palabra clave: Calidad, mejora continua.
Objetivo: Desarrollar e implantar un plan global de mejora continua de la Calidad, siguiendo un modelo progresivo de abordaje por problemas con ciclos de mejora para la prestación de una asistencia sanitaria mejor, adecuando los cuidados a las necesidades de la población, mejorando la continuidad de dichos cuidados y aumentando el grado de satisfacción de los profesionales y de los pacientes.
Metodología:
1. Formación en Calidad de varios miembros del equipo
2. Reestructuración del grupo de calidad existente en el equipo desde 1990
3. Presentación del plan elaborado al Programa de apoyo a las iniciativas de mejora de la calidad en Atención Primaria de Aragón.
Contenido del Programa integral de garantía de calidad del Centro de Salud de Cariñena (Zaragoza)
- Identificación inicial de problemas con un sistema doble: - Por los profesionales (Brainswritting EAP, Brainstorming Grupo de Calidad y libro de sugerencias para los profesionales ). - Por los usuarios (Cuestionario por correo a un grupo de informadores clave)
- Identificación continuada de problemas: - por los profesionales (Repetición anual de Brainswritting EAP, Brainstorming Grupo de Calidad y análisis del libro de sugerencias). Por los usuarios (Análisis de las sugerencias y análisis de las reclamaciones).
- Priorización de los problemas detectados con la matriz decisional de criterios múltiples
- Realización de ciclos de mejora con los problemas seleccionados
Resultados: Se establecieron una serie de actividades que se han ido desarrollando en función del cronograma previsto: Reorganización del servicio de Urgencias; reparto de responsabilidades entre los miembros del EAP, para las diferentes áreas; instalación de buzones de sugerencias tanto en el centro de salud como en los consultorios locales; creación de un soporte (libro) para las sugerencias de los profesionales; revisión y actualización de algunos protocolos clínicos del EAP (HTA, Diabetes, Dislipemias, EPOC, Obesidad y Riesgo cardio-vascular). diseño, envío y análisis de respuestas de un cuestionario para informadores clave; reevaluación de la cumplimentación de la Hoja de Urgencias; reevaluación de la cobertura de vacunación infantil en la Zona de Salud; realización de un tríptico informativo para la población; puesta en marcha de la informatización del servicio de urgencias; evaluación del circuito y la calidad de la anticoagulación oral; modificaciones del perfil de prescripción antibiótica... (poner sólo el nº de actividades o las áreas.....).
MEJORA DE LA ATENCIÓN AL PACIENTE SIN CITA EN LA CONSULTA DE PEDIATRÍA EN UN CENTRO DE SALUD
E. Casado Galindo, M. García Moreno, M. Cano Moreno, M.P. Sánchez Fernández y E. López Torrecillas
Centro de Salud de San Diego.
Palabra clave: Atención Primaria, Calidad asistencial, Accesibilidad.
Introducción: Los pacientes que acuden a los Centros de Salud (CS) sin cita muchas veces no reciben una atención adecuada en tiempo y recursos, se atienden sobre la marcha, sin historia clínica, en un entorno emocional y de comunicación poco apropiado para una atención de calidad.
Objetivos: Evaluar y mejorar del proceso de atención al paciente sin cita en las Consultas de Pediatría del CS de San Diego de Lorca.
Metodología: Se analiza el problema mediante un diagrama de causa efecto y se definen tres criterios de calidad, "c1" "registro de la solicitud de consulta", "c2" "asignación de tiempo de acceso a consulta" y "c3" "Historia Clínica disponible en consulta", especificando aclaraciones y excepciones para cada uno.
La fuente de datos ha sido el registro específico de pacientes sin cita habilitado en el C.S. de San Diego y un formulario cumplimentado por los facultativos y el marco muestral las consultas sin cita atendidas en febrero de 2002. Se han seleccionado todos los casos.
Las dimensiones estudiadas son accesibilidad y científico-técnica y la evaluación es interna, retrospectiva y autoevaluada.
Resultados: Se han incluido 92 casos en el estudio. En la evaluación inicial los cumplimientos han sido del 0.0% para "c1", 86.961% para "c2" y 2,17% para "c3". Los incumplimientos han sido de 92 para "c1", 12 para "c2" y 90 para "c3". El los criterios 1 y 2 acumulan el 93,81% de los incumplimientos. Las medidas correctoras han ido dirigidas a.
En la reevaluación sobre 71 pacientes sin cita los cumplimientos han sido del 54,93% para "c1", 67,71% para "c2" y 54,93% para "c3. Los incumplimientos (ponderados) han sido 41 para "c1", 32 para "c2" y 41 para "c3". La disminución de los incumplimientos ha sido de un 42%.
Conclusiones: Ha mejorado el registro de pacientes sin cita y la utilización de la HC. Sin embargo el de la asignación de tiempo específico para el acceso a consulta ha disminuido. Será necesario diseñar agendas de consulta que permitan dedicar tiempo específico para pacientes sin cita.
PLAN DE MEJORA EN EL CRIBADO DE CÁNCER DE CÉRVIX, EN UN CENTRO DE SALUD
S. Soto Villanueva, M.M. Soriano Caro, M. Jurado Sueiro, J.A. Veiga Paulet, B. Muñoz Gómez y T. Sanz Cuesta
Palabra clave: Cáncer de Cérvix, Cribado, Citologías, Auditoría.
Objetivos: General.- Evaluación y mejora de la calidad del cribado de cáncer de cérvix en el EAP (Equipo de Atención Primaria). Específicos.- 1/ Aumentar el porcentaje de adecuación de las citologías solicitadas. 2/ Disminuir el porcentaje de mujeres que no acuden a la cita. 3/ Disminuir la demora para la citología.
Metodología: Ciclo de mejora y creación de un equipo de mejora multidisciplinar en el EAP.
Estudio del nivel de calidad: Evaluación del nivel de adecuación al Protocolo, mediante auditoría de 263 citologías (tamaño muestral calculado sobre 800 citologías anuales, con un nivel de confianza del 95% y un error máximo de precisión del 5%), seleccionadas de forma consecutiva entre los meses de noviembre a marzo de 2000. La demora y el nº de mujeres que no acuden a las citas se obtuvo a partir del sistema de información del EAP.
Medidas correctoras implantadas en 2001:
a/ Difusión del Protocolo entre los profesionales y usuarias (educación para la salud individual).
b/ Mejora en la recogida de datos de las historias clínicas.
c/ Disminuir las ausencias a la cita mediante la implicación del personal administrativo en las citaciones y entrega sistemática de un folleto informativo a las mujeres.
d/ Implicación de enfermería en las tomas citológicas, sustituyendo períodos vacacionales.
e/ Incremento del nº de citologías realizadas semanalmente.
Reevaluación del nivel de calidad: Análisis de todas las citologías citadas durante los 5 primeros meses de 2002. Las ausencias a la cita se han obtenido a partir del sistema de información del EAP.
Resultados:
Audit 1999: nº 263, Ausencias 36%, Citologías adecuadas 57%, Demora 51 días.
Enero 2002: nº 284, Ausencias 23%, Citologías adecuadas 88,6%, Demora 55 días.
Febrero: nº 147, Ausencias 11,5%, Citologías adecuadas 88,5%, Demora 29 días.
Marzo : nº 137, Ausencias 12,4%, Citologías adecuadas 86,2%, Demora 39 días.
Abril: nº 165, Ausencias 22,4%, Citol. adecuadas 91,6%, Demora 52 días.
Mayo: nº 158, Ausencias 15,1%, Citologías adecuadas 89,2%, Demora 33 días
Conclusiones: La metodología del ciclo de la calidad ha permitido: 1) Mejora significativa en la indicación de las citologías. 2) Disminución de las ausencias. 3) Tendencia a la disminución de la demora. 4) Implicación de los profesionales del EAP en la mejora del proceso.
Mesa 28
Gestión de ingresos
Sala Roncal
Viernes 11, 9:00-10:00
ADECUACIÓN DE LA HOSPITALIZACIÓN EN EL GDR 383 MEDIANTE APLICACIÓN PROTOCOLO AEP
J. Álvarez Ponce, F. Marín Puerto, R. Díaz Peral, A. Arízti Bayón
Palabras clave: Calidad, Evaluación, Adecuación, Hospitalización
Objetivo: Evaluación del uso de la hospitalización de agudos. Identificar problemas subyacentes a la hospitalización inadecuada.
Hipótesis: Existencia de elevada proporción de ingresos y estancias inapropiadas.
Metodología: Aplicación "Appropriateness Evaluation Protocol", versión Adultos Médico-Quirúrgica. Población: GDR 383 "Otros diagnósticos preparto con complicaciones médicas", altas en un año en hospital de > 600 camas. Objetivo del hospital por su alta incidencia y ganancia potencial. Muestra: 135 historias. Muestreo aleatorio simple en una sola etapa. Confianza del 95% y error 5%. Revisión de historia clínicas: Estudio Observacional Retrospectivo. Dos revisores, entrenamiento de revisores, revisión cruzada y consenso. Fuentes: Historia clínica, CMBDA, Codificaciones del hospital y encuesta de validación. Oferta procedimiento diagnósticos ambulatorios y Demoras. Análisis: Adecuación de ingresos, estancias, y causas de inadecuación.. Relación con tipo y procedencia del ingreso, facultativos, edad, localidad paciente, diagnostico principal. Test de significación estadística variables cualitativas. Criterios extraordinarios: Pacientes Diabéticos o Prediabéticos, validación según "Guía Hospitalaria" e ingreso de pacientes con Hipertensión con riesgo de preeclánsia.
Resultados:1. 100% de aceptación de la encuesta aplicada para la evaluación de la calidad de la codificación. 2. Adecuación de Ingresos: Adecuados 75,6% Inadecuados 24,4 %. Significación estadística (p < 0,05) con variables "Localidad" y "Diagnostico principal" cie. 648,83 y 648.93. 3. Causas de Inadecuación ingresos: Nº1 "Pruebas. pueden realizarse en consultas externas" 94% de los casos, Nº2 "Pruebas. pueden realizarse en consultas externas, excepto si el paciente vive lejos como para efectuarse de forma rápida" 30.3% casos. Significación estadística (p < 0,05)con la variable "Localidad". 4. Adecuación de Estancias: Adecuadas 48.3%, Inadecuadas 51,7%. Relación (p < 0,05), con variables "Facultativo", "edad", "Localidad", cie. 648.83, 642.03/23/33/43, 643,03/23/63/83/93. Causas de Inadecuación: Nº34 "Diag-Tto. puede realizarse externo" 48.1%. Nº25.- "pendiente de resultados pruebas diagnosticas/interconsultas" 21%, Nº32 "no alta rápida, conseguido propósito hospitalización, no agudo" 16,1%. Relación (p < 0,05) con variables "Facultativo", "edad", "Localidad". 1. Estancia Media "Apropiada (AEP)": 4 días. Ganancia potencial: 447 estancias (89% objetivo GDR).
Conclusiones: Se confirma la hipótesis planteada. Se objetivan las causas de inadecuación y su imputabilidad a la practica clínica, la organización del hospital y el entorno del paciente, posibilitando la introducción de mejoras.
ADECUACIÓN DE LOS INGRESOS GENERALES URGENTES EN EL COMPLEJO HOSPITALARIO DE OURENSE. FACTORES ASOCIADOS
M. Castro Bernárdez, M. Sande Meijide, J. Uribe Espinosa, M. García de la Vega Sosa, A. Blanco Sampayo y B. Uriel Latorre
Palabras clave: A.E.P. (Appropiaetness Evaluation Protocol); ingresos urgentes.
Objetivo: La proporción de ingresos urgentes en el Complejo Hospitalario de Ourense en el año 2000, se sitúa en un 71,17%. Se ingresan un 18,25% de las urgencias generales(excluidas pediátricos y ginecológico-obstétricas). Ambos indicadores parecen elevados, no siendo deseable para el buen funcionamiento del hospital una excesiva presión de urgencias, por ello consideramos necesario el: Estimar el porcentaje de ingresos inadecuados. Identificar los factores relacionados con la inadecuación.
Metodología: Mediante muestreo aleatorio simple se seleccionó una muestra de 525 ingresos (para una situación inicial del 15% de inadecuación, un epsilon de 3 y un nivel de confianza del 95%). Cómo variables recogidas: datos de identificación, de atención/ingreso urgente, de estancia, de adecuación (si/no, motivo) siguiendo el protocolo A.E.P. de la Universidad de Boston y distribuido por la Fundación Avedis Donavedian. La fuente de datos es la historia clínica. Revisión cruzada del 10% de las historias cómo control de calidad. Análisis descriptivo y regresión logística multivariante.
Resultados: Inadecuación del 7,1% (IC 95% 5,1-9,6). Solamente el día de la semana (lunes) y el grupo diagnóstico (IV: enfermedades de las glándulas endocrinas, nutrición, metabolismo y de la inmunidad; XIII: enfermedades del sistema osteomuscular y tejido conectivo; XVI: signos, síntomas y estados mal definidos) influyen significativamente en el aumento de la inadecuación, independientemente del resto de variables introducidas en el modelo.
Conclusiones: No se confirma la hipótesis de que un porcentaje elevado de inadecuación justifique una elevada presión de urgencias en nuestro centro. La inadecuación presenta escasa variabilidad, posiblemente porque se mueve en niveles ya bajos. Se necesita investigar otros factores que justifique la presión (edad avanzada de la población, dimensión de la hospitalización en relación a la población, deficiencias en la asistencia a otro nivel...).
REVISIÓN DE LA ADECUACIÓN DE LAS ESTANCIAS HOSPITALARIAS. UN ESTUDIO CONCURRENTE DE 700 CASOS
J. Moliner, M. Arencibia, J.I. García, A. Vicente, R. Fernández e I. Barrasa
Hospital Clínico Universitario.
Palabra clave: Evisión de la utilización, hospital universitario.
Objetivos: Conocer la proporción de días inadecuados en el hospital y su relación con variables del paciente y del tipo de Servicio. Analizar la distribución de motivos de estancias inadecuadas.
Metodología: Revisión de días de estancia utilizando el AEP, evaluando todos los pacientes que permanecían hospitalizados un día determinado y que llevaban al menos 24 horas en el hospital. Se evaluó la adecuación del día anterior (de las 0 a las 24 horas), mediante la revisión de la historia clínica por parte de residentes de Medicina Preventiva, previamente entrenados (con sesiones formativas de discusión de casos y un estudio de concordancia). Período de estudio: días elegidos al azar, de lunes a jueves, entre octubre del 2001 y marzo del 2002. De cada caso se recogió: edad, sexo, servicio, días de hospitalización hasta el día revisado, adecuación del día de estancia y motivos de inadecuación, en su caso. Las comparaciones de variables se hacen con los test de ji al cuadrado y U de Mann-Whitney.
Resultados: Se revisaron 697 días de hospitalización, correspondientes a 665 pacientes. El 54,2% de los pacientes son varones, edad entre 16 y 99 años (media 66,2) Los casos corresponden a 25 Servicios del Hospital. Entre el día de ingreso en el hospital y el día en que se revisó la adecuación pasaron entre de media 11,8 días. El 39,02% de los días de estancia (272 de 697; IC 95%: 35,4%-42,7%) no son adecuados según los criterios del AEP. El porcentaje de días inadecuados es algo mayor en mujeres y en pacientes de más edad, pero las diferencias no son estadísticamente significativas. Tampoco la distribución de casos por tipo de Servicio, médico o quirúrgico, presenta diferencias significativas. Sí resulta más probable encontrar días inadecuados cuanto más tiempo lleva hospitalizado el paciente, y también parece más probable en los casos de los Servicios que tienen valores más altos en los indicadores "porcentaje de ocupación" y "estancia media".
Los casos relacionados con la espera debida a pruebas o cirugía (programar, recibir resultados) son los más frecuentes (46% del total de días inadecuados). El otro gran grupo de motivos son los atribuidos a decisiones del médico responsable del paciente (40%, la mitad de ellos por actitud conservadora). El 4% de los días inadecuados se relacionan con la espera de traslado a otro hospital. Apenas el 1,5% se pueden atribuir a motivos sociales. Es más frecuente el motivo "pendiente de interconsulta" en los casos de Servicios con mayor estancia media, y más el de "actitud médica conservadora" en los servicios quirúrgicos.
Conclusiones: Existe una importante proporción de mejora en la gestión de la utilización de las camas del hospital. El análisis de las variables relacionadas y la comparación con estudios previos permite apuntar hipótesis sobre cuáles serán las intervenciones más efectivas.
RESULTADOS EN LA ADECUACIÓN DE LOS INGRESOS AL INTERVENIR SOBRE LAS ESTANCIAS
P. Antón, J.M. Aranaz, S. Peiró, V. Ruiz, E. Leutscher y S. Lorenzo
Palabra clave: Utilización hospitalaria, Revisión de la utilización, Intervención controlada.
Objetivo: Conocer el impacto en la proporción de ingresos inadecuados interviniendo sobre las estancias, con la participación de los propios facultativos, en servicios de Cirugía General en Hospitales Universitarios de la provincia de Alicante.
Método: Estudio cuasi-experimental pretest-postest, con grupo control no equivalente, realizado en los servicios de Cirugía de 3 hospitales universitarios. Previamente se realizó un estudio de fiabilidad. Las estancias fueron revisadas por tres revisores independientes. Se evaluaron, de forma concurrente, 407 admisiones durante 4 semanas (1-2-1). Realizándose charla previa a los Jefes de Servicio en ambos grupos; el grupo de intervención (GI), compuesto por dos hospitales, recibió charla estructurada a los facultativos al inicio del periodo de intervención, información (Feedback) del periodo pretest, a mitad del periodo de intervención y aplicación de adeQhos® (cuestionario de autoevaluación) a todas las estancias, durante las dos semanas que duró el periodo de intervención. Se calcularon las proporciones de inadecuación y se estimaron las diferencias entre periodos, utilizando el Appropriatness Evualuation Protocol.
Resultados: En el estudio de fiabilidad previo, se alcanzó índices de concordancia simple superiores al 90% y valores del estadístico kappa en niveles de acuerdo excelente. En el GC los resultados por periodos fueron de 22,6%, 20,3% y 13% Para el GI de 23%, 7,2% y 4,9%. Si bien se observó una tendencia, en ambos grupos, hacia la disminución de la inadecuación, no se encontraron diferencias significativas entre el periodo basal y el resto de periodos en el GC (p = 0,791 y p = 0,591), pero sí en el GI (p = 0,000 y p = 0,003).
Conclusiones:1. adeQhos® resultó de fácil cumplimentación, con mínimo esfuerzo en el pase de visita, siendo altamente efectivo en la mejora de los resultados. 2. La aplicación de adeQhos® y feedback son un complemento excelente en del protocolo de adecuación de la hospitalización. 3. El efecto se mantiene más allá del periodo de intervención y su uso periódico puede tener un efecto de claro refuerzo, para mantener en el tiempo las mejoras alcanzadas en la adecuación. 4. La intervención sobre las estancias tiene una efecto importantísimo sobre la adecuación de los ingresos.
PROGRAMA DE CALIDAD DEL SERVICIO DE ADMISIÓN
F. Martín Jusdado, J.R. Alcaide Costa, P. Colastra Miranda y V. Ureña Vilardell
Hospital Ramón y Cajal, Unidad de Calidad.
Palabra clave: Servicios de Admisión, gestión de calidad.
Resumen: En un Servicio de Admisión se desarrollan un gran número de procesos que necesariamente deben estar estandarizados y bajo control. Además, dada su amplia gama de clientes, es importante tener implantado un buen sistema de monitorización para detectar oportunidades de mejora.
Objetivos: Implantar un Programa de Calidad del Servicio de Admisión, basado en la estandarización de procesos clave y su gestión mediante la monitorización de indicadores relevantes.
Metodología: El Programa de Calidad se inició en 1999 y termina su implantación en el año 2002. Se han desarrollando las siguientes acciones:
1.- Establecer las bases organizativas del programa de calidad (1999): Constituir una Comisión de Objetivos y nombrar un responsable de calidad, elaborar el organigrama funcional del Servicio, identificar los procesos clave y sus responsables.
2.- Diseño de procesos (mediante diagramas de flujo) e identificación de clientes (1999-2001).
3.- Definir criterios de calidad, estándares e indicadores de los procedimientos diseñados (2000-2002).
4.- Monitorizar indicadores, comparar los resultados con sus estándares e implantar de acciones de mejora (a partir del 2000).
Resultados: Se identificaron 20 procedimientos y todos ellos han sido diagramados y actualizados por sus responsables. Hasta el momento actual se han definido criterios y estándares de calidad en 9 procedimientos y se han monitorizado sistemáticamente 13 indicadores. Entre otros se ha trabajado con procedimientos de gestión de lista de espera quirúrgica, citación de consultas externas y pruebas diagnósticas, citación de consultas de preoperatorio y pruebas de preanestesia, y gestión de propuestas de canalización de pacientes de o a otros centros. Los resultados obtenidos han permitido comprobar el cumplimiento de 9 de los estándares y establecer diversas acciones de mejora.
Conclusiones: La estandarización de procesos constituye una buena herramienta para la implicación del personal, la detección de duplicidad de tareas y su reorganización. La monitorización de indicadores genera, por si misma, una tendencia hacia la mejora continua. Además, cada persona cuenta con su propio manual de trabajo, ha constatado la importancia que tienen sus actividades para el buen desarrollo de los procesos y aprecia y conoce el trabajo de los demás.
Mesa 29
Coordinación atención primaria-atención especializada
Sala Bardenas-Belagua
Viernes 11, 9:00-10:00
INTEGRACIÓN DE CIRUGÍA ORTOPÉDICA Y TRAUMATOLOGÍA: IMPLICACIÓN VERSUS PARTICIPACIÓN (PRIMARIA/HOSPITAL)
A. Pérez Pons, LL. Guillamet Juncà, I. Cerdà Calafat, R. Clos Molina, M. Casadevall Ginestet y R. Carrera Goula
Palabra clave: Implicación, participación, primaria, hospital.
Resumen: La asistencia de Cirugía Ortopédica y traumatología (COT) estaba dividida entre el CAP Osona (primaria) y el Hospital General de Vic (HGV). A 2001 se realizó la integración de 3 especialistas al HGV con un sistema organizativo innovador que permitía transformar los contactos de participación con atención primaria, en contactos de implicación.
Objetivos: Aprovechar la integración de COT para mejorar la atención a los pacientes y reducir las listas de espera, implicándose, tanto el ICS como el Hospital, en el uso compartido de recursos y tecnología.
Metodología: Se siguieron los principios organizativos de CCEE del HGV, que consisten en: 1) Reducir la lista de espera de primeras visitas 2) Valoración, diagnóstico y pruebas complementarias (Rx simple) en un único acto asistencial; 3) Informe mecanografiado con valoración y resultados de pruebas, tratamiento y conducta a seguir, 4) Visitas tanto por la mañana como por la tarde, dando así el máximo período de cobertura posible para los usuarios.
Se realizó el análisis del impacto de la integración y las repercusiones de documentación y servicios centrales, propiciando la implicación del ICS y el HGV. El ICS asumía el consultorio, enfermería, RX y el hospital asumía el coste de los profesionales, las pruebas complementarias, el material logístico y informático. Así, las visitas de COT para los usuarios derivados desde primaria se realizaban en el CAP Osona y el resto de derivaciones (propio hospital, urgencias y otros centros) se realizarían en el HGV.
La documentación usada de COT es la misma, en red con el hospital. independientemente del lugar de visita.
Actividad COT HGV realizada en CAP Osona (año 2001)
88,5% de las primeras visitas, un 47,7% dados de alta (96,4% médico cabecera). Programación quirúrgica 4,9%. RX simple misma visita 30%. 22,1% productos intermedios. 8,9% rehabilitación.
Conclusiones: Integración ágil, gracias a la implicación de todos los profesionales y las dos instituciones. Reducción de la lista de espera y el índice de reiteración. La capacidad resolutiva de las visitas realizadas en el CAP Osona es de casi el 50%.
INFORMACIÓN CLÍNICA ÚNICA. ELIMINANDO BARRERAS ENTRE NIVELES
F. Silvestre Pascual, F. Almenar Roig, F. Vera Espallardo y Vivente Tortosa
Hospital de Sagunto.
Palabra clave: Sistema de información de área. Codificación en atención primaria. Historia electrónica.
Objetivo: Facilitar el intercambio de información clínica relevante entre niveles asistenciales por medio de un subsistema de información que utilizando la CIE 9 MC, permita la existencia de un diccionario de diagnósticos único de área.
Metodología: Tipo de estudio descriptivo, la población a estudio son los registros de información clínica, diagnósticos, de los profesionales de un centro de salud del área sanitaria a estudio. El periodo a estudio corresponde a tres años. Las variables a estudio son los pacientes atendidos, diagnósticos codificados y en texto libre y los profesional que efectúan la asistencia. Se analiza el número de casos con y sin codificar, la tasa de repetición de códigos y los registros no codificables cuantificándolos por causas.
Se desarrolla un subsistema de conversión del lenguaje natural "Duende", recogido en el sistema informático de primaria, que permita su validación y codificación por documentalistas quienes determinan las expresiones diagnósticas aceptables por el sistema. Se discrimina el centro emisor y el profesional para devolver la información codificada al paciente y al episodio que la generó. Las expresiones diagnósticas múltiples se transforman en tantos códigos como diagnósticos expresan. Realiza la codificación automática de las expresiones identificadas con anterioridad, referenciando las expresiones rechazadas a su código correspondiente.
Resultados: De los registros analizados el 43.% se encontraba codificado, tras la intervención y puesta en marcha del sistema "Duende" se alcanza un 97.9% de codificación, conservando el lenguaje expresado de forma habitual en las consultas.
Conclusiones: El alto grado de codificación alcanzado permite valorar positivamente el subsistema diseñado facilitando el intercambio de información en el lenguaje médico habitual. Es labor de los documentalistas el estudio de las bases de datos de atención primaria para dar respuesta a las necesidades de clasificar y codificar la información clínica de uso habitual en atención primaria. Y es imprescindible la comunicación con el facultativo de primaria para aumentar la especificidad de los diagnósticos.
PROGRAMA PILOTO DE DIAGNÓSTICO RÁPIDO A PACIENTES CON SOSPECHA DE CÁNCER
M.G. Torras Boatella, A. Guarga Rojas, M. García Carasusan, N. Serra Tauler, P. Solans Julian, J. Puig Campanya, J. Costa Borrat, J.M. Picas Vidal y H. Isàbal Roca
Palabras clave: Cáncer, Coordinación, Hospital, Atención primaria de la salud.
Objetivos: Mejorar la coordinación entre niveles asistenciales (hospital-atención primaria). Agilizar el proceso diagnóstico ante la sospecha de cáncer, reduciendo el tiempo transcurrido des de la consulta del médico de cabecera hasta el diagnóstico y tratamiento. Analizar la adecuación de los casos sospechosos de cáncer derivados al circuito rápido.
Metodología: El proyecto se impulsó desde el Consorcio Sanitario de Barcelona (CSB), entidad que actúa como mutua pública en la ciudad de Barcelona. Se constituyó un grupo de trabajo formado por todos los agentes implicados en el proyecto: representantes de los equipos de atención primaria, de los hospitales y del CSB, que se encargó de la puesta en funcionamiento del programa. El programa, cuya fase piloto se inició durante el mes de noviembre del año 2001, incluyó 20 Zonas Básicas de Salud, dando cobertura a 436.128 personas de la ciudad (aprox. el 29% de la población de Barcelona). En esta fase inicial se priorizaron los siguientes cánceres: pulmón, próstata, mama y colon - recto. Se identificaron los signos y síntomas guía que determinan la sospecha de cáncer para cada una de las localizaciones escogidas y se especificaron las pruebas complementarias que se realizarían. Se establecieron los circuitos y los mecanismos de coordinación necesarios para la derivación de los casos desde los centros de salud al hospital. Se determinó la información necesaria para la evaluación del programa, elaborándose una hoja específica para facilitar el registro y el intercambio de información clínica. En abril del 2002, se realizó un primer análisis, para valorar si los circuitos establecidos, se estaban consolidando y eran convenientemente utilizados. El análisis no incluyó el perfil demográfico ni la clínica ni los tiempos transcurridos, cuya evaluación está prevista en diciembre del 2002, después de 1 año de funcionamiento.
Resultados: Entre noviembre del 2001 y abril del 2002, fueron incluidos en el programa 135 casos, el 55% de los cuales eran sospechas de cáncer de colon-recto. Se detectó una desigual utilización de los circuitos establecidos en el territorio, algunos casos habían sido derivados al hospital a través de los especialistas vinculados a los centros de atención primaria u otras vías. La hoja específica no se utilizaba sistemáticamente para la derivación de pacientes. Ante la indicación de una colonoscopia, esta no era suficientemente accesible en algunos casos.
Conclusiones: La consolidación de los circuitos establecidos requiere de la implicación de todos los profesionales que trabajan en el entorno de la atención primaria (médicos de familia y otros especialistas) y en los hospitales. Es importante identificar un responsable del programa en cada centro de salud y en cada hospital. Es fundamental garantizar el acceso rápido a cualquier prueba diagnóstica de las que estén previstas dentro de los circuitos preferentes.
PLAN DE MEJORA EN LA COORDINACIÓN PRIMARIA-ESPECIALIZADA EN LA COMUNIDAD FORAL DE NAVARRA
A. Gimeno Aznar, J. Apezteguia Urroz, L. Gabilondo Pujol, A. Galindez Zubiria, N. Loyola Eraso y J. Sada Goñi
Dirección Atención Primaria.
Palabra clave: Coordinación Primaria Especializada.
Resumen: Tras una primera fase de análisis de situación y actuaciones de carácter estructural y normativo (1998-2000) se pone en marcha el "Plan de Coordinación entre Atención Primaria y Especializada" (septiembre 2000).
El Plan conlleva la corresponsabilidad de ambos niveles en sus objetivos y compromisos que se concretan con carácter anual en los "Pactos de Coordinación" que los años 2001 y 2002 han suscrito ambas Direcciones.
Marco General: Concreta 7 objetivos estratégicos. Establece un cronograma básico de actuaciones hasta 2004.
Estructura formalmente constituida:
- Dirección Técnica.
- Unidad Técnica Coordinación.
- Comité Técnico Coordinación.
- 18 Coordinadores Ambulatorios.
- 17 Comités de Mejora, uno por especialidad.
Principales resultados alcanzados:
* Aplicación efectiva libre elección y personalización atención ambulatoria. Ej.: atención preferente máximo 10 días.
* Cita directa a Especializada de primeras consultas y revisiones desde los 38 Centros Salud.
* Remisión electrónica a los 38 Centros e incorporación automática a historia informatizada de:
- Informes de primeras consultas especializadas (50,95%).
- Peticiones y recepción de resultados de laboratorio.
- Se ha iniciado remisión de informes de alta hospitalaria y urgencias.
* Se han realizado dos evaluaciones de calidad de volantes interconsultas.
* Fijación de compromisos conjuntos de lista de espera, oferta y demanda de primeras consultas y preferentes entre ambas direcciones los años 2001 y 2002. Incorporación posterior a pactos de gestión de Primaria y Especializada.
* Puesta en marcha de "Sistemas de Información de Origen de las Consultas" (SIOC). Hoy afirmamos es fiable. Mensualmente en Intranet desde el día 7-8:demanda y actividad por origen y destino, espera real media por especialidad, personas en espera más de 30 días, etc.
* A cada médico Primaria cada seis meses informe individualizado.
* Se han realizado dos encuestas de evaluación cruzada sobre la satisfacción con la coordinación: mejora de la percepción 60% especializada y 88% primaria.
* Constitución de 17 comités de mejora y 8 grupos de trabajo específicos con profesionales de ambos niveles:
- En 13 especialidades planes específicos de mejora en marcha.
- Primeros protocolos conjuntos ya en Intranet.
MEJORA CONTINUA DE LA CALIDAD A TRAVÉS DEL INFORME DE ENFERMERÍA AL ALTA (I.E.A.)
D. Morán Casado, R. Lavín Bollaín, M.A. Marquínez Carrión, M. Peñalver Fernández y B. García Diana
Hospital Universitario Marques de Valdecilla.
Palabras clave: Continuidad de Cuidados, Relación interniveles, Informe Enfermería.
Introducción: El I.E.A. es el resultado del Proyecto multicéntrico de continuidad de cuidados Atención Primaria (AP) - Atención Especializada (AE) del Servicio Cántabro de Salud.
Objetivos: 1) Conocer el grado de cumplimentación del I.E.A. en Atención Especializada. 2) Evaluar la Calidad de cumplimentación del Informe. 3) Conocer el porcentaje de I.E.A. recibidos en Atención Primaria.
Metodología: Periodo de estudio: febrero 2001. Población: pacientes con alta del Hospital "Valdecilla" y Hospital "Sierrallana" y pacientes recibidos en AP. Tipo de estudio: Hospital "Valdecilla": muestreo aleatorio estratificado del 20% de las altas a domicilio, un mínimo de 10 y un máximo de 20 historias por Unidad de Hospitalización, precisión: 2,7% y un intervalo de confianza entre el 92 y 97%. Hospital "Sierrallana": revisión del total de las altas producidas en el periodo de estudio. Recogida de datos: cuantitativos: aportados por historia clínica (I.E.A.) y el Servicio de Admisión. Cualitativos: obtenidos del registro elaborado con 20 criterios. Profesionales encargados: cumplimentación: enfermeras de hospitalización; evaluación: enfermeras del Grupo de Trabajo, Área de Calidad y enfermera responsable de cada Centro de Salud. Definición de índices: Índice de I.E.A. realizados, Índice de Calidad de Cumplimentación del I.E.A. e Índice de Recepción del I.E.A. en AP.
Resultados:1) Cumplimentación: Hospital "Valdecilla": 67,8%; Hospital "Sierrallana": 97%. 2) Calidad de Cumplimentación: Hospital "Valdecilla": 83,8%; Hospital "Sierrallana": 64,3%. 3) Recepción en AP: G.A.P 1: 15%; G.A.P. 2: 82%. Estos resultados junto con la opinión de las enfermeras por medio de Grupos de trabajo, han permitido realizar modificaciones al documento.
Conclusiones: El I.E.A. garantiza la continuidad de la Atención sanitaria por medio de la provisión de cuidados y mejora la satisfacción de los profesionales de ambos niveles. La evaluación asegura la calidad de los cuidados de enfermería al alta. Medidas correctoras: Difusión de resultados. Estudiar la población beneficiaria del I.E.A. Rediseñar los canales de comunicación teniendo en cuenta las características de cada Área de Salud. Establecer nuevos indicadores que permitan evaluar el resultado de los objetivos previstos en el Proyecto, abordando en esta nueva fase, el grado de satisfacción del paciente.