Describir la creación y funcionamiento de un sistema de acreditación de documentos de consentimiento informado (DCI) como intervención para mejorar su calidad formal y comprobar la mejora obtenida.
Material y métodosTras una evaluación externa de la calidad de los DCI en un hospital de Murcia (España), se consensuaron los requisitos para los DCI y se diseñaron procedimientos de acreditación y uso. La efectividad se valoró comparando 2 evaluaciones externas del Programa EMCA (2011 y 2013), basadas en 19 criterios y muestras de 60 DCI para cada hospital público de la región.
ResultadosPara ser acreditado un DCI debería cumplir 24 criterios: los 19 utilizados en evaluaciones externas, más 3 sobre legibilidad y 2 sobre validez científico-técnica. Se acordó un formulario para implementar los contenidos de cada DCI, que serían revisados y aprobados con vigencia de 5 años.
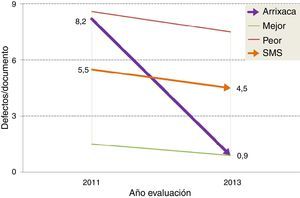
Inicialmente se detectaron 8,2 defectos/DCI. La mejora obtenida fue del 89% (0,9 defectos/DCI), evidenciado mejoras significativas en 18 criterios y marcando benchmark para 16 de los 19 evaluados.
DiscusiónLa acreditación supuso una mejora sustancial de los DCI del hospital (obteniendo el mejor resultado en las evaluaciones externas de su servicio de salud) y garantiza su contenido, legibilidad y comprensión. Ello obliga a valorar la conveniencia de su extensión a otros hospitales, aunque no esté clara la bondad de disponer de DCI comunes. Sin embargo, esta mejora es estructural y no garantiza que la globalidad del proceso de información/consentimiento que soporta se realice adecuadamente, precisando estrategias complementarias para su medición y mejora.
To describe an accreditation system for informed consent forms (ICF) in a tertiary hospital, as an intervention to improve their quality, and to check the improvements achieved.
Material and methodsFollowing an external evaluation of the ICF quality in a public hospital in Murcia (Spain), an accreditation committee set the ICF requirements and associated procedures. Effectiveness is assessed by comparing two external evaluations carried out by the EMCA Program (2011 and 2013) and based on 19 criteria and a sample of 60 ICF for every public hospital in Murcia Region.
ResultsTo be accredited, every ICF must meet the 19 external criteria plus 5 based on legibility, readability and scientific and technical validity. A form to fill in the contents of every ICF was agreed, which would be reviewed, approved and validated for five years. Before the implementation, 8.2 defects/ICF were detected. The accreditation system obtained an 89% improvement (0.9 defects/ICF) and achieved significant improvements in 18 criteria, 16 of which are benchmarked.
DiscussionThe accreditation system achieved a substantial improvement in the ICF (obtaining a better result in external evaluations) and guarantees their contents, legibility and readability. This system needs to be extended to other hospitals, since it is not clear whether common ICFs would be suitable. However, this improvement is structural and does not guarantee that the overall information/consent procedure is done properly, thus complementary strategies for measurement and improvement are required.
Proporcionar información a los pacientes sobre sus opciones terapéuticas y posibilidades diagnósticas, de forma que pueda ser comprendida y utilizada para involucrarlos en las decisiones sobre su atención es tanto un deber de los profesionales sanitarios1, como un derecho de los pacientes reconocido por la Ley2. Sin embargo, y a pesar de que esta debería ser una actividad importante en nuestro trabajo diario, muchos profesionales no suelen reconocer su trascendencia en el proceso de atención3. Por eso, mejorar la información para que los pacientes puedan ejercer libremente su capacidad de decisión sobre su salud debe ser un objetivo de primer orden en calidad asistencial, con evidente repercusión tanto en su salud como en la organización y funcionamiento del sistema.
El consentimiento informado es un proceso comunicativo cuyo fin es conseguir que el paciente reciba una información comprensible y adaptada a sus necesidades que le permita tomar una decisión libre sobre cualquier procedimiento que afecte a su salud2. Los documentos de consentimiento informado (DCI) tienen una gran importancia en el proceso de información médica, ya que dejan constancia documental y sirven de medio de apoyo para facilitar la transmisión de información al paciente4. Las ocasiones en que se deben utilizar y los requisitos que deben cumplir están recogidos en la legislación estatal o autonómica2,5. Garantizar su calidad es imprescindible en este contexto.
Los trabajos publicados a nivel nacional sobre calidad formal de los DCI obtienen altos niveles de cumplimiento para los datos administrativos, la descripción de la intervención y los riesgos, y bajos para aquellos criterios que valoran la presencia en los documentos de las alternativas, los beneficios, la comprensión del documento y la posibilidad de ampliar la información6–11. La situación no difiere a nivel internacional, salvo para la presencia de los riesgos, que presenta también bajos niveles de cumplimiento12–14.
La variabilidad en el número y tipo de criterios utilizados, la falta de una definición explícita de los mismos, y el hecho de que parte de estos trabajos habían sido realizados con anterioridad a la publicación de la Ley 41/2002 de Autonomía del paciente2, que clarifica algunos aspectos recogidos en la Ley General de Sanidad de 198615, como el ámbito de las intervenciones en las que se debe obtener el consentimiento informado o los requisitos que estos documentos deben cumplir, llevó al programa EMCA de gestión de la calidad de la Consejería de Sanidad y Política Social de Murcia16 a diseñar, en el año 2007, los criterios de calidad formal de los DCI utilizados en los hospitales públicos de la Región de Murcia17, y realizó una primera evaluación en 2008. Los resultados en nuestro hospital, cuyos modelos de consentimiento informado eran elaborados individualmente por cada servicio, reflejaban una franca oportunidad de mejora que decidimos abordar. El objetivo de este trabajo es proponer una nueva metodología para la elaboración de los DCI basada en los criterios utilizados en el proyecto EMCA, y valorar 2 evaluaciones externas y las diferencias entre ambas que se atribuyen a esta nueva metodología.
Material y métodoLa experiencia se ha llevado a cabo en un hospital público de tercer nivel, situado en la Región de Murcia (España).
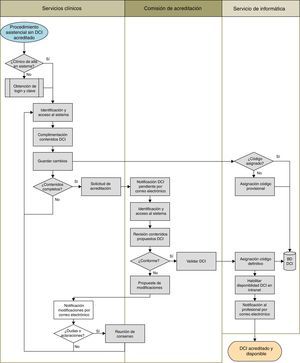
Diseño e implementación de la intervenciónRecibido el informe de la primera evaluación, la unidad de calidad asistencial creó un grupo de mejora junto con miembros del equipo directivo, que se encargó de valorar los resultados. Para ello utilizó los datos disponibles (Pareto, etc.) y realizó un análisis de causa-efecto, entre los que destacó la disparidad de DCI existentes tanto en estructura como en contenidos, no solo entre servicios, sino incluso dentro de un mismo servicio. Muchos de ellos eran elaborados a partir de iniciativas particulares y no eran debatidos ni revisados adecuadamente antes de su puesta en marcha. Como intervención para mejorar se acordó crear y universalizar en el hospital un sistema de acreditación de DCI que evalúe el cumplimiento de requisitos durante la elaboración de los contenidos de los DCI, a fin de mejorar la calidad formal de los modelos vigentes y el contenido de la información que se dirige al paciente, así como garantizar el cumplimiento de la normativa vigente. Para ello se creó una comisión de acreditación que incluyó profesionales ligados a calidad asistencial, comité de ética y asesoría jurídica, y que tuvo como misión inicial fijar los requisitos de acreditación de los DCI y diseñar sus procedimientos de acreditación y de uso diario.
Para construir los requisitos de acreditación de los DCI la comisión revisó los criterios utilizados por el programa EMCA (tabla 1)17, a fin de valorar la inclusión de otros que complementen los ya existentes. Tras esto, se diseñaron los procedimientos de acreditación y uso de los DCI en colaboración con el servicio de informática (para aprovechar recursos de comunicación del hospital, como su Intranet) y del grupo motriz para el despliegue de la historia clínica electrónica (para valorar su integración en ella). Estos procedimientos fueron pilotados y modificados consecuentemente en el primer trimestre de 2012, en un servicio clínico, antes de su despliegue en todo el hospital. Como consecuencia, todos los DCI existentes fueron revisados y adaptados en consonancia con el nuevo sistema. Cualquier incorporación posterior también siguió estos procedimientos.
Criterios de calidad formal de los documentos de consentimiento informado. Programa EMCA
| N.° | Enunciado |
|---|---|
| 1 | Debe figurar el nombre del hospital |
| 2 | Debe estar identificado el servicio o unidad donde se está utilizando el documento de CI |
| 3 | Deben contener espacios para anotar el nombre, apellidos, número de colegiado y firma del médico informante |
| 4 | Debe contener espacios para anotar el nombre, apellidos, número de DNI y firma del paciente al que se va a realizar el procedimiento |
| 5 | Debe contener espacios para anotar nombre, apellidos, DNI y firma del representante legal, familiar o persona vinculada de hecho que ejerce la representación del paciente |
| 6 | Debe contener espacios para anotar la fecha y el lugar donde se firma el CI |
| 7 | El nombre del procedimiento a realizar debe aparecer claramente identificado |
| 8 | Debe aparecer la naturaleza y descripción del procedimiento a realizar |
| 9 | Debe aparecer la finalidad del procedimiento |
| 10 | Deben aparecer las consecuencias relevantes o de importancia |
| 11 | Deben figurar los riesgos probables en condiciones normales o riesgos típicos |
| 12 | Debe contener espacios para anotar los riesgos personalizados de importancia |
| 13 | Deben aparecer las contraindicaciones |
| 14 | Deben aparecer las alternativas al procedimiento |
| 15 | Debe figurar la declaración por parte del paciente de haber comprendido adecuadamente la información y de haber aclarado todas las dudas planteadas |
| 16 | Debe figurar la declaración de que conoce que el consentimiento puede ser revocado en cualquier momento, sin expresión de la causa de revocación |
| 17 | Debe aparecer un espacio para la revocación del consentimiento en el caso de que el paciente lo considere necesario |
| 18 | Debe figurar la expresión del paciente o de su representante legal de que da su consentimiento para someterse al procedimiento |
| 19 | Debe constar en el documento que al paciente se le ha hecho entrega de una copia del mismo |
CI: consentimiento informado; DNI: documento nacional de identidad.
Fuente: Linares-Navarro y Álvarez-Escucha7.
Para evaluar el grado de efectividad de las medidas correctoras introducidas se compararon 2 evaluaciones externas realizadas por el Programa EMCA, en 2011 y 2013. En ambas evaluaciones se utilizaron 19 criterios de calidad formal fiables diseñados a partir del análisis de la normativa vigente, estudios anteriores y consulta con expertos clave (tabla 1)17, y utilizaron una muestra aleatoria de 60 DCI por hospital. Se revisó un total 540 documentos procedentes de 9 hospitales en cada evaluación.
Para cada evaluación se obtuvo la media de defectos por documento y el porcentaje de incumplimiento global y de cada criterio para cada uno de los siguientes 4 grupos: nuestro hospital, el total regional, y el hospital con mejor y peor resultado en cada ítem. A efectos de benchmark los incumplimientos por criterio que se asignaron al mejor y peor hospital de cada evaluación se construyeron utilizando respectivamente el mejor y peor dato para cada criterio de entre los 9 hospitales evaluados. El incumplimiento global se calculó> dividiendo el total de incumplimientos de cada grupo entre el total posible (19 veces el tamaño de la muestra).
Para comparar resultados entre evaluaciones se ha calculado la mejora relativa. La significación estadística se ha valorado utilizando el test Z de comparación de proporciones ofrecido por Sequalita18, y considerando como tal valores de p<0,05. Se ha aplicado el test de una cola para valorar mejoras intragrupo, y el de 2 colas para contrastar diferencias intergrupo.
ResultadosSistema de acreditación para documentos de consentimiento informadoLa comisión de acreditación del hospital consensuó que, para ser acreditado, un DCI debe cumplir los 19 criterios de calidad formal del programa EMCA (tabla 1) con el que se llevan a cabo las evaluaciones externas17, además de reunir los siguientes requisitos: (20) contenidos fáciles de comprender (terminología, expresiones, etc.); (21) impreso en un tipo de letra clara de tamaño igual o superior a 12 puntos por pulgada; (22) información distribuida en apartados claramente separados; (23) incluir su fecha de elaboración y revisión; y (24) contenidos acordes con la evidencia científica actual.
En consecuencia, se acordó un formulario base sobre el que implementar los contenidos de los procedimientos a acreditar (fig. 1), que fue posteriormente adaptado para los casos en que el consentimiento debiera ser otorgado por el representante legal del paciente.
Formulario base para la elaboración e impresión de los documentos de consentimiento informado. Existe además una copia de la página 1 para dejar en la historia clínica, así como un formulario modificado para los casos en que el consentimiento deba otorgarlo el representante legal del paciente.
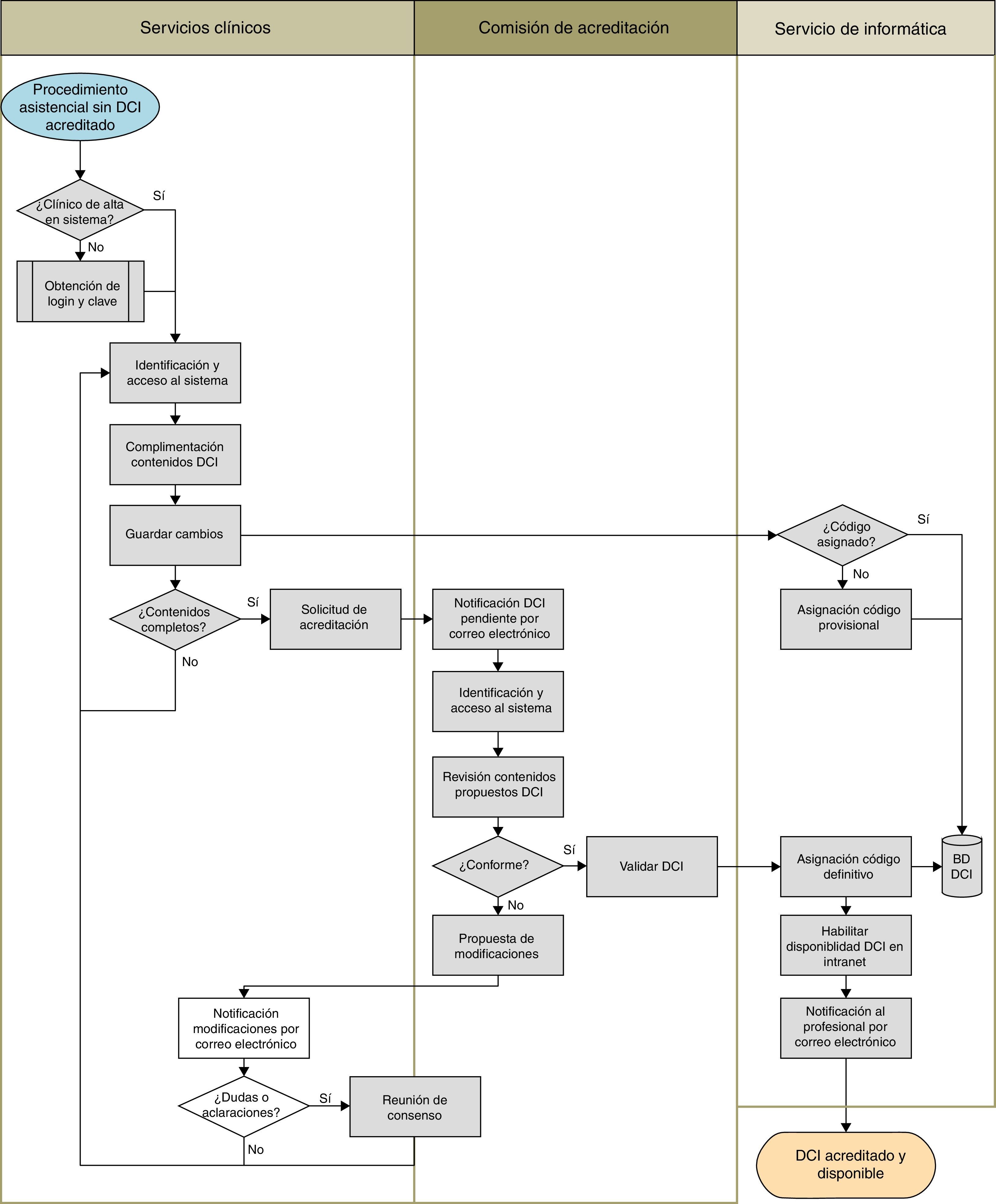
El procedimiento de acreditación de los contenidos de cada DCI finalmente aprobado se realiza a través de la Intranet del hospital (fig. 2) y precisa de la elaboración de novo o la adaptación/actualización de sus contenidos científico-técnicos a partir de un modelo existente (por ejemplo, el de la sociedad científica correspondiente) por médicos del servicio, siendo posible la inclusión de imágenes. Este «borrador» del DCI es revisado por la comisión de acreditación para confirmarlo (se acredita entonces el procedimiento y pasa a ser público en la Intranet) o proponer modificaciones a fin de reunir los requisitos de calidad formal, que se devuelven al médico por correo electrónico. Una vez aceptado el texto por ambas partes, el modelo queda acreditado por 5 años y disponible en la Intranet del hospital.
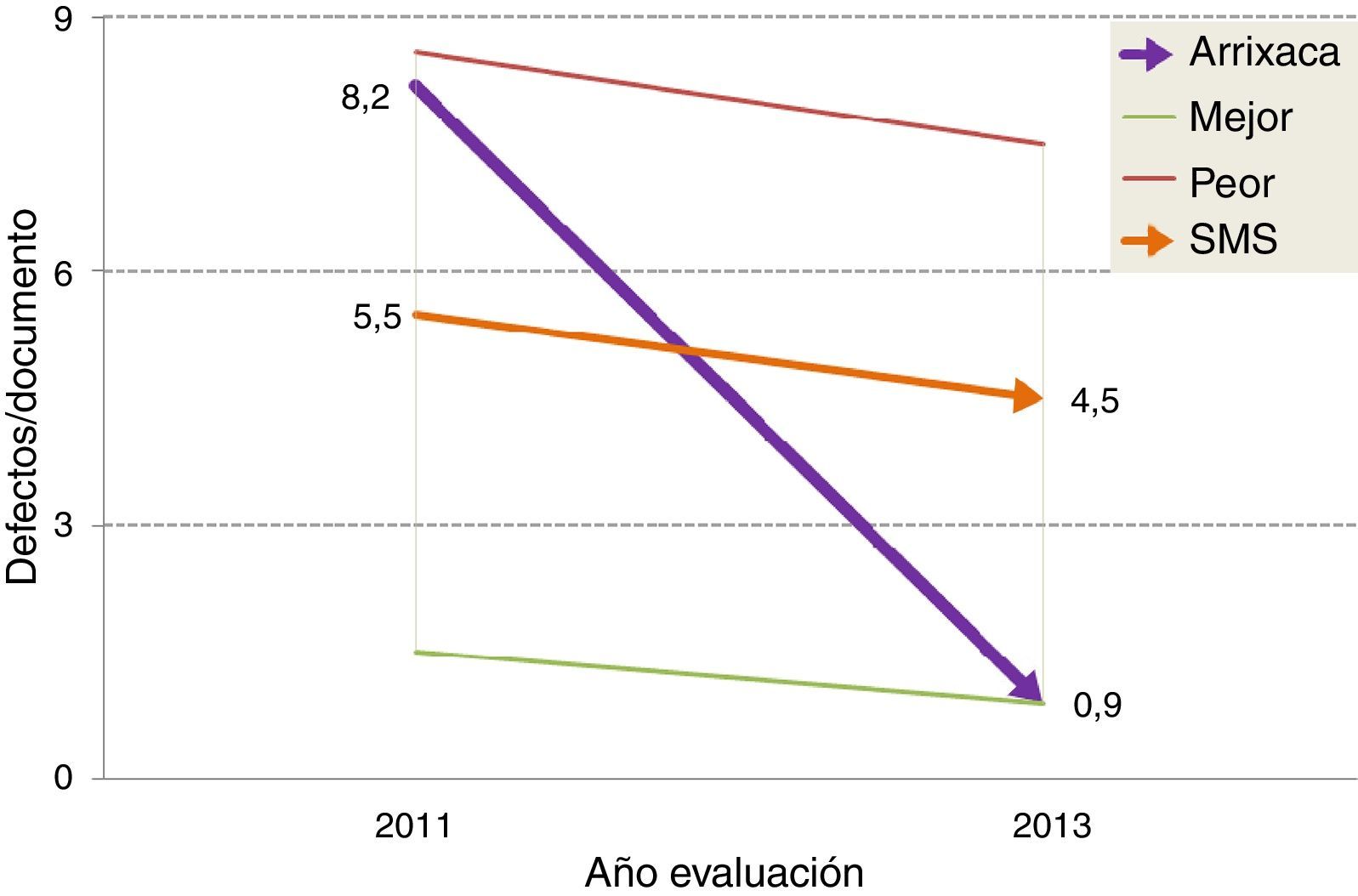
Valoraciones obtenidas en las evaluaciones externasAntes de la puesta en marcha del sistema de acreditación nuestro hospital contaba con 205 DCI. En la primera evaluación se detectaron una media de 8,2 defectos por documento, el segundo peor de los analizados. El mejor hospital obtuvo 1,5 defectos/documento y el peor 8,6, mientras que la media regional se situó en 5,5. En el momento de la segunda evaluación el hospital tenía acreditados 361 DCI, y la media de defectos fue de 0,9, el mejor de todos los hospitales analizados. La media regional se situó en 4,5, y el hospital con peor resultado mostró 7,5 defectos/documento (fig. 3). La mejora obtenida por el hospital se situó pues en 7,3 defectos/documento (89,0%), muy superior a la conseguida por la media regional (1,0 defectos, 18,2%) y por los peores (1,1 defectos, 12,8%) y mejores resultados (0,6 defectos, 12,8%) de cada evaluación.
Evolución de la media de defectos por documento de consentimiento informado (DCI) entre las evaluaciones. El gráfico representa los resultados de nuestro hospital (Arrixaca) y los compara con los obtenidos por el mejor hospital de la región, el peor y la media regional. Tras la segunda evaluación la Arrixaca pasa a ser hospital con menor número de defectos en sus DCI.
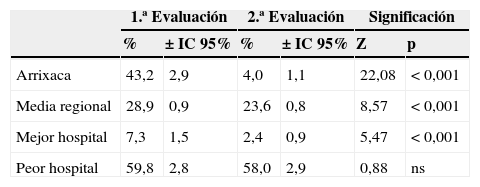
En cuanto a los incumplimientos la tabla 2 muestra el porcentaje global de incumplimientos y su significación estadística. Todos los grupos mejoran de forma significativa entre evaluaciones (p<0,001), excepto el hipotético peor hospital. El hospital analizado pasa de obtener peor resultado que la media regional (p<0,001) a mejor (p<0,001), solo superado no por la realidad, sino por un hipotético mejor hospital (p<0,05).
Porcentaje global de incumplimientos
| 1.ª Evaluación | 2.ª Evaluación | Significación | ||||
|---|---|---|---|---|---|---|
| % | ±IC 95% | % | ±IC 95% | Z | p | |
| Arrixaca | 43,2 | 2,9 | 4,0 | 1,1 | 22,08 | <0,001 |
| Media regional | 28,9 | 0,9 | 23,6 | 0,8 | 8,57 | <0,001 |
| Mejor hospital | 7,3 | 1,5 | 2,4 | 0,9 | 5,47 | <0,001 |
| Peor hospital | 59,8 | 2,8 | 58,0 | 2,9 | 0,88 | ns |
Porcentaje global de incumplimientos y su significación estadística entre evaluaciones. Nótese que los grupos «mejor» y «peor» no se corresponden con hospitales concretos, sino que se construyen seleccionando para cada criterio, respectivamente, los resultados del mejor (y peor) hospital evaluado.
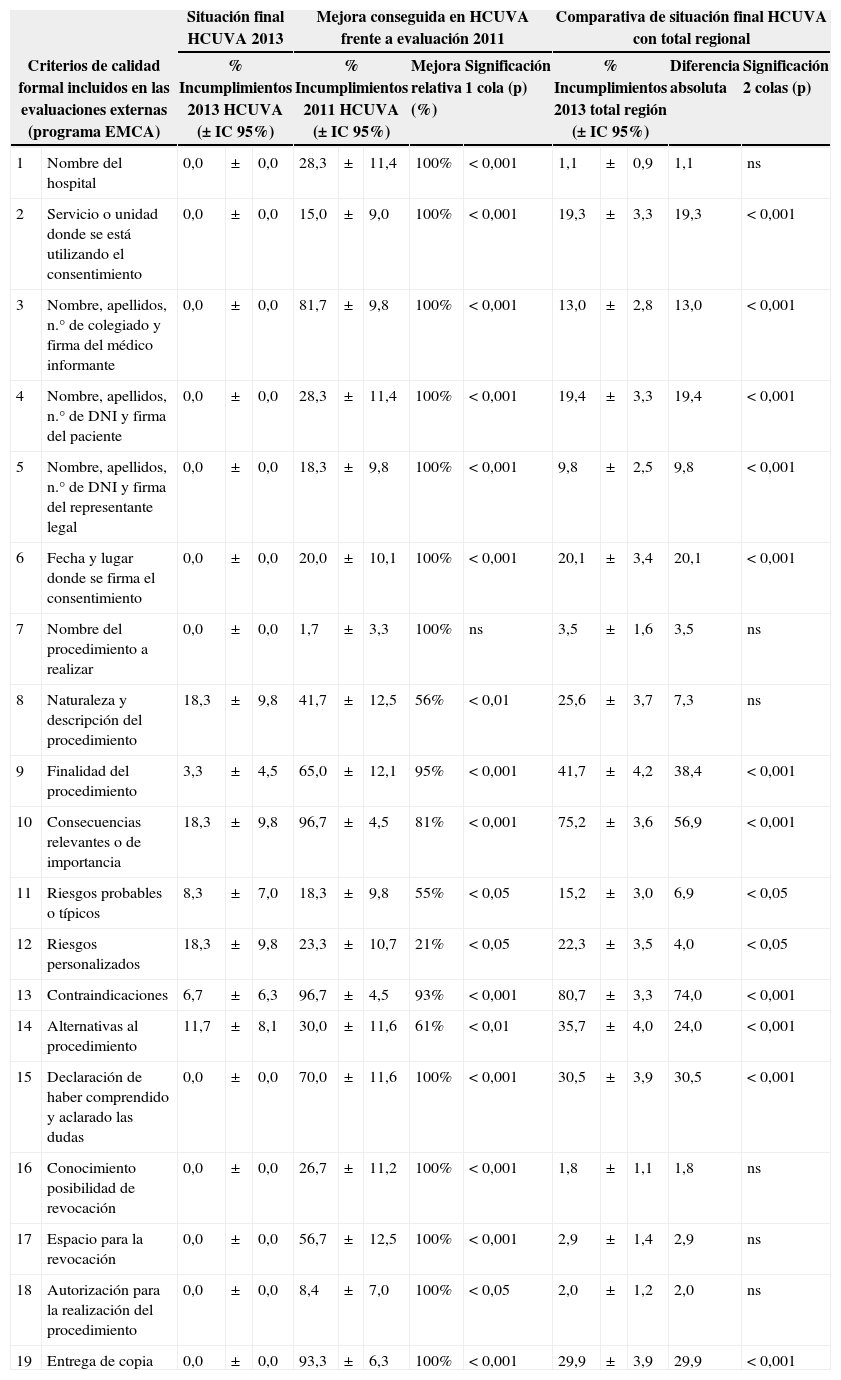
En el análisis por criterio (tabla 3) nuestro hospital consiguió mejoras significativas en 18 criterios, y mostró mejores resultados que el total regional en todos ellos (en 13 de forma significativa). Para la construcción del hipotético mejor, nuestro hospital marcó el benchmark para 16 de los 19 criterios evaluados.
Comparación de los incumplimientos por criterio
| Situación final HCUVA 2013 | Mejora conseguida en HCUVA frente a evaluación 2011 | Comparativa de situación final HCUVA con total regional | ||||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
| Criterios de calidad formal incluidos en las evaluaciones externas (programa EMCA) | % Incumplimientos 2013 HCUVA (±IC 95%) | % Incumplimientos 2011 HCUVA (±IC 95%) | Mejora relativa (%) | Significación 1 cola (p) | % Incumplimientos 2013 total región (±IC 95%) | Diferencia absoluta | Significación 2 colas (p) | |||||||
| 1 | Nombre del hospital | 0,0 | ± | 0,0 | 28,3 | ± | 11,4 | 100% | <0,001 | 1,1 | ± | 0,9 | 1,1 | ns |
| 2 | Servicio o unidad donde se está utilizando el consentimiento | 0,0 | ± | 0,0 | 15,0 | ± | 9,0 | 100% | <0,001 | 19,3 | ± | 3,3 | 19,3 | <0,001 |
| 3 | Nombre, apellidos, n.° de colegiado y firma del médico informante | 0,0 | ± | 0,0 | 81,7 | ± | 9,8 | 100% | <0,001 | 13,0 | ± | 2,8 | 13,0 | <0,001 |
| 4 | Nombre, apellidos, n.° de DNI y firma del paciente | 0,0 | ± | 0,0 | 28,3 | ± | 11,4 | 100% | <0,001 | 19,4 | ± | 3,3 | 19,4 | <0,001 |
| 5 | Nombre, apellidos, n.° de DNI y firma del representante legal | 0,0 | ± | 0,0 | 18,3 | ± | 9,8 | 100% | <0,001 | 9,8 | ± | 2,5 | 9,8 | <0,001 |
| 6 | Fecha y lugar donde se firma el consentimiento | 0,0 | ± | 0,0 | 20,0 | ± | 10,1 | 100% | <0,001 | 20,1 | ± | 3,4 | 20,1 | <0,001 |
| 7 | Nombre del procedimiento a realizar | 0,0 | ± | 0,0 | 1,7 | ± | 3,3 | 100% | ns | 3,5 | ± | 1,6 | 3,5 | ns |
| 8 | Naturaleza y descripción del procedimiento | 18,3 | ± | 9,8 | 41,7 | ± | 12,5 | 56% | <0,01 | 25,6 | ± | 3,7 | 7,3 | ns |
| 9 | Finalidad del procedimiento | 3,3 | ± | 4,5 | 65,0 | ± | 12,1 | 95% | <0,001 | 41,7 | ± | 4,2 | 38,4 | <0,001 |
| 10 | Consecuencias relevantes o de importancia | 18,3 | ± | 9,8 | 96,7 | ± | 4,5 | 81% | <0,001 | 75,2 | ± | 3,6 | 56,9 | <0,001 |
| 11 | Riesgos probables o típicos | 8,3 | ± | 7,0 | 18,3 | ± | 9,8 | 55% | <0,05 | 15,2 | ± | 3,0 | 6,9 | <0,05 |
| 12 | Riesgos personalizados | 18,3 | ± | 9,8 | 23,3 | ± | 10,7 | 21% | <0,05 | 22,3 | ± | 3,5 | 4,0 | <0,05 |
| 13 | Contraindicaciones | 6,7 | ± | 6,3 | 96,7 | ± | 4,5 | 93% | <0,001 | 80,7 | ± | 3,3 | 74,0 | <0,001 |
| 14 | Alternativas al procedimiento | 11,7 | ± | 8,1 | 30,0 | ± | 11,6 | 61% | <0,01 | 35,7 | ± | 4,0 | 24,0 | <0,001 |
| 15 | Declaración de haber comprendido y aclarado las dudas | 0,0 | ± | 0,0 | 70,0 | ± | 11,6 | 100% | <0,001 | 30,5 | ± | 3,9 | 30,5 | <0,001 |
| 16 | Conocimiento posibilidad de revocación | 0,0 | ± | 0,0 | 26,7 | ± | 11,2 | 100% | <0,001 | 1,8 | ± | 1,1 | 1,8 | ns |
| 17 | Espacio para la revocación | 0,0 | ± | 0,0 | 56,7 | ± | 12,5 | 100% | <0,001 | 2,9 | ± | 1,4 | 2,9 | ns |
| 18 | Autorización para la realización del procedimiento | 0,0 | ± | 0,0 | 8,4 | ± | 7,0 | 100% | <0,05 | 2,0 | ± | 1,2 | 2,0 | ns |
| 19 | Entrega de copia | 0,0 | ± | 0,0 | 93,3 | ± | 6,3 | 100% | <0,001 | 29,9 | ± | 3,9 | 29,9 | <0,001 |
Porcentaje detallado de incumplimientos por criterio, mejora conseguida entre evaluaciones en el Hospital Clínico Universitario Virgen de la Arrixaca (HCUVA) y su significación estadística. Se compara además la situación final con la obtenida por el total regional.
IC 95%: intervalo de confianza del 95%; ns: no significativo.
En la evaluación de 2013 todos los incumplimientos aparecían en los criterios relacionados con los datos del procedimiento a realizar (criterios 7 a 14) y, sobre todo, en aquellos que valoraban la información sobre la naturaleza y descripción del procedimiento, las consecuencias relevantes, los riesgos (tanto los típicos como los personalizados) y las alternativas al mismo. Estos criterios acumulaban en conjunto el 88,2% del margen para la mejora (tabla 3).
DiscusiónDisponer de DCI de mala calidad puede acarrear una falta de cumplimiento del deber de informar comprometiendo el principio de autonomía y ocasionar, además, problemas legales. En este contexto, la conveniencia de disponer de formularios homogéneos y/o de sistemas de registro, acreditación y actualización de los DCI es una propuesta habitual para mejorar su calidad formal17,19,20. En este caso así ha sido: la introducción del sistema de acreditación ha supuesto una mejora sustancial de los DCI en nuestro hospital, que han pasado de ser manifiestamente mejorables a obtener el mejor resultado en el contexto del Servicio de Salud en que se enmarca.
Algunos de los criterios con mayores porcentajes de incumplimiento en la evaluación de 2013 (la información sobre las consecuencias y alternativas al procedimiento) aparecen también entre los peor valorados en los estudios realizados a nivel nacional e internacional, y son básicos para que el paciente pueda elegir entre las distintas alternativas propuestas6–14,17. Las diferencias en el número y tipo de criterios utilizados en los diferentes estudios limita la realización de comparaciones externas.
No se han encontrado otros trabajos donde se hubiese realizado un ciclo completo de evaluación y mejora de la calidad de los DCI hospitalarios previa a su utilización en pacientes concretos. Esto impide comparar las mejoras obtenidas con las de otros estudios.
Pero tener un sistema de acreditación no basta. Es necesario además que este sea bueno. En el hospital la solidez de los criterios formulados por el programa EMCA aseguraba un excelente punto de partida17. A ellos se añadieron 3 criterios (20 a 22) dirigidos a mejorar la legibilidad y 2 más (23 y 24) para garantizar la validez de contenido. Estos últimos 5 criterios no han sido evaluados por el programa EMCA, al no formar parte de los 19 que utiliza.
Respecto a la legibilidad, se pretendió fijar tamaños y tipos de letra amigables. Para facilitar la comprensión se utilizaron términos y expresiones fáciles de comprender, a fin de que la redacción de los DCI no fuera una barrera para interpretar, entender y comprender su contenido. Aunque existen desde hace años experiencias de uso de herramientas objetivas para valorar retrospectivamente la facilidad de comprensión de los DCI21–23, su complejidad en el contexto de un sistema de acreditación desaconsejó en principio su empleo sistemático. Por eso inicialmente la comisión simplemente veló por eliminar términos médicos y simplificar la sintaxis de las oraciones empleadas, aunque la inclusión de estas herramientas en paquetes informáticos asequibles24,25 hizo modificar posteriormente las aclaraciones a nuestro criterio 20 para incluir la exigencia de un valor en la escala INFLESZ de al menos 55 puntos, con probabilidad de ser entendido por el ciudadano medio26. A pesar de todo ello, hemos de reconocer que los DCI han sido elaborados por clínicos y expertos. El círculo estaría mejor cerrado si se hubiera añadido además la visión del paciente que, en definitiva, es el que debe comprender el DCI.
La validez de contenido, su concordancia con la evidencia científica y la vigencia de las afirmaciones que se incluyen en los DCI se asegura mediante la implicación y responsabilización directa de los clínicos del servicio que propone el DCI (fig. 2), así como de la exigencia de revisión periódica programada (criterio 23). Para esta tarea, algunos servicios optaron por adaptar los textos avalados por la sociedad científica de su especialidad, en especial cuando estos eran especialmente reconocidos o se estaban utilizando previamente27–29, mientras que otros prefirieron realizar una redacción propia. Mención especial requiere el DCI de «transfusión de hemoderivados», cuyo contenido se consensuó por el comité de transfusiones del hospital, al ser utilizado por múltiples servicios. La revisión cada 5 años pudiera parecer excesivamente larga, dada la dinámica científica de mejoras y avances tecnológicos. Este periodo se entiende de mínimos: en cualquier momento puede proponerse la actualización de contenidos de un determinado DCI.
En cuanto a su empleo una vez acreditados, los DCI se pusieron a disponibilidad de los profesionales a través de la Intranet, de fácil acceso desde los puntos de asistencia porque en todos ellos existe ordenador y conexión a la red. Aunque se cuenta con historia clínica electrónica y se intentó integrar en ella los DCI mediante un sistema de firma electrónica, los problemas técnicos lo hicieron imposible. Creemos sin embargo que este es el sentido en que debemos avanzar.
Otra posibilidad de mejora es extender este (u otro) sistema de acreditación con el fin de contar con DCI homogéneos en todo el Estado o, al menos, en el ámbito de cada servicio de salud, como ya sucede en algunos30,31. En nuestro caso los DCI acreditados lo son solo para el área de influencia de nuestro hospital. Así, un ciudadano puede recibir información diferente sobre un determinado procedimiento (contraindicaciones, riesgos, alternativas, etc.) según el hospital al que acuda, y por lo tanto condicionar sus decisiones. Una alternativa viable pudiera ser garantizar los contenidos a través del Ministerio de Sanidad, Servicios Sociales e Igualdad, en colaboración con las sociedades científicas, dejando el resto de aspectos formales a cada servicio de salud, aunque no todos los autores estén de acuerdo con ello, porque aunque hay algunos aspectos del consentimiento que son universales, no está claro que todos los centros deban disponer de DCI comunes32.
Independientemente de los buenos resultados, no debemos olvidar que la mejora estructural que supone contar con DCI que cumplan criterios formales, aunque imprescindible, no garantiza que la globalidad del proceso de información/consentimiento que se supone que estos soportan se realice adecuadamente33. De hecho, es sabido que en la práctica clínica actual no es excepcional que la firma del DCI se omita34, o se reduzca a un mero acto protocolario entre el paciente y el médico, un modo de actuación impuesto35–37. Por ello, además de garantizar la calidad formal de los DCI y alcanzar la excelencia del sistema de acreditación desplegado mediante su mejora continua, parece oportuno comenzar ya a plantear estrategias complementarias de medición y mejora del proceso (por ejemplo, a través de informes de usuario en las encuestas de calidad percibida). En este sentido, las encuestas de algunas comunidades autónomas, como la de Murcia, contienen ya preguntas específicas sobre el proceso de consentimiento38.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.