Introducción
Durante los últimos años se han ido produciendo en nuestro país sucesos y cambios de todo tipo, políticos, sociales, económicos y religiosos. En relación con el tema de la muerte asistida, cabe destacar el enorme revuelo institucional sanitario, político y mediático ocasionado por los problemas del Hospital Severo Ochoa de Leganés, actualmente sub iudice, así como la valiente, seria, serena y bienvenida declaración del Instituto Borja de Bioética1 y la publicación de un breve texto de Diego Gracia2 respecto de la posible despenalización de la eutanasia. En el ámbito internacional, se debe destacar, aunque no ha sido el único, el caso de Terri Schiavo3-8, por su gran repercusión ética y política.
En este artículo se pretende analizar la problemática de la eutanasia y del suicidio asistido a la luz de nuevas reflexiones ético-políticas y de los datos que la experiencia ha aportado en este tiempo.
Marco ético
Siempre habrá conflictos morales y políticos. El debate moral en política puede ser socialmente divisorio, políticamente extremista y no concluyente moralmente, pero evitarlo por estas razones es autodestructivo. Autodestructivo porque las divisiones, el extremismo y la falta de consenso persistirán al tiempo que disminuirá la posibilidad de búsqueda de mejores acuerdos de cooperación social. La necesidad de diálogo y de deliberación tiene su origen en la propia condición humana, en circunstancias que no parece que vayan a desaparecer nunca, esto es, en la escasez de recursos, en nuestra limitada generosidad, en la incompatibilidad de algunos de nuestros valores y en el entendimiento imperfecto entre las personas9.
En ética y en política se ha "jugado" mucho al dilema. Casi todos los que afirman la existencia de principios absolutos y sin excepciones reducen la toma de decisiones a la elección entre dos polos, uno positivo y otro negativo, sí o no, bueno o malo, blanco o negro, generalmente traducible por "conmigo o contra mí". Pero hay otra forma de proceder: la de quienes no están convencidos de que todo problema tenga una solución, y mucho menos de que esa solución sea una y nada más que una, por muy insistente y machaconamente que se defienda, sea desde el poder, desde las instituciones o desde fuera o al margen de las mínimas reglas de juego democrático.
La reflexión moral es una actividad intelectual que persigue la comprensión libre de prejuicios de los términos de una cuestión, de sus condicionantes y de sus consecuencias, la evaluación de las acciones posibles y de las que no lo son, la deliberación y la decisión, provistas de sus justificaciones, siempre plurales, siempre incompletas10. Por eso, cuando los ciudadanos tienen desacuerdos morales o políticos entre sí o con sus representantes, deben continuar razonando juntos para alcanzar decisiones mutuamente aceptables, si se puede, y si el acuerdo no es posible, para mantener el respeto mutuo. Porque sólo así se llega a la economía del desacuerdo moral y político, algo esencial para una vida democrática robusta.
El análisis ético que se realiza se basa en tres afirmaciones algunos les llaman principios, aunque puede que realmente y a la vez no sean más que puntos de llegada final o resultados de una reflexión que sirven de fundamento para la elaboración de los juicios morales:
1. La creencia en la dignidad de todos y cada uno de los seres humanos. Los seres humanos somos medios los unos para los otros pero al mismo tiempo somos también fines, y por eso tenemos dignidad y no precio.
2. La relación existente entre medios y fines. Es decir, la creencia profunda en que los fines no justifican los medios sino que, precisamente al revés, muchas veces los medios justifican y hacen buenos los fines.
3. Por último, la necesidad ética de la participación de todos los afectados por una medida en el proceso de toma de decisiones. Porque la deliberación moral necesita de unos mínimos no sólo en el proceso (reciprocidad, transparencia y responsabilidad), sino también en el resultado (libertad y oportunidad básicas y oportunidad justa), y esto es difícilmente alcanzable sin la toma compartida de decisiones.
Los problemas de valores no se pueden combatir con datos empíricos. Porque no conduce a nada. Los valores se confrontan con valores, razonando. Y parece evidente que hay cuestiones en las que los valores son incompatibles. Y todos ellos, si respetan unos mínimos que se pueden cifrar en el estricto respeto a los derechos humanos, son respetables y defendibles. Pero no imponibles, porque de ninguna manera se pueden imponer sin atentar contra ese mínimo.
¿Práctica habitual en la antigüedad?
Los defensores contemporáneos de la eutanasia suelen afirmar que ésta era ya una práctica habitual en la antigua Grecia. Sin embargo, parece posible afirmar que la eu thanasia griega, la buena muerte, era absolutamente distinta del concepto actual de eutanasia. La eu thanasia de los antiguos se relacionaba con la salida carente de dolor, con el final feliz que corona una buena vida, morir en la perfección moral, morir noblemente. La eu thanasia era, pues, la muerte de los héroes. Se trata de dos paradigmas distintos. Por eso la defensa que de ella se hacía no sirve para el paradigma contemporáneo11.
Leyes y recomendaciones
Si algo hay de cierto en el proceso de morir es que, todavía hoy, demasiadas personas sufren innecesariamente al final de la vida por problemas de omisión (ausencia de paliativismo) o de comisión (obstinación terapéutica.) Quizá por eso el Consejo de Europa en su recomendación 1418 de 25 de junio de 1999 sobre Protección de los Derechos Humanos y la Dignidad de los Enfermos Terminales y Moribundos instaba a los Estados miembro a reconocer y a posibilitar los derechos a los cuidados paliativos y a la autodeterminación de estos pacientes al tiempo que reafirmaba su rechazo a la práctica de la eutanasia12. En la misma línea se inscriben el Convenio para la protección de los derechos humanos y la dignidad del ser humano, con respecto a las aplicaciones de la biología y la medicina13, y las leyes que reconocen estos derechos a los pacientes, en las comunidades autónomas, como la Ley 41/2002, de 14 de noviembre, básica, reguladora de la autonomía del paciente y de derechos y obligaciones en materia de información y documentación clínica14.
Ideas fundamentales en conflicto
Hoy, en el debate sobre las decisiones al final de la vida están en juego dos ideas básicas: por un lado, el derecho de las personas a decidir sobre tratamientos y opciones clínicas, y por otro lado, el deber de la sociedad y de los profesionales de la salud de intervenir en el proceso de la muerte y en las decisiones que conlleva. Derechos y deberes, ¡cómo no!, totalmente teñidos de valores.
En la actualidad existe un acuerdo universal ético-sanitario que aboga por la implantación efectiva y el óptimo desarrollo de los cuidados paliativos al más amplio nivel y que defiende también la necesidad del reconocimiento del derecho a la toma de decisiones por parte de los pacientes en todo aquello relacionado con su salud, enfermedad y proceso terapéutico, si bien la puesta en práctica de este derecho de cara al futuro tal y como se recoge en las voluntades anticipadas es problemática por una gran variedad de razones que merecen una reflexión aparte15.
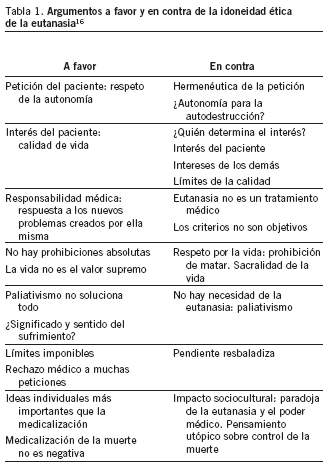
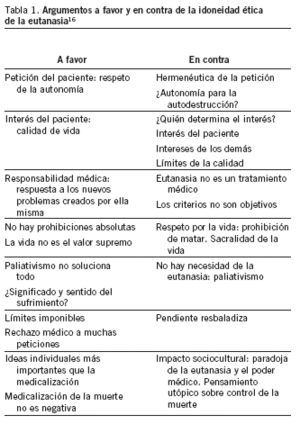
El debate social sobre la eutanasia se debe enmarcar en una reflexión, individual y comunitaria, más global, sobre el conjunto de decisiones para el final de la vida. Decisiones relacionadas con los valores y las actitudes sobre la salud y la enfermedad, la vida y la muerte, la discapacidad, la dependencia, el cuidado, la libertad, etc. Resulta importante recalcar esto porque, hoy por hoy, el debate sobre la eutanasia, olvidando muchas veces que forma parte de un problema mucho más global y totalizador, sanitario sí, pero también social, político y económico, está polarizado en dos visiones éticas contrapuestas. Por un lado están quienes se oponen a ella y a cualquier decisión legal en el sentido de su despenalización basados en la defensa de la sacralidad de la vida, y frente a ellos, quienes defienden que cuando la vida no llega a un mínimo de calidad, vivir puede ser incluso peor que morir y defienden, por tanto, que se avance hacia el reconocimiento del derecho de las personas a acabar con su vida. Éstas son las líneas básicas de fundamentación de las dos visiones enfrentadas, no hoy, sino desde hace siglos. Visiones que se repiten, además, incansablemente sin grandes variaciones en sus reflexiones y razonamientos más fundamentales, aunque a lo largo del tiempo se han ido añadiendo otros argumentos, algunos de los cuales se mencionan de manera sucinta en la tabla 1.
Máximos y mínimos morales
Son, pues, dos visiones éticas enfrentadas. Enfrentadas al máximo nivel de los valores. De hecho, por lo que se deduce de múltiples estudios, la oposición a la eutanasia ha estado siempre y está también hoy muy unida a valores religiosos16-18. Es decir, que el enfrentamiento se da a un nivel en el que, seguramente, no hay consenso moral posible. Se trata de un desacuerdo moral de máximos. Pero este desacuerdo no puede implicar que quienes así desacuerdan y difieren no puedan economizar el desacuerdo moral, no puedan llegar a acuerdos de mínimos que permitan a unos y a otros seguir viviendo y defendiendo sus valores de máximos.
Adela Cortina19 afirma que para que una sociedad pluralista como la nuestra crezca moralmente en vez de perder tono moral, se debe reforzar los mínimos y ampliarlos, evitando que las éticas de máximos se utilicen como armas arrojadizas desde intereses espurios. Para ello, se debe mantener entre los mínimos y los máximos una relación de no absorción. Ningún poder público está legitimado para prohibir expresa o veladamente aquellas propuestas de máximos que respeten los mínimos de justicia contenidos en la ética cívica. Pero precisamente porque la ética civil implica ciertas exigencias de justicia y las éticas de máximos han de respetarlas, ninguna ética de máximos debe intentar expresa o veladamente absorber la ética civil, anulándola, porque entonces instaura un monismo moral intolerante.
Los mínimos se alimentan de los máximos. Quien plantea unas exigencias de justicia lo hace desde un proyecto de felicidad, por eso sus fundamentos, sus premisas, pertenecen al ámbito de los máximos. Fortalecer esos grandes proyectos, que no se definen de forma dogmática, sino que están dispuestos a dejarse revisar críticamente, es una de las tareas urgentes en las sociedades pluralistas. Los poderes políticos deberían aprovechar, en el buen sentido de la palabra, el potencial dinamizador de los máximos, porque la política no es sólo el arte de eliminar problemas, sino sobre todo el de intentar resolverlos de modo que la solución favorezca el bien de los ciudadanos.
A su vez, los máximos han de purificarse desde los mínimos. Frente a ello existe la tendencia nefasta de atentar contra las exigencias de justicia por causas presupuestamente de más elevado rango (por ejemplo, la autonomía personal, la solidaridad grupal o la verdad divina).
Se debe también evitar la separación entre ellos. Una ética de máximos autosuficiente, ajena a la ética civil, acaba identificando a su Dios con cualquier ídolo, sea su interés egoísta, sea la nación, sea la preservación de sus privilegios. Por su parte, una ética civil autosuficiente, ajena a las éticas de máximos, acaba convirtiéndose en ética estatal, y el ciudadano entonces acaba engullendo al ser humano.
Y es que la "fórmula mágica del pluralismo" consiste precisamente en compartir unos mínimos de justicia progresivamente ampliables, en respetar activamente los máximos de felicidad y de sentido de la vida que no se comparten y en promover los máximos de felicidad y de sentido que sí se comparten.
La economía del desacuerdo moral se construye mediante la deliberación ciudadana y la aprobación de leyes, leyes que en los países democráticos no son ni más ni menos que fruto del consenso ético de mínimos, o al menos del acuerdo ético de mínimos mayoritario de una sociedad. Leyes que permiten a todos vivir según sus valores de máximos sin obligarles a no respetarlos. Y por ello, leyes que enuncian y aceptan cláusulas de objeción de conciencia a las mismas. Pero eso sí, objeción de conciencia quiere decir excepcionalidad a la ley, y en cuanto tal, excepcionalidad que ha de declararse, que ha de hacerse explícita con los razonamientos en que se sustenta para
poder ser aceptada de forma efectiva. Así, unos no están obligados a hacer lo que no consideran ético y otros pueden hacerlo sin miedo a represalias legales (o expresado más certeramente, legales pero de éticas de máximos que no comparten).
El debate entre sacralidad de vida y calidad de vida es un debate de valores del nivel de máximos. Y no parece haber en él acuerdo moral posible. Por eso precisamente es adecuado comenzar a caminar hacia la despenalización de algunas prácticas destinadas a acortar la vida de las personas enfermas que así lo soliciten. No hacerlo, dada la realidad de una sociedad civil que así parece pedirlo, es precisamente imponer el monismo moral. Y eso no es ni democrático ni justo.
Matar y dejar morir
También se aducen otras razones a favor y en contra de estas prácticas destinadas a acortar la vida de las personas gravemente enfermas. Pero son de menor calado moral, de menor importancia ética. Así, se dice que la ética médica prohíbe matar, que los médicos nunca matamos (al menos intencionadamente). Y puede que sea verdad, pero no lo es totalmente, porque para poder afirmar esto sin dejar lugar a dudas se debería demostrar que lo que al menos algunos médicos hacemos de manera habitual es "dejar morir" y no es, de ninguna de las maneras, "matar", y además que "dejar morir" es éticamente aceptable y que "matar" no lo es. Y lo cierto es que se puede tanto "matar" como "dejar morir" con o sin consentimiento, con un buen o un mal motivo, con o sin un rol social que le autorice a uno a hacerlo. Y éstas sí son diferencias moralmente importantes. Mucho más que la existente entre "matar" y "dejar morir".
Matar se entiende como causar la muerte injustificadamente. Se cree que en la medicina esto sólo ocurre de forma accidental o cuando se actúa negligentemente. No se cree que matar forme parte del trabajo del médico. La equivocación reside en asumir que matar supone siempre una causa injustificada de muerte. A veces matar puede estar tan éticamente justificado como retirar un tratamiento de soporte vital (TSV). Lo que ocurre es que aceptar que retirar un TSV es "matar" es psicológicamente poco confortable. Su caracterización como "dejar morir" aleja la responsabilidad del médico hacia el proceso letal de la enfermedad. Así, quien "mata" no es el médico que ha retirado el respirador, sino la enfermedad pulmonar subyacente del paciente que estaba conectado a él (porque lo necesitaba para vivir y aunque lo necesitara para vivir). Tanto al médico como a los seres queridos del paciente se les puede ayudar para que entiendan que son la decisión y el consentimiento del propio paciente para suspender el tratamiento los que limitan su responsabilidad por la muerte del paciente y los que hacen responsable de ésta al propio paciente.
Porque, además, ¿qué es lo que hace que "matar" sea malo? Pueden darse al menos tres razones: a) matar niega a la víctima algo que ella valora positivamente; b) matar frustra todos los planes y deseos de la víctima, y c) todos tenemos derecho a la vida, derecho moral a que no nos la quite nadie. Al menos contra nuestra voluntad. Y es que en la eutanasia es el propio paciente, la propia persona, que ha renegado consciente y libremente a su derecho a vivir. Y es la propia persona la que pide que se ponga fin a su vida. Con lo que parte de este razonamiento pierde gran parte de su fuerza moral.
La confianza médico-paciente
Hay otras razones que se aducen en contra de las políticas despenalizadoras de estas prácticas. Entre ellas, las que defienden que si se deja a los médicos practicarlas, sus pacientes perderán la confianza en ellos. Argumento curioso cuando menos que pretende sembrar el terror entre los pacientes y que no tiene fundamento real alguno. Y que se puede contraatacar afirmando que ocurriría precisamente lo contrario, es decir, que los pacientes se sentirían más cómodos con un médico que saben que si se lo piden no les va a abandonar y va a intentar cumplir sus deseos.
La optimización del cuidado al final de la vida
La despenalización debilitaría el compromiso social de proporcionar cuidados óptimos a los moribundos, dicen otros. No existe sin embargo ninguna evidencia de esa posibilidad, sino más bien todo lo contrario. Y lo mismo podría haberse dado con la práctica de la limitación del esfuerzo terapéutico (LET). Y tampoco ha ocurrido.
Opciones peligrosas
Hay quien dice que hacer accesible una nueva opción puede ser peor, porque niega a las personas la alternativa de seguir vivos por defecto. También afirman algunos que la sociedad es bastante contraria a una existencia muy dependiente o discapacitada, y que se colocaría una gran carga psicológica en quienes piensan que tal situación no es suficiente razón para terminar con la vida. Esto es, que la propia existencia de la opción de la eutanasia se convierte en una sutil presión para solicitarla. Esto equivaldría a aceptar que si la posibilidad de elegir entre varias opciones les hace sentirse peor, habría que restringir los derechos de los pacientes, lo cual no parece muy acorde con los valores de una sociedad democrática y adulta como la nuestra. También dicen algunos que la despenalización puede debilitar la prohibición legal general del homicidio. Pero no parece que lo entiendan así ni los legisladores ni la sociedad que aceptan la validez ética de la LET.
La pendiente resbaladiza
Queda finalmente la objeción de la llamada "pendiente resbaladiza". Es decir, la acusación de que se empieza provocando la muerte a enfermos terminales que lo piden para seguir haciéndolo a enfermos terminales que no lo piden, seguido de pacientes no terminales..., para acabar haciéndolo a cualquiera por cualquier motivo sin su consentimiento...
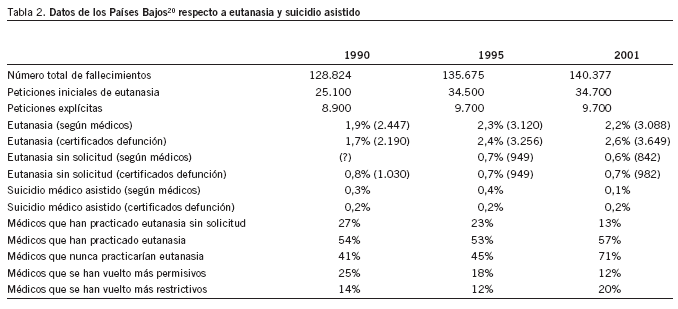
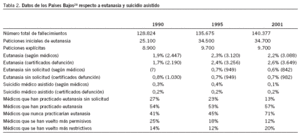
Toda esta línea de argumentación basada en los posibles desastres que la despenalización supuestamente provocaría puede ser refutada desde la experiencia. Los datos empíricos al respecto son muy claros. La experiencia de la despenalización y posterior legalización de la eutanasia en los Países Bajos se recoge de forma sistemática. De los datos publicados hasta ahora20 y que se recogen en la tabla 2 podemos deducir que:
Dos tercios de las peticiones iniciales de eutanasia se rechazan invariablemente a lo largo del tiempo.
El aumento de muertes totales en los Países Bajos fue del 5,3% entre 1990 y 1995 y del 3,5% entre 1995 y 2000, mientras que el aumento de peticiones de eutanasia o de suicidio médicamente asistido (SMA) fue del 9% entre 1990 y 1995, y luego permaneció estable.
Las muertes debidas a eutanasia fueron del 1,9% (2.447 muertes) en 1990; del 2,3% (3.120) en 1995 y del 2,2% (3.088) en 2001 (según las entrevistas a los médicos) y del 1,7, el 2,4 y el 2,6% en dichos años, según los certificados de defunción (esto es, 2.190, 3.256 y 3.649 muertes, respectivamente). Es decir, que no se ha producido una carrera desbocada hacia la eutanasia por parte de los profesionales ni de los ciudadanos, y las cifras se han mantenido bastante estables a lo largo del tiempo.
En cuanto a la eutanasia sin petición explícita por parte del paciente fue del 0,7% (949 casos) en 1995 y del 0,6% (842 casos) en 2001 según las entrevistas (no se preguntó en 1990) y del 0,8% en 1990 y del 0,7% tanto en 1995 como en 2001 según los certificados, es decir, 1.030, 949 y 982 casos, respectivamente.
El porcentaje de SMA es muy pequeño e invariable (0,2%) cuando se deduce de los certificados de defunción, aunque los resultados son distintos si nos atenemos a las respuestas de los médicos (0,3, 0,4 y 0,1% en los 3 períodos).
El porcentaje de médicos que dicen haber realizado prácticas eutanásicas en pacientes sin petición expresa ha descendido de un 27% en 1990 a un 23% en 1995 y a un 13% en 2001, mientras que los médicos que afirman haber practicado eutanasias aumenta progresivamente de un 54% en 1990 a un 53% en 1995 y a un 57% en 2001.
Por otro lado, el porcentaje de médicos que dice que nunca practicaría la eutanasia va aumentando progresivamente desde un 41% en 1990 a un 45% en 1995 y llega a un 71% en 2001.
Finalmente, se constata que a lo largo de los años el porcentaje de médicos que se vuelven más permisivos hacia la eutanasia es cada vez menor (el 25, el 18 y el 12%) y el de los que se vuelven más restrictivos va en aumento (el 14, el 12 y el 20%).
La posibilidad de abusos
¿Este tipo de leyes pueden facilitar la comisión de abusos? ¿Se están cometiendo de hecho? Sin duda alguna, sí está ocurriendo. Y éste es uno de los temas clave en cualquier política despenalizadora: la preocupación que la sociedad tiene por evitar los abusos. Para ello, las leyes que en el futuro puedan aprobarse deberán contener salvaguardas que posibiliten la evitación tanto de los abusos malintencionados como de los malos usos bienintencionados de ellas. Pero lo que está también claro es que la prohibición y la ausencia de leyes despenalizadoras no garantizan que dichos abusos no ocurran. Sólo aseguran que se desconozca su existencia, a no ser que se busquen de manera explícita. Impedir y hacer desaparecer este tipo de malas conductas es una obligación ética de los profesionales sanitarios y de la sociedad en general.
La prohibición no evita estas prácticas. Así, en Australia, en 1995 un 1,7% de las muertes fue por eutanasia y un 0,1% por SMA, mientras que en Flandes en 1998, el 1,1% del total de la mortalidad se debió a la práctica de la eutanasia y otro 0,1% al suicidio asistido; ambos son ilegales en los dos países. Pero lo que es más preocupante, un 3,5% de las muertas totales en el primer país y un 3,2% en el segundo eran casos de eutanasia sin petición expresa por parte del paciente (mientras que en los Países Bajos, en esas fechas, el porcentaje era muchísimo menor, entre el 0,7 y el 0,8% y hoy sigue en esas cifras)21. También se sabe que 1 de cada 5 médicos americanos ha recibido al menos una petición de ayuda a morir de un paciente terminal y que entre un 3 y un 18% han accedido22. De estos y otros datos que van en la misma dirección podría, pues, deducirse que la carga de la prueba está también esta vez en manos de quienes defienden limitar libertades o no implementar opciones.
Límites éticos y legales
El respeto por la dignidad de las personas y por su autonomía hace que el enorme salto ético existente entre la eutanasia voluntaria y la no voluntaria, es decir, la eutanasia sin petición expresa por parte del paciente, marque el límite entre lo tolerable y lo no tolerable éticamente. Aquí, por las razones antes aducidas, entre la eutanasia voluntaria y la no voluntaria, se podría marcar el límite ético que nunca se debe traspasar. Ni siquiera por (supuestos) motivos de compasión. Pero no entre otro tipo de medidas y la eutanasia.
Diversos estudios poblacionales23,24 han demostrado que cuanto mayor es el paciente, menos curable la enfermedad, mayor el sufrimiento y más repetida la petición, se considera más aceptables tanto el SMA como la eutanasia. Y, lo más importante, parece siempre que el propio paciente haya realizado la petición. No se considera que la salud mental del paciente tenga un efecto directo en la aceptabilidad de las prácticas. Y así la sociedad parece aceptar la eutanasia para pacientes que carecen de la capacidad para pedirla o para enfermos con importante discapacidad cognitiva, en claro contraste con lo que dicen las leyes despenalizadoras que hasta hoy se han promulgado. También se observa de estos estudios que la sociedad está claramente dividida en tres grupos: un grupo minoritario que considera estas prácticas siempre aceptables; otro grupo, también minoritario, que las califica como siempre inaceptables, y un grupo mayoritario en el que su aceptación depende de la presencia de determinados factores en los enfermos. Es claramente este grupo mayoritario al que deben ir dirigidos los debates previos a la toma en consideración de leyes. Entre los profesionales de la salud también se ha constatado la existencia de estos tres mismos grupos y en similar proporción además. Aunque se da una característica importante: cuanto menor es la responsabilidad del profesional en la toma de decisiones, mayor es su apoyo a la despenalización de estas prácticas. Así, el apoyo a éstas procede, de mayor a menor grado, de los auxiliares de enfermería, seguidos de los enfermeros, de los psicólogos y, en último lugar, de los médicos.
Los médicos, por otro lado, parecen sentirse más confortables con el SMA que con la eutanasia, mientras que los ciudadanos parecen preferir la eutanasia más que el SMA25, aunque curiosamente los distintos referendos en pro de la despenalización de la eutanasia en Estados Unidos nunca han tenido éxito, mientras que la sociedad de Oregón, que tampoco la aceptó, sí aprobó la del SMA. Cuestión que merece una reflexión aparte es la de Suiza, donde en el artículo 115 del Código Penal se dice que la ayuda al suicidio es un crimen sólo si se hace con motivos egoístas; no, si se hace por motivos altruistas. No es necesaria la participación de un médico ni que el paciente sea un enfermo terminal. Sólo exige que el motivo no sea egoísta. El artículo 114 del mismo código afirma que el "asesinato a petición de la víctima" es menos grave que el asesinato sin petición, pero es ilegal de todos modos26.
La experiencia de Oregón
La experiencia de Oregón está siendo francamente iluminadora y parece marcar un camino por el que avanzar en la reflexión, en la deliberación y en la puesta en marcha de estas medidas. Desde que se aprobó en 1997 y se puso en marcha al año siguiente la Ley de Muerte con Dignidad en dicho estado americano, 208 personas han acabado con su vida de esa manera, según los informes que anualmente hace públicos su Departamento de Salud siguiendo lo expresado en esa ley27.
Los requerimientos para poder solicitar el SMA en Oregón son ser adulto (18 años o más), residente en dicho estado, competente y tener una enfermedad terminal, esto es, un pronóstico de vida de 6 meses o menos. Los pasos a seguir son: dos peticiones verbales a su médico, separadas por un mínimo de 15 días; petición escrita, firmada ante dos testigos; el médico recetador y consultor deben confirmar el diagnóstico y el pronóstico, confirmar que es competente, y si no lo es, referirlo a psicólogo o psiquiatra; deben asegurarse de que la decisión es libre y voluntaria; el médico recetador debe informar de las distintas alternativas y también sugerir notificación al ser querido. Debe transcurrir un mínimo de 48 horas entre la solicitud y la entrega de la receta, el médico debe informar al Departamento de Salud sobre el caso en los primeros 7 días tras recetar, el farmacéutico debe estar informado del uso previsto para la medicación y no es obligatorio participar en las prácticas de SMA aceptadas por la ley.
Frente a todas las catástrofes que los opositores a la despenalización del SMA auguraban (turismo de muerte, presión hacia el suicidio para las personas de las capas más desfavorecidas de la sociedad, pendiente resbaladiza, etc.), lo cierto es que sólo 9,8/10.000 de las muertes totales en Oregón, es decir, algo menos de 1 por cada mil, se deben a SMA, y han aumentado desde 5,4/10.000 en 1998 a 12,01/10.000 en 2004. Y las únicas diferencias reseñables son una mayor proporción de universitarios y divorciados entre los que ingieren la medicación letal, así como que tienen una media de edad menor (69 años) que los muertos totales (76 años).
De todas las recetas firmadas, sólo se ha utilizado hasta el momento el 63,8%, por lo que si han fallecido 208 personas en estos 7 años por ingesta de medicación letal, 80 personas que la habían solicitado han fallecido a causa de su enfermedad, sin haberla tomado. Además, entre un 20 y un 33% de los que inician el proceso fallecen antes de acabarlo del todo, de lo que puede deducirse que los pacientes esperan a tomar la decisión de iniciar el proceso de solicitud del SMA hasta muy tarde, cuando la muerte parece inevitable.
Las preocupaciones que los pacientes aducen para solicitar el SMA están mucho más relacionadas con valores como la pérdida de autonomía (87%), la disminución de la capacidad para hacer cosas placenteras en la vida (80%), la pérdida de la dignidad (80%), etc., que con su situación clínica de sufrimiento intolerable o de presencia de síntomas insufribles. Cuestión que también es comprobable en los Países Bajos entre quienes solicitan la eutanasia.
Además, el 86% de los que cometieron SMA en Oregón recibían cuidado paliativo. Más de 100.000 personas mueren al año en un hospice en esa región (37% de todas las muertes)28, el porcentaje más elevado de Estados Unidos. De hecho, las muertes en hospices en Oregón han subido del 21% en 1993 al 37% en 2000. La media en Estados Unidos en ese momento era del 25%. Oregón es también el primer estado americano en el uso clínico de morfina. Entre 1997 y 2000 su uso aumentó en un 50%. El consumo sanitario de morfina en ese estado era de 4.820 g/100.000 habitantes, mientras que en el resto del país era de 2.770 g (es decir, casi el doble)29. El cuidado paliativo no anula, pues, las peticiones de muerte asistida ni siquiera en zonas como Oregón, con cuidados paliativos de demostrada calidad30,31.
En conclusión, estos razonamientos y los datos obtenidos de la experiencia conducen a concluir que, al menos de entrada, SMA y cuidado paliativo no son mutuamente excluyentes, tal y como se suele afirmar desde algunos sectores sanitarios y sociales que defienden que no se debería avanzar en la dirección de la despenalización mientras en nuestro país el paliativismo no se haya extendido más o se haya generalizado, porque piensan que unos buenos cuidados paliativos eliminarían totalmente las posibles peticiones de eutanasia o de SMA. La realidad es que tanto en los Países Bajos como en Oregón, 2/3 de las personas que hacen peticiones de estas prácticas, tras ser informadas y tratadas paliativamente, deciden luego no llevarlas adelante y sus solicitudes son por tanto anuladas. Pero el paliativismo, como bien lo demuestra el caso de Oregón, tampoco lo puede todo.
De lo dicho puede concluirse que el límite de lo éticamente aceptable lo marca la distinción entre eutanasia voluntaria y no voluntaria, y que las leyes que se puedan aprobar en el futuro en nuestro país deberían marcar unos límites claros, unas salvaguardas concretas, para evitar los abusos malintencionados y los malos usos bienintencionados, por el bien de los enfermos, por la optimización de la calidad de la asistencia a la terminalidad, por la mejora de la relación entre pacientes y profesionales sanitarios y por una sociedad auténticamente pluralista y democrática.