A partir de julio de 2015, en el estado de Yucatán, México, se presentó un brote de chikungunya.
ObjetivoAnalizar el curso clínico de un caso de chikungunya de trasmisión vectorial y proporcionar evidencia práctica que sirva para orientar impresiones diagnósticas y pronósticas futuras en áreas endémicas y períodos de brote.
Reporte de casoLactante de un mes de edad, sin antecedentes de importancia, quien presentó cuadro febril acompañado de eritema maculopapular, inicialmente tratado con antiinflamatorios no esteroideos. Evolucionó con hipoactividad, trombocitopenia severa y neutropenia sin linfopenia, dificultad respiratoria, disfunción hepática, convulsiones y posteriormente shock séptico con desenlace fatal. La IgM para chikungunya fue positiva en la paciente, mientras que en su madre fue negativa. En el hemocultivo creció Pseudomonas aeruginosa, por posible contaminación, sin descartarse una sepsis de origen mixto.
ConclusionesChikungunya es una enfermedad cuyas manifestaciones en los neonatos y lactantes pueden ser graves e incluso fatales. Es importante sospecharla en este grupo etario debido al riesgo de contacto vectorial, en presencia de fiebre sin foco aparente y manifestaciones cutáneas maculares o maculopapulares. Los antipiréticos se deben emplear con precaución, considerando la posibilidad de agravar el cuadro clínico subyacente, con potencial daño hepático y hematológico.
A chikungunya outbreak took place in the State of Yucatan starting in the second half of 2015
ObjectiveTo analyse the clinical course of a case of chikungunya in a previously healthy infant, providing practical evidence to guide future diagnoses and treatment during outbreak seasons in endemic areas
Case reportClinical manifestation started with a sudden onset of fever and a diffuse macular-papillary erythema, originally treated in the community with non-steroidal anti-inflammatory drugs. Two days later, the fever relapsed with hypoactivity, severe thrombocytopenia and neutropenia (without lymphopenia), respiratory distress, liver dysfunction, sepsis, followed by septic shock with a fatal outcome. IgM test was positive to chikungunya, while her mother tested negative. Pseudomonas aeruginosa was isolated from the blood culture possible due to contamination, without ruling out the possibility of a mixed origin sepsis.
ConclusionsChikungunya is a disease in which the manifestations in neonates and young infants can be severe, and even fatal. It is important to suspect it in this age group at risk of vector contact, in the presence of fever without apparent source of infection and cutaneous manifestations. It is important to use the antipyretics cautiously, considering the possibility of aggravating the underlying infection, and the potential hepatic and haematological damage.
La fiebre por chikungunya es una enfermedad vírica transmitida al ser humano por mosquitos infectados. Se ha considerado una enfermedad no fatal, y sus manifestaciones agudas incluyen fiebre asociada a artralgia, cefalea y lumbalgia de curso benigno; sin embargo existen circunstancias en las que se presentan manifestaciones atípicas, que incluyen síntomas neurológicos, cardiovasculares, oculares, dérmicos y renales, entre otros menos frecuentes1. La evidencia reciente muestra que las personas mayores de 65 años, aquellas con comorbilidades y los pacientes pediátricos, en especial los recién nacidos, están en mayor riesgo de desarrollar cuadros de gravedad2.
Las manifestaciones más severas en neonatos y lactantes han sido las observadas en aquellos con infección congénita, entre ellas se han reportado dificultad respiratoria, sepsis, enterocolitis necrosante, meningoencefalitis, encefalitis, miocarditis, edema, eritema bulloso, dermatitis y pericarditis. En algunos casos esta severidad ha llevado a desenlaces fatales3,4.
Los reportes de transmisión vectorial en neonatos en etapa posnatal son raros. En el Sur de India una recién nacida de 6 días de vida adquirió la enfermedad en etapa posnatal con un cuadro clínico que comprendió apnea, convulsiones e hipotonía, seguidas de hiperpigmentación perioral y encefalitis, posterior a la resolución del cuadro la paciente presentó secuelas neurológicas discapacitantes5.
El estado de Yucatán, debido a la presencia del vector artrópodo Aedes aegypti, se ha le considerado una zona endémica para dengue desde finales de la década de 1970. Durante la segunda mitad del 2015 a la problemática del dengue se sumó la relacionada con el chikungunya, virus que generó un brote en el estado con más de 1.600 casos confirmados entre julio y diciembre de 20156.
El objetivo de este reporte es comunicar un caso de chikungunya de trasmisión vectorial en una lactante de un mes, previamente sana, para proporcionar evidencia que sirva para orientar impresiones diagnósticas y pronósticos futuras en períodos de brote y áreas endémicas.
Caso clínicoLactante mujer, de un mes de edad, hija primogénita de una pareja que habitaba en Yucatán, México. La madre tenía 19 años de edad y escolaridad secundaria; el padre 23 años de edad, campesino de oficio, ambos sin antecedentes personales patológicos o heredofamiliares de importancia.
La paciente fue producto de un embarazo a término de 3.350g y 48cm, atendido en medio hospitalario por presentación pélvica. No hubo anomalías o infecciones durante el embarazo ni el postoperatorio inmediato. Vivía con su madre en una casa propia, de una sola pieza, construida a base de paja y madera, ubicada en el medio rural, donde contaba con servicio de agua intradomiciliaria, pero carecía de servicio para la eliminación de excretas humanas, por lo que emplean el patio para ese fin. Carecía de aparatos electrodomésticos y empleaba el traspatio del hogar para la cría de animales de autoconsumo.
Durante el primer mes la paciente tuvo un desarrollo somático y psicomotor normal. Al cumplir 28 días de vida comenzó con un cuadro de fiebre no cuantificada, que posteriormente se acompañó de exantema macular, por lo que fue llevada al día siguiente al médico de la comunidad, quien indicó metamizol, ibuprofeno y nimesulide (dosis no especificadas en el expediente clínico). Dos días después cursó con letargia, por lo que se sospechó un proceso infeccioso bacteriano y se le inició amoxicilina con ácido clavulánico a dosis de 90mg/kg/día y loratadina 0,2mg/kg una vez al día. Sin embargo, al no encontrar mejoría durante las primeras 12h, fue llevada por los padres al hospital comunitario.
Al ingreso se recibió paciente afebril, letárgica, mal perfundida, con llenado capilar de 2seg de duración, con dificultad respiratoria caracterizada por tiraje intercostal, aleteo nasal, retracción subcostal saturando al 87% con oxígeno ambiental. Destacaban lesiones maculopapulares de distribución centrífuga, mucosas hidratadas, fontanela normotensa. Al examen segmentario se auscultaban crépitos basales en el hemitórax izquierdo, soplo sistólico grado ii, y en la exploración abdominal se palpaba el reborde hepático 2 a 3cm por debajo del reborde costal y los ruidos hidroaéreos estaban disminuidos. En la extremidad inferior izquierda se observó una lesión papulosa con secreción purulenta.
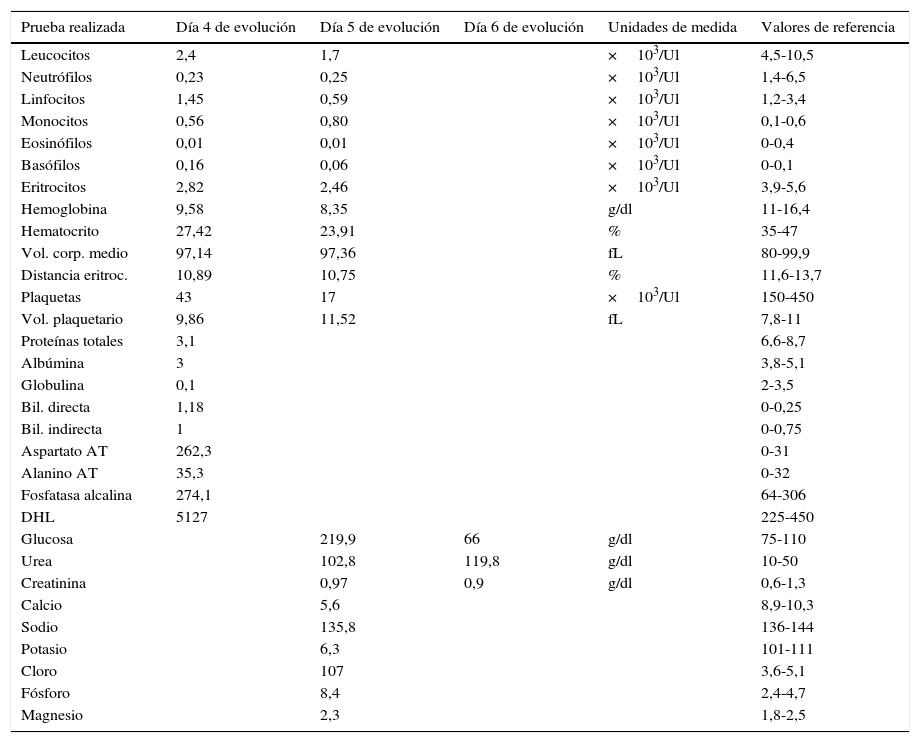
Los análisis sanguíneos el día del ingreso en el hospital comunitario mostraron leucopenia con agranulocitosis (neutrófilos: 0,23×103/Ul) sin linfocitosis (1,45×103/Ul), anemia normocítica (vol. corpuscular medio 97,14fL) hipocrómica (hemoglobina de 9,58g/dl) y trombocitopenia (17.000×103/Ul); adicionalmente se evidenció hipoproteinemia, elevación de la concentración sérica de aspartato aminotransferasa 4 veces el valor superior de referencia (15-60UI/l), elevación de la concentración sérica de deshidrogenasa de lactato más de 10 veces el valor superior de referencia, hiperbilirrubinemia de predominio de bilirrubina directa (tabla 1). También se obtuvieron hemocultivos y se solicitó estudio de dengue y chikungunya.
Valores de laboratorio obtenidos de acuerdo a los días de evolución a partir del inicio de la fiebre
| Prueba realizada | Día 4 de evolución | Día 5 de evolución | Día 6 de evolución | Unidades de medida | Valores de referencia |
|---|---|---|---|---|---|
| Leucocitos | 2,4 | 1,7 | ×103/Ul | 4,5-10,5 | |
| Neutrófilos | 0,23 | 0,25 | ×103/Ul | 1,4-6,5 | |
| Linfocitos | 1,45 | 0,59 | ×103/Ul | 1,2-3,4 | |
| Monocitos | 0,56 | 0,80 | ×103/Ul | 0,1-0,6 | |
| Eosinófilos | 0,01 | 0,01 | ×103/Ul | 0-0,4 | |
| Basófilos | 0,16 | 0,06 | ×103/Ul | 0-0,1 | |
| Eritrocitos | 2,82 | 2,46 | ×103/Ul | 3,9-5,6 | |
| Hemoglobina | 9,58 | 8,35 | g/dl | 11-16,4 | |
| Hematocrito | 27,42 | 23,91 | % | 35-47 | |
| Vol. corp. medio | 97,14 | 97,36 | fL | 80-99,9 | |
| Distancia eritroc. | 10,89 | 10,75 | % | 11,6-13,7 | |
| Plaquetas | 43 | 17 | ×103/Ul | 150-450 | |
| Vol. plaquetario | 9,86 | 11,52 | fL | 7,8-11 | |
| Proteínas totales | 3,1 | 6,6-8,7 | |||
| Albúmina | 3 | 3,8-5,1 | |||
| Globulina | 0,1 | 2-3,5 | |||
| Bil. directa | 1,18 | 0-0,25 | |||
| Bil. indirecta | 1 | 0-0,75 | |||
| Aspartato AT | 262,3 | 0-31 | |||
| Alanino AT | 35,3 | 0-32 | |||
| Fosfatasa alcalina | 274,1 | 64-306 | |||
| DHL | 5127 | 225-450 | |||
| Glucosa | 219,9 | 66 | g/dl | 75-110 | |
| Urea | 102,8 | 119,8 | g/dl | 10-50 | |
| Creatinina | 0,97 | 0,9 | g/dl | 0,6-1,3 | |
| Calcio | 5,6 | 8,9-10,3 | |||
| Sodio | 135,8 | 136-144 | |||
| Potasio | 6,3 | 101-111 | |||
| Cloro | 107 | 3,6-5,1 | |||
| Fósforo | 8,4 | 2,4-4,7 | |||
| Magnesio | 2,3 | 1,8-2,5 |
Bil.: bilirrubina; DHL: lactato deshidrogenasa; Distancia eritroc.: distancia eritrocitaria; Vol. corp. medio: volumen corpuscular medio; Vol. plaquetario: volumen plaquetario.
Debido a su gravedad, la paciente fue conectada a ventilación mecánica controlada por volumen. Para la monitorización cardiovascular se colocó catéter subclavio derecho además de una sonda vesical. Como parte del protocolo de procedimiento en el paciente críticamente enfermo se colocó una sonda nasogástrica, en la cual se observó residuo de color rojo rutilante sin coágulos, de aproximadamente 15ml de volumen.
Debido a las limitaciones en infraestructura del hospital comunitario, fue trasladada al hospital general de la capital del estado de Yucatán, lugar en el que se recibió a la paciente hipotérmica e hipotensa (59/49mmHg). A la exploración física se encontraron ambas pupilas mióticas con reflejo fotomotor presente bilateralmente. A nivel pulmonar se auscultaba buena entrada y salida de aire, sin estertores ni sibilancias. Las extremidades inferiores a la palpación estaban frías, con pulsos simétricos y llenado capilar prolongado en 3seg. Debido al estado crítico de la paciente, sumado a la pesquisa de anemia, neutropenia, trombocitopenia y prolongación de los tiempos de coagulación fue transfundida con glóbulos rojos, concentrado plaquetario y plasma fresco congelado.
Aproximadamente 8h después del traslado evolucionó febril con temperatura de 39°C axilar, oliguria (diuresis<0,5ml/kg/h por más de 12h) y posterior anuria; sangrado a través de sonda nasogástrica, cánula endotraqueal y en los sitios de punción, presentando luego crisis convulsiva tónico clónica generalizada, y posteriormente se desencadenó paro cardiorrespiratorio en 2 ocasiones, por lo que a pesar de las maniobras avanzadas de reanimación, falleció.
Las pruebas para dengue basadas en Non-Structural Protein 1 e IgM fueron negativas. La prueba IgM para chikungunya fue positiva, mientras que la prueba RT-PCR resultó negativa (pues la paciente llevaba más de 3 días de evolución con fiebre); el hemocultivo se reportó con crecimiento de Pseudomonas aeruginosa por posible contaminación, pero tampoco podría descartarse racionalmente una sepsis de origen mixto. La prueba de IgM a chikungunya en la madre (quien permaneció asintomática) fue negativa.
El caso aquí presentado fue revisado por el Comité de Mortalidad del Hospital General de carácter multidisciplinario, el cual concluyó que la causa básica de la defunción se debió a fiebre por chikungunya, sepsis y shock séptico.
DiscusiónHemos presentado el caso de chikungunya en una lactante previamente sana, quien desarrolló algunas manifestaciones atípicas como disfunción hepática, neutropenia y trombocitopenia severa sin linfopenia, junto a otras manifestaciones como la dificultad respiratoria y la sepsis, estas últimas descritas previamente en casos de neonatos con chikungunya congénita, como predecesores en casos con desenlace fatal6,7. Se observó en la paciente la presencia de eritema maculopapular y lesión papulosa en el pie izquierdo; este tipo de lesiones han sido reportadas como parte de la presentación clínica en neonatos4,8,9.
Durante la atención hospitalaria no fue posible realizar una punción lumbar para apoyar la sospecha de que la letargia o la convulsión se debieran a una afectación del sistema nervioso central, por lo que no se puede descartar; sin embargo, se debe notar que los síntomas de inflamación meníngea carecen de especificidad en los menores de 18 meses de vida7,10.
Ante la trombocitopenia severa se sobreañadieron al cuadro clínico datos de gravedad como sangrado de tubo digestivo y hematomas en los sitios de punción; hay que tener presente que el tratamiento inicial de la fiebre en esta paciente estuvo basado en antiinflamatorios no esteroideos, que interfieren en el proceso de adhesión plaquetaria, aumentado la diátesis hemorrágica11. La anemia y neutropenia observadas en el caso presentado fueron mucho más severas que las reportadas en estudios previos de chikungunya en pacientes de distintos grupos de edad. Existe la posibilidad de que el empleo de antiinflamatorios no esteroideos (metamizol principalmente, pero también acetaminofén y nimesulide) para controlar la fiebre inicial haya contribuido tanto a la anemia como a la agranulocitosis y, finalmente, desencadenó la insuficiencia hepática caracterizado por pruebas funcionales hepáticas alteradas y elevación de la bilirrubina total a expensas de la directa, lo que a su vez afecta los factores de coagulación y favorece el sangrado persistente12. Existe evidencia de que dicho medicamento a dosis farmacológicas se asocia a estas alteraciones y discrasias sanguíneas11, motivos por los cuales su uso está contraindicado en este grupo de edad en muchos países, mientras en otros se ha prohibido su empleo desde la década de 197013,14. Otra fuente conocida de agranulocitosis que debe descartarse en lactantes es la neutropenia congénita, que corresponde a un cuadro de neutropenia acompañada de anemia con o sin trombocitopenia; sin embargo, esta entidad ocurre característicamente en neonatos prematuros o en aquellos que fueran producto de embarazos en los que ocurre hemólisis o cursan con preeclampsia, lo cual no concuerda con el caso aquí presentado15.
De manera general se reconoce que la fiebre en lactantes menores de 2 meses suele asociarse a cuadros de gravedad, entre los cuales pueden hallarse infecciones bacterianas que requieran tratamiento específico y pudieran agravarse si se retrasa el tratamiento antimicrobiano. Debido a ello, no es recomendable de manera general el tratamiento antipirético sin conocimiento del origen de la fiebre. Los lactantes deberán recibir atención especializada para conocer y tratar adecuadamente la enfermedad, debido a que el empleo de antiinflamatorios no esteroideos en desconocimiento de la etiología implica el riesgo de enmascarar el cuadro subyacente y de otras complicaciones derivadas del propio fármaco13,16.
ConclusionesChikungunya es una enfermedad cuyas manifestaciones en los lactantes derivadas de la transmisión por vector pueden ser graves e incluso fatales. Es importante sospechar este virus en recién nacidos y lactantes, debido a que no pueden manifestar su sintomatología, especialmente ante la historia de fiebre sin foco aparente y manifestaciones cutáneas maculares o maculopapulares, particularmente en áreas endémicas y períodos de brote. El empleo de antiinflamatorios no esteroideos debe ser con precaución en este grupo de edad, considerando la posibilidad de agravar el cuadro clínico subyacente, el potencial daño hepático y hematológico.
Conflicto de interesesEste trabajo cumple con los requisitos sobre consentimiento/asentimiento informado, comité de ética, financiación, estudios animales y sobre la ausencia de conflicto de intereses según corresponda.