La fiebre aguda de origen no precisado (FAONP) es planteada cuando la anamnesis y el examen físico no permiten identificar la causa. En menores de 3 meses esta situación es preocupante, por el riesgo de una infección bacteriana grave.
ObjetivoDescribir variables clínicas y de laboratorio de pacientes con FAONP, buscando pistas para basar estudios sobre las decisiones a que da lugar este problema.
Pacientes y MétodoDescribimos retrospectivamente una cohorte de menores de 3 meses internados en el Hospital Roberto del Río (2007-2011) por FAONP. Se revisaron las historias clínicas y se efectuó una dicotomización de los pacientes según gravedad del diagnóstico de egreso, en graves y no graves. Se compararon en estratos determinados por variables con interés clínico.
ResultadosDurante el periodo de estudio se ingresaron 550 niños con FAONP. La concordancia entre gravedad al ingreso y egreso fue baja (kappa=0,079; p=0,26). El 23,8% de los niños fueron graves y el 76,2% no graves. En el grupo de los graves predominó la infección del tracto urinario (68,7%) y en los no graves el síndrome febril agudo (40,7%). Los niveles de corte para la proteína C reactiva, leucocitos y neutrófilos/mm3, para calcular índices fijos y variables, solo mostraron valores predictivos negativos de alguna utilidad para descartar infección bacteriana grave. Las curvas ROC con recuento de leucocitos, neutrófilos y proteína C reactiva, no ofrecen índices fijos de utilidad clínica. El 34,6% de las punciones lumbares fueron traumáticas o fallidas).
ConclusionesDe acuerdo a nuestros resultados, parece evidente un exceso de hospitalizaciones, la poca utilidad de exámenes para identificar infección bacteriana grave, un alto porcentaje de punciones lumbares traumáticas o fallidas y excesos de terapias antibióticas. Se hace necesaria una revisión de criterios y procedimientos clínicos.
Acute fever of unknown origin (AFUO) is established when the anamnesis and physical examination cannot identify the cause. In infants less than 3 months-old this is situation for concern, due to the risk of a serious bacterial infection.
ObjectiveTo describe the clinical and laboratory variable of patients with AFUO, in order to look for clues in order to base studies on the decisions arising drom this problem.
Patients and MethodsA report is presented on a retrospective study conducted on a cohort of children less than three months-old admitted to the Hospital Roberto del Río (2007-2011) due to an AFUO. Clinical histories were reviewed and the patients were grouped, according to the severity of the admission diagnosis, into severe and non-severe. They were compared in strata determined by the variables of clinical interest.
ResultadosA total of 550 children were admitted with AFUO during the study period. There was low agreement between the severity on admission and at discharge (kappa=0.079; P=.26). There were 23.8% of children in the severe group and 76.2% in the non-severe group. Urinary tract infection predominated in the severe group (68.7%) and 40.7% with acute febrile syndrome in the non-severe group. The cut-off levels for C-reactive protein, white cells, and neutrophils per mm3, to calculate the fixed and variable indices, only showed negative predictive values of some use for ruling out serious bacterial infection. The ROC curves with white cell and neutrophil counts and C-reactive protein, did not provide andy fixed indices of clinical use. More than one-third (34.6%) of lumbar punctures were traumatic or failures.
ConclusionsAccording to the results of this study, there is an obvious excess of hospital admissions, little usefulness in the examinations to identify serious bacterial infection, a high percentage lumbar punctures traumatic and lumbar punctures failures, and an excess of antibiotic treatments. A review of clinical criteria and procedures is needed.
Luego de la virtual desaparición de los problemas clínicos planteados por los lactantes desnutridos, han emergido otros, en parte determinados por los cambios de morbilidad establecidos por las inmunizaciones sistemáticas. Uno de ellos es la fiebre en lactantes menores. Este síntoma es interpretado desde hace siglos por la población como una manifestación importante de enfermedad, lo que debe considerarse de utilidad porque alerta a los padres y los induce a solicitar precozmente atención médica en las consultas externas, y especialmente en los servicios de urgencia pediátricos (SUP), constituyéndose –la fiebre– en uno de los principales motivos de consulta1.
En el SUP, en el momento de la atención no se cuenta con la suficiente información clínica previa, a lo que se agregan factores involucrados en la llamada «presión asistencial»», que tienden a reducir el tiempo de anamnesis y examen físico, emergiendo así el problema de la «fiebre aguda de origen no precisado» (FAONP)* o «síndrome febril agudo» (SFA)*, que frecuentemente es objeto de publicaciones nacionales y extranjeras1–15.
Dentro de este grupo de pacientes destaca el de los menores de 3 meses, por suponerse en ellos aspectos clínico-epidemiológicos particulares, como son: una epidemiología sui generis, en la que se superponen los riesgos que afectan al recién nacido con los derivados del programa de inmunizaciones solo incipiente y la noción de que los signos clínicos básicos esquematizados en infecciones graves, invasivas o no, tienen poca sensibilidad y especificidad13–17. Otros factores, como la «judicialización» de la práctica médica, tienden a aumentar la presión sobre el médico y el paciente, especialmente por la posibilidad de no detectar oportunamente una infección que podría resultar grave (por muerte o secuelas importantes en el niño).
De aquí que, cuando la anamnesis y el examen físico en el SUP no permiten identificar una causa satisfactoria para la fiebre, se postula el diagnóstico convencionalmente llamado «SFA», que en el menor de 3 meses suele suponer alto el riesgo de una infección bacteriana grave (IBG), que va desde un 7 a 29% según algunos estudios publicados2–4,8.
Aunque la literatura y la práctica pediátrica cotidiana coinciden en que la mayoría de estos pacientes con buen estado general tienen infecciones virales benignas y autolimitadas, las razones ya anotadas predisponen al temor a no reconocer y tratar oportunamente una IBG2,8,9.
En las últimas décadas, diversos autores han estudiado a estos niños febriles y han propuesto diferentes estrategias –como los criterios de alto y bajo riesgo– para identificar oportunamente a los portadores de IBG. Sin embargo, estos no son del todo reconocidos como válidos para el menor de 3 meses2–6,8–10,15,17–21. Ante tal incertidumbre, parece que la manera más segura de resolverla es recurrir a exámenes de laboratorio y frecuentemente a la hospitalización, además de esquemas empíricos de tratamiento antibiótico, en el supuesto de que el grupo en el que no se toman estas decisiones se expone a consecuencias de importancia7,10,21–23.
Como el asunto no está resuelto y es un tema común, iniciamos este estudio con el objetivo de examinar un conjunto de características clínicas y de laboratorio de un segmento significativo de estos pacientes, en búsqueda de aspectos que, pudiendo estar correlacionados, pudieran permitir o indicar diseños de estudio analíticos, en un campo en el que abundan las descripciones simples. Por ejemplo, para estudiar la racionalidad (costo-efectividad) de las decisiones y consecuencias derivadas de este frecuente problema.
Pacientes y métodosCon fines primariamente descriptivos, se eligió arbitrariamente una cohorte de niños menores de 3 meses internados sucesivamente en el Servicio de Pediatría del Hospital Roberto del Río, con el diagnóstico de «SFA» (CIE 10 R50.9), en el periodo comprendido entre el 1/01/2007 y el 31/12/2011.
La identificación de los pacientes se realizó a partir del informe diario de hospitalizaciones en pediatría y los requisitos para la incorporación fueron: edad inferior a 3 meses; fiebre≥a 38°C de 5 días o menos de evolución; que al ingreso se les haya realizado hemograma, hemocultivo, examen de orina completa y un urocultivo con muestra obtenida con sonda vesical; no tener antecedentes de: enfermedades crónicas, hospitalización ni tratamiento con antibióticos en los últimos 7 días.
Otros estudios, como radiografía de tórax, proteína C reactiva (PCR), inmunofluorescencia viral indirecta para adenovirus, influenza, parainfluenza, virus respiratorio sincitial y metapneumovirus, punción lumbar (PL) y coprocultivos también se consideraron, pero no fueron exigidos para ser incluidos en el estudio.
Análisis descriptivo y retrospectivo, sin hipótesis previa alguna, se aplicó una dicotomización arbitraria del total de niños basada en la gravedad de estos según su diagnóstico al egreso y según la existencia en aquel de alguna de las entidades consideradas IBG en grupo grave (G), en contraposición con las no graves (NG). No se hizo análisis del diagnóstico de egreso.
Se revisaron las fichas clínicas de los pacientes, registrándose la edad, sexo, días de fiebre antes de la consulta, temperatura de ingreso al SUP y al hospital, gravedad estimada al ingreso y egreso, diagnósticos de egreso, exámenes de laboratorio, tratamientos indicados y días de hospitalización.
Los pacientes G para este análisis fueron los que egresaron con diagnósticos de: meningitis bacteriana aguda (MBA), neumonía, bacteriemia oculta (BO), pielonefritis aguda (ITU), osteoartritis, gastroenteritis aguda y Sepsis. En los NG se incluyó al resto (sin infección grave o con otras enfermedades).
Se consideró como «gravedad al ingreso» la estimada al momento de la hospitalización y registrada en la historia clínica de ingreso. Al egreso y para todos los efectos de comparación, definimos que gravedad «moderada a grave» corresponde al grupo G y la «leve o sin gravedad» al grupo NG.
Se consideró como punción lumbar traumática cuando en el líquido cefalorraquídeo (LCR) se contabilizaron 400 o más eritrocitos/mm3 y fallidas cuando no se obtuvo LCR.
Se plantea «FAONP» o «SFA» cuando la anamnesis y el examen físico no permiten identificar la causa de la fiebre. Para el diagnóstico de infección urinaria, se exigió un recuento de≥10.000 unidades formadoras de colonias/mm3, en orina obtenida con sonda vesical.
Métodos estadísticosLa descripción se hizo utilizando medias y porcentajes como estadísticas descriptivas, con sus correspondientes medidas de dispersión, error estándar e intervalos de confianza del 95% (IC95%). Para estudiar la posible asociación resultante de la comparación de grupos ya dicotomizados –inicialmente– y luego controlando los resultados por variables con sentido clínico, se usó la razón de riesgos (OR) como medida de asociación – con su respectivo IC95%. Para analizar el efecto de confusión en los resultados del estudio, se usó el análisis estratificado de Mantel-Haenszel24. Para las pruebas de significación estadística, se prefirió usar la prueba de U-Mann Whitney para comparar las medianas de las variables continuas y Chi cuadrado para proporciones. Para el análisis de significación de posibles confusores se usó la prueba de Chi cuadrado de Mantel-Haenszel. Para estudiar la concordancia entre la asignación de «gravedad» al ingreso y la resultante del diagnóstico de egreso, se usaron las estadísticas kappa, utilizando el porcentaje de concordancia observada, su corrección determinada por la concordancia esperada por azar y cálculo del error estándar de kappa para el examen de la hipótesis nula kappa=0. Se calculó «Z» según lo habitual25,26. El nivel de significación estadística se estableció arbitrariamente en p<0,05. El estudio del comportamiento de los exámenes de laboratorio se hizo construyendo curvas ROC, luego de usar los puntos de corte propuestos localmente.
ResultadosSe ingresaron al estudio 550 pacientes, correspondientes al 3,1% del total de hospitalizados en el Servicio de Pediatría durante el periodo de estudio y al 14,1% de los menores de 3 meses. Al grupo G ingresaron 131 niños (23,8%) y al NG 419 (76,2%). El parto fue vaginal en el 81,3% de los G y el 76,5% de los NG (p>0,05). Los síntomas agregados a la fiebre se describieron en el 50% de los G y en el 49% de los NG, destacando en los primeros la irritabilidad (15,2%) e inapetencia (15%), al compararlos con los NG (p>0,05). La tos fue más frecuente en los NG (16%) en comparación a los G (8%), p<0,05.
Se hizo una radiografía de tórax al 93% de los pacientes, PCR al 90,7%, inmunofluorescencia viral indirecta al 90%, PL al 83,6% y coprocultivos al 10%.
La tabla 1 muestra las características generales de los grupos G y NG, con predominio significativo del sexo masculino, duplicando al femenino la probabilidad de pertenecer al grupo G, OR=2 (IC95%: 1,3-3,1), p<0,001. Las horas de fiebre previa a la consulta y los días de hospitalización fueron significativamente más prolongados en el grupo G: OR: 1,5 (IC95%: 1-2,3), p<0,037 y OR: 2,5 (IC95%: 1,4-4,3), p<0,0001, respectivamente.
Características generales de 550 niños menores de 3 meses, hospitalizados por «síndrome febril agudo»
| Variables | Graves, n° (%) | No graves, n (%) | |
|---|---|---|---|
| Edad (días) | |||
| <29 | 65 (49,6) | 189 (45,1) | |
| 29-89 | 66 (50,4) | 230 (54,9) | |
| Sexo | |||
| Masculino | 95 (72,5) | 236 (56,3) | OR 2; IC95%: 1,3-3,1 |
| Femenino | 36 (27,5) | 183 (43,7) | p<0,001 |
| Temperatura al ingreso (°C) | |||
| <38,5 | 64 (48,9) | 240 (57,3) | |
| 38,5-38,9 | 36 (27,5) | 112 (26,7) | |
| 39-39,4 | 16 (12,2) | 51 (12,2) | |
| 39,5-39,9 | 13 (9,9) | 13 (3,1) | |
| >40 | 2 (1,5) | 3 (0,7) | |
| Horas de fiebre al ingreso | |||
| ≥24 | 84 (64,1) | 225 (53,7) | 0R 1,5; IC95%: 1-2,3 |
| <24 | 47 (35,9) | 194 (46,3) | p<0,037 |
| Gravedad al ingreso | |||
| Moderada y grave | 14 (10,7) | 20 (4,6) | |
| Leve | 117 (89,3) | 399 (95,2) | |
| Días tratamiento hospitalizado | |||
| <1 | 54 (41,2) | 48 (11,5) | OR 5,4; IC95%: 3,4-8,6 |
| ≥1 | 77 (58,8) | 371 (88,5) | p<0,0001 |
| Días hospitalizado | |||
| >4 | 115 (87,7) | 312 (74,5) | OR 2,5; IC95%: 1,4-4,3 |
| <4 | 16 (12,2) | 107 (25,5) | p<0,002 |
IC95%: intervalo de confianza del 95%; OR: odds ratio.
La tabla 2 muestra que, al ingreso, en ambos grupos predominaron significativamente (p<0,05) los de gravedad leve o grupo NG (516/550), sobre los de gravedad moderada a severa o grupo G (34/550). Al comparar con la estadística kappa26,27, observamos baja concordancia entre la gravedad clínica al ingreso con la estimada como real por el diagnóstico de egreso: kappa (corregido por la concordancia atribuible al azar)=0,079; p=0,26.
En la tabla 3 se muestran los diagnósticos de egreso de los 550 niños y de los 131 del grupo G. Considerando a todos los pacientes, destacan el SFA (40,7%), ITU (16,4%), IRA alta (14,5%), sepsis (1,5%), MBA (1,1%) y BO (0,9%). En el grupo G, predominan la ITU(68,7%) y neumonía (12,2%).
Diagnósticos de egreso de los 550 niños menores de 3 meses, hospitalizados por «síndrome febril agudo»
| Diagnósticos de egreso | Total | Grupo «grave» | ||
|---|---|---|---|---|
| N.o | % | N.o | % | |
| Síndrome febril agudo | 224 | 40,7 | 0 | 0 |
| Infección urinaria | 90 | 16,4 | 90 | 68,7 |
| Rinofaringitis aguda | 80 | 14,5 | 0 | 0 |
| Neumonía | 33 | 6,0 | 16 | 12,2 |
| Exantema viral | 21 | 3,8 | 0 | 0 |
| Gastroenteritis aguda | 20 | 3,6 | 4 | 3,1 |
| Meningitis viral | 20 | 3,6 | 0 | 0 |
| Fiebre por sed | 10 | 1,8 | 0 | 0 |
| Sepsis | 8 | 1,5 | 8 | 6,1 |
| Influenza | 8 | 1,5 | 0 | 0 |
| Meningitis bacteriana aguda | 6 | 1,1 | 6 | 4,6 |
| Bacteriemia oculta | 5 | 0,9 | 4 | 3,1 |
| Herpangina | 3 | 0,5 | 0 | 0 |
| Fiebre por vacuna | 3 | 0,5 | 0 | 0 |
| Ictericia neonatal | 3 | 0,5 | 0 | 0 |
| Conjuntivitis aguda | 3 | 0,5 | 0 | 0 |
| Artritis séptica cadera | 3 | 0,5 | 3 | 2,3 |
| Otros | 10 | 1,8 | 0 | 0 |
| Total | 550 | 100 | 131 | 100 |
La tabla 4 muestra los valores de corte para PCR (mg/L), leucocitos y neutrófilos (por mm3) utilizados para calcular los índices fijos y variables, tomando como positivos a los pacientes con diagnóstico de egreso G. Observamos que dada la prevalencia de «infecciones graves» en este grupo (0,24 o 24%), solo los valores predictivos negativos tienen alguna utilidad para descartar casos de IBG. Las curvas ROC construidas con el recuento de leucocitos, neutrófilos y PCR no ofrecen un punto de corte que determine índices fijos de utilidad clínica.
Utilidad de leucocitos, neutrófilos totales y PCR para reconocer IBG en 550 niños menores de 3 meses, hospitalizados por «síndrome febril agudo»
| Examen | Sensibilidad | Especificidad | VP (+) | VP (−) | Prevalencia |
|---|---|---|---|---|---|
| Leucocitos≥20.000/mm3 | 0,17 | 0,95 | 0,54 | 0,79 | 0,24 |
| IC95% | (10,8-24,3) | (93,0-97,3) | (37,4-69,3) | (74,8-82,1) | |
| Neutrófilos≥9.000/mm3 | 0,34 | 0,89 | 0,49 | 0,81 | 0,24 |
| IC95% | (25,6-42,4) | (85,9-92,1) | (38,7-60,3) | (77,3-84,6) | |
| PCR≥80mg/L | 0,23 | 0,98 | 0,78 | 0,8 | 0,25 |
| IC95% | (15,8-31,4) | (95,9-99,0) | (60,9-89,9) | (75,7-83,2) |
IBG: infección bacteriana grave; IC95%: intervalo de confianza del 95%; PCR: proteína C reactiva; VP: valor predictivo.
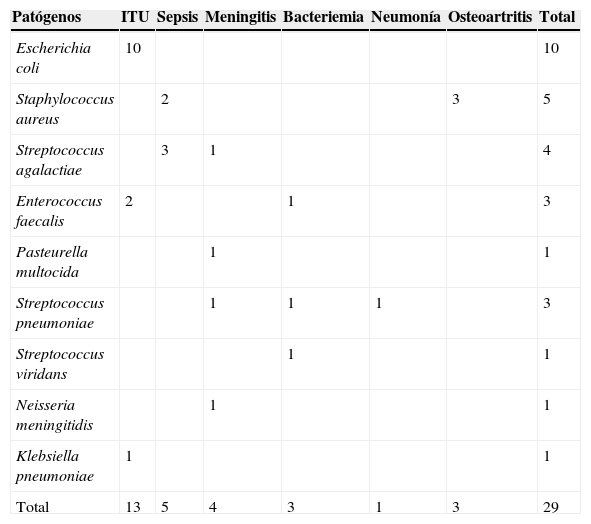
La tabla 5 muestra el resultado de los hemocultivos realizados a los 550 pacientes: 29 (19,6%) del grupo G y 10 (2,4%) del NG resultaron positivos. Los del grupo NG se interpretaron posteriormente como contaminación: 7 Staphylococcus coagulasa-negativo, 2 Bacillus sp. y un Streptococcus viridans. El 14,4% de las ITU fueron bacteriémicas. Se estudió con inmunofluorescencia viral indirecta al 87% de los G y al 91% de los NG, resultando positivos el 4,6% de los G y el 4,5% de los NG.
Microorganismos aislados en el hemocultivo de 29 niños menores de 3 meses hospitalizados por «síndrome febril agudo», pertenecientes al grupo grave y según diagnósticos de egreso
| Patógenos | ITU | Sepsis | Meningitis | Bacteriemia | Neumonía | Osteoartritis | Total |
|---|---|---|---|---|---|---|---|
| Escherichia coli | 10 | 10 | |||||
| Staphylococcus aureus | 2 | 3 | 5 | ||||
| Streptococcus agalactiae | 3 | 1 | 4 | ||||
| Enterococcus faecalis | 2 | 1 | 3 | ||||
| Pasteurella multocida | 1 | 1 | |||||
| Streptococcus pneumoniae | 1 | 1 | 1 | 3 | |||
| Streptococcus viridans | 1 | 1 | |||||
| Neisseria meningitidis | 1 | 1 | |||||
| Klebsiella pneumoniae | 1 | 1 | |||||
| Total | 13 | 5 | 4 | 3 | 1 | 3 | 29 |
ITU: infección del tracto urinario.
La tabla 6 muestra que los pacientes con valores de PCR≥80mg/L, leucocitos≥9.000/mm3 y neutrófilos≥20.000/mm3 al ingreso recibieron tratamiento antibiótico empírico inicial, con una frecuencia significativamente mayor (p<0,001), Este tratamiento en el grupo G también fue significativamente más frecuente (p<0,05).
Asociación entre algunas variables y uso de antibióticos, en 550 niños menores de 3 meses hospitalizados por «síndrome febril agudo»
| Uso de antibióticos | OR-IC95%-p | ||
|---|---|---|---|
| Sí | No | ||
| Punción lumbar | |||
| Traumática y fallida | 104 | 48 | OR 1,3; IC 95% 09-2 |
| No traumática | 190 | 118 | p<0,16 |
| Recuento leucocitos (por mm3) | |||
| ≥20000 | 37 | 4 | OR 7,6; IC95% 2,7-21,7 |
| <20000 | 279 | 230 | P<0,0001 |
| Recuento neutrófilos (por mm3) | |||
| ≥9000 | 66 | 24 | OR 7,6; IC95% 2,7-21,7 |
| <9000 | 250 | 210 | p<0,0001 |
| Proteína C Reactiva (mg/L) | |||
| ≥80 | 31 | 5 | OR 4,8; IC95% 1,8-12,6 |
| <80 | 261 | 202 | p<0,001 |
| Según grupos | |||
| Grave | 128 | 3 | OR 53,4;IC95% 16,7-170,6 |
| No grave | 186 | 233 | p<0,0001 |
IC95%: intervalo de confianza del 95%; OR: odds ratio.
En 6 de los 460 niños a los que se practicó PL, el LCR mostró alteraciones citoquímicas compatibles con MBA, con una prevalencia del 1,1% (6/550). El 34,6% de las PL resultaron punción lumbar traumática o fallida. No se cuantificó el número de intentos que precedieron a la obtención o no obtención del LCR.
DiscusiónEstá muy difundido que los lactantes menores de 3 meses son poco sintomáticos y que en el caso de una infección, independiente de su gravedad, la fiebre puede ser la única manifestación. En estas circunstancias, estos niños con SFA constituyen un dilema para los pediatras de urgencia, ya que el buen estado general observado en muchos de ellos no descartaría la posibilidad de una IBG7,8,16–20.
Por lo expuesto, parece conveniente que estos pacientes sean observados clínicamente durante algunas horas y estudiados con pruebas de laboratorio que pudieran ayudar a clarificar el origen y la etiología de la fiebre. En nuestro medio, habitualmente ingresan al sector de observación del SUP22, donde es posible cumplir satisfactoriamente esos objetivos.
Para racionalizar la solicitud de exámenes de laboratorio, parece adecuado restringirlos a los que tienen o tuvieron fiebre confirmada con termómetro (en la casa o en el SUP); en caso contrario, la observación clínica podría ser suficiente14. Si el lactante esta afebril, pero tiene el antecedente de irritabilidad, inapetencia, letargia, palidez u otro cambio anormal para los padres, también debería ser estudiado8.
Al analizar la variable horas de fiebre al ingreso (tabla 1), se observa que los pacientes G tienen menor probabilidad que los NG de haber tenido menos de 24h de fiebre al momento de la atención en el SU (OR=1,54). Esto indica que, si el paciente tiene menos de 24h de fiebre, la probabilidad de ser G es un 54% mayor que los que están con más días de fiebre (que resultan ser NG). Esto tiene lógica y debiera aplicarse en la práctica, sobre todo ante el temor de las infecciones fulminantes, que ya es posible descartar en pacientes con más de 24h de fiebre y, además, al menos un 54% de las no fulminantes.
Al ingresar al hospital, el 93,8% de nuestros pacientes se clasificaron como NG, a diferencia del 11% del grupo G y el 50% de los con MBA estimados de gravedad G. Desconocemos los fundamentos para calificar la gravedad al ingreso, pero al evaluar la concordancia de esta con la estimada como real por el diagnóstico de egreso, se concluye que la concordancia es baja (tabla 2). Este hallazgo, junto a la infrecuente descripción de otros signos clínicos agregados, nos parece importante y debería motivar una mayor rigurosidad semiológica, para lograr una estimación más precisa del paciente en la práctica médica cotidiana y en futuros estudios prospectivos. No obstante lo anterior, el 76,2% de nuestros pacientes sufrían infecciones comunes, leves y autolimitadas, que solo requerían de un adecuado control médico ambulatorio, sin necesidad de exponerlos a los riesgos y costos de la hospitalización7,21,22,27–30.
Durante la internación, al 60% de los pacientes se les comprobó la causa de la fiebre, egresando con un diagnóstico específico. El 40% restante permaneció como SFA y egresó con este diagnóstico, aunque por la buena evolución clínica pudieron corresponder a infecciones por virus no identificados por la falta de medios para investigarlos. El 72% de nuestros pacientes ingresaron en primavera y verano, estaciones en las que, según publicaciones extranjeras, cerca del 50% de estos casos de SFA serían causados por enterovirus, y en los recién nacidos, además por el virus herpes2,31–33.
Es llamativa la alta prevalencia de ITU en el grupo G (68,7%) –tasa que parece insólitamente elevada si la comparamos con lo conocido7,15– y el 14,8% con bacteriemia está dentro de lo esperable34–36. Aunque en principio debe aceptarse que todos fueron pielonefritis, ningún caso se confirmó con DMSA. La alta frecuencia de IBG encontrada en el grupo G (23,8%) puede explicarse por la inclusión de niños con gastroenteritis aguda y neumonía, en los que solo se sospechó etiología bacteriana. La baja prevalencia de sepsis (1,5%), MBA (1,1%) y BO (0,9%) concuerda con reportes de nuestro medio y el extranjero1,5,8,9,11,15.
Coincidiendo con otros estudios8,37–43, observamos que el número de leucocitos, neutrófilos totales y PCR en los niveles de corte locales mostraron baja sensibilidad para identificar IBG, aunque por su mejor especificidad, con la prevalencia de IBG encontrada, pueden ayudar a descartar este tipo de infecciones. La procalcitonina –no usada en este estudio– es para algunos un mejor test para diferenciar infecciones bacterianas de las no bacterianas (virales), aunque las evidencias no lo confirman42,44,45.
Apreciamos que los niños con leucocitosis y PCR elevada habitualmente son hospitalizados y tratados empíricamente con antibióticos, sospechando una bacteriemia oculta. Como esta dolencia no tiene un cuadro clínico y de laboratorio específicos2,46–49 –el hemocultivo es de resultado más tardío– ese proceder podría justificarse en pacientes con algún compromiso del estado general; en caso contrario, considerando la baja prevalencia de BO en nuestro medio, el tratamiento precoz con antibióticos debería hacerse con alguna base que justifique la frecuencia con que aparecen usados en este estudio8,15,35,44–50.
El análisis rutinario del LCR en lactantes febriles menores de 3 meses es controvertido, excepto en los recién nacidos y en los mayores que por su gravedad ameriten el inicio precoz de tratamiento antibiótico5,8,9,16,17,51. Las guías clínicas de nuestro centro y de otros lo recomiendan51,52 argumentando que la gravedad de la MBA y el riesgo del subdiagnóstico clínico superan a su baja prevalencia y justifican una PL.
Para nosotros, el estudio del LCR en los recién nacidos febriles y en los mayores con sospecha de MBA es incuestionable, pero a su vez insistimos en la necesidad de ser muy cuidadosos y exigentes desde el punto de vista clínico. Postulamos que los mayores de 28 días con esta enfermedad en su mayoría presentan lo que llamaremos el «síndrome de MBA», que además de la fiebre incluye letargia, rechazo alimentario, vómitos, irritabilidad y palidez, junto a un contexto epidemiológico (socioeconómico-cultural y gineco-obstétrico) particular37,52–54. Este síndrome excede en estos casos al llamado «síndrome meníngeo», que se refiere a los signos de irritación meníngea. Por otro lado, la afirmación de que los signos meníngeos tienen poca sensibilidad y especificidad en el lactante menor de 3 meses está más basada en la intuición que en evidencias, no se ha estudiado lo suficiente para medir su validez y se refiere solo al síndrome de irritación meníngea52,53. Se debe recordar que si no hay signos de irritación meníngea ni «síndrome de MBA» no se justifica el procedimiento, ya que el estudio del LCR es para descartar o comprobar enfermedad en un paciente cuyas probabilidades de tenerla son razonablemente altas, en un marco de epidemiologia y clínica coherente. En este estudio, de los 460 niños con PL, 6 tuvieron alteraciones del LCR compatible con MBA y de los 90 sin PL, ninguno presentó la enfermedad, cuya prevalencia fue del 1,1%.
Sin lugar a dudas, ante la necesidad de PL, esta debe realizarse. El procedimiento es fácil y generalmente exitoso si se respetan sus normas técnicas, el trocar adecuado y se logra una correcta inmovilización del paciente54–57. Sin embargo, lo observado en este trabajo es preocupante, porque el 34,6% de las punciones lumbares traumáticas o fallidas parece desproporcionadamente elevado y coincide, además, con reportes locales previos54.
Como los estudios retrospectivos, el nuestro tiene limitaciones, especialmente con relación a la evaluación clínica y manejo de los pacientes; de todas maneras, nos permite conocer aspectos interesantes y corregibles de nuestra realidad local.
En resumen, si bien es cierto que la conceptualización de la fiebre en la población puede ser muy útil para mejorar el pronóstico en niños menores, concluimos que un número importante de nuestros enfermos tuvieron infecciones leves y autolimitadas que pudieron ser manejadas en forma ambulatoria, evitando así las hospitalizaciones. Esto debiera ser posible en una buena red de niveles de atención, con buen funcionamiento de criterios y medios de referencia. La utilidad de los exámenes de laboratorio (y la PL) está sobrevalorada a la luz de nuestros hallazgos. Tal vez se justificarían en una población previamente seleccionada a otro nivel más eficiente, que pudiera detectar a los que serán graves con mayor eficacia de lo que muestra este estudio. Se deben hacer esfuerzos para mejorar la técnica de PL y/o procurar mayor supervisión por personal idóneo.
Conflicto de interesesEste trabajo cumple con los requisitos sobre consentimiento/asentimiento informado, comité de ética, financiamiento, estudios animales y sobre la ausencia de conflictos de intereses según corresponda.