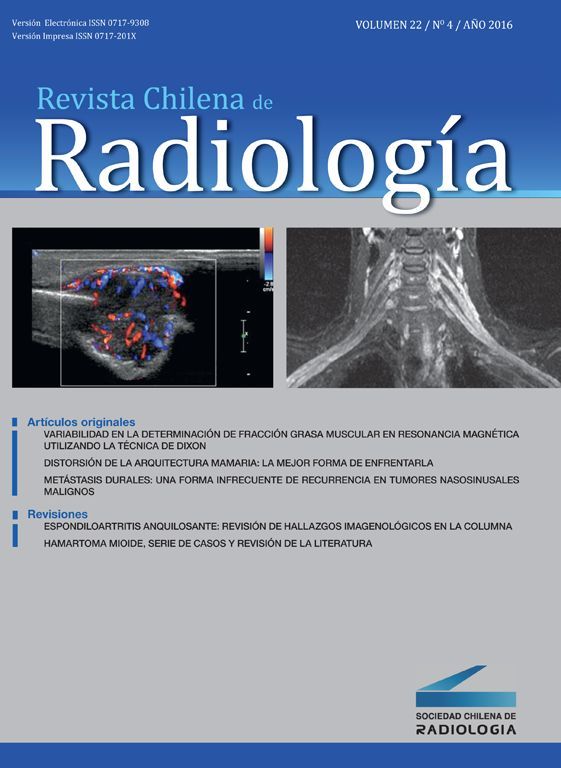
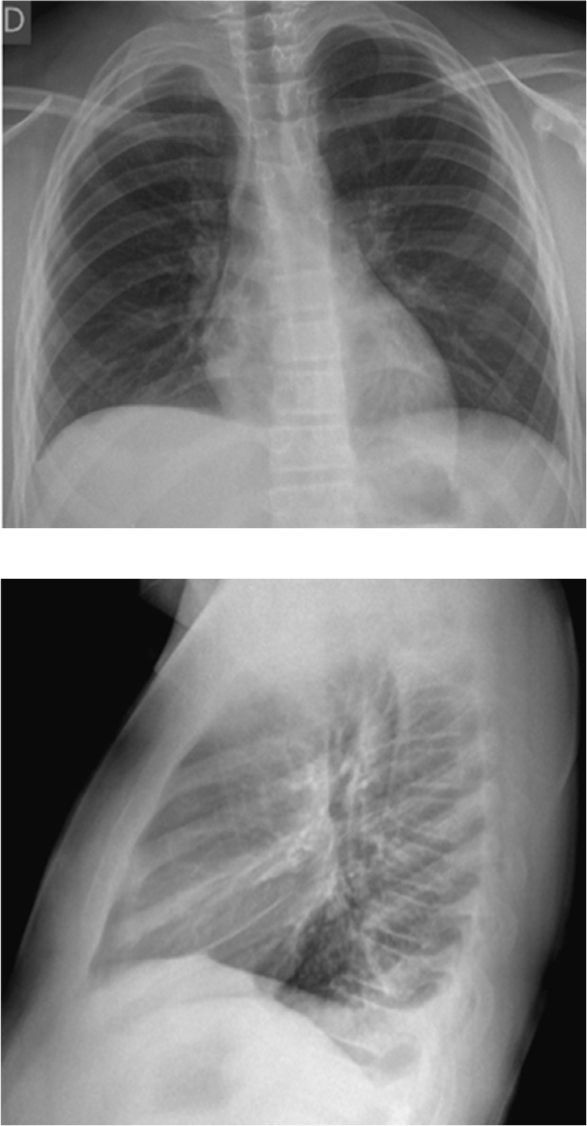
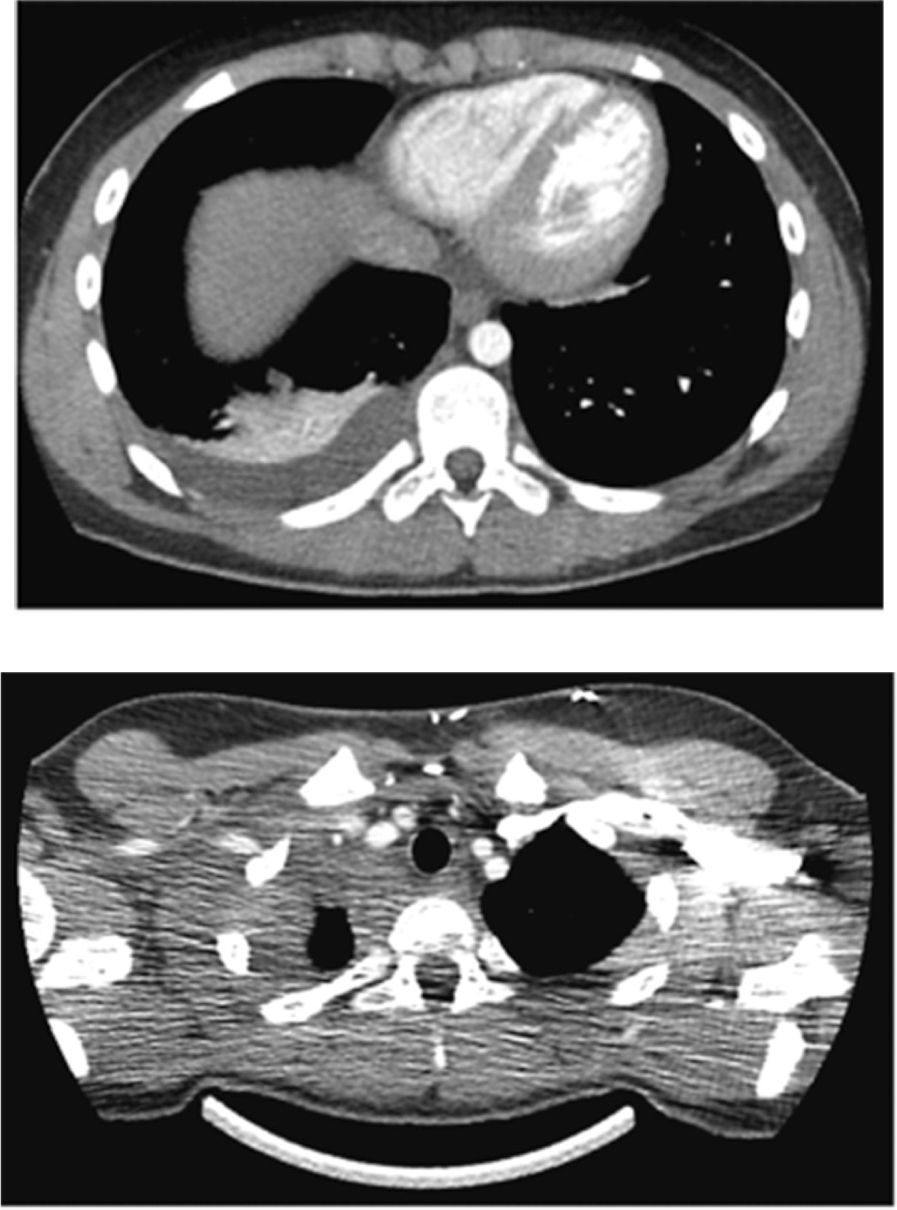
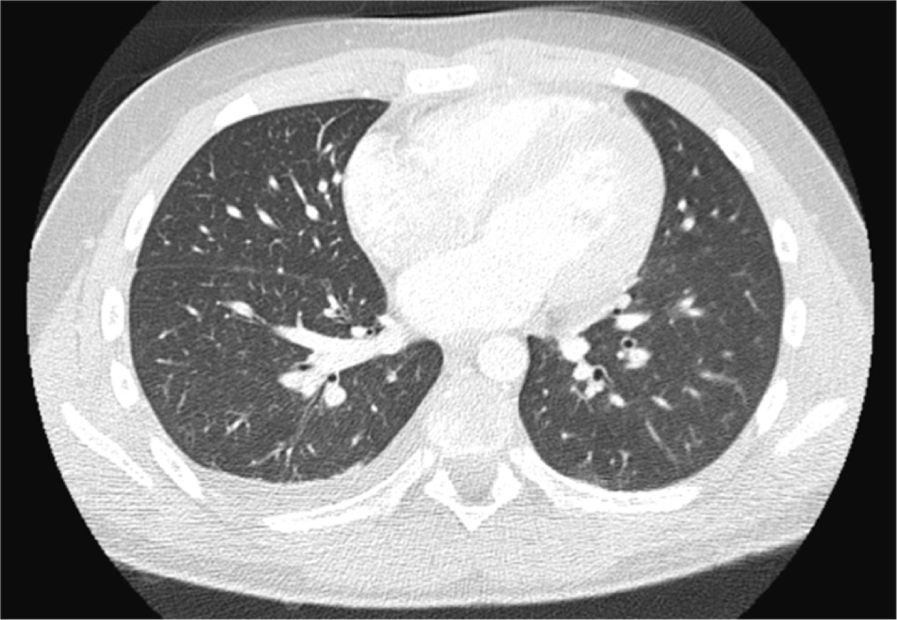
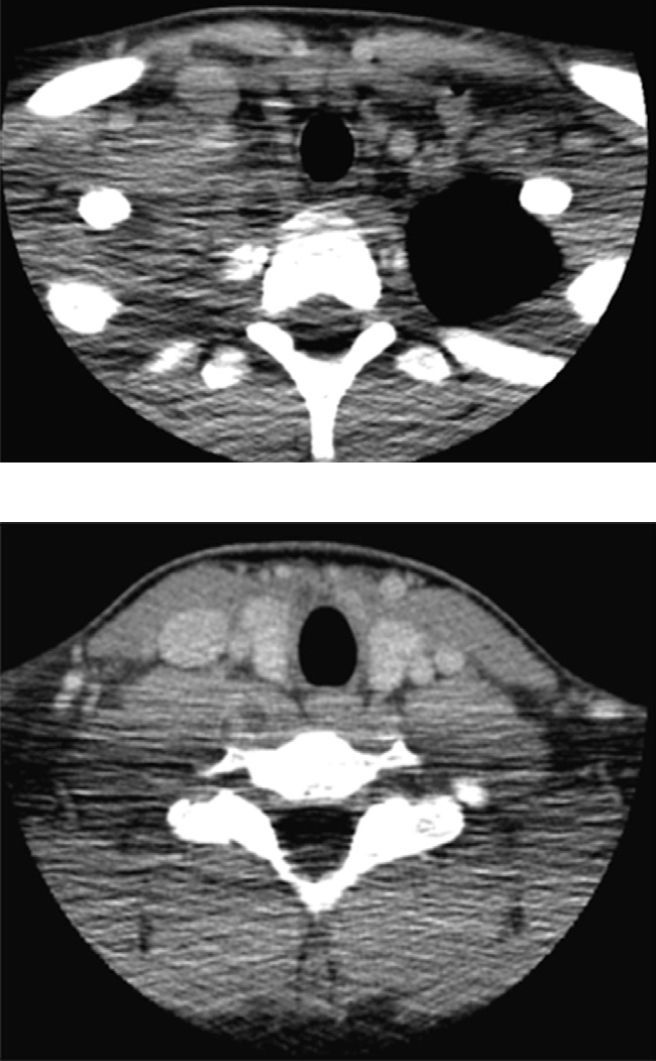
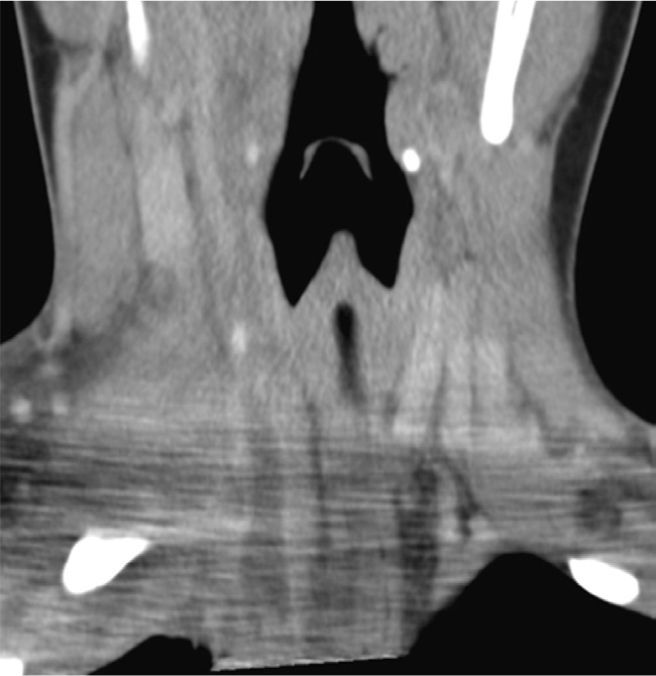
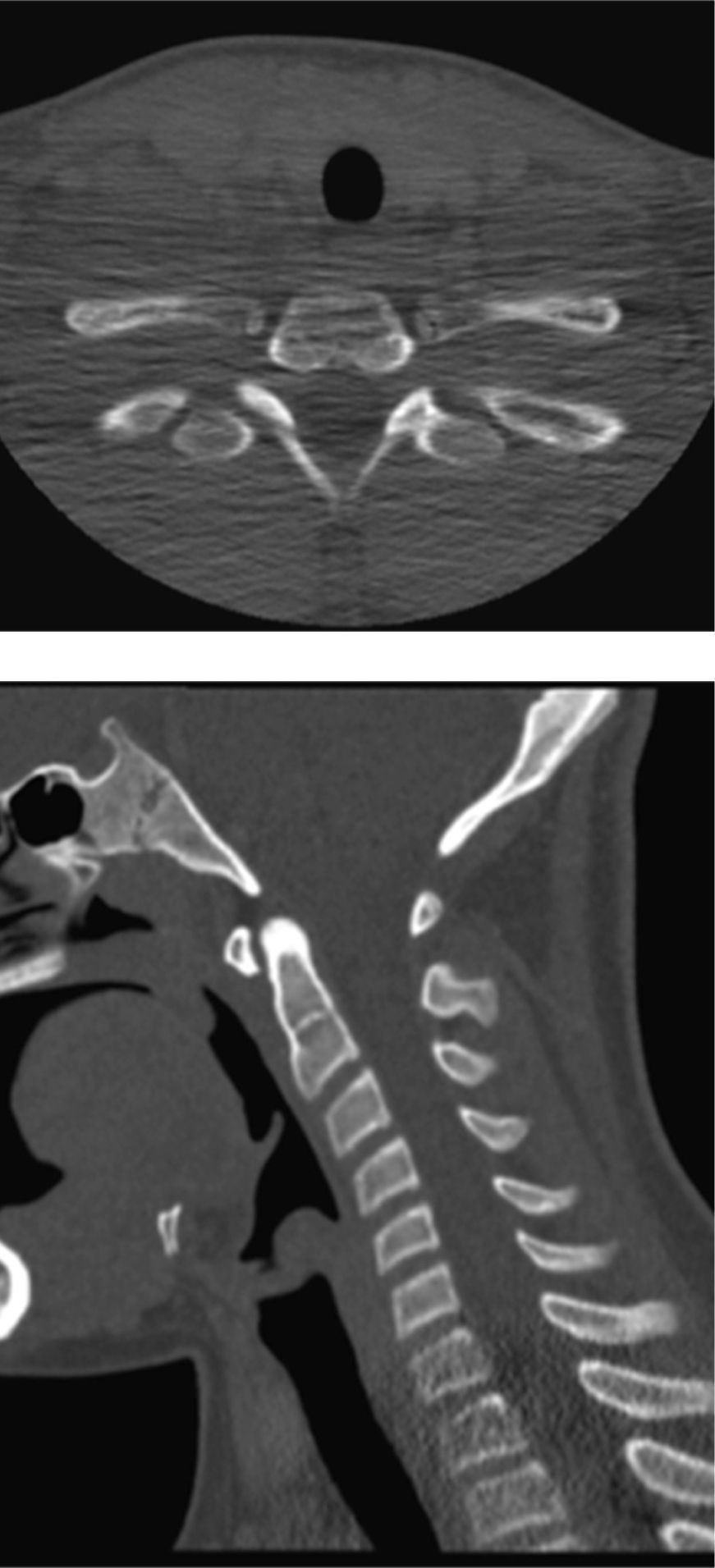
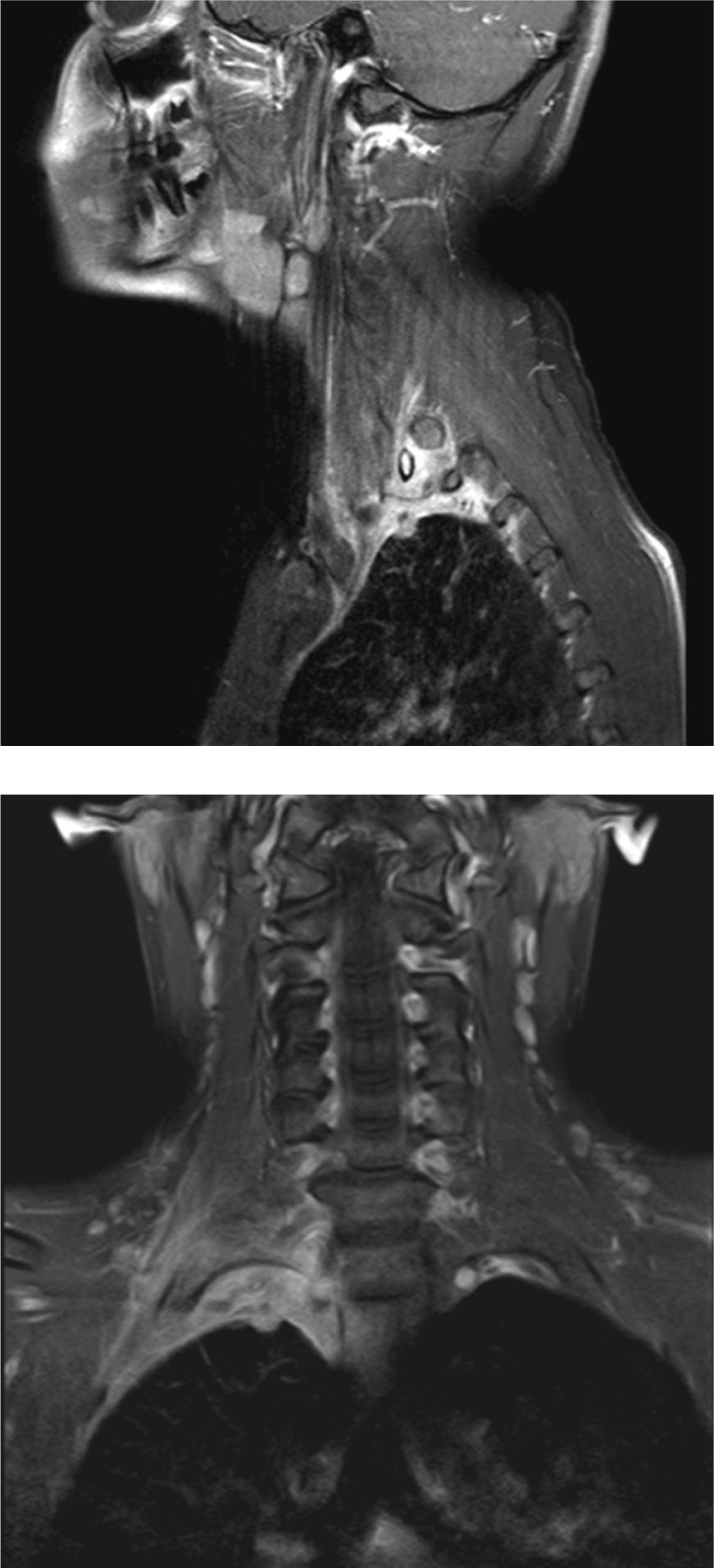
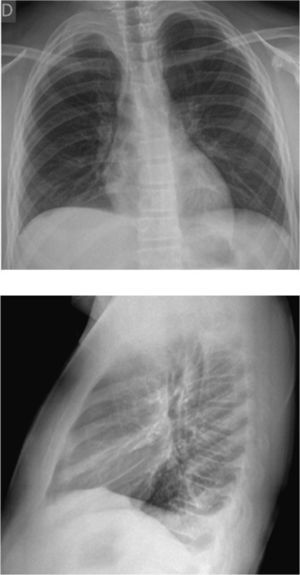
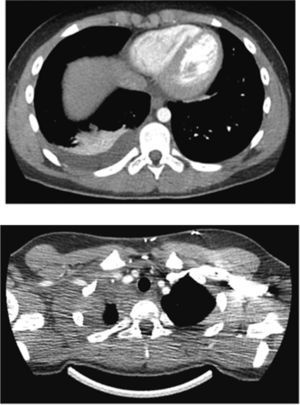
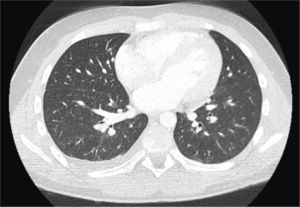
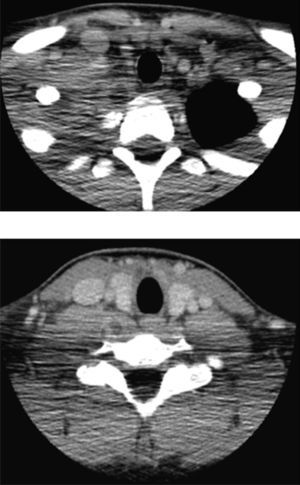
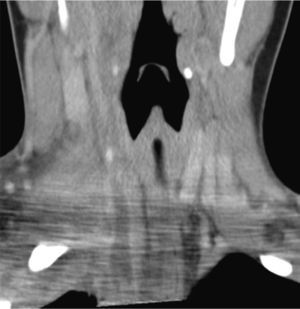
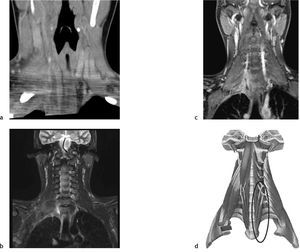
Osteomielitis aguda de la primera costilla derecha y piomiositis del músculo largo del cuello derecho. Engrosamiento y derrame pleural ipsilateral secundario.
DiscusiónGeneralidadesLa osteomielitis es una patología que en la mayoría de los casos es debida a una infección bacteriana. En pediatría puede ocurrir a cualquier edad, sin embargo, es más frecuente en niños entre 2 - 12 años. La incidencia es de aproximadamente 1/5.000 en pacientes pediátricos, siendo los de sexo masculino afectados en una relación 2:1 respecto a las de sexo femenino1–3.
En niños la vía de infección hematógena es la más común. Otras vías son por contigüidad y siembra directa, como por ejemplo, en casos de trauma expuesto4,5.
La osteomielitis costal representa menos del 1% de los casos y su diagnóstico puede retrasarse debido a síntomas inespecíficos e intermitentes6.
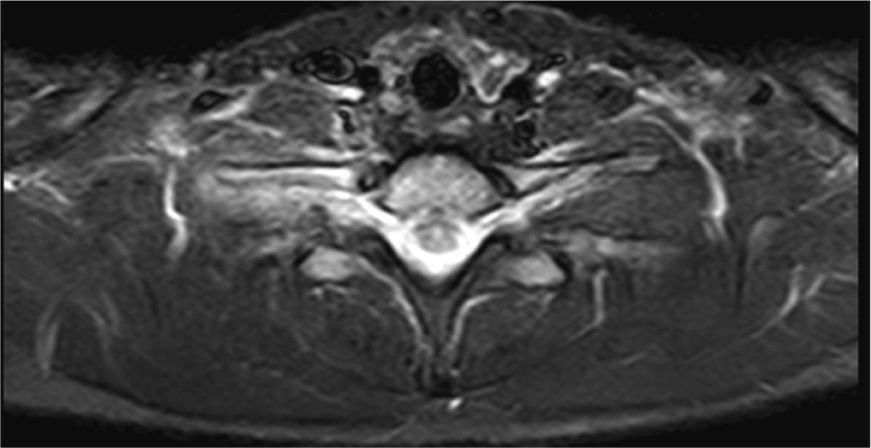
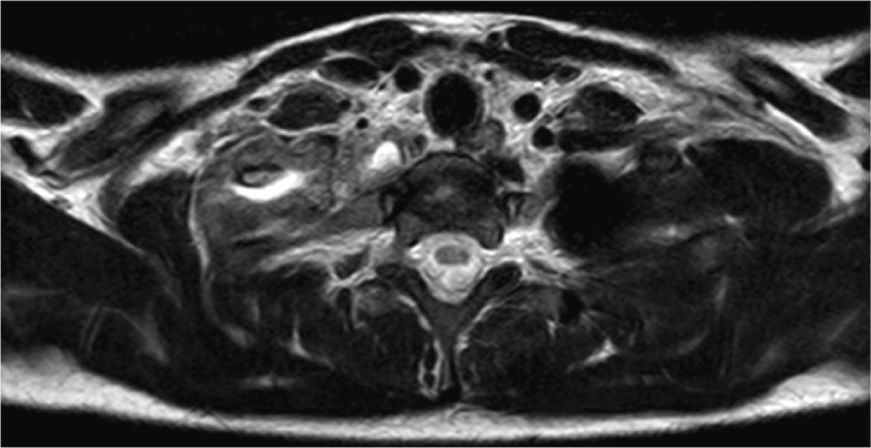
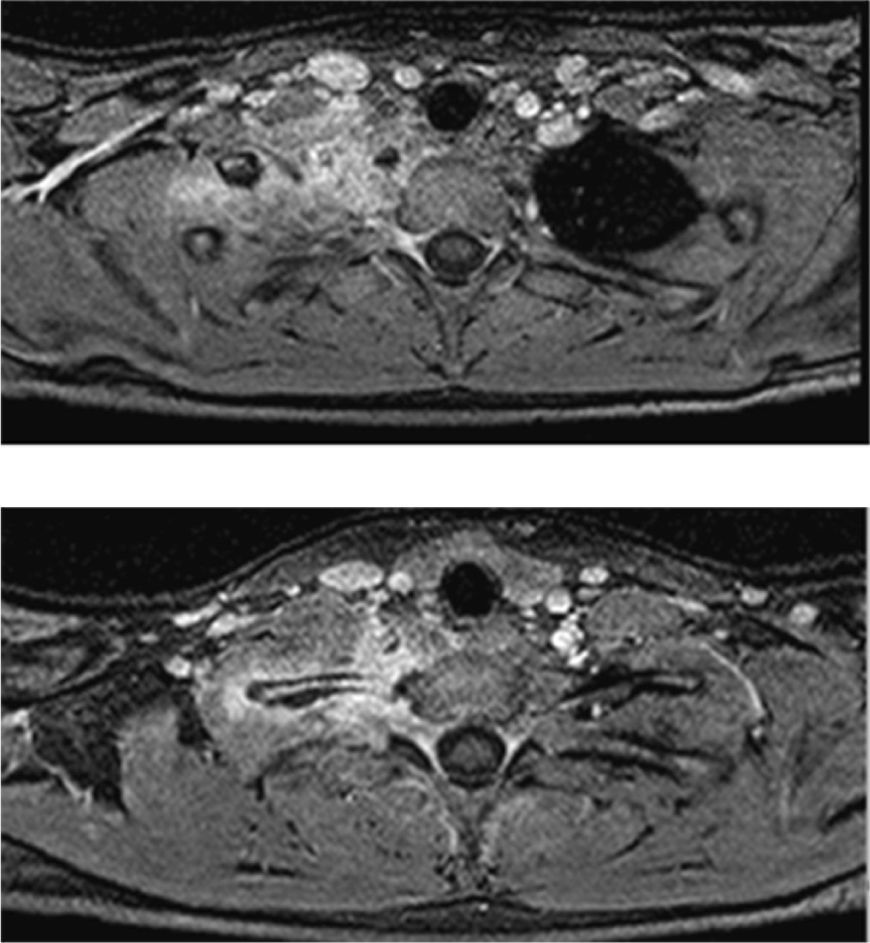
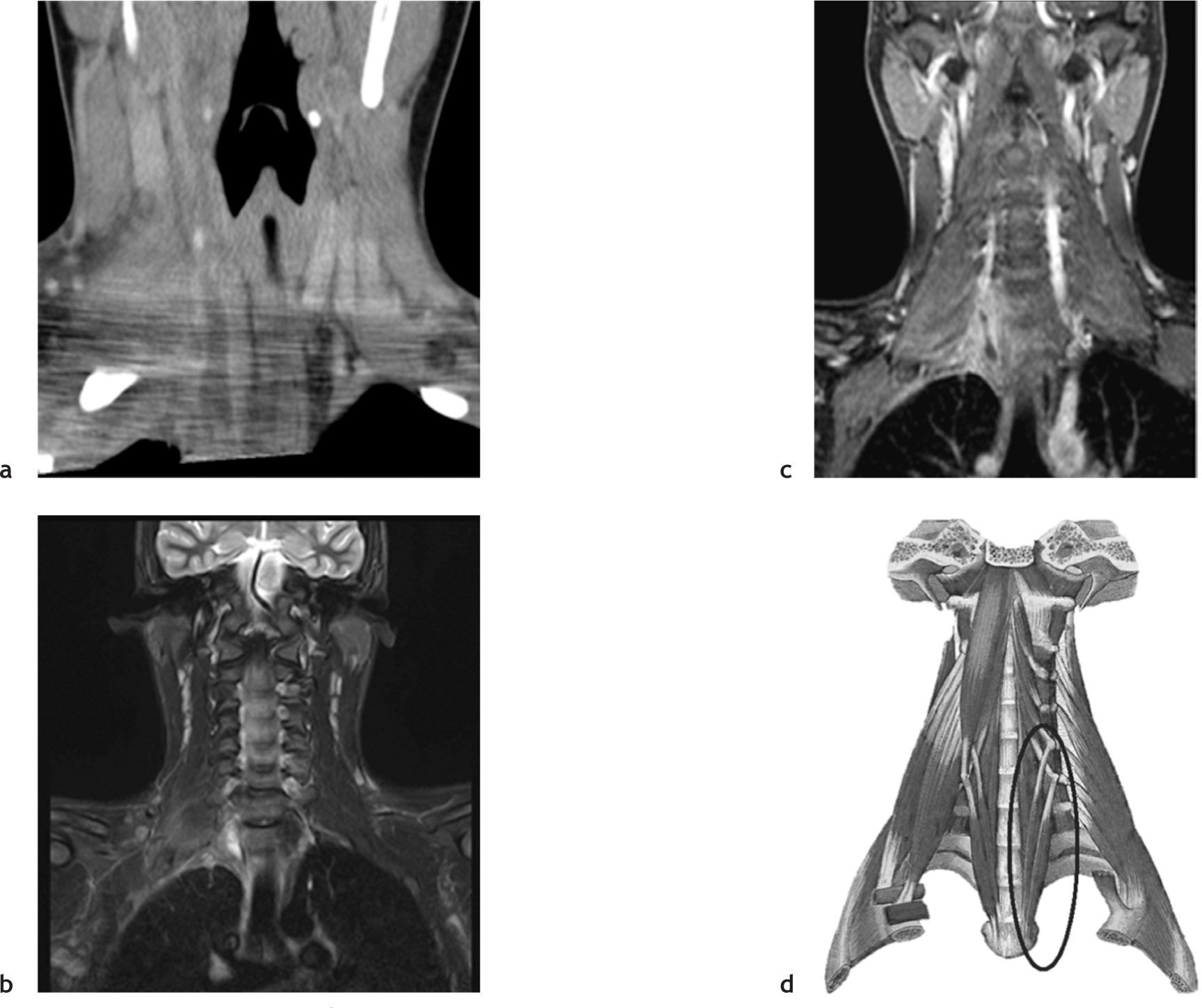
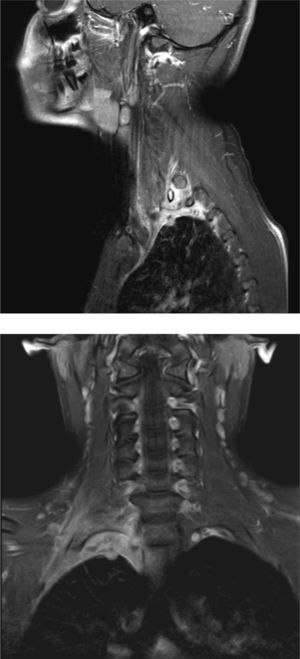
Respecto a la miositis infecciosa, es una patología poco frecuente la cual puede ser causa o consecuencia de una osteomielitis. Se denomina piomiositis cuando su etiología es bacteriana, siendo el agente más común Staphylococcus aureus7. En el caso expuesto, se manifestó como una colección inflamatoria en el espesor del músculo largo del cuello (Figuras 6, 7, 8, 11, 17a y 17b). Especial énfasis merece la anatomía de este músculo, que es parte del grupo de la musculatura prevertebral, donde también se encuentra el músculo largo de la cabeza y escalenos, entre otros. El Longus Colli, como también se denomina, se extiende desde el atlas hasta la tercera vértebra dorsal, presentando tres fascículos:
- •
Oblicuo superior: Desde el arco anterior del atlas a las apófisis transversas de las vértebras cervicales medias.
- •
Oblicuo inferior: Desde las apófisis transversas de las vértebras cervicales medias al aspecto anterior de las primeras vertebras dorsales.
- •
Vertical: Desde el aspecto anterior de las primeras vértebras cervicales al aspecto anterior de los primeros cuerpos vertebrales dorsales.
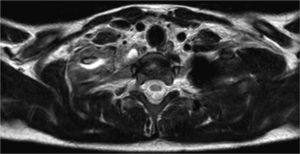
La piomiositis de este caso se centra en el fascículo oblicuo inferior, dando la disposición del absceso intramuscular (Figura 17). También es interesante que de esta forma se explica el engrosamiento y derrame pleural ipsilateral, ya que probablemente este músculo, sumado al efecto directo de la osteomielitis costal, sirvió de “puente” entre el cuello y el tórax, determinando el engrosamiento y derrame pleural reactivos a la inflamación.
Osteomielitis en niños: Consideraciones anatómicasComo se mencionó anteriormente, en pediatría la forma más frecuente de etiopatogenia es hematógena, y para comprender la localización de la infección se deben considerar algunas diferencias anatómicas dependiendo la edad.
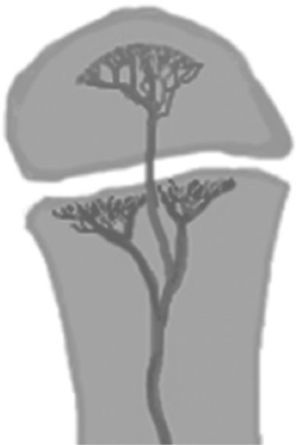
Recién nacido (RN): los vasos nutricios penetran directamente hasta la epífisis, dado que aún no se constituye la barrera fisiaria (Figura 18). Son infecciones con graves consecuencias si no se tratan precozmente, ya que se relacionan hasta en un 80% con artritis séptica, con una rápida destrucción de la articulación, especialmente en RN de pre-término8,9.
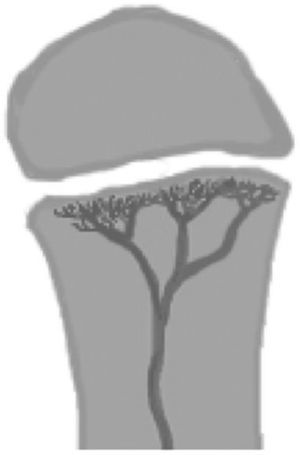
Pre-escolar, escolar: a los 18 meses se constituye la barrera fisiaria, por lo que desde esta etapa se presenta la osteomielitis metafisiaria, localización más frecuente del global de osteomielitis en pediatría. Esto se explica, ya que lo vasos nutricios llegan a la metáfisis formando “lagos vasculares” de flujo lento donde se alojan las bacterias (Figura 19). Se debe tener en cuenta que las metáfisis proximales del fémur, húmero y radio son intraarticulares, con el consecuente de mayor riesgo de artritis séptica. Por otra parte, existen “equivalentes metafisiarios” que tienen el mismo riesgo que las metáfisis de desarrollar esta enfermedad. Este grupo lo componen partes del esqueleto adyacentes a cartílago o núcleos de osificación secundarios como el trocánter mayor, calcáneo y vértebras; también los huesos planos como la pelvis y escápula8,9.
Adulto: aunque no es objetivo de este trabajo, cabe mencionar que en el esqueleto maduro, dado que la fisis se cierra, se restablece el flujo vascular hacia la epífisis. Cuando la infección se establece vía hematógena (poco frecuente), se produce una afección subcondral con riesgo de artritis séptica9.
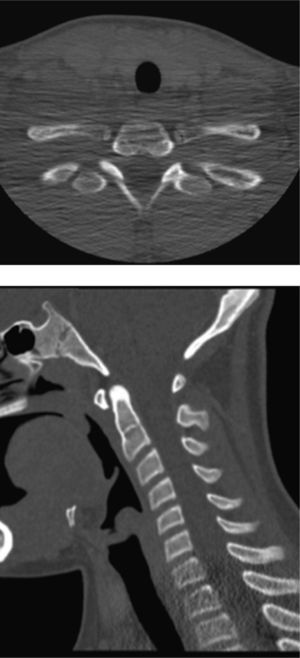
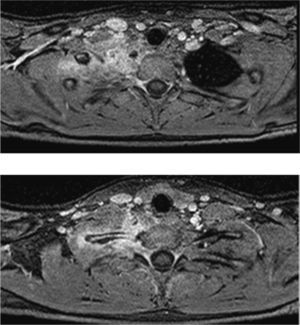
Osteomielitis en niños: imágenes y presentación clínicaLa osteomielitis aguda clínicamente se manifiesta por dolor metafisiario, pudiendo ser afebril. En esta etapa los estudios radiográficos y por TC generalmente son normales, observándose sólo en algunos casos sutiles signos como osteopenia local. En la TC se puede observar aumento de la densidad de la médula ósea y/o de las partes blandas y signos de derrame articular en la9,10. En el caso expuesto, tanto la radiografía de tórax (Figuras 1 y 2) como la TC con ventana ósea (Figuras 9 y 10), no mostraron alteraciones a nivel esquelético. Es por esto, que la RM es un gran aporte en casos de sospecha de osteomielitis de poco tiempo de evolución (< 7 días), observándose cambios inflamatorios, tanto de le médula ósea como de las partes blandas adyacentes en secuencias sensibles al agua (T2 fat-sat y STIR) e impregnación con el medio de contraste paramagnético en los mismo niveles, hallazgos los cuales permitieron hacer el diagnóstico en el caso expuesto (Figuras 12, 13, 14, 15 y 16).
Reconstrucción de TC, coronal oblicua en el eje de musculatura prevertebral (a), secuencia STIR, corte coronal (b), secuencia T1 GRE fat-sat c+, corte coronal (c) e ilustración anatómica de la musculatura prevertebral (d), el círculo azul indica al fascículo oblicuo inferior izquierdo. Se puede apreciar la disposición de piomiositis del músculo largo de cuello derecho, probablemente en su fascículo oblicuo inferior.
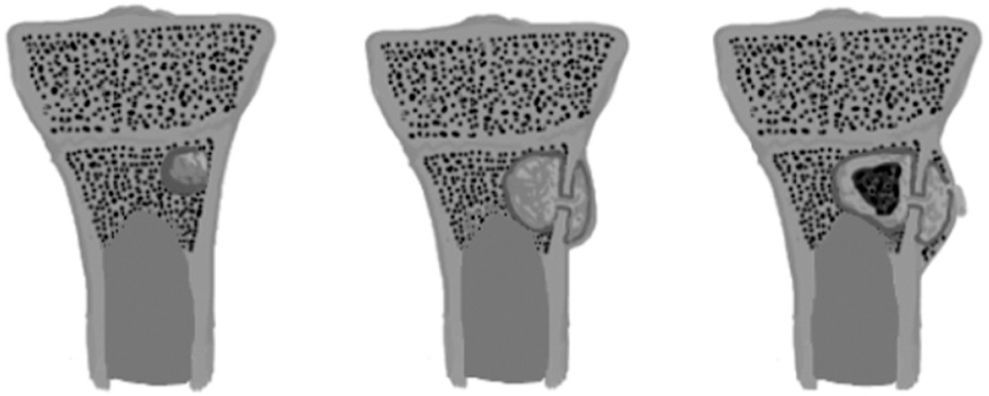
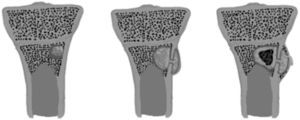
La etapa sub-aguda (> 7 – 14 días) clínicamente se manifiesta como un síndrome febril prolongado. En los estudios radiográficos y TC se puede hacer evidente reacción perióstica y se establece una lesión lítica (absceso de Brodie), la cual en un principio puede ser poco definida dando más bien un patrón “permeativo” y posteriormente tener bordes escleróticos (Figuras 22a). En la RM se observan hallazgos equivalentes y pueden ser más acentuados los cambios inflamatorios de las partes blandas. Si la enfermedad avanza, con la RM se puede distinguir de mejor manera si hay extensión del absceso a la fisis y epífisis. El exudado purulento también puede extenderse hacia lateral a través de los canales de Havers, alcanzando la superficie cortical y disecando las fibras de Sharpey (que fijan el periostio) formándose abscesos subperiósticos (Figura 20b), los cuales también son evaluables con la RM10,11.
En fase crónica, la irrupción de los vasos superficiales, que irrigan la cortical a través del periostio, determinan isquemia y hueso cortical desvitalizado dando origen al “secuestro”. Por otro lado, la gruesa reacción perióstica esclerótica está establecida y forma una neocorteza denominada “involucro” (Figura 20c). Clínicamente esta etapa puede ser oligosintomática y en imágenes es evidente con todas las técnicas anteriormente nombradas, observándose deformidad y engrosamiento cortical, regiones líticas/escleróticas mal definidas y formación de abscesos, tanto intraóseos como subperiósticos y de partes blandas10,11.