Reconocer oportunamente las variables de riesgo perioperatorio permite predecir la frecuencia de morbimortalidad, así como tomar medidas a fin de reducir complicaciones. Para ello se han creado varias escalas de riesgo en pacientes portadores de enfermedad cardiovascular.
ObjetivoDeterminar la sensibilidad, la especificidad y los valores predictivos de los índices de riesgo cardíaco de Goldman, Detsky y Lee para cirugía no cardíaca.
MétodoSe realizó un estudio observacional, analítico, longitudinal y prospectivo del total de pacientes portadores de enfermedad cardiovascular con enfermedad quirúrgica no cardíaca en el período comprendido entre enero de 2011 y enero de 2013 en el Hospital Universitario Manuel Ascunce Domenech de la ciudad de Camagüey. La muestra estuvo constituida por 88 pacientes comprendidos en el universo que cumplieron con los criterios de inclusión. Las variables estudiadas fueron: edad, sexo, tipo de cirugía, tipo de complicación, y la presencia o no de estas en relación con el riesgo catalogado según los índices de Goldman, Detsky y Lee. Se aplicó prueba de sensibilidad, especificidad y valores predictivos.
ResultadosPredominaron los pacientes mayores de 70años, el sexo masculino, la cirugía ortopédica; la arritmia cardíaca fue la principal complicación. Fue frecuente encontrar pacientes de alto riesgo, en los cuales la mayoría sufrieron complicaciones.
ConclusionesLos índices de Goldman y Detsky mostraron alta sensibilidad y especificidad, y el índice de Lee, mayor valor predictivo positivo. No obstante, deben aplicarse los 3 índices predictivos para lograr una óptima estratificación del riesgo cardíaco en cirugía no cardíaca.
Timely recognition of perioperative risk variables helps predict morbidity and mortality frequency, as well as adopt measures to reduce complications. Several risk scores have been developed for this purpose in patients with cardiovascular disease.
ObjectiveTo determine the sensitivity, specificity and predictive values of the Goldman, Detsky and Lee cardiac risk indices for non-cardiac surgery.
MethodsObservational, analytical, longitudinal prospective study of the total number of patients with cardiovascular disease undergoing non-cardiac surgery between January 2011 and January 2013 at Hospital Universitario Manuel Ascunce Domenech in Camagüey. The sample consisted of 88 patients included in the universe of patients who met the inclusion criteria. The variables studied were: age, gender, type of surgery, type of complication, and the presence or absence of complications in relation to the risk assessed on the basis of the Goldman, Detsky and Lee indices. The sensitivity, specificity and predictive value test was applied.
ResultsThere was a predominance of males in patients over 70 years of age coming for orthopaedic surgery; cardiac arrhythmiawas the main complication. High-risk patientswere a frequent finding and the majority suffered complications.
ConclusionsThe Goldman and Detsky indices showed high sensitivity and specificity, while the Lee index showed higher positive predictive value. However, the three predictive indices must be applied in order to optimize cardiac risk stratification in non-cardiac surgery.
La enfermedad cardiovascular es la primera causa de muerte en Cuba y en el mundo1. Desde el punto de vista quirúrgico, anestesiólogos y cirujanos enfrentan pacientes mayores con enfermedad cardiovascular2,3. La incidencia de isquemia miocárdica en pacientes de alto riesgo, tratados mediante cirugía no cardíaca, es cercana al 40% durante el perioperatorio4,5. La incidencia de infarto de miocardio y muerte en cirugía no cardíaca oscila entre el 1 y el 5%6–8.
Los hechos descritos han motivado que investigadores y médicos se focalicen en el estudio del riesgo cardiovascular perioperatorio, con el propósito de evitar o disminuir la ocurrencia de complicaciones cardiovasculares9,10. En este sentido, el American College of Cardiology y la American Heart Association (ACC/AHA) han generado las Guías de Evaluación Cardiovascular y Cuidados Perioperatorios para cirugía no cardíaca. Estas guías entregan una base sólida para la estratificación de pacientes quirúrgicos mediante la identificación de factores de riesgo cardiovascular específicos y la evaluación de su estado funcional. Proponen una serie de algoritmos de toma de decisiones, relacionados con el estudio y el manejo preoperatorio de estos pacientes11–13.
Reconocer oportunamente el estado cardiovascular del paciente afecto e identificar los factores que puedan influir de forma adversa durante el proceder quirúrgico permiten estratificar al individuo de riesgo, lo que se tomará en consideración para las decisiones sucesivas sobre la conveniencia o no de la cirugía, el plan diagnóstico-terapéutico y demás medidas perioperatorias con el objetivo de tratar de evitar complicaciones cardiovasculares graves que se puedan presentar14–17.
Para esto existen diferentes escalas de valoración prequirúrgicas capaces de predecir el riesgo de complicaciones cardiovasculares18–22. A partir de la década de los sesenta se ha tratado de establecer y unificar datos clínicos que permitan predecir el riesgo de presentación de episodios coronarios en pacientes intervenidos quirúrgicamente, por medio de análisis univariado y multivariado, como los de Goldman23,24, de Detsky25 y de Lee26,27.
Si el índice multifactorial de riesgo cardíaco con elevado poder predictivo constituye una herramienta eficaz para anticipar complicaciones y efectos adversos en el paciente cardiópata intervenido para cirugía no cardíaca de urgencia, entonces este permitirá una optimización en el manejo perioperatorio, con resultados posquirúrgicos más tranquilizadores.
Constituye nuestro objetivo determinar la sensibilidad, la especificidad y los valores predictivos de estos 3 índices multifactoriales de riesgo cardíaco para la cirugía no cardíaca.
MétodoSe realizó un estudio observacional, analítico, longitudinal y prospectivo del total de pacientes portadores de enfermedad cardiovascular con patología quirúrgica no cardíaca en el período comprendido entre enero de 2011 y enero de 2013, en el Hospital Manuel Ascunce Domenech de la ciudad de Camagüey, con el objetivo de determinar el valor predictivo de los índices de riesgo multifactoriales de Goldman, Detsky y Lee en cirugía no cardíaca.
UniversoEl total de pacientes portadores de enfermedad cardiovascular con enfermedad quirúrgica no cardíaca programados de manera urgente.
MuestraTodos los pacientes presentes en el universo que cumplieron con los criterios de inclusión.
Criterios de inclusión de la muestra- •
Pacientes mayores de 30años.
- •
Pacientes portadores de enfermedad cardiovascular que fueron intervenidos mediante procedimientos quirúrgicos no cardíacos.
- •
Cirugía de urgencia.
- •
Pacientes a los cuales no fue posible realizar la evaluación cuantitativa de cada uno de los índices debido a la falta de algún dato clínico o paraclínico necesario para el puntaje.
- •
Pacientes a los cuales no fue posible determinar si existieron complicaciones transoperatorias y postoperatorias.
Edad, sexo, tipo de cirugía, incidencia de complicaciones y tipo de complicaciones, estratificación del riesgo según los índices de Goldman, Detsky y Lee, relación entre el riesgo y las complicaciones presentadas, sensibilidad, especificidad, valores predictivos positivos y negativos de los 3 índices de riesgo cardíacos.
Definiciones operacionalesAlto riesgo. Así fueron considerados los pacientes cuando el puntaje de Goldman fue superior a 12 puntos, el de Detsky mayor de 15 puntos y el de Lee mayor de 2 puntos.
Bajo riesgo. Así fueron considerados los pacientes cuando el puntaje de Goldman fue de 0-12 puntos, el de Detsky menor o igual a 15 puntos y el de Lee menor o igual a 2 puntos.
Verdadero positivo (VP). Conjunto de pacientes que fueron correctamente predichos de alto riesgo.
Falso positivo (FP). Conjunto de pacientes que fueron erróneamente predichos de alto riesgo.
Verdadero negativo (VN). Conjunto de pacientes que fueron erróneamente predichos de bajo riesgo.
Falso negativo (FN). Conjunto de pacientes que fueron correctamente predichos de bajo riesgo.
Sensibilidad (S). Número de pacientes correctamente predichos de alto riesgo (alta probabilidad de complicaciones) del total de pacientes de alto riesgo (los que realmente tuvieron complicaciones). Expresado en porcentaje (S=VP/VP+VN).
Especificidad (E). Número de pacientes correctamente predichos de bajo riesgo (baja probabilidad de complicaciones) del total de pacientes de bajo riesgo (los que realmente no tuvieron complicaciones). Expresado en porcentaje (E=FN/FP+FN).
Valor predictivo positivo (VPP). Número de pacientes correctamente predichos de alto riesgo (alta probabilidad de complicaciones) del total de pacientes pronosticados de alto riesgo. Expresado en porcentaje (VPP=VP/VP+FP).
Valor predictivo negativo (VPN). Número de pacientes correctamente predichos de bajo riesgo (baja probabilidad de complicaciones) del total de pacientes pronosticados de bajo riesgo. Expresado en porcentaje (VPN=FN/FN+VN).
Razón de probabilidad positiva (RPP). Es el resultado de la división (cociente) entre la probabilidad de que un paciente de alto riesgo cardiovascular presente complicaciones cardíacas y la probabilidad de que un paciente de bajo riesgo cardiovascular la presente (Sensibilidad/1–Especificidad).
Razón de probabilidad negativa (RPN). Es el resultado de la división (cociente) entre la probabilidad de que un paciente de alto riesgo cardiovascular no presente complicaciones cardíacas y la probabilidad de que un paciente de bajo riesgo cardiovascular no presente complicaciones (1–Sensibilidad/Especificidad),
Los datos fueron obtenidos mediante un modelo de recolección de información. Se confeccionó el modelo de registro primario según criterios de expertos en informática y anestesiología, adecuándolo de acuerdo a los objetivos propuestos. Se identificaron los pacientes portadores de enfermedad cardíaca para cirugía de urgencia mediante la evaluación preoperatoria y se estratificó el riesgo mediante las escalas anteriormente mencionadas, según el puntaje. En el postoperatorio se siguieron los pacientes hasta que fueron dados de alta hospitalaria o fallecieron, para verificar si existieron complicaciones y la magnitud de las mismas, registrándose en el modelo de registro primario o encuesta. No se realizó ninguna intervención farmacológica preoperatoria adicional con la finalidad de evidenciar el riesgo real de la enfermedad cardíaca y el procedimiento no cardíaco.
Procesamiento de la informaciónLos datos obtenidos fueron procesados mediante el paquete estadístico SPS para Windows versión 10.0. Se utilizó estadística descriptiva e inferencial. Se aplicaron a los 3 índices de riesgo las pruebas de sensibilidad, especificidad, valores predictivos y las razones de probabilidad, con un intervalo de confianza (IC) del 95%. Los resultados fueron expresados en tablas y figuras.
Aspectos éticosLa investigación es la fuente principal de la evidencia sobre la eficacia de los tratamientos. Por ello, las asociaciones profesionales nacionales e internacionales han establecido líneas guías para la investigación sobre el hombre sano y enfermo en diversos códigos deontológicos y jurídicos, por lo que tuvimos en cuenta el Código de Núremberg, centrado en los derechos de los sujetos que participan en una investigación y que establece el consentimiento del sujeto como un elemento esencial en la investigación en humanos, y la Declaración de Helsinki, que fue aprobada en 1964 por la Asamblea Médica Mundial, con el propósito de regular la ética de la investigación clínica, basándose en la integridad moral y la responsabilidad del médico. La siguiente investigación obtuvo la aprobación del protocolo por parte del Comité de Ética de la institución.
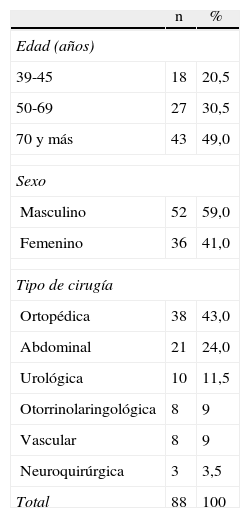
ResultadosEn la tabla 1 se distribuyen los pacientes del estudio según la edad, el sexo y el tipo de procedimiento quirúrgico. En la misma se observa un predominio de los pacientes mayores de 70años, lo que representa el 49%. Existió una mayor frecuencia de pacientes masculinos propuestos para procedimientos no cardíacos (59%), en relación con el sexo femenino (41%). Los procedimientos quirúrgicos ortopédicos realizados a los pacientes en estudio resultaron de gran frecuencia (43%), seguido de los procedimientos de cirugía general abdominal (24%).
Distribución según la edad, el sexo y el tipo de procedimiento quirúrgico
| n | % | |
| Edad (años) | ||
| 39-45 | 18 | 20,5 |
| 50-69 | 27 | 30,5 |
| 70 y más | 43 | 49,0 |
| Sexo | ||
| Masculino | 52 | 59,0 |
| Femenino | 36 | 41,0 |
| Tipo de cirugía | ||
| Ortopédica | 38 | 43,0 |
| Abdominal | 21 | 24,0 |
| Urológica | 10 | 11,5 |
| Otorrinolaringológica | 8 | 9 |
| Vascular | 8 | 9 |
| Neuroquirúrgica | 3 | 3,5 |
| Total | 88 | 100 |
Fuente: Modelo de recolección de datos.
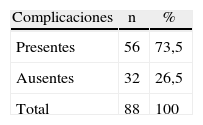
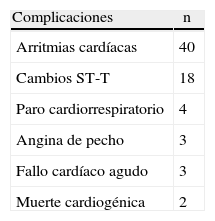
La incidencia de complicaciones y la distribución de los pacientes en estudio según el tipo de complicación, durante y posterior al procedimiento quirúrgico, se representan en las tablas 2 y 3, respectivamente, en la que se observó un predominio de estas en 56 pacientes que representa un 73,5%; de ellas resultaron frecuentes las arritmias cardíacas, seguida de cambios en el segmento ST.
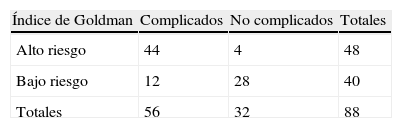
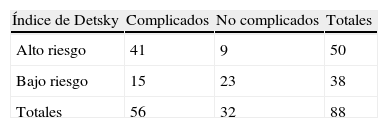
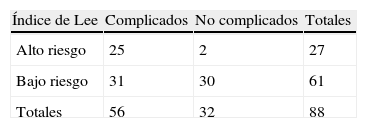
En cuanto a la relación que existe entre los diferentes índices multifactoriales de riesgo cardíaco y la presencia o no de complicaciones (tablas 4–6), se corresponde con el riesgo para los índices de Goldman y Detsky, de manera tal que la mayor frecuencia de complicaciones se observó en los pacientes de alto riesgo (44 y 41), y la no presencia de complicaciones para los pacientes de bajo riesgo (28 y 23), respectivamente. En el caso del índice de Lee la presencia de complicaciones fue elevada en los pacientes de bajo riesgo en relación con la no aparición de las mismas (31 y 30), respectivamente (relación 1:1), cuando era de esperarse que su comportamiento fuera similar a los índices anteriores; o sea, un bajo riesgo debe corresponderse con una baja frecuencia de complicaciones, y viceversa (fig. 1).
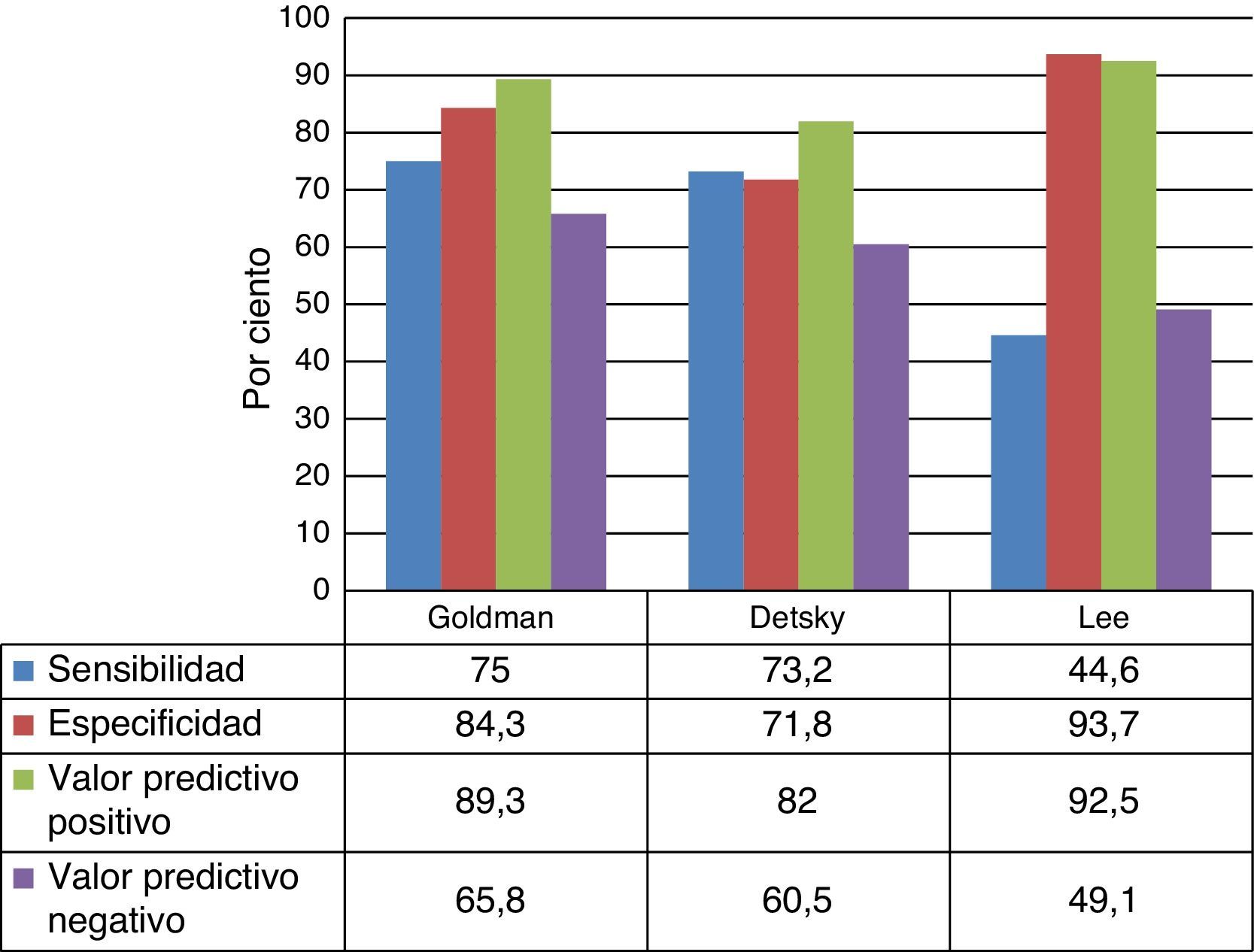
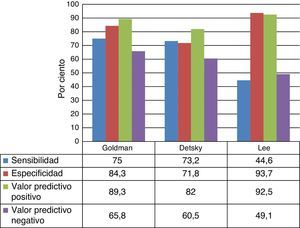
El análisis de la sensibilidad, especificidad y valores predictivos positivos y negativos se representa en la figura 2. Los índices multifactoriales de riesgo cardíaco de Goldman y Detsky mostraron valores similares de sensibilidad, especificidad y valor predictivo negativo, por tanto reflejan la capacidad de predecir complicaciones en un elevado porcentaje de pacientes de alto riesgo; sin embargo, el índice de Lee presentó escasa sensibilidad y valor predictivo negativo, y los resultados de la especificidad y del valor predictivo positivo fueron elevados. De lo anterior se concluye que pacientes a quienes se les aplique el índice de Lee, falsamente pueden ser catalogados de bajo riesgo y sufrir complicaciones cardíacas.
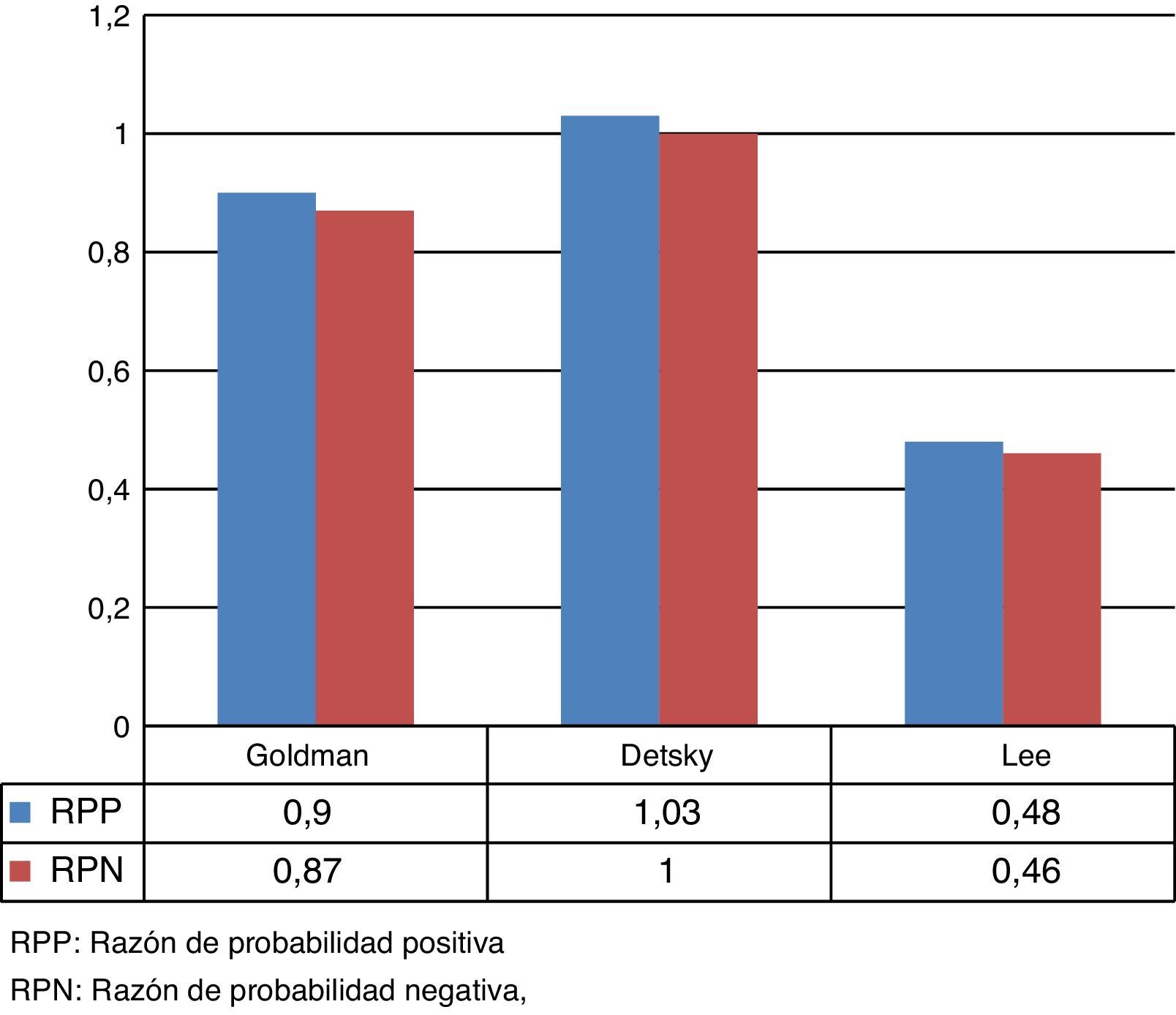
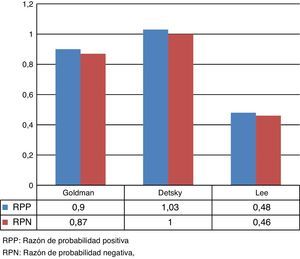
Las razones de probabilidad (RP) o coeficiente de probabilidad comparan la probabilidad de encontrar el resultado de la prueba diagnóstica (positiva o negativa) en personas enfermas o con el evento de interés, con la probabilidad de encontrar ese mismo resultado en personas sin la enfermedad o evento de interés. Los resultados de estas pruebas se muestran en la figura 3.
DiscusiónLas complicaciones cardíacas representan uno de los riesgos más importantes para el paciente que va a ser tratado mediante cirugía no cardíaca28,29. Un estudio prospectivo publicado en 1977 evaluó 1.001 pacientes de este tipo mayores de 40años, y el riesgo promedio de complicaciones cardíacas mayores o muerte cardíaca postoperatoria fue del 5,8%23,24,30. En pacientes no seleccionados con edades promedio de 40años el infarto agudo de miocardio (IAM) se presentó en el 1,4% y la muerte cardíaca en el 1%31-33. Por otra parte, el aumento de la edad poblacional ha conllevado un aumento de la complejidad quirúrgica en pacientes de avanzada edad11,34.
La aterosclerosis constituye el factor etiopatogénico responsable de la enfermedad arterial coronaria (EAC) en más del 95% de los casos. La muerte súbita corre paralela con la aparición de isquemia miocárdica en varones, a partir de la cuarta década de la vida, con proporciones según los diferentes autores hasta de 7:1 en relación con el sexo femenino, fundamentadas en el papel protector que para este último ejerce la menarquía. En la séptima década de la vida la aterosclerosis afecta en proporción 2:1 a ambos sexos35,36.
La complejidad del procedimiento quirúrgico puede ser, en sí misma, el factor predictivo más importante de morbilidad en el perioperatorio en muchos pacientes37. Se puede estratificar el riesgo cardíaco de acuerdo con el tipo de procedimiento quirúrgico a realizar. El tipo y la duración de la cirugía afectan significativamente el riesgo perioperatorio de complicaciones cardíacas del paciente38,39. Por definición, el promedio de muerte cardíaca o IAM no fatal es mayor del 5% en procedimientos quirúrgicos de alto riesgo, entre el 1 y el 5% en procedimientos de riesgo intermedio y menor del 1% en procedimientos de bajo riesgo11. La mayoría de los estudios sobre complicaciones cardíacas postoperatorias se han realizado en grupos de pacientes seleccionados por su riesgo. Por ello, sus resultados son difícilmente generalizables a la población en la que se practican la mayoría de las intervenciones30,40.
Las arritmias intraoperatorias constituyen una de las complicaciones más habituales dentro de la práctica anestésica. Tienen una incidencia aproximada del 70% en la cirugía no cardíaca y pueden ser la manifestación de un trastorno grave, como una isquemia miocárdica, una alteración cerebrovascular o un paro cardíaco, pero más a menudo constituyen trastornos benignos transitorios que pueden ceder espontáneamente o con intervenciones simples41.
Los cambios súbitos en el segmento ST del electrocardiograma pueden significar, en un miocardio donde el flujo y la demanda estén al límite, la manifestación de un síndrome coronario agudo (infarto, angina) o la rotura de placa en un paciente con enfermedad arterioesclerótica. Sin embargo, estos cambios en una buena proporción son transitorios, sin que deriven en un daño irreversible del músculo cardíaco o en un estado de bajo gasto42.
En un estudio de 1977, Goldman et al. elaboraron el primer índice de riesgo multifactorial específicamente referido a las complicaciones cardíacas, que incluía 9 factores de riesgo independientes23,24. Detsky et al. actualizaron dicho índice en 1986, añadiendo probabilidad pretest de EAC, estratificación de angina y ciclo temporal para IAM e insuficiencia cardíaca25. El índice de factor de riesgo cardíaco preoperatorio claramente se correlacionó con eventos cardíacos subsecuentes: en pacientes de bajo riesgo, solo el 0,9% tuvieron eventos cardíacos; en pacientes de alto riesgo, el 78% tuvieron un evento cardíaco con amenaza mortal o muerte cardíaca23,24. Los puntos finales de los análisis usados por Detsky y asociados incluían eventos tales como angina inestable e insuficiencia ventricular izquierda que podrían complementar el valor indicador de los factores de riesgo preoperatorios en la evaluación de EAC. El índice de riesgo cardíaco modificado todavía debe ser revalidado prospectivamente25.
El índice de Lee26,27, que de hecho es una modificación del índice de Goldman original, es considerado por muchos médicos e investigadores el mejor de los índices disponibles para la predicción del riesgo cardíaco en la cirugía no cardíaca. En la actualidad este es el modelo más utilizado para la valoración del riesgo en cirugía no cardíaca. Los índices multifactoriales, que combinan y asignan una importancia relativa a muchos parámetros clínicos, son más útiles que cualquier factor aislado para determinar el riesgo cardiovascular de un paciente o el riesgo de morbilidad global43,44.
El índice de Goldman tiene un valor predictivo negativo del 96,8% y, por lo tanto, es una herramienta excelente para descartar enfermedad coronaria. El valor del índice de Goldman para diagnosticar a pacientes con enfermedad es, sin embargo, menos adecuado, con un valor predictivo positivo del 21,6%23,24. Este último dato no concuerda con la población estudiada en el presente trabajo, donde el valor predictivo positivo resultó elevado (89,3%). En 1999, Lee et al.26 revisaron la eficacia de varios índices de riesgo clínicos en pacientes sometidos a cirugía no cardíaca electiva. Encontraron que el índice de riesgo de Goldman y el índice de riesgo cardíaco modificado de Detsky presentaban una eficacia similar a la hora de predecir complicaciones cardíacas graves. Sin embargo, tras revisar y validar el índice de riesgo de Goldman, su valor predictivo mejoró de forma sustancial45.
En un análisis retrospectivo de los índices de riesgo cardíaco de Goldman y Detsky en cirugía electiva no cardíaca se intentó comparar la efectividad de estos índices cardíacos utilizados para predecir eventos cardiovasculares perioperatorios; sin embargo, no se obtuvieron complicaciones cardiovasculares mayores, por lo que dicha comparación fue imposible46.
Una muestra evaluada por Fernández Ramos et al. para determinar el valor predictivo del índice de Goldman mostró una elevada especificidad (93,7%) y un alto valor predictivo positivo (90,0%)43.
Algunas consideraciones importantes sobre la utilidad potencial de los índices de riesgo cardíaco preoperatorio deben ser observadas. Un índice de clasificación de riesgo bajo no excluye a un paciente de riesgo cardíaco perioperatorio, sino que indica una probabilidad baja de evento cardíaco47. El uso óptimo de los índices de riesgo cardíaco puede consistir en modificar el riesgo inicial y no en predecir un riesgo absoluto de complicaciones. Los índices multifactoriales que valoran el riesgo perioperatorio en enfermos cardiópatas al enfrentar una intervención no cardíaca tienen en cuenta varios parámetros clínicos y paraclínicos que son evaluados de manera diferente, y aunque se sobreestiman algunos indicadores de riesgo con respecto a otros, numerosos estudios han demostrado que todos tienen una sensibilidad y especificidad aceptables47-50, aunque es necesario tener en cuenta que los resultados son variables y se encuentran sujetos a la prevalencia de la enfermedad cardíaca en el tipo de población estudiada.
Se concluye que en la presente investigación el índice de Goldman y el de Detsky mostraron alta sensibilidad y especificidad, y el índice de Lee, mayor valor predictivo positivo. No obstante, deben aplicarse los 3 índices predictivos para lograr una óptima estratificación del riesgo cardíaco para la cirugía no cardíaca.
FinanciaciónNinguna.
Conflicto de interesesNinguno.