La ley colombiana en 2010 propone disminuir la mortalidad por cáncer en menores de 18 años. El Instituto Nacional de Cancerología en respuesta, crea la primera Unidad de Cuidado Intensivo Pediátrico para paciente oncológico en el país. El objetivo de este trabajo fue describir las características demográficas y patológicas de los pacientes atendidos en esta unidad desde octubre de 2011 hasta junio de 2013.
MétodosSe realizó un estudio observacional descriptivo prospectivo, que incluyó todos los pacientes menores de 18 años de edad, con sospecha o diagnóstico confirmado de cáncer. Se reportaron sus diagnósticos y características demográficas, y se describió la mortalidad encontrada.
ResultadosSe describieron 261 ingresos con 201 pacientes, 53% de sexo femenino, con una mediana de edad de 7 años. La estancia hospitalaria promedio fue de 6 días. La frecuencia de la mortalidad fue 32 pacientes (15,9%), la mayoría de ellos por disfunción multiorgánica en relación con choque séptico. Se observó una frecuencia alta de ventilación mecánica invasiva, uso de vasoactivos, terapias de reemplazo renal y diagnóstico infeccioso en los pacientes que fallecieron.
ConclusionesSe concluyó que el comportamiento de los pacientes del estudio se asemeja a lo reportado en la literatura, excepto que en este caso las infecciones se presentaron con mayor frecuencia en los casos de mortalidad, por lo cual se hace importante explorar los condicionantes de esto en estudios futuros.
In 2010, Colombian law aimed to lower cancer mortality in children under the age of 18 years. The Instituto Nacional de Cancerología in response to this law, created the first Pediatric Intensive Care Unit in the country exclusively for pediatric cancer patients. The aim of this study was to describe the demographic and pathological characteristics of patients in this unit from October 2011 to June 2013.
MethodsThis was a prospective observational descriptive study. It included all patients under 18 years of age with suspected or confirmed diagnosis of cancer. Their demographic characteristics and diagnoses were recorded, as well as the mortality.
ResultsThe results showed 261 admissions in 201 patients, of whom 53% were female, and with a median age of 7 years. The mean hospital stay was 6 days. The number of deaths in the PICU was 32 patients (15.9%). The majority of them died with multiple organ dysfunctions or in septic shock. A higher frequency was found in the use of invasive mechanical ventilation, vasoactive drugs, renal replacement therapies, and with more infections and readmissions among the mortality cases.
ConclusionsIn summary, the behavior found in this cohort of patients was similar to that reported in the literature, except that in this case having an infectious diagnosis was more frequent than that previously reported among the mortality cases. It is important to determine the reasons for this relationship in future studies.
El cáncer en niños representa aproximadamente el 1-3% de todas las neoplasias malignas1,2 y en los países desarrollados constituye la segunda causa de muerte, superada solamente por el trauma3. Con la mejoría en la caracterización biológica de los diferentes tipos de cáncer, la optimización de técnicas diagnósticas, los ajustes en los sistemas de clasificación de la enfermedad, la aplicación de tratamientos adaptados a riesgos y los nuevos tratamientos de apoyo para reducir las muertes tóxicas, el pronóstico de los niños con cáncer ha mejorado logrando actualmente supervivencias a 5 años que varían entre el 70 y 80%1,4–6; esto atribuido también a la mayor agresividad en la quimioterapia7,8, que a su vez condiciona un aumento sustancial en la morbilidad derivada de la inmunosupresión y mielosupresión7,9, además de la toxicidad renal y cardiaca de estos agentes10.
En este contexto cada vez son más los niños que requieren cuidado intensivo por causas derivadas, ya sea de la fisiopatología del cáncer, secundarias a la terapia antineoplásica11,12 o para cuidado postoperatorio9. Se ha descrito que uno de cada 3 o 4 niños con cáncer es admitido en la Unidad de Cuidado Intensivo Pediátrico (UCIP), al menos una vez durante el curso de su enfermedad13,14, con desenlace de mortalidad equiparable con los niños sin patología oncológica9. Numerosos estudios a nivel mundial se han encargado de describir el comportamiento de esta población al ingresar en la UCIP, tal es el caso de Dalton et al., quienes tras realizar un estudio multicéntrico en 20 unidades de cuidado intensivo concluyeron que su principal causa de ingreso fue el cuidado postoperatorio9, en contraste con los datos descritos por Heying et al. cuyo principal motivo de ingreso, tras excluir los niños con trasplante de médula ósea y en postoperatorio no complicado fueron en su orden: insuficiencia respiratoria, cardiovascular, renal y neurológico, entre otros12.
Consciente de esta necesidad y como parte del programa de excelencia en la atención del niño con cáncer, el Instituto Nacional de Cancerología de Colombia (INC) crea la primera UCIP oncológica en el país, respondiendo así a los objetivos planteados en la Ley 1388 del 26 de mayo de 2010 «Por el derecho a la vida de los niños con cáncer en Colombia» que en su artículo 1 consigna: «Disminuir de manera significativa la mortalidad por cáncer de los niños y personas menores de 18 años, a través de garantía por parte de los actores de la seguridad social en salud de todos los servicios para su detección temprana y tratamiento integral, aplicación de protocolos y guías de atención estandarizados y con la infraestructura, dotación, recurso humano y tecnología requerida en centros especializados habilitados para tal fin»15.
El estudio tuvo por objeto describir las características demográficas y clínicas de los pacientes menores de 18 años admitidos en la UCIP del INC en un periodo de 20 meses, así como caracterizar su mortalidad.
Materiales y métodosPacientesEl INC es un hospital de referencia nacional para cáncer en Colombia, cuyo Servicio de Oncología Pediátrica maneja todas las formas de cáncer infantil en los aspectos médicos y quirúrgicos, exceptuando trasplante de médula ósea. Se recolectó la información de todos los pacientes de 0 a 18 años de edad de la Clínica de Oncología Pediátrica con sospecha o con diagnóstico confirmado de cáncer, que ingresaron en la UCIP de esta institución desde su apertura en octubre de 2011 hasta junio de 2013. No se aplicaron criterios de exclusión.
Recolección de datosLa información de las variables demográficas y clínicas como edad, sexo, procedencia, régimen de seguridad social, motivo de ingreso, diagnóstico oncológico, diagnóstico de ingreso en la UCIP fue recolectada de forma prospectiva desde su ingreso. La información de los desenlaces como tiempo de estancia, requerimiento de soporte vasoactivo, de ventilación mecánica y de terapia de reemplazo renal, se recolectó en forma ambispectiva por revisión de las historias clínicas de los pacientes.
DefinicionesPara este estudio se consideró incluir en la descripción de mortalidad en UCIP únicamente las muertes ocurridas después de 48 horas del ingreso en la unidad, esto acorde con la legislación colombiana16 con el fin de excluir pacientes que fallecen por la gravedad de su condición independiente de la atención.
Análisis estadísticoLa información fue recolectada en una hoja Excel, se verificaron datos faltantes y extremos. Las variables categóricas se describieron mediante las distribuciones de frecuencias absolutas y relativas. En las variables numéricas se utilizaron medidas de tendencia central y dispersión (promedios con desviación estándar) o medidas de ubicación (medianas con rangos intercuartiles) según la naturaleza de la distribución. Se presenta la información en tablas.
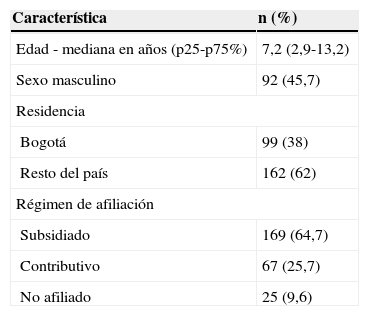
ResultadosDurante el periodo de estudio se presentaron un total de 261 ingresos en la UCIP en 201 pacientes, cuyos datos clínicos y demográficos se detallan en la tabla 1. La mayoría de los pacientes procedían de fuera de Bogotá y estaban afiliados al régimen subsidiado de seguridad social en salud.
Las neoplasias malignas que requirieron cuidado intensivo con mayor frecuencia fueron las leucemias agudas 59/201 (29,3%), seguidas por los tumores del sistema nervioso central 29/201 (14,4%) y los tumores óseos 16/201 (7,9%) (tabla 2).
Diagnóstico oncológico de pacientes ingresados en la UCIP
| Diagnóstico oncológico | n (%) |
|---|---|
| Leucemia linfoide aguda | 45 (22,4) |
| Tumores del sistema nervioso central | 29 (14,4) |
| Tumores óseos | 16 (7,9) |
| Neuroblastoma | 15 (7,4) |
| Leucemia mieloide aguda | 14 (6,9) |
| Tumor de Wilms | 14 (6,9) |
| Tumores germinales | 11 (5,4) |
| Linfomas | 10 (4,9) |
| Sarcomas de tejidos blandos | 9 (4,4) |
| Cáncer de tiroides | 4 (1,9) |
| Retinoblastoma | 4 (1,9) |
| Tumores benignos | 6 (2,9) |
| Sin neoplasia | 4 (1,9) |
| Otros tumores malignos y sin establecer | 20 (9,9) |
El ingreso en la UCIP para el tratamiento médico fue más frecuente (176/261, 67,4%) que la necesidad de soporte postoperatorio (85/261, 32,6%). En este primer grupo, las infecciones (choque séptico, neutropenia febril y colitis neutropénica) representaron el 45% (79/176), siguiéndole en orden el riesgo o presencia de síndrome de lisis tumoral con 13,6% (24/176), la hipertensión endocraneana con 9% (16/176) y por último el desequilibrio hidroelectrolítico con 6,8% (12/176) (tabla 3).
Diagnóstico de ingreso a UCIP
| Diagnóstico | n (%) |
|---|---|
| Choque séptico | 43 (24,5) |
| Neutropenia febril | 27 (15,3) |
| Síndrome de lisis tumoral | 24 (13,6) |
| Hipertensión endocraneana | 16 (9) |
| Desequilibrio hidroelectrolítico | 12 (6,8) |
| Colitis neutropénica | 9 (5) |
| Síndrome hemorrágico | 8 (4,5) |
| Estatus convulsivo | 7 (4) |
| Insuficiencia renal aguda | 4 (2,2) |
| Síndrome de vena cava superior | 4 (2,2) |
| Síndrome de choque medular | 1 (0,5) |
| Otros | 21 (12,0) |
Con respecto a los soportes médicos requeridos, la ventilación mecánica tanto invasiva como no invasiva fueron necesarias en 122 (46,7%) y en 41 casos (24,8%) respectivamente, el soporte vasoactivo en 137 casos (52,5%), se realizó terapia de reemplazo renal extracorpórea en 13 casos (5%) y diálisis peritoneal en 4 (1,5%).
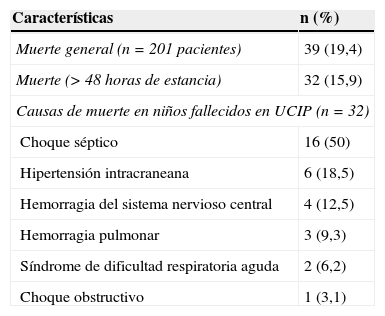
La mediana de estancia para los 261 ingresos en la UCIP durante los 20 meses del periodo de estudio fue 6 días (p25- p75%: 3-10 días). En este tiempo se presentaron 39 muertes que representaron el 19,4% de los niños admitidos y el 14,9% de los ingresos. La muerte mayor a las 48 horas de ingreso en la UCIP fue de 15,9% (32/201) representando 12,2% de los ingresos, las causas de esta mortalidad se describen en la tabla 4.
Mortalidad y causas de muerte de pacientes atendidos en la UCIP del INC
| Características | n (%) |
|---|---|
| Muerte general (n=201 pacientes) | 39 (19,4) |
| Muerte (> 48 horas de estancia) | 32 (15,9) |
| Causas de muerte en niños fallecidos en UCIP (n=32) | |
| Choque séptico | 16 (50) |
| Hipertensión intracraneana | 6 (18,5) |
| Hemorragia del sistema nervioso central | 4 (12,5) |
| Hemorragia pulmonar | 3 (9,3) |
| Síndrome de dificultad respiratoria aguda | 2 (6,2) |
| Choque obstructivo | 1 (3,1) |
En cuanto a las características de los pacientes que fallecieron, se encontró que en el 81% (26) su diagnóstico de ingreso fue por causa médica no quirúrgica, el 50% (16) tenían neoplasias hematológicas, el 32% (18) diagnóstico infeccioso y en cuanto a soportes para su atención requirieron en orden de frecuencia: ventilación mecánica invasiva el 96,8% (31), soporte vasoactivo 93,7% (30) y terapias de reemplazo renal en el 15,6% (5) de los casos.
DiscusiónEsta es una descripción realizada en un hospital estatal de tercer nivel de atención especializado en cáncer, centro de referencia para todo el territorio nacional, lo que condiciona la alta cantidad de ingresos en comparación con la literatura revisada1,7.
La mediana de la estancia fue mayor de lo reportado por Owens7 y por Faraci13. Esto podría estar en relación con que las principales causas de ingreso en la UCIP en esta serie, fueron por complicaciones graves de la enfermedad de base o de su tratamiento, principalmente infecciosas, y no para cuidado posoperatorio como ha sido descrito en la literatura.
La mortalidad general en la UCIP fue de 19,4%, y la mayor a las 48 horas de ingreso fue de 15,9%. Estos datos son similares a los informados en países desarrollados que se encuentran con mortalidad del 15 al 20%6,7 e incluso por debajo del 32 y 27% informado por Hallahan y Pollack17,18. Se ha descrito en otros estudios la disfunción multiorgánica asociada a choque séptico como la principal causa de muerte19–22 en estos pacientes al igual que en nuestra cohorte, y aunque existen reportes acerca del comportamiento del choque séptico con pronóstico similar en niños con cáncer y sin él22–24, también hay informes de una mayor tasa de mortalidad por sepsis en los pacientes con leucemias agudas21,25, desenlaces que deberán ser estudiados posteriormente en nuestra población.
Teniendo en cuenta que la literatura reporta que la falla respiratoria es uno de los principales motivos de ingreso en las UCIP26–28, es concordante la cifra reportada de 46,7% de los niños que requirieron ventilación mecánica invasiva. Sin embargo, de estos, el 16,8% fueron en contexto de paciente en postoperatorio inmediato.
Similar a los resultados de otros autores, al evaluar la mortalidad se encontró en el presente estudio con mayor frecuencia la presencia de infección6,7,10,21,29, y el requerimiento de ventilación mecánica invasiva6,7,10,29, de terapias de reemplazo renal10 y de algún vasoactivo6,7,10,13,30,31, lo que genera hipótesis de estudio para propuestas posteriores al respecto.
Como fortaleza se destaca la presentación de los primeros datos publicados de una cohorte de pacientes pediátricos oncológicos con enfermedad crítica en el país, con una distribución geográfica que se expande en todo el territorio nacional y con predominio de afiliación al régimen subsidiado del Sistema General de Seguridad Social32, contando con una serie de pacientes similares a estudios publicados en la literatura mundial. Las debilidades de este estudio se centran en que al tratarse de un estudio descriptivo, en las exploraciones realizadas pueden existir sesgos de medición y de selección, así que se requiere la planeación de un estudio analítico con hipótesis a priori para confirmar los hallazgos.
Para finalizar, con la mejoría progresiva del pronóstico y la calidad de vida de los niños con cáncer, y los avances de la oncología y el cuidado intensivo pediátrico desarrollados en paralelo, surge el compromiso del reconocimiento temprano de signos de gravedad. Principalmente en torno al espectro de infecciones y a la falla respiratoria, en virtud de brindar los recursos y la tecnología disponible de manera oportuna, en el marco del principio de justicia que exige un país en vías de desarrollo.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni animales.
Confidencialidad de los datosLos autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
AgradecimientosA Ana María Bejarano, Enfermera Jefe de la Unidad de Cuidado Intensivo Pediátrico, Instituto Nacional de Cancerología de Colombia, por su colaboración en la recolección de la información.