Se hizo una caracterización clínica de los pacientes con síncope en un Hospital Universitario en Bogotá.
ObjetivoDescribir las características clínicas de los pacientes con síncope que consultaron al Hospital Militar Central en Bogotá en el período 2012-2015, y analizar la contribución de las ayudas diagnósticas y de las escalas EGSYS y OESIL para orientar el diagnóstico etiológico.
MétodosSe realizó un estudio observacional, descriptivo, de pacientes mayores de 18 años que ingresaron a urgencias del Hospital Militar Central por síncope; se analizaron características clínicas, estudios solicitados y puntajes de las escalas EGSYS y OESIL.
ResultadosSe evaluaron 705 historias clínicas, de las cuales 116 fueron excluidas por datos faltantes; la edad promedio fue 58 años y el 46,52% eran mujeres. El 41,6% tenía hipertensión arterial y el 21% enfermedad cardiaca previa. Según el diagnóstico etiológico, 75% fueron clasificados como síncope no cardiaco, 23% como síncope cardiaco y en 2% no se identificó la etiología. El examen más solicitado fue el electrocardiograma (79%), seguido por troponina (63%) y TAC cerebral (58%). Al aplicar las escalas, 60% de los pacientes tuvo un puntaje menor a 3 (EGSYS) y 2 puntos (OESIL), lo que sugería que eran de etiología no cardiogénica/bajo riesgo de mortalidad respectivamente.
ConclusionesLa etiología del síncope en la mayoría de los casos fue no cardiaca. El electrocardiograma debe ser solicitado a todos los pacientes con síncope. El uso rutinario de las escalas de riesgo puede contribuir a disminuir la solicitud de estudios no indicados, optimizar el uso de recursos y reducir los días de hospitalización.
A clinical profile was constructed on patients with syncope in a Bogota University Hospital.
ObjectiveTo describe the clinical characteristics of patients with syncope that were seen in the Hospital Militar Central in Bogota in the period 2012-2015, as well as to analyse the contribution of diagnostic aids and the Evaluation of Guidelines in Syncope Study (EGSYS) and the Lazio epidemiological syncope Observation (OESIL) scores in order to determine the aetiological diagnosis.
MethodsA descriptive observational study was performed on patients over 18 years admitted to the Emergency Department of the Hospital Militar Central due to syncope. An analysis was carried out on the clinical characteristics, examinations requested, and the scores on the EGSYS and OESI L scales.
ResultsA total of 705 clinical histories were evaluated, of which 116 were excluded due to lack of data. The mean age was 58 years, and 46.52% were women. Arterial hypertension was observed in 41.6%, and 21% had a previous heart disease. According to the aetiological diagnosis, 75% were classified as non-cardiac syncope, 23% as cardiac syncope, and 2% of unknown origin. The most requested examination was the electrocardiogram (79%), followed by troponin (63%), and a computed tomography brain scan (58%). On applying the scales, 60% of the patients had a score of less than 3 (EGSYS) and 2 points (OESIL), which suggested that they were of non-cardiogenic origin/low mortality risk, respectively.
ConclusionsThe origin of syncope in the majority of cases was non-cardiac. An electrocardiogram must be requested on all patients with syncope. The routine use of risk scales can contribute to reducing the number of non-indicated examinations, as well as optimise the use of resources and reduce hospital stay.
El término síncope hace referencia a una pérdida transitoria de la consciencia, de corta duración, recuperación espontánea y completa, cuyo mecanismo fisiopatológico se resume en una hipoperfusión cerebral global1,2.
Es una entidad de frecuente diagnóstico en el servicio de urgencias, correspondiente al 5% de las visitas y, con una tasa de hospitalización hasta del 6% según revisiones recientes de la literatura3–5. La edad de presentación tiene un comportamiento bimodal, un primer pico en la segunda a cuarta década de la vida y uno posterior a los 65 años, siendo prevalente hasta en un tercio de la población mundial. Según su etiología, el síncope vasovagal (no cardiaco), que puede causar hasta un 21% de los casos, no acarrea un riesgo de mortalidad mayor en comparación con los pacientes con síncope de etiología cardiogénica (9% de los casos)6–8,21. También hay un porcentaje considerable de pacientes con síncope de etiología no definida que llega a ser hasta de un 37%21, por lo cual se hace necesario reevaluar las historias clínicas con el fin de determinar la etiología final del síncope.
La tasa mundial de solicitud de estudios no invasivos para el estudio del síncope es elevada, pese a las guías de práctica clínica publicadas, y nuestro medio no es la excepción. Es un abordaje frecuente en el tamizaje del síncope de alto riesgo la indicación para hospitalizar solicitar ecocardiograma y Holter desconociendo su rendimiento operativo y el aporte a la etiología y al diagnóstico definitivo11–20.
Históricamente se han empleado diferentes escalas para determinar el riesgo de morbilidad y mortalidad cardiovascular o la probabilidad de que el cuadro sincopal sea de etiología cardiogénica; sin embargo, estas escalas hasta la fecha no son de uso rutinario en los diferentes centros de atención en urgencias, debido a los distintas definiciones de síncope utilizadas en los estudios y la no inclusión de condiciones clínicas graves, potencialmente letales, lo cual hace que el juicio del clínico sea igual o superior a estas.
No obstante, como en muchas enfermedades de alta incidencia en los servicios de urgencias, se utilizan escalas que permiten definir pronóstico y morbi-mortalidad a corto y mediano plazo, con el objetivo de establecer conductas sobre tratamientos tempranos y definir requerimiento de hospitalización. En este estudio se describen las características clínicas de los pacientes con diagnóstico de síncope durante un periodo de tres años, la estancia hospitalaria promedio, los estudios solicitados y su contribución con la determinación de la etiología final (cardiogénico, no cardiaco o no definido). Se realiza además un cálculo posterior de las escalas de riesgo, EGSYS y OESIL, de fácil uso e interpretación y que permiten orientar al clínico en el servicio de urgencias para definir la pertinencia de las hospitalizaciones y de los estudios realizados9,10. El puntaje mayor a 3 en la escala EGSYS es considerado el mejor discriminador para el diagnóstico de síncope de origen cardiogénico, con sensibilidad y especificidad del 95 y 61% respectivamente, con valor predictivo positivo y negativo del 33 y del 99%. Los pacientes con este puntaje deben ser admitidos para confirmación diagnóstica9. La escala OESIL estima el riesgo de mortalidad a un año por todas las causas en pacientes que ingresan por síncope al servicio de urgencia. Aquellos con puntaje de 0 y 1 se pueden tratar de forma ambulatoria; tener dos o más puntos confiere riesgo de mortalidad mayor al 19,8%, de manera que estos pacientes también deben ser ingresados para complementar estudios10.
MetodologíaSe realizó un estudio descriptivo, retrospectivo, observacional, en el que se incluyeron pacientes mayores de 18 años que consultaron por síncope al servicio de urgencias del Hospital Militar Central en el período de tiempo comprendido entre enero de 2012 hasta diciembre de 2015.
La muestra se obtuvo mediante un censo de los pacientes con diagnóstico de ingreso a urgencias, el registro de “Síncope y colapso, Código CIE 10: R55X”. Se realizó una revisión detallada de las historias clínicas, a fin de recolectar información de las mismas y luego fueron registradas en una base de datos del paquete de Microsoft Excel®. Se exluyeron los pacientes con datos faltantes.
Después de recolectar las variables clínicas, el grupo investigador calculó los puntajes de las escalas EGSYS y OESIL de manera retrospectiva y determinó el número de hospitalizados, los estudios que se les practicaron y los días de hospitalización.
Escala de riesgo EGSYS (puntaje mayor o igual a 3 indica síncope de etiología cardiogénica)- •
Síncope precedido de palpitaciones (4 puntos)
- •
Enfermedad cardiovascular o electrocardiograma anormal (3 puntos) o síncope durante esfuerzo (3 puntos)
- •
Síncope en supino (2 puntos)
- •
Factores precipitantes o predisponentes (-1 punto)
- •
Pródromos autonómicos (-1 punto)
- •
Edad mayor a 65 años (1 punto)
- •
Historia de enfermedad cardiovascular (1 punto)
- •
Síncope sin pródromos (1 punto)
- •
Electrocardiograma anormal (1 punto)
Las características clínicas para el cálculo de las diferentes escalas aplicadas a posteriori se tomaron con base en la valoración por Medicina Interna, Cardiología y Electrofisiología durante su estancia hospitalaria o seguimiento posterior al evento índice.
Las medidas de frecuencia relativa y absoluta de las variables categóricas se expresaron en porcentajes, en tanto que para las variables continuas se utilizaron promedios como medida de tendencia central y desviaciones estándar como medidas de dispersión.
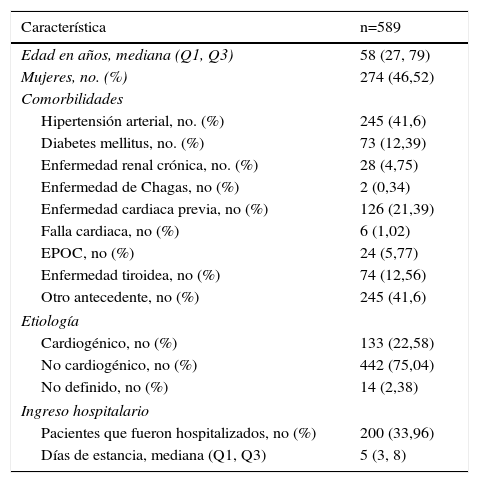
ResultadosSe revisaron 705 historias clínicas cuyo diagnóstico inicial en el servicio de urgencias fue síncope. Se excluyeron 116 por datos incompletos, quedando para el análisis 589 pacientes, cuyas características demográficas se muestran en la tabla 1.
Características iniciales de los pacientes (se definió enfermedad cardíaca previa como reporte de antecedente de cardiopatía isquémica, no isquémica o arritmia cardiaca)
| Característica | n=589 |
|---|---|
| Edad en años, mediana (Q1, Q3) | 58 (27, 79) |
| Mujeres, no. (%) | 274 (46,52) |
| Comorbilidades | |
| Hipertensión arterial, no. (%) | 245 (41,6) |
| Diabetes mellitus, no. (%) | 73 (12,39) |
| Enfermedad renal crónica, no. (%) | 28 (4,75) |
| Enfermedad de Chagas, no (%) | 2 (0,34) |
| Enfermedad cardiaca previa, no (%) | 126 (21,39) |
| Falla cardiaca, no (%) | 6 (1,02) |
| EPOC, no (%) | 24 (5,77) |
| Enfermedad tiroidea, no (%) | 74 (12,56) |
| Otro antecedente, no (%) | 245 (41,6) |
| Etiología | |
| Cardiogénico, no (%) | 133 (22,58) |
| No cardiogénico, no (%) | 442 (75,04) |
| No definido, no (%) | 14 (2,38) |
| Ingreso hospitalario | |
| Pacientes que fueron hospitalizados, no (%) | 200 (33,96) |
| Días de estancia, mediana (Q1, Q3) | 5 (3, 8) |
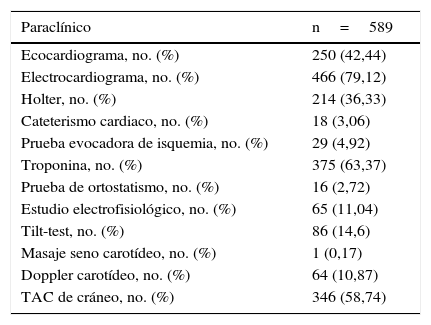
Adicionalmente, se muestran los porcentajes de estudios solicitados independiente de la posible etiología y el cálculo de las dos escalas para caracterizar la etiología y el riesgo; las escalas se aplicaron en 558 y 562 pacientes, dado que en los demás los datos estaban incompletos (tablas 2 y 3).
Paraclínicos indicados para el estudio del síncope
| Paraclínico | n=589 |
|---|---|
| Ecocardiograma, no. (%) | 250 (42,44) |
| Electrocardiograma, no. (%) | 466 (79,12) |
| Holter, no. (%) | 214 (36,33) |
| Cateterismo cardiaco, no. (%) | 18 (3,06) |
| Prueba evocadora de isquemia, no. (%) | 29 (4,92) |
| Troponina, no. (%) | 375 (63,37) |
| Prueba de ortostatismo, no. (%) | 16 (2,72) |
| Estudio electrofisiológico, no. (%) | 65 (11,04) |
| Tilt-test, no. (%) | 86 (14,6) |
| Masaje seno carotídeo, no. (%) | 1 (0,17) |
| Doppler carotídeo, no. (%) | 64 (10,87) |
| TAC de cráneo, no. (%) | 346 (58,74) |
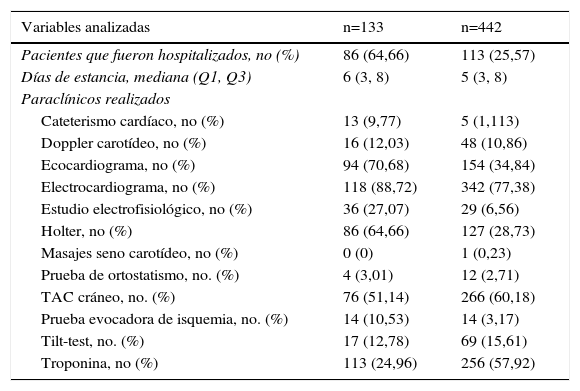
En cuanto a los pacientes cuyo diagnóstico presuntivo al ingreso era síncope de origen cardiogénico (133 casos), se analizaron los estudios solicitados y se halló una población significativa de pacientes hospitalizados, con estancia mediana de 6 días y una tasa de estudios como Holter, electrocardiograma, ecocardiograma y biomarcadores de lesión miocárdica superior al 60%. En contraste, los pacientes correspondientes al no cardiogénico (442 casos), se hospitalizaron en menor proporción, con estancia mediana de 5 días, una tasa de realización de estudios complementarios o diagnósticos tales como masaje de seno carotídeo, prueba de ortostatismo o prueba de mesa inclinada menor al 15%; sin embargo, llama la atención que estudios como tomografía de cráneo simple se realizaron en 60% de los pacientes (tabla 4).
Estudios realizados según etiología
| Variables analizadas | n=133 | n=442 |
|---|---|---|
| Pacientes que fueron hospitalizados, no (%) | 86 (64,66) | 113 (25,57) |
| Días de estancia, mediana (Q1, Q3) | 6 (3, 8) | 5 (3, 8) |
| Paraclínicos realizados | ||
| Cateterismo cardíaco, no (%) | 13 (9,77) | 5 (1,113) |
| Doppler carotídeo, no (%) | 16 (12,03) | 48 (10,86) |
| Ecocardiograma, no (%) | 94 (70,68) | 154 (34,84) |
| Electrocardiograma, no (%) | 118 (88,72) | 342 (77,38) |
| Estudio electrofisiológico, no (%) | 36 (27,07) | 29 (6,56) |
| Holter, no (%) | 86 (64,66) | 127 (28,73) |
| Masajes seno carotídeo, no (%) | 0 (0) | 1 (0,23) |
| Prueba de ortostatismo, no. (%) | 4 (3,01) | 12 (2,71) |
| TAC cráneo, no. (%) | 76 (51,14) | 266 (60,18) |
| Prueba evocadora de isquemia, no. (%) | 14 (10,53) | 14 (3,17) |
| Tilt-test, no. (%) | 17 (12,78) | 69 (15,61) |
| Troponina, no (%) | 113 (24,96) | 256 (57,92) |
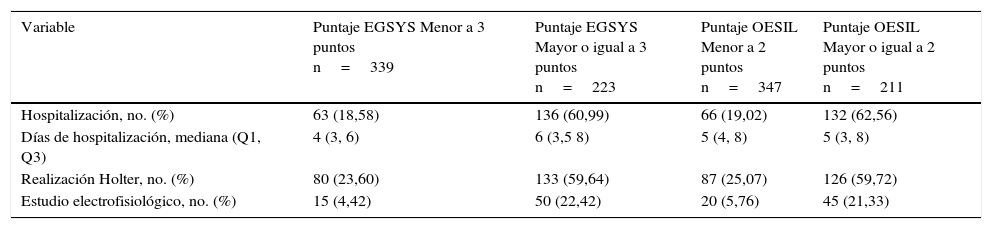
En la tabla 5 se muestran diferentes conductas adoptadas por el personal de Urgencias con base en la clasificación EGSYS y OESIL sobre hosptialización, estancia hospitalaria e indicación de estudios.
Análisis muestra total - Conductas en relación a escalas
| Variable | Puntaje EGSYS Menor a 3 puntos n=339 | Puntaje EGSYS Mayor o igual a 3 puntos n=223 | Puntaje OESIL Menor a 2 puntos n=347 | Puntaje OESIL Mayor o igual a 2 puntos n=211 |
|---|---|---|---|---|
| Hospitalización, no. (%) | 63 (18,58) | 136 (60,99) | 66 (19,02) | 132 (62,56) |
| Días de hospitalización, mediana (Q1, Q3) | 4 (3, 6) | 6 (3,5 8) | 5 (4, 8) | 5 (3, 8) |
| Realización Holter, no. (%) | 80 (23,60) | 133 (59,64) | 87 (25,07) | 126 (59,72) |
| Estudio electrofisiológico, no. (%) | 15 (4,42) | 50 (22,42) | 20 (5,76) | 45 (21,33) |
En la tabla 6 se muestran diferentes conductas adoptadas por el personal de Urgencias al filtrar a los pacientes cuya etiología fue considerada de origen cardiogénico en relación con la clasificación de OESIL y EGSYS sobre hospitalización, estancia hospitalaria, indicación de estudios cuando se diferencia entre alto riesgo de mortalidad a un año de origen cardiovascular (mayor o igual a 2 puntos) o cuando se diferencia entre posible etiología cardiogénica y no (mayor o igual a 3 puntos).
Pacientes con síncope cardiogénico: conductas en relación a las escalas
| Variable | OESIL<2 n=38 | OESIL ≥ 2 n=93 | EGSYS<3 n=33 | EGSYS ≥ 3 n=98 |
|---|---|---|---|---|
| Hospitalización, no. (%) | 17 (44,74) | 68 (73,12) | 16 (48,48) | 69 (70,41) |
| Días de hospitalización, mediana (Q1, Q3) | 6 (5, 10) | 6 (3, 8) | 4,5 (3, 5,5) | 6 (4, 8) |
| Realización ecocardiograma, no. (%) | 23 (60,53) | 70 (75,27) | 19 (57,57) | 74 (75,51) |
| Realización Holter, no. (%) | 25 (65,79) | 60 (64,52) | 19 (57,57) | 66 (67,34) |
| Estudio electrofisiológico, no. (%) | 7 (18,42) | 29 (31,18) | 6 (18,18) | 30 (30,61) |
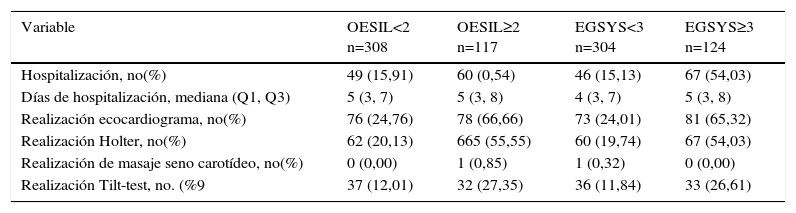
En la tabla 7 se muestran diferentes conductas por el personal de Urgencias cuando se filtran los pacientes cuya etiología fue considerada de origen no cardiogénico en relación a la clasificación de OESIL y EGSYS sobre hospitalización, estancia hospitalaria, indicación de estudios cuando se diferencia entre alto riesgo de mortalidad a un año de origen cardiovascular (mayor o igual a 2 puntos) o cuando se diferencia entre posible etiología cardiogénica y no (mayor o igual a 3 puntos).
Pacientes con síncope no cardiogénico; conductas en relación a las escalas
| Variable | OESIL<2 n=308 | OESIL≥2 n=117 | EGSYS<3 n=304 | EGSYS≥3 n=124 |
|---|---|---|---|---|
| Hospitalización, no(%) | 49 (15,91) | 60 (0,54) | 46 (15,13) | 67 (54,03) |
| Días de hospitalización, mediana (Q1, Q3) | 5 (3, 7) | 5 (3, 8) | 4 (3, 7) | 5 (3, 8) |
| Realización ecocardiograma, no(%) | 76 (24,76) | 78 (66,66) | 73 (24,01) | 81 (65,32) |
| Realización Holter, no(%) | 62 (20,13) | 665 (55,55) | 60 (19,74) | 67 (54,03) |
| Realización de masaje seno carotídeo, no(%) | 0 (0,00) | 1 (0,85) | 1 (0,32) | 0 (0,00) |
| Realización Tilt-test, no. (%9 | 37 (12,01) | 32 (27,35) | 36 (11,84) | 33 (26,61) |
Finalmente, cuando se determina el aporte de los diferentes estudios imagenológicos orientados a la posible etiología del síncope se observa que se adoptan términos de diagnóstico según los criterios de las guías de práctica clínica de evaluación y manejo del síncope publicadas en la Sociedad Europea de Cardiología, anormal si hay datos que sugieren una posible etiología pero que no son el estudio diagnóstico de la misma, por ejemplo en el caso del ecocardiograma la descripción de dilatación de cavidades derechas hipertensión pulmonar severa y movimiento paradójico del septum en función del embolismo pulmonar)20.
Síncope cardiogénico- •
Ecocardiograma: diagnóstico en 8 y anormal en 13 casos.
- •
Holter: diagnóstico en 14 y anormal en 4 casos.
- •
Electrocardiograma: diagnóstico en 21 y anormal en 36 casos.
- •
Troponinas de alta sensibilidad: diagnósticas en 11 casos.
- •
Estratificación no invasiva modalidad ecocardiograma estrés ejercicio o farmacológico: diagnóstico en 1 y anormal 1 caso.
- •
Cateterismo cardiaco: diagnóstico en 3 y anormal en 1 caso.
- •
Estudio electrofisiológico: diagnóstico en 17 casos que terminaron en implante de marcapaso o desfibrilador cardiaco.
- •
Ecocardiograma: no diagnóstico en todos los casos.
- •
Holter: diagnóstico en 4 casos y no diagnóstico en los demás.
- •
Electrocardiograma: diagnóstico solo en 1 caso solicitado.
- •
Estratificación no invasiva modalidad ecocardiograma estrés ejercicio o farmacológico: no diagnóstico en la totalidad de los estudios.
- •
Prueba de ortostatismo: diagnóstica en 3 casos.
- •
Estudio electrofisiológico: diagnóstico en 5 casos que terminaron en implante de marcapaso o desfibrilador cardiaco y los restantes no diagnóstico.
- •
Prueba de mesa inclinada: diagnóstica en 23 casos y no diagnóstica en los restantes.
- •
Doppler carotídeo: mostró compromiso hemodinámico significativo en solo 2 casos; los restantes fueron no diagnósticos.
- •
TAC de cráneo simple: solo 1 estudio fue diagnóstico y los demás fueron negativos.
La etiología del síncope en la mayoría de los casos fue no cardiaca, similar a lo que se reporta en la literatura; sin embargo, llama la atención que la frecuencia de síncope de etiología no definida, fue de tan sólo 2%, mientras que en la literatura mundial se reporta hasta en el 37% de los casos. Para el síncope cardiogénico, la frecuencia observada en este estudio fue mayor que la reportada en otros registros, 23 vs. 9%21.
El electrocardiograma (EKG) fue el examen más solicitado (79%), seguido de la troponina y la TAC cerebral, hallazgo que llama la atención dado que, como parte del abordaje inicial del síncope, el EKG es imperativo, de modo que debería hacerse en el 100% de los pacientes.
Hasta el momento no se ha logrado describir ninguna escala sobre el abordaje y el manejo de los pacientes con diagnóstico de síncope con validez externa adecuada para implementar en los servicios de urgencias19, por tanto, no es menester del personal de urgencias emplearla para su estratificación y manejo. Con base en el uso retrospectivo de estas escalas se encontró que el 60% de los pacientes tenía una clasificación EGSYS menor a 3 puntos y OESIL<2 puntos de 62%, datos que orientan a que la etiología no sea cardiogénica ni de alto riesgo en un alto porcentaje.
Al analizar el comportamiento del clínico sobre la conducta tomada con base en la clasificación de riesgo elevado, se observó que 268 pacientes se hospitalizaron, cifra que corresponde a un dato mayor del 45% y, a pesar de la clasificación basada en riesgo, la tasa de hospitalización que se esperaría fuera inferior en el grupo de bajo riesgo, fue similar a la del grupo de alto riesgo.
Con base en las escalas empleadas por los autores, la población que no se consideró de alto riesgo o de etiología cardiogénica no requeriría hospitalizaciones ni estudios específicos; sin embargo, a 167 casos que cumplían esas características se les realizó Holter, mientras que a 35 estudio electrofisiológico, mostrándose una posible disociación respecto a estas escalas con la práctica clínica en nuestro medio (tabla 5). Así mismo, cuando se compararon los resultados de las dos escalas y la conducta tomada por el clínico no se apreció una diferencia en términos de hospitalización y estudios solicitados (tablas 6 y 7).
De igual forma, no se encontró una razón que explicara el número elevado de TAC cerebrales solicitadas tanto en los pacientes hospitalizados con síncope cardiogénico vs. no cardiaco/no definido, teniendo en cuenta su poco aporte al diagnóstico definitivo del síncope.
La evaluación inicial y el juicio clínico estructurado del Emergenciólogo o del Especialista en Medicina Interna (que son en su mayoría los evaluadores primarios de este cuadro médico), es fundamental y no debe ser relegada a un segundo plano; no obstante, se sugiere el uso frecuente de las escalas para la estratificación del riesgo del síncope con el fin de avalar la decisión de estudiar de forma intrahospitalaria o ambulatoria a los pacientes y orientar los estudios por realizar en los servicios de Urgencias y Hospitalización, tal y como lo sugiere la Guía 2017 ACC/AHA para la evaluación y manejo de los pacientes con síncope21 (clase de recomendación IIb, nivel de evidencia B).
El uso rutinario de las escalas de riesgo puede contribuir a disminuir la variabilidad en la práctica clínica y evitar la solicitud de estudios no indicados, a fin de optimizar el uso de recursos, así como de reducir los días de hospitalización y los efectos derivados de ésta.
Según los diferentes consensos nacionales e internacionales de síncope, el abordaje diagnóstico debe fundamentarse en la interpretación adecuada de la historia clínica, entendiendo que es un síntoma mas no una enfermedad y como tal hay diferentes etiologías, cada una con abordaje diagnóstico y terapéutico diferente19.
Entre las limitaciones del estudio está el bajo poder epidemiológico que puede tener un estudio retrospectivo, el sesgo de la información que queda registrada en el sistema de historias clínicas de la institución (datos como el reporte de electrocardiograma quedan sujetos a la interpretación del personal que labora en el servicio de urgencias, porque en esta institución no se encuentra digitalizado) y el censo que se realiza con los pacientes que hayan tenido registrado el diagnóstico de síncope con el sistema CIE 10 pues de lo contrario no hacían parte del censo, y en consecuencia una población importante pudo haber sido excluida.
Con los resultados de este estudio se busca aportar datos a la epidemiología local y trazar el camino para optimizar el abordaje clínico inicial, con miras a educar al personal del servicio de urgencias de manera que este solicite estudios con base en la sospecha diagnóstica que surja de una historia clínica enfocada a la pérdida transitoria del conocimiento, incluyendo como parte fundamental el desarrollo de pruebas como el ortostatismo en su valoración inicial.
Se requieren estudios adicionales, de carácter prospectivo, para definir el posible impacto de una unidad de síncope en el servicio de urgencias, en términos de costo-efectividad independiente del uso de las distintas escalas.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.