Con el paso del tiempo el número de pacientes portadores de dispositivos de estimulación cardíaca (marcapasos, resincronizadores y desfibriladores) ha aumentado de manera exponencial y ha llevado a que médicos de todas las especialidades tengan mayor exposición a los electrocardiogramas. Conocer el funcionamiento de estos dispositivos es, por tanto, necesario para comprender los cambios que se producen en el electrocardiograma de superficie, identificar los hallazgos normales y reconocer las distintas manifestaciones de la disfunción de estos dispositivos. En este artículo se revisan, de manera clara y concreta, conceptos básicos de diseño, funcionamiento y programación de los dispositivos de estimulación cardíaca, de modo que el lector desarrolle un esquema para la evaluación electrocardiográfica de estos.
Over the last decades, the number of patients with cardiac stimulation devices (including pacemakers, resynchronization devices and automatic implantable cardiac defibrillators) has increased exponentially, exposing an ever increasing number of health professionals from different areas of medicine to their electrocardiograms. Thorough knowledge of proper device function is crucial to understanding electrocardiographic changes induced by cardiac stimulation, identifying normal findings, and recognizing the different manifestations of device malfunction. In this article, basic concepts on device design, programming and proper function will be discussed, allowing the reader to develop an organized step wise approach to interpret the electrocardiogram of patients with cardiac stimulation devices.
Inicialmente limitados a la estimulación cardíaca para pacientes con bloqueo auriculoventricular (AV), los dispositivos de estimulación cardíaca (incluyendo bajo esta denominación marcapasos, resincronizadores y desfibriladores implantables) han tenido una rápida evolución a medida que aparecen nuevas indicaciones para su uso. Esto se refleja en el número de pacientes que los portan, exponiendo a profesionales de distintas áreas de la salud la interpretación de sus electrocardiogramas (ECG).
Si bien esta tarea puede parecer titánica, al adquirir conceptos básicos sobre el funcionamiento de estos dispositivos la lectura de estos ECG se convierte en una tarea lógica que puede ser realizada en poco tiempo y con muy buen grado de certeza. En este artículo se discutirán conceptos básicos de funcionamiento, programación y respuesta de los tejidos cardíacos a la estimulación, que permitan comprender los cambios electrocardiográficos que esta produce y la manera como estos afectan el ECG de superficie. La ciencia que subyace tras las terapias de alta energía (terapia antitaquicardia y desfibrilación) está por fuera del alcance de esta revisión y no se discutirá.
Los primeros marcapasos fueron implantados en los años cincuenta para prevenir la bradicardia severa en las crisis de Stokes-Adams (síncope asociado a bloqueo AV completo). Desde entonces han tenido una evolución significativa, no solo en cuanto a reducción del tamaño y aumento de la longevidad de la batería, sino en el número de funciones que pueden llegar a desempeñar1. Tres décadas más tarde aparecieron los cardiodesfibriladores implantables (CDI), dispositivos capaces de entregar descargas de alta energía para el tratamiento de arritmias ventriculares malignas y adicionalmente tener funciones básicas de marcapasos. Ya hacia mediados de los noventa aparecieron los resincronizadores cardíacos (CRT, su sigla en inglés), marcapasos que no solo permitieron mantener la sincronía AV sino además mejorar la sincronía interventricular en pacientes con falla cardíaca mediante la estimulación biventricular. De la mano de este desarrollo han aparecido nuevas indicaciones para el uso de estos dispositivos, incluyendo bloqueos AV avanzados, disfunción sinusal, incompetencia cronotrópica e hipersensibilidad del seno carotídeo en el caso de los marcapasos; estrategias de prevención primaria o secundaria de muerte súbita en el caso de los CDI, y manejo de falla cardíaca refractaria al tratamiento médico en pacientes con disincronía interventricular determinada por el electrocardiograma de superficie (principalmente pacientes con bloqueo de rama izquierda) en el caso de los CRT2. No obstante, a pesar de esta transformación, los dispositivos de estimulación cardíaca (DEC) tienen estructura y funcionamiento similares: un generador que cuenta con una batería interna de larga duración y comportamiento predecible; un cable conductor (electrodo) en estrecha relación con el miocardio a través de una zona de contacto (interface), y un fluido eléctrico que recorre el circuito (corriente de electrones), los cuales despolarizan el músculo cardíaco generando la contracción miocárdica2.
A continuación se desarrollan cada uno de estos puntos, con base en el funcionamiento de los marcapasos, y se mencionan, cuando es apropiado, las similitudes y diferencias respecto a los otros DEC.
Componentes del marcapasosEn su versión más simplificada, el marcapasos está compuesto por una fuente de energía, un circuito eléctrico (el «cerebro» del dispositivo), una carcasa y al menos un cable (electrodo).
Fuente de energíaAl comienzo de la historia de los marcapasos, uno de los mayores retos fue la consecución de una fuente de energía que perdurara en el tiempo, segura (es decir, con bajo riesgo de efectos adversos) y con una pérdida de voltaje predecible que permitiera estimar el fin de su vida útil (lo que a su vez se traduce en mayor seguridad para el paciente dependiente de estimulación, ya que no tendrá un agotamiento súbito de la batería con pérdida de la estimulación). Entre las diferentes fuentes de energía utilizadas a lo largo de la historia (níquel-cadmio recargables, cinc-mercurio e incluso plutonio), hoy en día la más utilizada es la batería de litio (particularmente la batería de litio-yodo). El litio es el más potente de los elementos electroquímicos metálicos y se halla disponible solamente desde la década de los años setenta. Ha permitido prolongar de manera significativa la duración de estos dispositivos manteniendo un tamaño de batería relativamente pequeño (el término relativo hace alusión a que el mayor porcentaje del espacio del generador es ocupado por la batería). Actualmente, todos los DEC utilizan el litio como base en sus baterías, combinándolo con otros elementos para modificar las características de las mismas de acuerdo con el uso que se le vaya a dar.
Circuito eléctricoEs el encargado de analizar la actividad intrínseca del paciente y determinar, mediante una serie de contadores, la frecuencia cardíaca a fin de establecer si se requiere o no estimulación. Adicionalmente, tiene la capacidad de regular la energía aportada por el generador del marcapasos modificando la amplitud y duración del impulso eléctrico, permitiendo mayor eficiencia en el consumo de batería (es decir, asegurar la captura con el mínimo consumo de energía necesario). Hoy, buena parte de las funciones del circuito eléctrico es programable, lo que brinda la oportunidad de suministrar una terapia individualizada a las necesidades del paciente.
CarcasaEs el recubrimiento que aísla y protege el circuito eléctrico, el cual, además, puede participar en el circuito eléctrico cuando el marcapasos está en modo de estimulación unipolar, ya que sirve de ánodo para cerrar el circuito desde la punta del electrodo (cátodo). Usualmente está fabricada de titanio, un material fuerte, liviano e inerte desde el punto de vista inmunológico, que por tanto no genera reacciones de hipersensibilidad.
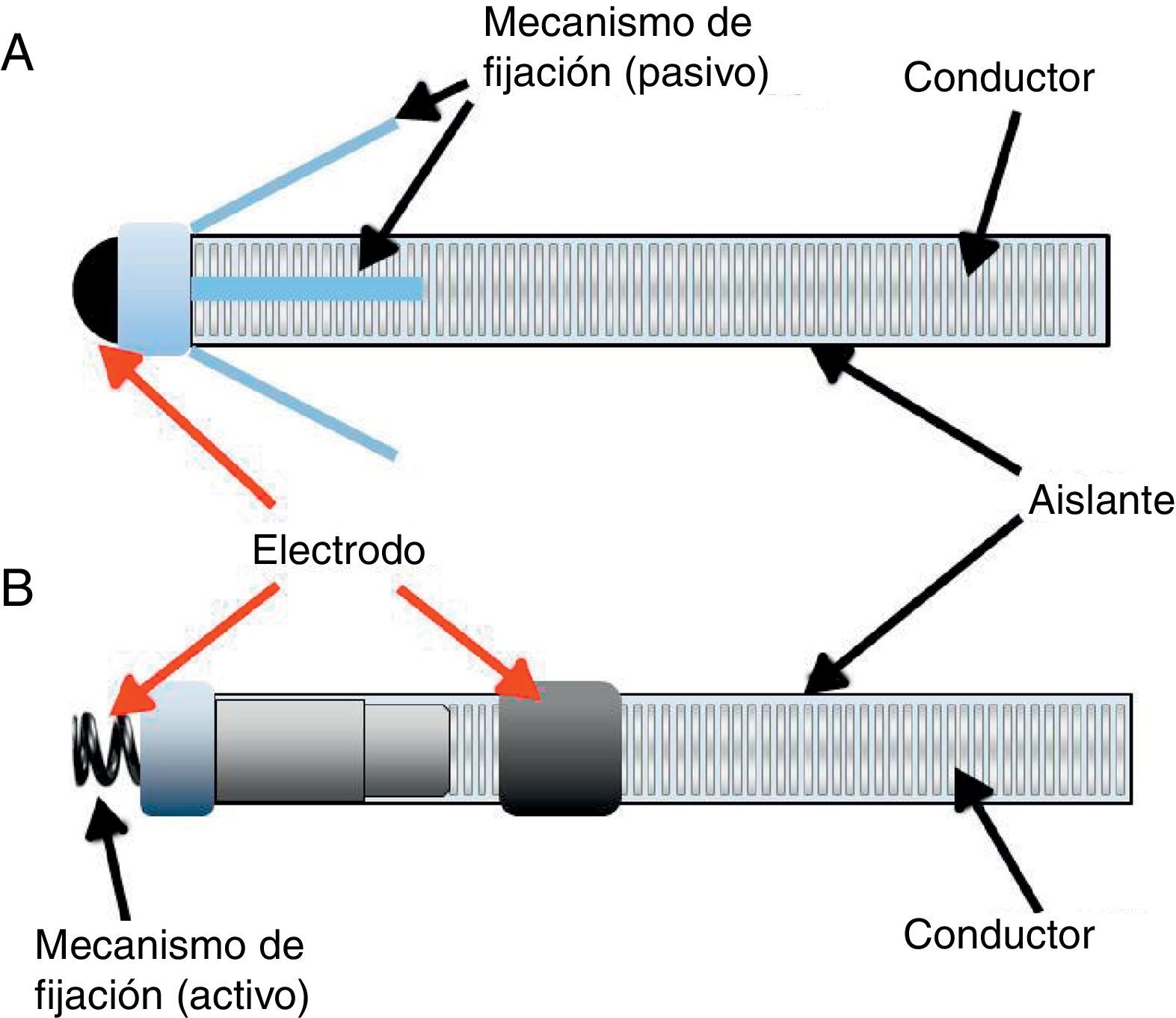
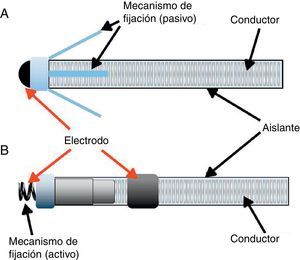
CablesSon las conexiones entre el marcapasos y el corazón que permiten la transferencia de impulsos eléctricos desde el segundo hacia el primero y a su vez transmitiendo los estímulos generados por el marcapasos, cubiertos por un material aislante (silicona, poliuretano o materiales compuestos). La evolución de estos también ha sido impresionante en las últimas décadas, ya que el desarrollo de materiales más resistentes y la miniaturización de los componentes ha permitido crear cables cada vez más pequeños y disminuir el número de conductores internos. De acuerdo con su configuración y mecanismo de fijación, se pueden catalogar en uni o bipolares (es decir, con uno o dos electrodos en el mismo cable, respectivamente); de fijación pasiva (utilizan pequeñas pestañas para «enredarse» en las trabéculas musculares) o de fijación activa (cuentan con un mecanismo que se introduce dentro del miocardio que permite su fijación) (fig. 1).
Construcción de un cable para estimulación. A)Electrodo unipolar de fijación pasiva. Observe la presencia de un solo electrodo, por lo cual el circuito se cierra con la carcasa del dispositivo. Este tipo de electrodo solo puede ser configurado en estimulación unipolar. El mecanismo de fijación pasiva por lo general está compuesto por pestañas pequeñas que se enredan en las trabéculas musculares y que posteriormente, al ser cubiertas por el endocardio y el tejido fibroso, quedan adheridas al músculo cardíaco. B)Electrodo bipolar de fijación activa. Observe la presencia de 2 electrodos, lo cual le permite cerrar el circuito sin ser necesaria la participación de la carcasa. Adicionalmente, su sistema de fijación está compuesto por un mecanismo en forma de tirabuzón que se introduce mecánicamente dentro del miocardio. Este mecanismo cuenta además con un reservorio con esteroide que disminuye la reacción inflamatoria y el riesgo de fibrosis en el sitio del implante (este último se asocia con aumento en el umbral de estimulación).
Para analizar el electrocardiograma en el paciente portador de marcapasos es necesario entender varios conceptos.
- •
Estimulación. Es la función del marcapasos mediante la cual se suministra un impulso eléctrico con el fin de lograr la despolarización del miocardio (ver más adelante «captura»). La estimulación no es sinónimo de captura, tan solo hace alusión a la generación de un impulso eléctrico por parte del marcapasos.
- •
Salida. Es la energía liberada durante la estimulación y se cuantifica en miliamperios (mA) y voltios (V), o ambos.
- •
Ancho de pulso. Es la duración de impulso generado durante la estimulación; se mide en milisegundos (ms).
- •
Captura. Es la despolarización del miocardio secundaria a un estímulo eléctrico.
- •
Umbral de captura. Es el mínimo de energía necesario para producir una despolarización del miocardio.
- •
Impedancia. Es la resistencia al paso de la energía; se mide en ohm.
- •
Detección. Es la capacidad del marcapasos para percibir la actividad eléctrica intrínseca cardíaca.
- •
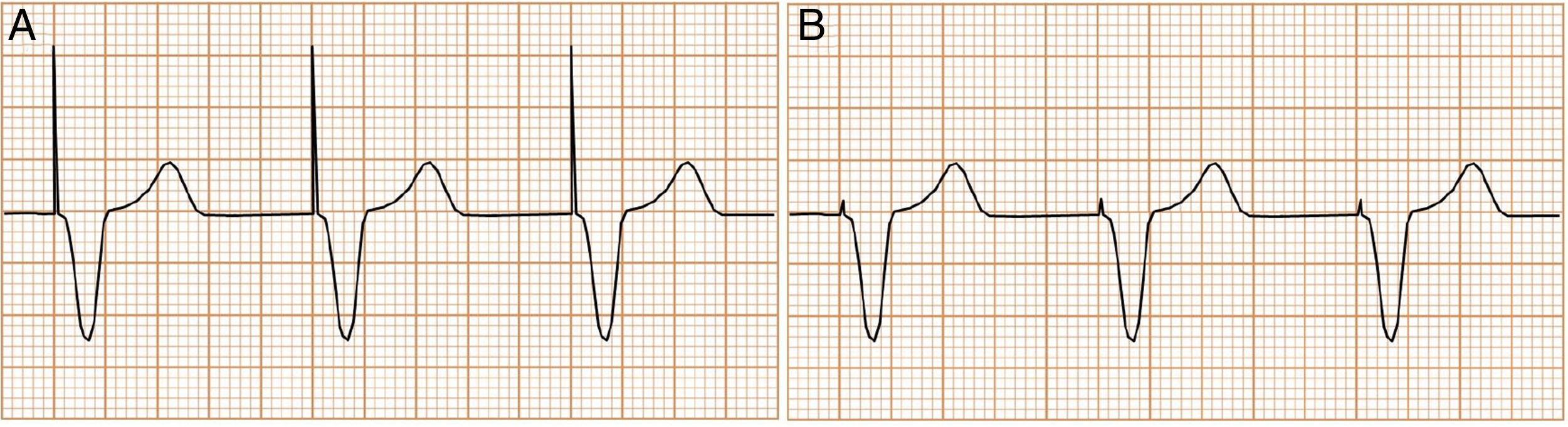
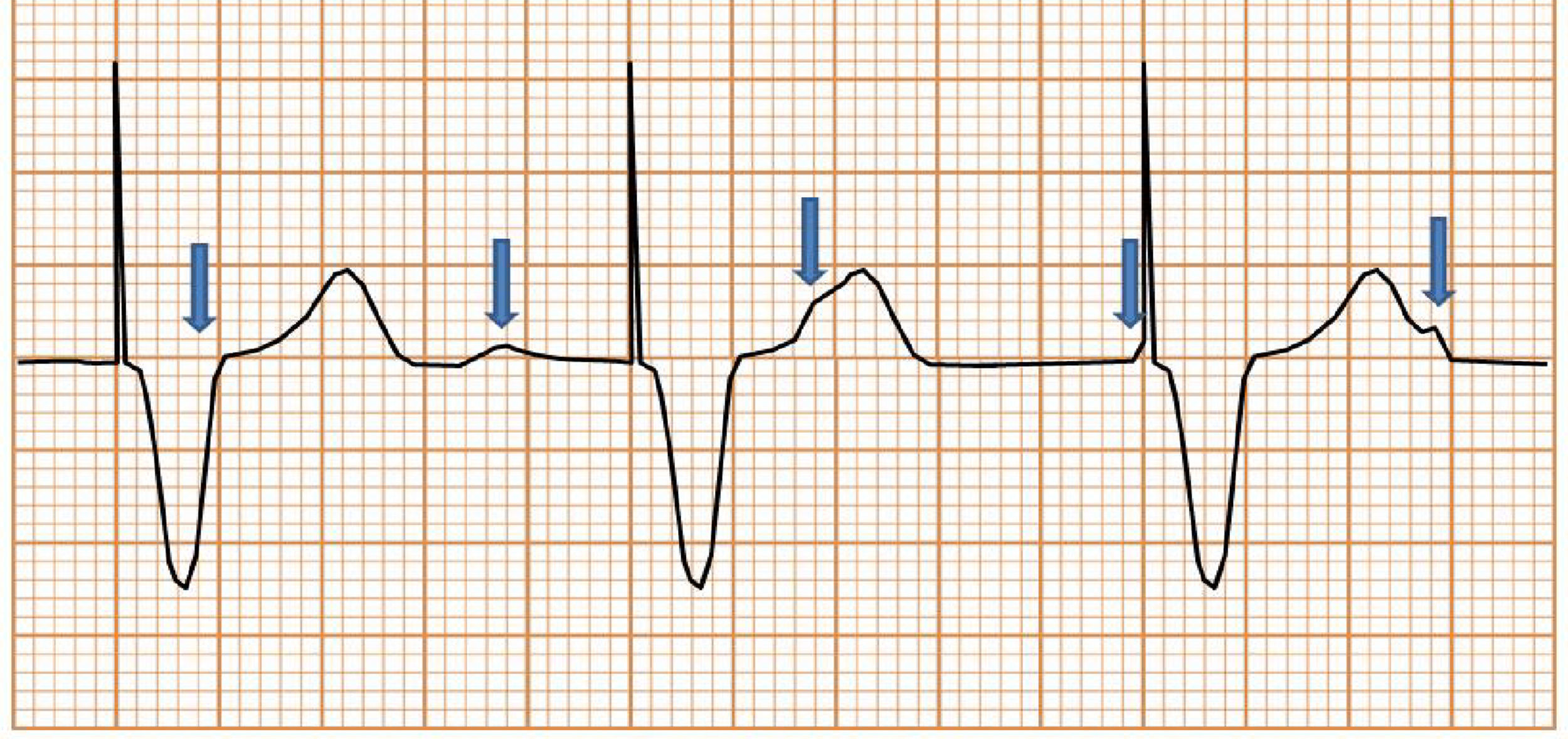
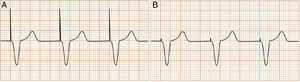
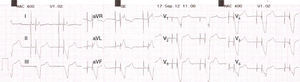
Polaridad de estimulación (fig. 2). La estimulación del corazón puede ser unipolar o bipolar de acuerdo con la construcción y la configuración del cable. En el modo unipolar la energía discurre desde el electrodo distal del cable hasta la carcasa del marcapasos, haciendo visible la clásica espiga de gran amplitud en el electrocardiograma de superficie (fig. 3A). En el modo bipolar el estímulo va desde un electrodo ubicado en el extremo distal del cable hasta un electrodo que se encuentra aproximadamente 1cm proximal del primero, lo cual crea un circuito más corto. Este circuito corto crea una espiga muy pequeña en el ECG de superficie, siendo en muchas oportunidades imperceptible a primera vista (fig. 3B).
Figura 2.Diferencia entre circuito bipolar y unipolar, tanto para la detección como para la estimulación. En el modo unipolar (cable azul) la energía va desde el electrodo ubicado en la porción distal del cable (polo negativo) hasta el polo positivo compuesto por la carcasa, lo que crea un circuito eléctrico de gran tamaño (flecha azul). En un circuito bipolar (cable amarillo) tanto el polo positivo como el negativo se encuentran ubicados en el mismo cable, por lo que la energía recorre un trayecto menor (círculo rojo).
(0.19MB).Figura 3.Diferencias electrocardiográficas entre la estimulación con un cable unipolar y un cable bipolar. A)Estimulación unipolar. El circuito eléctrico está formado por el electrodo ubicado en la punta del cable y la carcasa del marcapasos, lo que lo hace un circuito grande. Esto se manifiesta en el ECG de superficie como una espiga de gran tamaño. B)Estimulación bipolar. El circuito eléctrico está formado por el electrodo ubicado en la punta del cable y un electrodo ubicado proximal a este, lo que lo hace un circuito pequeño. Esto se manifiesta en el ECG de superficie como una espiga pequeña, en ocasiones casi imperceptible de acuerdo con la derivación. Independiente del tipo de estimulación, no se altera la morfología del QRS evocado ya que este depende de la masa muscular capturada y de la ubicación del electrodo de estimulación.
(0.41MB). - •
Polaridad de detección. Utilizando el mismo concepto de la polaridad de estimulación, al establecer la polaridad de detección en modo unipolar se detecta la actividad eléctrica en un área comprendida entre el electrodo distal del cable y la carcasa; en el modo bipolar se detecta la actividad eléctrica entre el electrodo distal y el electrodo proximal del cable. Al tener un circuito más amplio, la detección unipolar es propensa a recibir interferencias por otros potenciales eléctricos (ya sean miopotenciales provenientes de músculos extracardíacos o por interferencia eléctrica)1,3.
Los primeros marcapasos fueron dispositivos básicos, diseñados para garantizar una estimulación asincrónica (es decir, que no se podía vigilar la actividad cardíaca del paciente; ver más adelante) a una frecuencia cardíaca fija. Los mismos avances tecnológicos que favorecieron el desarrollo de componentes cada vez más elaborados han permitido aumentar el número de funciones del marcapasos, al tiempo que el electrofisiólogo ha podido modificar los parámetros de funcionamiento de acuerdo con las necesidades individuales de cada paciente.
En la actualidad, los DEC cuentan con varias funciones que pueden ser modificadas:
- •
Frecuencia cardíaca básica.
- •
Modo de estimulación y detección.
- •
Intervalo AV.
- •
Respuesta adaptativa en frecuencia.
A continuación se discuten los modos de estimulación y detección, así como la programación de la frecuencia cardíaca y la respuesta adaptativa en frecuencia.
Frecuencia cardíaca básicaLa función básica de todo DEC es la estimulación a una frecuencia cardíaca básica, lo que quiere decir que el dispositivo solamente estimulará en caso de que la frecuencia cardíaca del paciente caiga por debajo de este límite establecido. Cuando la frecuencia cardíaca está por encima de este límite, el marcapasos se inhibe.
Como ejemplo se tomará un marcapasos con una frecuencia cardíaca programada de 60latidos por minuto (lpm). Si el corazón del paciente late a 70lpm, el marcapasos se inhibe y no estimula (en condiciones de programación estándar). Si por el contrario la frecuencia cardíaca del individuo cae a 50lpm, el dispositivo debe comenzar a estimular a 60lpm y se mantendrá así hasta el momento en el cual el paciente supere dicha frecuencia cardíaca.
De esto se derivan 2 observaciones básicas indispensables al momento de interpretar el ECG de un paciente con marcapasos:
- 1.
Los marcapasos no estimulan de manera continua, solo lo hacen cuando la frecuencia del paciente cae por debajo de la frecuencia programada.
- 2.
No ver estimulación cardíaca no implica disfunción del dispositivo; puede suceder que la frecuencia del paciente sea superior a la programada.
En la actualidad, la gran funcionalidad de los DEC permite definir no solamente qué cámara cardíaca será estimulada, sino además modificar las funciones de detección y el tipo de respuesta del marcapasos ante un evento detectado. Este aumento en la complejidad de los dispositivos actuales obligó al desarrollo de una nomenclatura universal para los DEC. Este fue desarrollado por la Sociedad Norteamericana de Estimulación y Electrofisiología (NASPE, su sigla en inglés) y el grupo Británico de Estimulación y Electrofisiología (BPEG), y originalmente consta de 5 posiciones4,5 (tabla 1):
- •
La posición 1 indica la cámara cardíaca estimulada y es representada por las letras: A (aurícula), V (ventrículo), D (dual, es decir que estimula aurícula y ventrículo), O (ninguna).
- •
La posición 2 indica la cámara cardíaca detectada y es representada por las letras: A (aurícula), V (ventrículo), D (dual, es decir que detecta aurícula y ventrículo), O (ninguna).
- •
La posición 3 indica la respuesta del DEC ante un evento detectado: T (trigger [gatillo], el evento detectado desencadena un estímulo), I (se inhibe al detectar actividad), D (dual, tanto el trigger como la inhibición del impulso dependiendo de si se detecta un impulso o no), O (ninguna).
- •
La posición 4 ha variado a lo largo del tiempo. Inicialmente esta representaba la capacidad del marcapasos de ser programado por telemetría; sin embargo, en la actualidad todos son programables, y por tanto ya es una indicación obsoleta, sin validez alguna. Ahora la posición representa la capacidad del marcapasos para aumentar la frecuencia cardíaca en respuesta a la actividad física o a cambios en la impedancia torácica (rate adaptive response) y se representa con la letra R.
- •
La posición 5 indica la función anti-taquiarritmias, ya sea por estimulación (P), o por descarga eléctrica (S)4. Se utiliza poco y aplica únicamente para CDI.
Código de programación del marcapasos: guías NASPE/BPEG6
| Posición | I | II | III | IV | V |
| Cámara estimulada | Cámara detectada | Respuesta a la detección | Frecuencia | Anti-taquicardia | |
| O=NO | O=NO | O=NO | O=NO | O=NO | |
| A=Aurícula | A=Aurícula | T=Dispara | R=Modulación de la FC | P=Estimulación | |
| V=Ventrículo | V=Ventrículo | I=Inhibe | S=Shock | ||
| D=Dual | D=Dual | D=Dual | D=Dual |
A continuación se describen los modos de programación comúnmente encontrados en la práctica clínica.
- •
Modo AAI (fig. 4). El marcapasos estimula y detecta la aurícula y se inhibe cuando percibe una actividad intrínseca auricular, por lo cual lo hace útil en el manejo de la disfunción del nodo sinusal. Se debe tener en cuenta que es indispensable la presencia de un sistema de conducción intacto auriculoventricular para que el estímulo pueda llegar al ventrículo.
- •
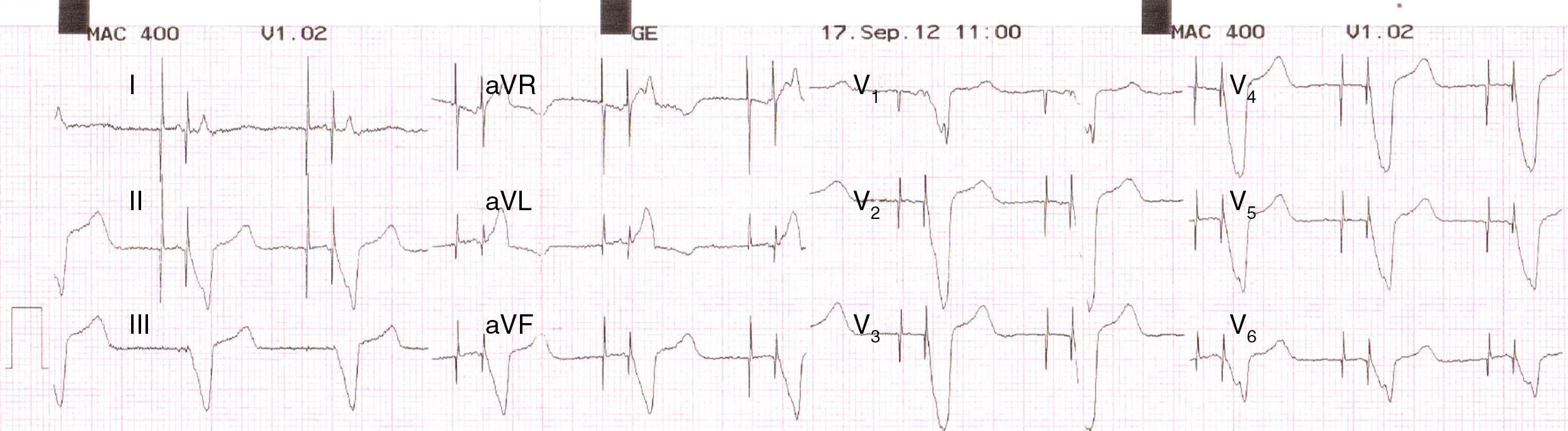
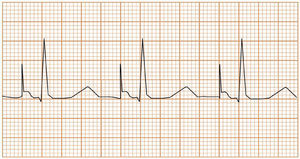
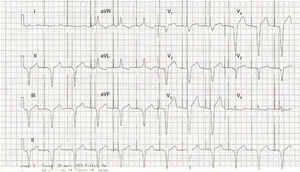
Modo VVI (fig. 5). En este modo el ventrículo es la cámara detectada y estimulada; el dispositivo se inhibe cuando detecta actividad ventricular. Si bien permite asegurar la estimulación ventricular, no hay sincronía AV, por lo que generalmente se utiliza en pacientes con trastornos de la conducción auriculoventricular y aurículas no estimulables (p.ej., fibrilación auricular o flutter auricular). En pacientes con actividad auricular intacta y bloqueo AV, este modo puede generar disincronía AV, que se traduce en efectos hemodinámicos importantes, conocidos como «síndrome de marcapasos».
Figura 5.Marcapasos ventricular en modo unipolar. Se observa estímulo del dispositivo previo al QRS (ritmo de estimulación ventricular). Dado que no hay un cable auricular, no se preserva la sincronía AV, lo que se observa como ausencia de relación entre las ondas P (flechas azules) y los complejos ventriculares. En el modo VVI, la presencia de QRS intrínseco inhibe al marcapasos.
(0.62MB). - •
Modo VDD. En este modo el marcapasos detecta la actividad auricular y ventricular y estimula únicamente el ventrículo, característica que permite su uso en pacientes con bloqueo AV y función sinusal normal, ya que el marcapasos puede «seguir» a la aurícula para asegurar la estimulación ventricular y mantener la sincronía AV. No obstante, cuando la frecuencia auricular del paciente cae por debajo de la frecuencia básica del dispositivo se pierde dicha sincronía y el marcapasos, para efectos prácticos, se comporta como un VVI.
- •
Modo DDD (fig. 6). En este modo tanto las aurículas como los ventrículos son detectados y estimulados con una respuesta dual ante un estímulo detectado (un estímulo auricular detectado inhibe la estimulación auricular y desencadena un estímulo ventricular). La principal ventaja de este modo es evitar la disincronía AV2.
Buscando simular la respuesta normal del nodo sinusal ante la actividad física, los fabricantes de marcapasos han ideado una serie de sensores (los cuales se basan en acelerómetros o en mediciones de impedancia) que permiten aumentar la frecuencia cardíaca ante lo que se consideraría un incremento en la actividad física. Esto se conoce como respuesta adaptativa en frecuencia, y es representada por la 4 letra en la nomenclatura (R). Ejemplo: en VVI-R, las tres primeras letras fueron explicadas en el párrafo anterior; esta cuarta letra (R) implica que el marcapasos tiene respuesta adaptativa a la frecuencia cardíaca, lo que hace que se incremente la frecuencia según las necesidades fisiológicas del paciente. Si bien los sistemas no son perfectos ya que pueden responder de manera tardía o activarse de forma inapropiada (particularmente los que se basan en movimiento del dispositivo mediante el uso de un acelerómetro), este modo permite aproximarse a lo que sería una respuesta cronotrópica normal en pacientes con disfunción del nodo sinusal.
Adicionalmente, estos sensores permiten detectar periodos de inactividad, durante los cuales (en condiciones normales) se esperaría una disminución de la frecuencia cardíaca. Al utilizar uno de estos sensores se puede programar una frecuencia de sueño, es decir, una caída de la frecuencia cardíaca durante periodos de inactividad por debajo del límite establecido. Por ende, encontrar un marcapasos que permite la caída de la frecuencia cardíaca por debajo del límite establecido durante el reposo no implica disfunción del dispositivo.
La evolución de estos sistemas ha facilitado además la creación de los sensores de asa cerrada (CLS, su sigla en inglés) que permiten que el marcapasos detecte cambios bruscos en la impedancia cardíaca (similares a los que se producen durante las fases iniciales de un síncope neuralmente mediado) y responder a través de un aumento de la frecuencia cardíaca. El uso de estos sensores disminuye los síntomas en pacientes con disautonomía y síncope neuralmente mediado.
Hallazgos normales en el electrocardiograma del paciente con marcapasosLos cambios electrocardiográficos inducidos por los dispositivos de estimulación cardíaca son dependientes de la cámara estimulada (aurícula derecha, ventrículos derecho e izquierdo) y la posición del cable dentro de esa cámara. La actividad del marcapasos es delatada por espigas que no necesariamente se ven en todas las derivaciones y cuyo tamaño depende, como ya se estableció, del modo de estimulación (unipolar vs. bipolar).
La mayoría de cables auriculares son implantados en la auriculilla derecha (sitio predilecto porque brinda mayor estabilidad al electrodo), mientras que los cables ubicados en el ventrículo derecho pueden ser implantados ya sea en el ápex ventricular o en el septum interventricular, a una altura variable de acuerdo con el gusto del operador2. En consecuencia, típicamente en el electrocardiograma se observa estimulación auricular como una onda P que es positiva en la pared inferior, DI, aVL.
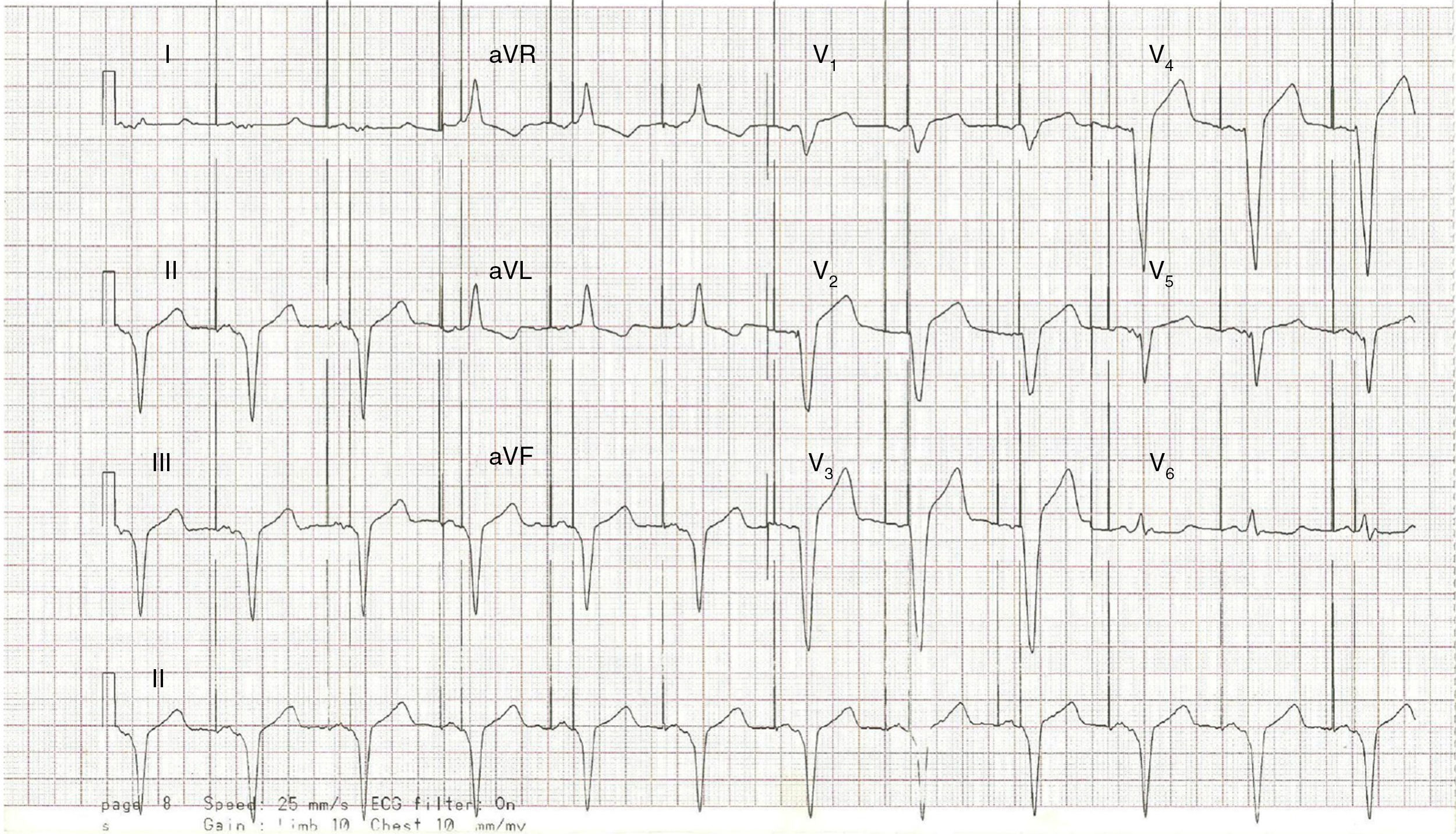
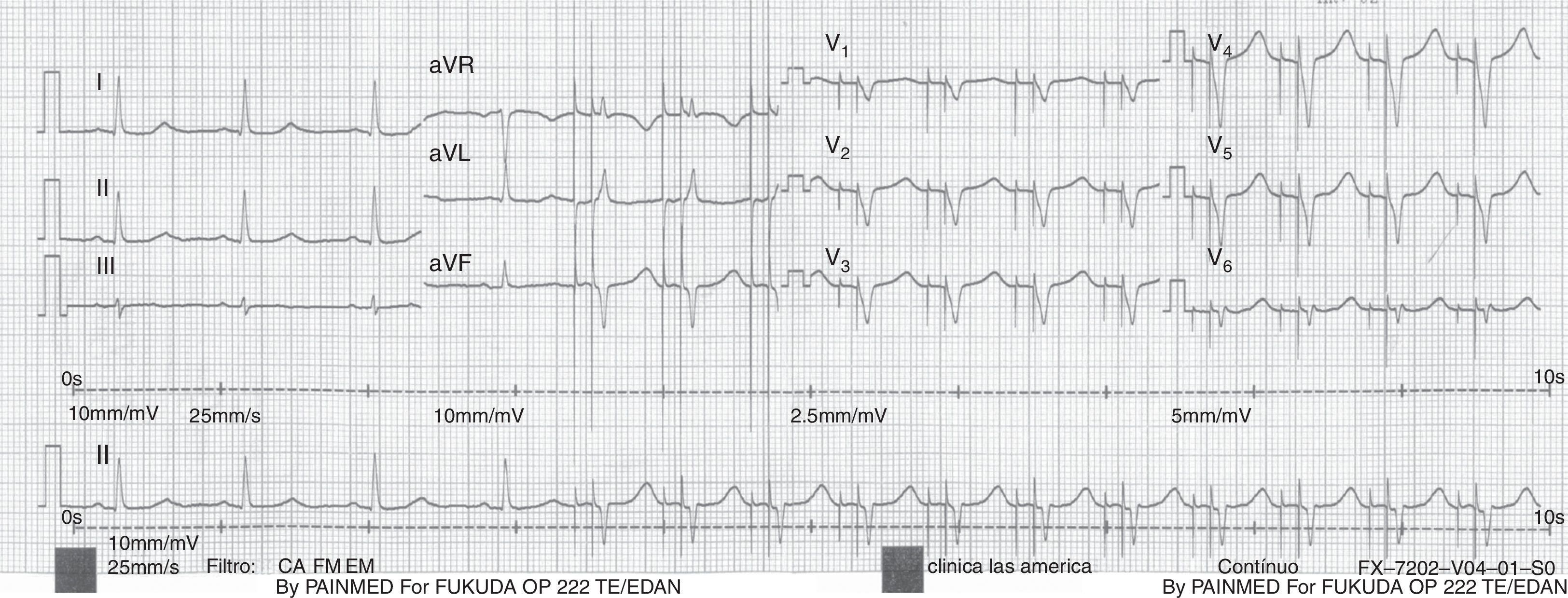
Por su parte, cuando se estimula desde el ápex del ventrículo derecho el corazón se despolariza de derecha a izquierda y desde el ápex hacia la base a través del miocardio y no a través del sistema de conducción, lo que supone una diferencia significativa en los tiempos de activación2. Por esta razón, en el ECG se encuentra un patrón de bloqueo de la rama izquierda del haz de His (en V1 un QRS predominantemente negativo y una duración de más de 120ms) y negativo en las derivaciones inferiores (DII, DIII y aVF), ya que la despolarización se producirá desde el ápex hacia la base, alejándose de estas derivaciones3 (fig. 7).
Por su parte, los cables implantados a nivel septal producirán manifestaciones en el ECG que variarán de acuerdo con la altura a la cual fueron implantados en el septum y su cercanía con el sistema de conducción cardíaco. Si el cable se implanta en el septum alto del ventrículo derecho, la despolarización se da desde el tracto de salida (ubicado en la parte más alta del ventrículo derecho) hacia la pared inferior, haciendo que el vector de despolarización ventricular sea positivo en las derivaciones inferiores, mientras que cuando se implanta en la porción baja del septum interventricular la mayor parte de la despolarización se producirá desde la porción inferior hacia el tracto de salida, con un pequeño componente que viaja en sentido inferior hacia el ápex dando una onda rS en las derivaciones inferiores (la amplitud de la r es directamente proporcional a la altura del septum interventricular a la cual es implantado el cable)2. Los cables implantados en el septum alto por lo general se encuentran más cerca del sistema de conducción, lo que hace que el QRS evocado sea significativamente más angosto que el que se produce por la estimulación apical (fig. 8).
Los complejos R empastados se observan en las derivaciones II y aVF. Si el electrodo se encuentra en el septum alto del ventrículo derecho, la despolarización se producirá desde arriba hacia la pared inferior, documentándose unos complejos de predominio positivo (R) en las derivaciones inferiores II y aVF, con morfología de bloqueo de rama izquierda, por estar estimulando primero el ventrículo derecho y por último el ventrículo izquierdo.
Entre tanto, los cables implantados en el ventrículo izquierdo producen una despolarización que viaja mediante conducción entre células musculares hacia el ventrículo derecho, ocasionando una morfología de bloqueo de rama derecha. En general, estos cables son implantados hacia la región posterior y medio-basal, por lo que por el QRS comúnmente es positivo en la pared inferior. Cuando la estimulación es biventricular (es decir, con activación de los 2 ventrículos en simultáneo o de manera secuencial), el QRS evocado será una fusión de los 2 vectores de despolarización y la masa de miocardio despolarizada por cada uno de ellos.
Respuesta ante el imán (fig. 9)Aunque la respuesta evocada es modificable, para la mayoría de fabricantes la colocación de un imán sobre un marcapasos genera una estimulación asincrónica, por lo general a 100lpm. En el caso de los marcapasos bicamerales, la estimulación es bicameral, con un intervalo AV fijo corto, lo que permite la estimulación de ambas cámaras. En los desfibriladores, la colocación de un imán inactiva las terapias durante el tiempo que dure el imán sobre el dispositivo, sin cambios en la estimulación. Al retirar el imán, las terapias se reactivan y el dispositivo vuelve a su modo normal (en algunos dispositivos antiguos la inactivación de las terapias solo podía ser revertida con reprogramación). En conclusión, el imán produce en el marcapasos un efecto que puede ser registrado en el ECG de superficie, mientras que el desfibrilador no tiene ningún efecto que se pueda registrar en el ECG.
Alteraciones en el funcionamiento del marcapasosAunque existen muchas causas de disfunción de un marcapasos, los errores en la estimulación, captura y detección pueden ser reconocidos en un electrocardiograma de superficie. Teniendo en cuenta que el ECG es el primer examen que se realiza a muchos pacientes y que la disfunción de un marcapasos puede tener consecuencias serias para el portador (incluso la muerte en el caso de pacientes dependientes), es importante tener claridad en el tema. Se comienza por tomar un ECG de 12derivaciones sin imán y posteriormente un nuevo ECG colocando un imán sobre el dispositivo para generar una estimulación asincrónica que permita evaluar captura. En todo caso, ante la sospecha de disfunción del dispositivo se debe solicitar su reprogramación, ya que esto brinda información sobre el funcionamiento del mismo que no se puede obtener por otro método. A continuación se mencionan los tipos de disfunción de un marcapasos que pueden ser detectados en el ECG de superficie.
Falla en la detecciónSe denomina falla en la detección a la incapacidad del dispositivo de determinar la presencia de actividad intrínseca en la cámara evaluada y diferenciarla de ruido, señales lejanas y/o interferencia. Existen 2 tipos de fallas relacionadas con la detección:
- -
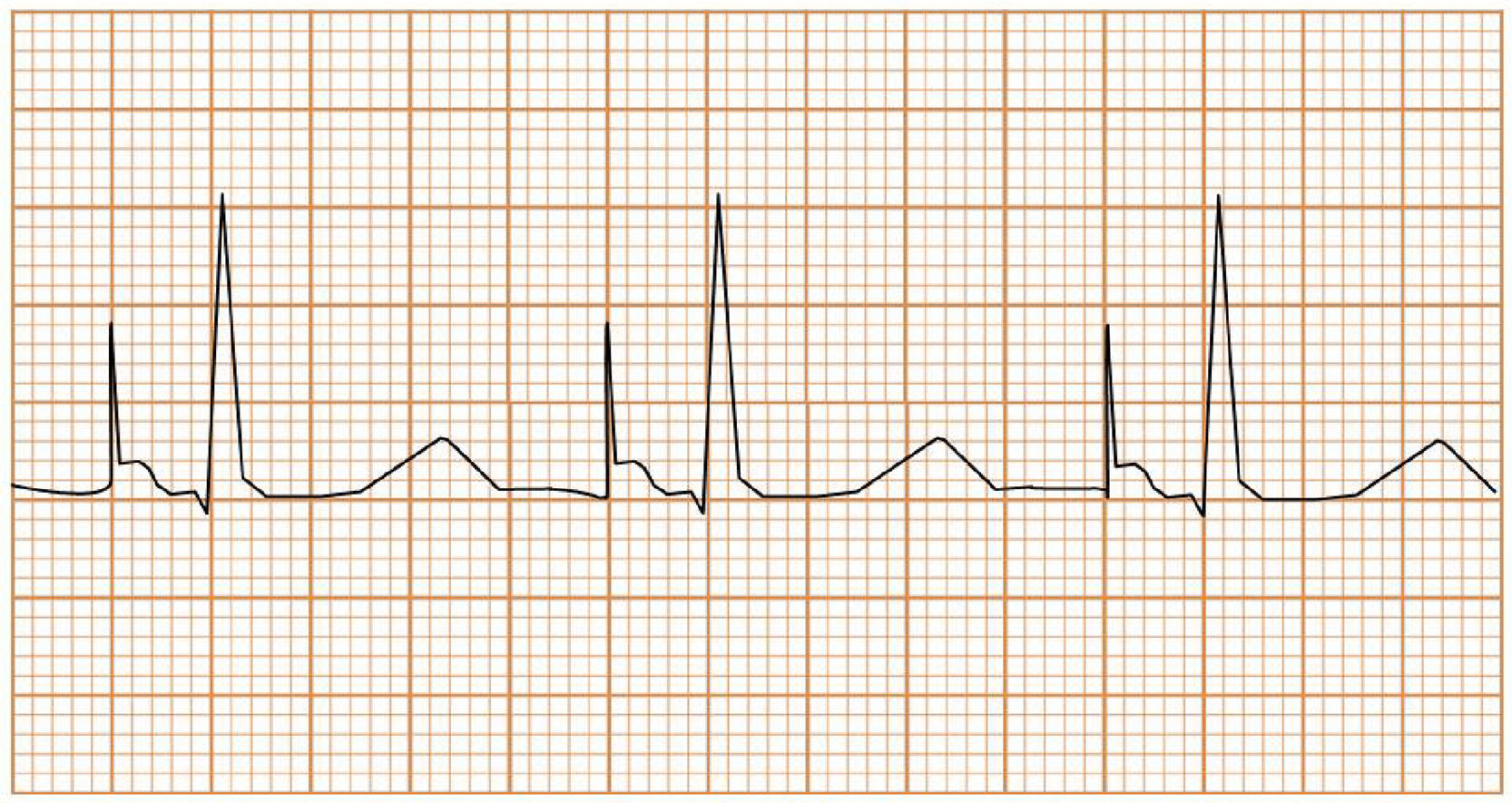
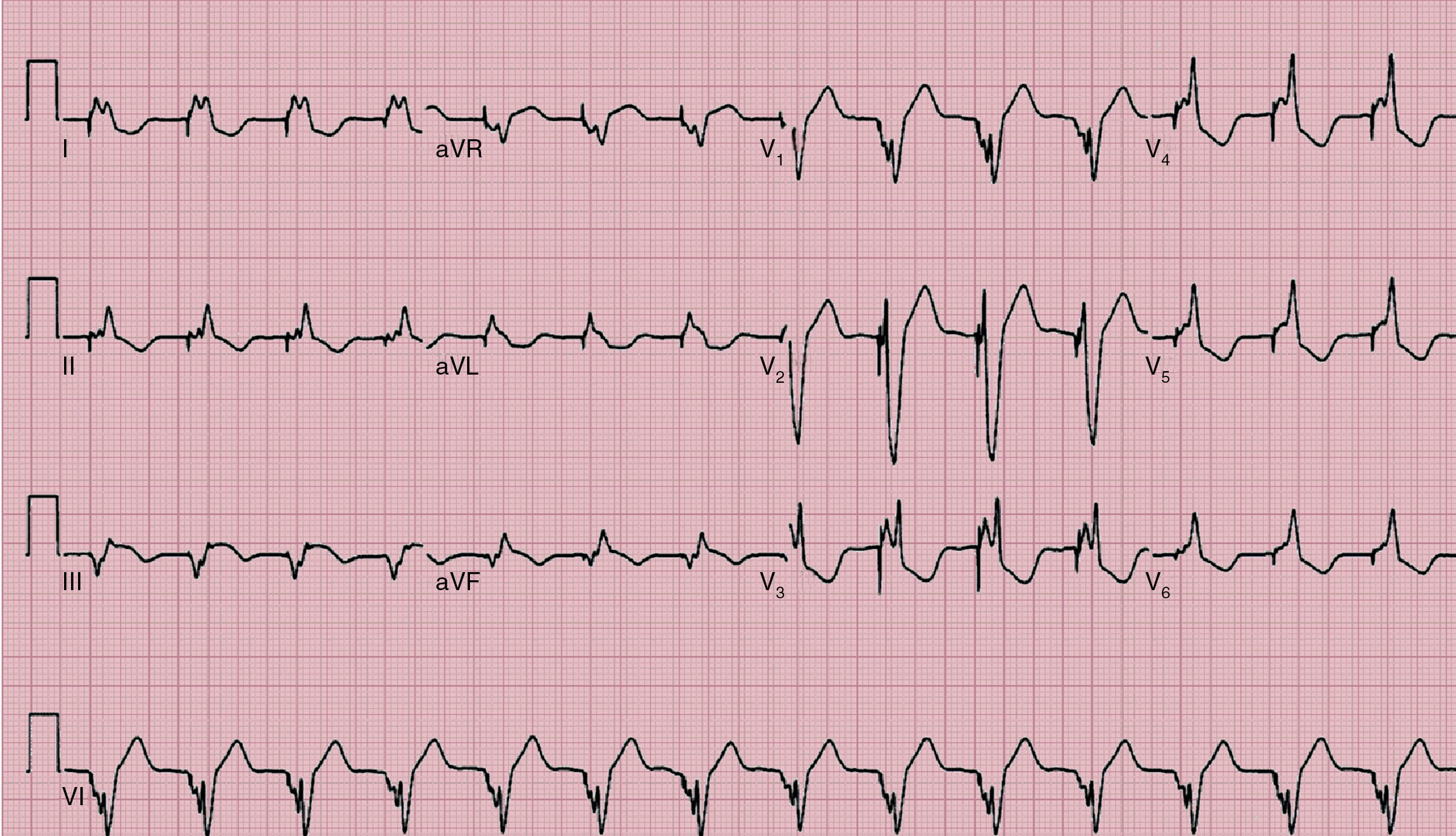
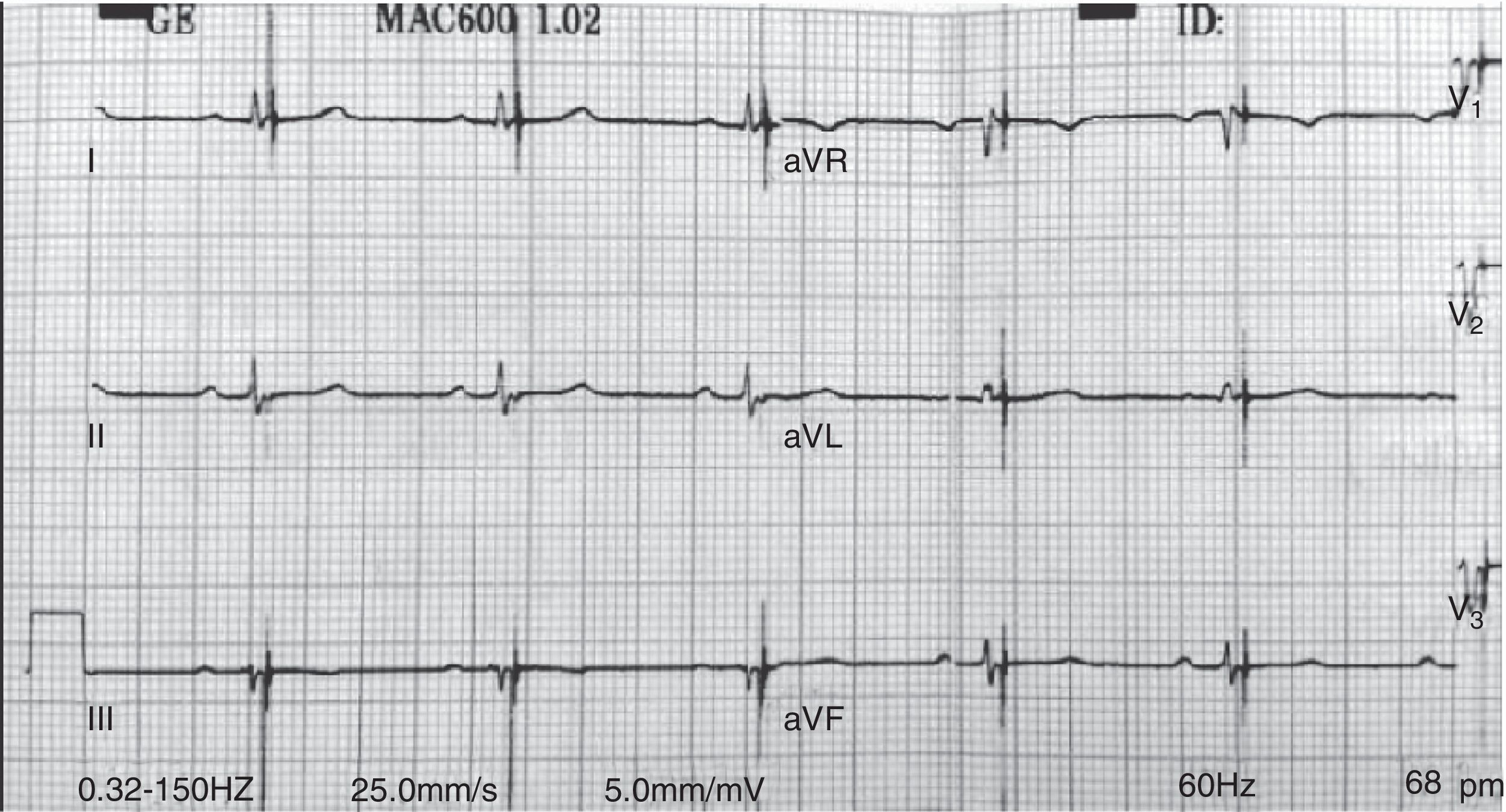
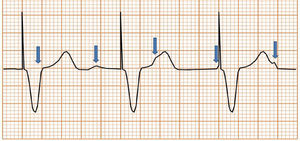
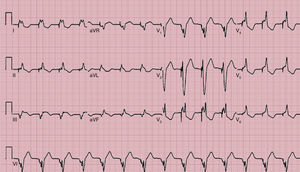
Subdetección. Se dice que hay subdetección cuando el dispositivo es incapaz de detectar la actividad intrínseca del paciente, continuando con la estimulación a la frecuencia que viene programado. Esto lleva a que se estimule el corazón de manera asincrónica respecto al ritmo intrínseco (fig. 10).
- -
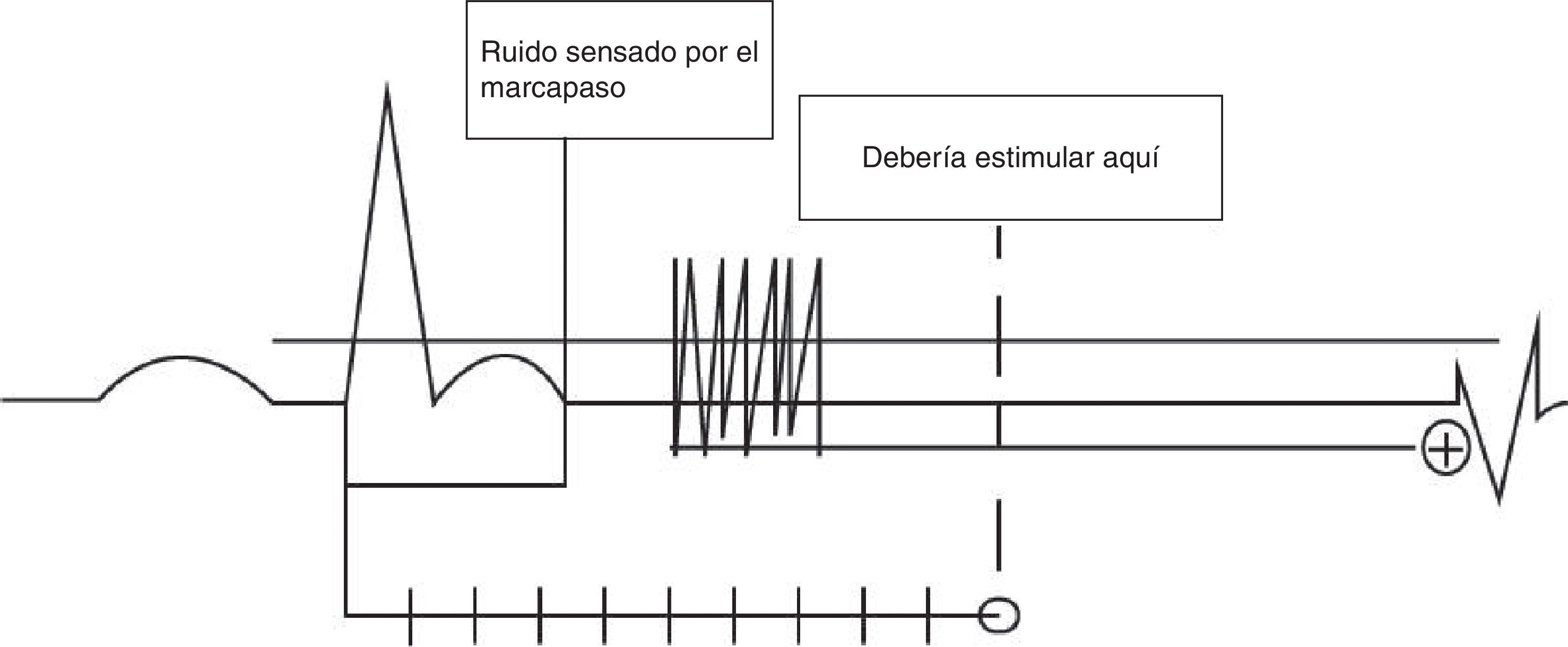
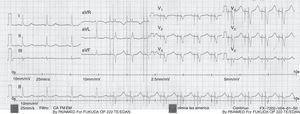
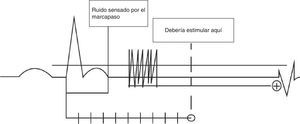
Sobredetección. Se dice que hay sobredetección cuando el dispositivo detecta como actividad intrínseca la presencia de señales eléctricas que no son propias de la cámara evaluada (fig. 11). Los errores de sobredetección generalmente llevan a falla en la estimulación, que son las fallas del marcapasos para entregar un estímulo en el miocardio, en un lugar donde debería haber estimulación. En pacientes dependientes de estimulación, esta inhibición puede poner en riesgo la vida del paciente y debe ser detectada a tiempo. Pueden existir diferentes fuentes de interferencia, entre ellas: resonancia magnética, miopotenciales, radiofrecuencia, uso de dispositivos eléctricos quirúrgicos (p.ej., electrobisturí) o cross-talk [se dice que hay cross-talk cuando el electrodo ventricular detecta la actividad en la aurícula y asume que está sucediendo en el ventrículo]).
Figura 11.Sobredetección: se dice que hay sobredetección cuando el dispositivo detecta actividad que no es propia de la cámara evaluada, lo que por lo general lleva a que se inhiba la estimulación (falla en la estimulación, ver más adelante). En pacientes dependientes de estimulación, esta inhibición puede poner en riesgo la vida en caso de no detectarse a tiempo.
(0.13MB).
La captura adecuada del dispositivo implica que luego de cada estímulo exista una despolarización del miocardio auricular (evidenciado en el ECG como onda P) o ventricular (visto como complejo QRS). El error en la captura puede ser el resultado de una falla de los cables, la presencia de un estímulo insuficiente (ya sea por su amplitud o duración) o alteraciones en la entrega de energía por la batería.
ConclusiónLa creciente complejidad y funcionalidad de los DEC ha fomentado su uso en un número cada vez mayor de patologías, lo que genera mayor exposición de la comunidad médica a los ECG de estos pacientes. Al conocer principios básicos del funcionamiento de estos dispositivos y sus efectos sobre la actividad eléctrica cardíaca se pueden diferenciar fácilmente los hallazgos electrocardiográficos normales de los anormales, identificando los pacientes que necesitan atención adicional temprana.
Conflicto de interesesLos autores declaran no tener conflictos de intereses.