La hipertensión arterial pulmonar es una entidad patológica propia de la circulación pulmonar, poco frecuente, definida como la elevación de la PAPm ≥ 25mm Hg con cuña ≤ 15mm Hg y RVP >3 unidades Wood, determinadas en reposo y mediante cateterismo cardiaco derecho1. La hipertensión arterial pulmonar pertenece al grupo 1 de la clasificación de hipertensión pulmonar, un grupo constituido por entidades consideradas “raras”, y su diagnóstico requiere descartar la presencia de otras causas de hipertensión pulmonar2. La complejidad de la enfermedad y el uso de procedimientos altamente especializados para el diagnóstico, hace necesaria y deseable la remisión a centros de experiencia o referencia en el manejo de la patología1,2. Sin embargo, existen aproximaciones diagnósticas iniciales que pueden adelantarse en centros de atención primaria y acelerar así el proceso de diagnóstico.
Pulmonary arterial hypertension is a rare pathological condition of the pulmonary circulation, and is defined as the increase in pulmonary arterial pressure (PAPm) ≥ 25mm Hg with a trough of ≤ 15mm Hg and pulmonary vascular resistance (PVR) of > 3 Wood Units, determined at rest and using right-heart catheterisation. Pulmonary arterial hypertension belongs to Group 1 of the pulmonary hypertension classification, a group consisting of conditions considered as “rare”, and its diagnosis requires ruling out the presence of other causes of pulmonary hypertension. The complexity of the disease and the use of highly specialised procedures for its diagnosis makes it necessary and desirable to refer to experienced or reference centres in the management of the disease. However, there are diagnostic approaches that could be brought forward in Primary Health Care centres and thus, speed up the diagnostic process.
La hipertensión pulmonar es una condición frecuente, presente en múltiples entidades clasificadas en seis grupos1,2 con base en características fisiopatológicas, histológicas y respuesta al tratamiento similares; no constituye en sí misma una condición patológica. Por su parte, la hipertensión arterial pulmonar es una entidad patológica propia de la circulación pulmonar, poco frecuente, definida como la elevación de la PAPm ≥ 25mm Hg con cuña ≤ 15mm Hg y RVP > 3 unidades Wood, determinadas en reposo y mediante cateterismo cardiaco derecho1. La hipertensión arterial pulmonar pertenece al grupo 1 de la clasificación de hipertensión pulmonar, un grupo constituido por entidades consideradas “raras” cuyo diagnóstico requiere descartar otras causas de hipertensión pulmonar2.
Tiene mal pronóstico a corto plazo, el cual empeora a medida que el diagnóstico se hace en etapas avanzadas de la enfermedad3. No obstante y a pesar de las diversas normativas y guías disponibles para su dictamen y tratamiento, el diagnóstico continúa realizándose en etapas avanzadas, tal y como lo documenta el registro REVEAL4 en el que el tiempo promedio desde los primeros síntomas hasta el diagnóstico es 35,6 meses o 2,9 años.
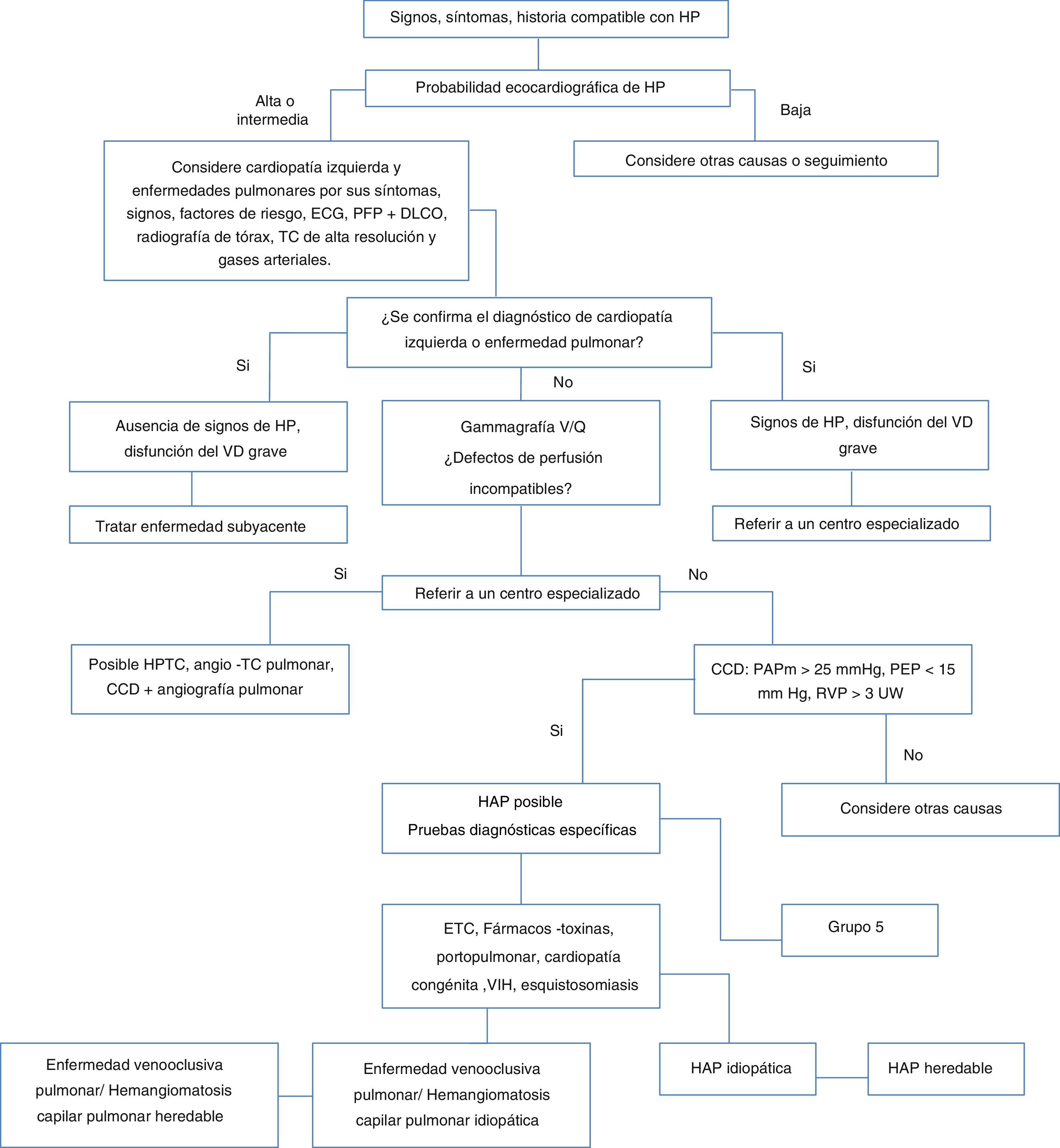
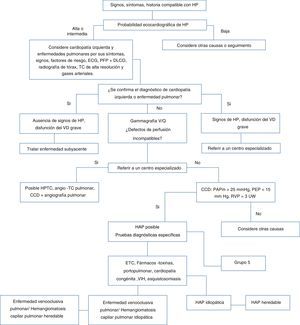
Los síntomas de la enfermedad son inespecíficos y están presentes en otras patologías cardiacas y pulmonares más frecuentes, hecho que genera grandes dificultades y retrasa el diagnóstico, de modo que se precisan otros métodos de evaluación no invasivos e invasivos. La Sociedad Europea de Cardiología (ESC) propone una estrategia diagnóstica de cuatro fases que van desde la sospecha clínica, detección, clasificación, del tipo hipertensión pulmonar y evaluación de la severidad, hasta el subtipo de la hipertensión arterial pulmonar que ayudan a establecer el pronóstico y elegir el tratamiento (fig. 1)2.
Tomado de Guía ESC/ERS 2015 sobre diagnóstico y tratamiento de la hipertensión pulmonar. CCD: cateterismo coronario derecho, ETC: enfermedad del tejido conectivo, ECG: electrocardiograma, HAP: hipertensión arterial idiopática, PFP: pruebas de función pulmonar, DLCO: difusión de monóxido, TC: tomografía computarizada, VD: ventrículo derecho.
La complejidad de la enfermedad y la utilización de procedimientos altamente especializados para el diagnóstico, hace necesaria y deseable la remisión a centros de experiencia o referencia en el manejo de la patología1,2. Sin embargo, existen aproximaciones diagnósticas iniciales que pueden adelantarse en centros de atención primaria y así avanzar en el proceso.
Sospecha clínicaLa sospecha de hipertensión arterial pulmonar es básicamente clínica e inicia con una historia clínica y un examen físico adecuados. El síntoma cardinal de la enfermedad suele ser la disnea, tradicionalmente de esfuerzo, la cual se hace progresiva a medida que avanza la enfermedad3. Al ser este un síntoma inespecífico, el diagnóstico suele retrasarse varios años si no se tiene un alto índice de sospecha.
Existen poblaciones con mayor riesgo para el desarrollo de la enfermedad, de manera que la aparición de estos síntomas debe alertar sobre su presencia (tabla 1).
Poblaciones en riesgo para el desarrollo de hipertensión pulmonar
| Cardiopatías congénitas con cortocircuitos sistémicos pulmonares |
| Hipertensión pulmonar hereditaria |
| Infección por VIH |
| Hipertensión portal/cirrosis hepática |
| Enfermedades del tejido conectivo |
| Exposición a fármacos anorexígenos/tóxicos relacionados con hipertensión pulmonar |
| Antecedente de embolia pulmonar |
No obstante, es importante tener presente que en algunos casos la enfermedad puede ser asintomática, por lo que la realización de estudios como tamizaje será de gran ayuda. Este punto es especialmente aplicable en pacientes con escleroderma en cuyo caso existe evidencia del beneficio de combinar estrategias y herramientas diagnósticas como ecocardiograma, capacidad de difusión de monóxido de carbono, biomarcadores y anticuerpos con hallazgos clínicos. Esta aproximación utilizada en el estudio DETECT permitió emitir un diagnóstico temprano en pacientes de alto riesgo (diagnóstico de escleroderma > 3 años y DLco < 60%), con un menor número de falsos negativos en comparación con la práctica habitual basada en guías ERS/ESC (4 vs. 29%)5.
Cuando existe deterioro en la función del ventrículo derecho aparece angina, pre-síncope o síncope, resultado de la incapacidad para mantener el gasto cardiaco (GC) en esfuerzo. También se han descrito ciertos signos cuya presencia puede ser variable (tabla 2).
Síntomas y signos sugestivos de hipertensión pulmonar
| Síntomas | Signos |
|---|---|
| Disnea | Reforzamiento del S2 foco pulmonar |
| Angina | Soplo holosistólico de insuficiencia tricúspidea |
| Presíncope, síncope | Soplo de insuficiencia pulmonar |
| Distensión abdominal | Desplazamiento punto máximo impulso |
| Palpitaciones | S4 derecho/S3 derecho |
| Tos | Distensión yugular |
| Hemoptisis | Hepatomegalia |
| Fenómeno Raynaud | Ascitis y edemas |
Parámetros que debe incluir un ecocardiograma en la valoración de hipertensión arterial pulmonar
| Determinación de presión arterial pulmonar (sistólica/diastólica) |
| Velocidad pico de regurgitación tricúspide |
| Estudio flujo pulmonar (tiempo de aceleración) |
| Estudio morfológico de la arteria pulmonar |
| Estudio morfológico del septum interauricular e interventricular |
| Estudio morfológico y funcional del ventrículo derecho |
| Determinación índice de TEI |
| Determinación índice de TAPSE |
| Estudio morfológico y funcional del ventrículo izquierdo (sistólico y diastólico) |
| Determinación presencia de derrame pericárdico |
La sospecha clínica da paso a la práctica de exámenes iniciales como el electrocardiograma, la radiografía de tórax y el ecocardiograma transtorácico.
ElectrocardiogramaEs asequible, de bajo costo y de gran utilidad, por tanto es una herramienta fundamental en el proceso. Pueden observarse signos de crecimiento de la aurícula derecha, aumento del voltaje de la onda P denominada “picuda” o “pulmonar”, signos de sobrecarga ventricular derecha los cuales se representan en el electrocardiograma como S1Q3T3, desviación del eje QRS a la derecha, imagen o bloqueo de rama derecha, aumento del voltaje de la R en V1-V4, trastorno de la repolarización en derivaciones derechas y S persistentes en V5-V6. Estos hallazgos pueden sugerir el diagnóstico de hipertensión pulmonar pero no son lo suficientemente sensibles como para considerarlos como herramienta de tamizaje.
Adicionalmente, el electrocardiograma normal NO EXCLUYE la enfermedad (sensibilidad 50% y especificidad 70%) y los cambios no necesariamente guardan relación con la gravedad de la misma6.
Radiografía de tóraxAl igual que con el electrocardiograma, existen signos que pueden indicar la presencia de la enfermedad:
- 1.
Aumento del índice cardiotorácico y signos de crecimiento de la aurícula derecha.
- 2.
Crecimiento del ventrículo derecho en la proyección lateral (contacto entre el esternón y borde cardiaco anterior mayor de 1/3 de la longitud total).
- 3.
Dilatación de la arteria interlobar derecha mayor de 15mm en hombres y 17mm en mujeres.
- 4.
Pérdida del patrón de atenuación vascular normal (pruning).
Adicionalmente, permite hacer diagnóstico diferencial al documentar o no enfermedad del parénquima pulmonar, alteraciones mediastinales o signos de falla cardiaca. Una radiografía de tórax normal NO EXCLUYE la enfermedad, ya que esto puede observarse hasta en el 10% de los casos.
Ecocardiograma Doppler transtorácicoSe emplea para visualizar los efectos de la hipertensión pulmonar en el corazón y estimar la PAP con mediciones de Doppler de onda continua2.
Es un estudio esencial para tamizar y evaluar de manera no invasiva la hipertensión pulmonar2,7. Es la herramienta más importante en la detección, ya que además de realizar la medición indirecta de la hipertensión pulmonar, permite determinar o no la presencia de cortocircuitos y alteraciones valvulares, así como valorar la función ventricular izquierda, y de esta manera determinar posibles etiologías y algunos índices implicados con el pronóstico2,7–9. Los valores son dependientes de género, edad y superficie corporal y deben tenerse en cuenta para su interpretación.
Es trascendental saber que la ecocardiografía por si sola NO es suficiente para establecer el diagnóstico de hipertensión arterial pulmonar y mucho menos tomar una decisión sobre el tratamiento, para lo cual siempre se procederá a realizar cateterismo cardiaco derecho.
Presión en la arteria pulmonarSistólica: el método más utilizado para determinar la presión sistólica en la arteria pulmonar (PSAP) y con mejor correlación (r= 0,57-0,99) con los valores obtenidos por cateterismo, consiste en la determinación de la presión sistólica del ventrículo derecho (PSVD). Estas mediciones son equivalentes (en ausencia de estenosis valvular pulmonar) y se calculan mediante la ecuación de Bernoulli modificada: PSVD=4V2+PAD. Para ello, se determina el gradiente pico de insuficiencia tricuspíde (V) y se le adiciona la presión calculada en aurícula derecha (PAD). La PAD se puede calcular según su tamaño y la variación respiratoria del diámetro de la vena cava inferior (VCI): un diámetro de VCI < 2,1cm con colapso > 50% acompañado de una inspiración indica PAD normal corresponde a un valor de PAD de 3mm Hg (intervalo, 0-5mm Hg), mientras que un diámetro de VCI > 2,1cm con colapso < 50% e inspiración profunda o < 20% con inspiración superficial indica una PAD de 15mm Hg (rango de 10-20mm Hg). El problema surge cuando el diámetro de la VCI o el colapso no cumplen los criterios previamente descritos, en cuyo caso se ha recomendado usar un valor intermedio de 8mm Hg.
Las normativas actuales de la ERS/ESC desaconsejan estimar el cálculo de la PSAP y sugieren en su lugar evaluar la probabilidad de cursar o no con hipertensión pulmonar con base en el valor crudo del gradiente pico de insuficiencia tricúspide (tabla 4), disminuyendo así la principal fuente de error al tratar de estimar la presión de la PAD2. Las guías no recomiendan la determinación de HP mediante la ecocardiografía de esfuerzo2,7
Probabilidad ecocardiográfica de hipertensión pulmonar en pacientes sintomáticos con sospecha de hipertensión pulmonar recomendada por la ERS/ESC
| Velocidad pico de la regurgitación tricúspide (m/s) | Probabilidad ecocardiográfica de hipertensión pulmonar | Probabilidad ecocardiográfica de hipertensión pulmonar |
|---|---|---|
| ≤ 2,8 o no medible | No | Baja |
| ≤ 2,8 o no medible | Sí | Intermedia |
| ≤ 2,8 o no medible | Sí | Intermedia |
| 2,9-3,4 | No | |
| 2,9-3,4 | Sí | Alta |
| >3,4 | No requeridos |
La evaluación del ventrículo derecho (VD) permite establecer la probabilidad ecocardiográfica de hipertensión pulmonar al combinarse con la velocidad pico de regurgitación tricúspide. En etapas iniciales se describe hipertrofia y en avanzadas dilatación del VD, aplanamiento septal, movimiento paradójico y dilatación auricular derecha (mal pronóstico >18cm2) así como de la vena cava2,7. La evaluación ecocardiográfica del ventrículo derecho se complementa con parámetros como la medición del índice de excentricidad del anillo tricúspide conocido como índice de TAPSE, el cual evalúa de manera indirecta la función del VD. Este se determina al medir en el modo “M” el desplazamiento sistólico del anillo tricúspide hacia el vértice del VD (plano longitudinal), que se correlaciona con la fracción de eyección del mismo. Los valores del TAPSE tienen valor pronóstico al demostrar que su disminución guarda una relación con la función ventricular y la supervivencia en la hipertensión arterial pulmonar9. Algunos ensayos clínicos muestran que en pacientes con hipertensión arterial pulmonar un TAPSE mayor de 1,8cm, la supervivencia en el primer y segundo año es de 88-94% en contraste con 55-60% de forma respectiva, en pacientes con TAPSE menor de 1,8cm2,7,9.
La tabla 5 describe otros signos ecográficos empleados para evaluar la probabilidad de hipertensión pulmonar.
Signos ecocardiográficos empleados para evaluar la probabilidad de hipertensión pulmonar además de la medición de la velocidad de regurgitación tricúspide recomendados por la ERS/ESC2
| Ventrículos | Arteria pulmonar | Vena cava inferior y aurícula derecha |
|---|---|---|
| Relación ventrículo derecho/ventrículo izquierdo basal (VD/VI) > 1,0 | Tiempo de aceleración del Doppler del tracto de salida del VD < 105ms y/o escotadura mesosistólica | Diámetro de la vena cava inferior > 21mm con disminución del colapso inspiratorio (< 50% con inspiración profunda o < 20% con inspiración calmada) |
| Aplanamiento del septo interventricular (índice de excentricidad del VI > 1,1 en sístole o diástole) | Velocidad de regurgitación pulmonar temprana> 2,2 m/s | Área de la aurícula derecha (telesistólica) > 18cm2 |
| Diámetro de la AP > 25mm |
Finalmente las guías ERS/ESC recomiendan combinar la presencia o ausencia de factores de riesgo para hipertensión pulmonar con la probabilidad ecocardiográfica y otros signos indirectos de hipertensión pulmonar (tabla 6).
Factores de riesgo para hipertensión pulmonar, probabilidad ecocardiográfica y otros signos indirectos2
| Probabilidad ecocardiográfica de hipertensión pulmonar | Sin factores de riesgo o condiciones asociadas para hipertensión arterial pulmonar o HPTEC | Con factores de riesgo o condiciones asociadas para hipertensión arterial pulmonar o HPTEC |
|---|---|---|
| Baja | Considerar diagnóstico alterno | Considerar seguimiento ecocardiográfico |
| Intermedia | Diagnóstico alterno, considerar seguimiento ecocardiográfico | Debe considerarse realizar estudios adicionales, incluido CD |
| Considerar otros estudios de hipertensión pulmonar | ||
| Alta | Se recomienda adelantar otros estudios de hipertensión pulmonar (incluido CD) | Se recomienda realizar estudios adicionales incluyendo CD |
El estudio de la morfología y función ventricular izquierda, la función valvular y la dimensión auricular son fundamentales en la aproximación diagnóstica de la etiología del paciente con hipertensión pulmonar. Las alteraciones en la contractilidad, disminución de la fracción de eyección y trastorno en la relajación, así como las alteraciones valvulares (estenosis o insuficiencias) y el crecimiento auricular izquierdo, apuntan a hipertensión pulmonar asociada a cardiopatía izquierda, la cual tiene un manejo totalmente diferente a la de los pacientes con hipertensión arterial pulmonar.
Estudio flujo pulmonar y de la arteria pulmonarLa arteria pulmonar puede tener diversos grados de dilatación según la gravedad, y así mismo distintos grados de insuficiencia pulmonar. Al estar disminuido el tiempo de aceleración del flujo en la arteria pulmonar (menor 80ms), se refleja alta probabilidad de hipertensión pulmonar y es un marcador indirecto de esta cuando no es posible el cálculo de la PSAP (no se puede determinar insuficiencia tricúspide).
Derrame pericárdicoEl derrame pericárdico en el contexto de hipertensión pulmonar, debe alertar sobre etapas avanzadas de la enfermedad y es un factor de mal pronóstico. No obstante, también puede presentarse en pacientes con enfermedades autoinmunes y su significado implica serositis.
Ecocardiograma Doppler transesofágicoSu utilidad en el contexto del paciente con hipertensión pulmonar, es la valoración de cortocircuitos que no han sido bien tipificados en el ecocardiograma transtorácico. Su uso no está indicado en todos los pacientes con hipertensión pulmonar.
Clasificación/identificación del tipo de hipertensión pulmonarEl proceso diagnóstico que inicia con la sospecha clínica y la realización de un ecocardiograma transtorácico compatible con hipertensión pulmonar, permite la identificación o descarte de las causas más frecuentes, que en orden son: grupo 2 o asociada a enfermedad cardiaca izquierda, grupo 3 o asociada a enfermedad del parénquima pulmonar y/o hipoxemia crónica y finalmente grupo 4 o hipertensión pulmonar tromboembólica crónica y otras obstrucciones de la arteria pulmonar (fig. 1). Solo si no existe una explicación para la hipertensión pulmonar al haber sido descartadas las causas anteriores, se podrá estar ante la probabilidad de hipertensión arterial pulmonar o grupo 1, lo cual deberá ser confirmado con cateterismo cardiaco derecho. Una vez establecida desde el punto de vista hemodinámico, es importante determinar el subtipo, dado que cada una de las entidades del grupo 1 tienen un pronóstico diferente, al igual que alternativas terapéuticas a considerar especiales para cada una.
Pruebas de función pulmonarLas espirometría, los volúmenes pulmonares, la capacidad de difusión del mónoxido de carbono y los gases arteriales pueden identificar la contribución de enfermedades subyacentes tanto de las vías aéreas como del parénquima pulmonar. Los pacientes con hipertensión arterial pulmonar presentan habitualmente una alteración restrictiva leve (aunque también puede ser levemente obstructiva o normal) en la espirometría similar a lo observado en los pacientes con falla cardiaca, con volúmenes pulmonares normales o levemente restrictivos, una capacidad de difusión levemente disminuida y gases arteriales con PaO2 normal o con hipoxemia leve2,7,10. La hipocapnia (PaCO2 menor 25mm Hg) constituye un factor de mal pronóstico)2,7,10.
Tomografía de tóraxEs de gran importancia para el diagnóstico diferencial y para aumentar la sospecha diagnóstica inicial. Permite establecer alteraciones del parénquima pulmonar, vasos sanguíneos, corazón y mediastino. Así mismo, aumenta la sospecha diagnóstica ante aumento del diámetro de la AP (≥ 29mm) o del cociente diámetro pulmonar:aorta ascendente (≥ 1,0). La tomografía computarizada de alta resolución (TACAR) es una herramienta fundamental frente a la sospecha de enfermedad pulmonar venooclusiva y hemangiomatosis capilar pulmonar.
Gammagrafía ventilación perfusiónEs el método de elección para detectar tromboembolia pulmonar crónica dada su mayor sensibilidad para el diagnóstico en comparación con la angio-TAC2,7,11,12. Una gammagrafía V/Q normal o de probabilidad baja, excluye eficazmente la HPTEC con una sensibilidad del 90-100% y una especificidad del 94-100%. En el caso de la hipertensión arterial pulmonar, la gammagrafía puede ser normal o mostrar pequeños defectos de perfusión, no segmentarios con una ventilación normal. En el caso de la HPTEC se evidencian defectos de perfusión periféricos segmentarios o subsegmentarios con ventilación normal.
Angiotomografía computarizada de tóraxComplementaria a la gammagrafía V/Q, este estudio es de gran importancia para determinar si la localización de las lesiones, sumado a los valores del estudio hemodinámico y comorbilidades, permiten un manejo quirúrgico de la HPTEC. Hallazgos descritos en la HPTEC comprenden obstrucción vascular completa, bandas, membranas e irregularidades de la íntima13, con la misma fiabilidad y precisión que la angiografía por sustracción digital.
Arteriografía pulmonarEs útil en la evaluación de la HPTEC, y con frecuencia complementa a la gammagrafía pulmonar y angio-TAC para determinar la localización de las lesiones y así establecer, junto con los valores del estudio hemodinámico, la posibilidad de un manejo quirúrgico2,13.
Evaluación del tipo y severidad hipertensión arterial pulmonarAnalítica sanguínea e inmunológicaSe debe solicitar cuadro hemático, función tiroidea, estudios para trombofilia como anticuerpos antifosfolípidos (anticoagulante lúpico, anticuerpos anticardiolipina), anticuerpos antinucleares (AAN) para descartar enfermedad de tejido conectivo, pruebas de función hepática y serologías para hepatitis virales e infección por VIH15.
Capacidad de ejercicioLa prueba de marcha de 6 minutos (PM6M) y la prueba de ejercicio cardiopulmonar (CPET) se usan para medir la capacidad de ejercicio en la hipertensión arterial pulmonar.
Prueba de la marcha de 6 minutosPermite establecer el grado de limitación funcional previo al inicio de tratamiento y sirve también para predecir la supervivencia de la hipertensión aterial pulmonar idiopática. La reducción de la saturación arterial de oxígeno > 10% durante la prueba, se asocia con un incremento del riesgo de mortalidad 2,9 veces durante un período medio de 26 meses así como aquellos con una distancia inferior a 332 m14. La PM6M puede verse influenciada por: sexo, edad, talla, peso, comorbilidades, alteraciones musculo-esqueléticas, necesidad de oxígeno y motivación, de modo que es importante tener dichas condiciones presentes al momento de su interpretación. El valor absoluto (y no el porcentaje del predicho o delta del cambio), constituye la variable que posee implicaciones pronósticas2,15.
Prueba de esfuerzo cardiopulmonarEs el estudio que mejor define la condición cardiorrespiratoria del paciente a través de la medición de distintos parámetros funcionales. La determinación de la capacidad aeróbica y la detección de desaturación en el ejercicio son importantes para valorar el pronóstico, evaluar necesidad de trasplante cardiopulmonar o pulmonar y determinar la eficiencia de la intervención terapéutica en la hipertensión arterial pulmonar idiopática2. Se ha establecido que el consumo de oxígeno máximo (VO2max) es un predictor independiente de supervivencia16, la cual empeora si es inferior a 10,2ml/kg/min.
Estudio hemodinámico pulmonar y prueba vasodilatadora agudaEl cateterismo derecho tiene un rol central en el diagnóstico definitivo de la hipertensión arterial pulmonar e HPTEC, al punto de ser considerado como el patrón de oro. Adicionalmente, brinda valiosa información referente al pronóstico, inicio del tratamiento y seguimiento de la enfermedad1,2,7. Este estudio debe llevarse a cabo en centros de experiencia o referencia para el manejo de la enfermedad, en donde el procedimiento puede considerarse como seguro con tasas de morbilidad alrededor del 1% y mortalidad en el 0,05%17. Las determinaciones pueden realizarse en reposo (respirando aire ambiente), durante el esfuerzo, tras administración de agentes vasodilatadores de acción rápida (prueba de reactividad vascular pulmonar) o bajo tratamiento (oxígeno u otros).
En el estudio hemodinámico es importante obtener la mayor cantidad de información posible, así que va más allá de la simple medición la presión arterial pulmonar. Entre los datos por determinar en todo cateterismo derecho están:
- -
Gasto cardiaco (GC): este puede ser evaluado por termodilución (el más frecuente y confiable) o basado en el consumo de oxígeno y contenidos arteriales de oxígeno, conocido como método de Fick (se usa especialmente cuando existe sospecha de cortocircuito). Los valores normales reportados en sujetos sanos están alrededor de 4-6 L/min.
- -
Índice cardiaco (IC): el valor se obtiene por medio de cálculo, en donde índice cardiaco = gasto cardiaco/ área de superficie corporal. Los valores normales reportados en sujetos sanos son de 2,4-4 L/min/m2. Constituye una variable fundamental para evaluar severidad, pronóstico y respuesta al tratamiento tanto en hipertensión arterial pulmonar como en HPTEC2.
- -
Presión de oclusión de la arteria pulmonar (POAP): constituye un parámetro fundamental a determinar en la definición hemodinámica tanto de hipertensión arterial pulmonar como HPTEC, permitiendo descartar o documentar un componente poscapilar (grupo 2). Para su medición se deberá avanzar el balón insuflado desde la aurícula derecha hasta alcanzar su localización en la arteria pulmonar y obtener un trazado compatible con la oclusión, consignando el valor promedio de tres mediciones al final de la espiración2. Los valores normales son de 4-12mm Hg y en caso de hipertensión arterial pulmonar o HPTEC se espera sea ≤ 15mm Hg. En pacientes con POAP limítrofes (13-15mm Hg) o con factores de riesgo para falla cardiaca con fracción de eyección normal (HFpEF) (edad, diabetes, hipertensión, obesidad), se recomienda realizar una prueba de volumen con un bolo de 500ml de solución salina normal en 10 minutos, lo cual parece ser seguro y capaz de discriminar si se trata de una verdadera hipertensión arterial pulmonar o de una disfunción diastólica izquierda2.
- -
Presión media de la arteria pulmonar (PAPm): se calcula a partir de la presión de la arteria pulmonar diastólica + (PAP sistólica-diastólica)/3; los valores normales esperados de PAP sistólica son de 15-25mm Hg y diastólica de 4-12mm Hg, con una PAPm normal de 14±3mm Hg.
- -
Resistencia vascular pulmonar (RVP): corresponde a un valor calculado donde la RVP = PAPm – POAP/ GC. El valor normal es de 1-2 U Wood. Las normativas ERS/ESC recomiendan utilizar el valor crudo en unidades Wood sin realizar su conversión a dinas.
- -
Presión de la aurícula derecha: se mide de forma directa; se reportan valores normales entre 1-6mm Hg. El incremento de los valores de la presión en la aurícula derecha ≥ 14mm Hg se consideran un factor de mal prónostico2.
- -
Gradiente de presión diastólica: corresponde a la diferencia entre la PAP diastólica – POAP, donde un valor menor de 7mm Hg implica un componente precapilar puro: si este es > 7mm Hg, indica un componente tanto pre como poscapilar de la hipertensión pulmonar.
Se realiza una vez confirmada la hipertensión pulmonar (PAPm ≥ 25mm Hg) y su naturaleza precapilar (cuña ≤ 15mm Hg). La utilidad de esta prueba es identificar a los pacientes candidatos a tratamiento con altas dosis de bloqueadores de los canales de calcio (los cuales tienen un mejor pronóstico con sobrevida a 5 años > 90%), y está indicado en la actualidad solo en pacientes con hipertensión arterial pulmonar idiopática, heredable o inducida por drogas o tóxicos1,2.
La prueba estándar se realiza con óxido nítrico inhalado a 20 partes por millón (ppm) durante 5-10 minutos, pero también se ha descrito y validado según disponibilidad con epoprostenol IV, adenosina IV o iloprost inhalado2. Se considera como una respuesta vasodilatadora aguda positiva cuando se cumplen los siguientes criterios:
- 1.
La PAPm desciende más de 10mm Hg y alcanza un valor absoluto < 40 mm.
- 2.
El GC se mantiene o aumenta.
Estudios retrospectivos documentan que solo el 6,8% de los pacientes cumplen estos criterios y presentan una reactividad vascular verdadera al año18.
Conflicto de interesesNinguno.