El adulto mayor se encuentra en una etapa de la vida con cambios fisiológicos importantes que posee repercusiones directas e indirectas sobre su estado clínico, es así como el enfoque diagnóstico y terapéutico de sus patologías debe ser abordado desde una perspectiva diferente, con consideraciones especiales para este grupo poblacional. Lamentablemente, este grupo no ha sido bien representado en los diferentes estudios y por tanto, es mucho lo que desconocemos; su comportamiento y la eficacia de las distintas terapias no están bien establecidos. Teniendo de referencia el síndrome coronario agudo como principal causa de mortalidad en pacientes mayores de 65 años de edad, abordaremos esta entidad desde la evidencia que nos aportan algunos de los registros más importantes al respecto en adultos mayores.
Older adults find themselves at a stage in their life with important physiological alterations that have a direct and indirect impact on their clinical status, hence why the diagnostic and therapeutic approach of their conditions must be faced from a different perspective, taking into account specific considerations for this population group. Unfortunately, this group has not received proper representation in different studies and therefore a lot remains unknown: their behaviour and efficacy of various therapies have not been appropriately established. Taking into account acute coronary syndrome as the main cause for mortality in patients over 65 years old, we will face this condition from evidence gathered from some of the most important registers regarding this topic in older adults.
La enfermedad cardiaca isquémica es la principal causa de muerte en la población mundial1. El síndrome coronario agudo (SCA) es la manifestación clínica más frecuente y una de las más retadoras de la enfermedad isquémica coronaria, como tal, tiene una gran prevalencia en la población mayor de 65 años de edad2, dadas las condiciones de esta población en cuanto al proceso de envejecimiento del sistema endotelial, en general, el cual afecta todo el sistema cardiovascular. Lo anterior explica que la cardiopatía isquémica sea la primera causa de muerte en mayores de 65 años de edad3.
A medida que las condiciones de vida mejoran y los avances científicos en el área médica facilitan la prolongación de la vida, la población de adultos mayores aumenta de forma significativa, incrementado así las patologías complejas y mórbidas como el SCA. Es así como en los registros europeos, los pacientes mayores de 75 años de edad, representan entre el 27 y el 34% de todos los SCA4 y en los Estados Unidos los mayores de 65 años de edad, corresponden al 83% de todas las muertes por enfermedad cardiaca isquémica, además, en el año 2004 el SCA fue responsable del 35% de todas las muertes en mayores de 65 años de edad1. En Inglaterra la incidencia de infarto agudo de miocardio es de 53 por cada 100.000 habitantes para la población entre 65 y 74 años de edad, siendo esta cifra mucho más alta en la población mayor de 85 años de edad, en la cual asciende a 199 por cada 100.0005.
En Colombia, al igual que las tendencias mundiales, la población de adultos mayores ha venido creciendo de una forma muy representativa debido a que la expectativa de vida ha pasado de estar estimada en 67,8 años de edad, para el período comprendido entre los años 1985 y 1990, a 73,9 años de edad, para el período 2010-2015, lo que ha hecho que la pirámide poblacional cambie de conformación. Esta tendencia se evidencia en las estadísticas reportadas por el Departamento Administrativo Nacional de Estadística (DANE), que posiciona a la enfermedad cardiaca isquémica como la principal causa de muerte en personas mayores de 55 años de edad, lo cual representa uno de los mayores retos que tiene que enfrentar el sistema de salud en la actualidad6.
Por razones no bien establecidas, los estudios y registros a nivel mundial han excluido de forma sistemática la población de adultos mayores, creando así una brecha en el conocimiento basado en la evidencia científica para el tratamiento de la enfermedad cardiaca isquémica en el adulto mayor. Las actuales guías, por las cuales se rigen los diferentes servicios de dolor torácico y urgencias, necesitan claridad y datos seguros sobre los adecuados algoritmos, indicaciones y contraindicaciones de los procedimientos para los SCA en estos pacientes teniendo en cuenta que sus condiciones de base los dejan expuestos a un mayor riesgo de desenlaces adversos7. Por lo anterior se hace crucial incluir esta población en los registros y estudios prospectivos aleatorizados de enfermedades isquémicas coronarias, para así lograr establecer el verdadero riesgo y los desenlaces adversos en este grupo considerado el más vulnerable.
Características clínicasA pesar de que la molestia torácica en el SCA sigue siendo el síntoma más común 8,9, en los adultos mayores es menos frecuente, dándole cabida a otros síntomas atípicos. Esto junto a una mayor incidencia de enfermedades con presentaciones clínicas similares, genera un reto clínico para el diagnóstico3. Es muy importante, para el médico conocer la frecuencia de los tipos de presentación con el fin de identificar, clasificar y proporcionar un tratamiento oportuno a estos pacientes, previniendo así complicaciones a corto y largo plazo.
Existen factores que aumentan la presentación atípica del SCA como la historia de: la hipertensión arterial, la diabetes y la falla cardiaca. Estos a su vez son más frecuentes en los adultos mayores10. En la tabla 1 se enumeran los signos y síntomas más frecuentes en la presentación clínica del SCA en la población de los adultos mayores.
Presentación clínica
| Estudio | Población | Resultados |
|---|---|---|
| Brieger et al.10 | 1763 pacientes mayores de 18 años con SCA sin dolor torácico, de los cuales el 70,6% fue mayor de 65 años | • Disnea 49,3% • Diaforesis 26,2% • Náuseas o vómito 24,3% • Síncope/presíncope 19,1% |
| Grosmaitre et al.28 | 255 pacientes con infarto agudo de miocardio con elevación del ST (IAMCEST) ≥ 75 años | • Dolor torácico 41,2% • Desmayo y/o caída 15,7% • Disnea 15,7% • Síntomas gastrointestinales 9,8% • Deterioro del estado general 6,7% • Delirium 5% |
En los mayores de 85 años de edad, el dolor torácico se presenta solo en el 40% y hasta el 40% presentan cambios electrocardiográficos atípicos5, mientras que un 60% presentan infartos silentes1. Otros hallazgos atípicos en la presentación del SCA en esta población son: la fatiga, la astenia, el edema agudo de pulmón, el accidente cerebrovascular, las arritmias y la muerte súbita8.
TratamientoLas guías actuales para el manejo del infarto agudo de miocardio con y sin elevación del ST plantean que el tratamiento efectivo en la población más joven, usualmente también está indicado en los pacientes de edad avanzada, dejando como recomendación, por la falta de evidencia, individualizar la toma de decisiones según las características del paciente como sus preferencias, comorbilidades, estado funcional y cognitivo, y expectativa de vida11,12.
Manejo farmacológicoUn análisis del estudio CRUSADE mostró que a mayor edad las contraindicaciones y el menor uso de medicamentos fundamentales en los estados isquémicos (el ácido acetilsalicílico, los betabloqueadores y la heparina), se reportaban con mayor frecuencia. La edad tuvo su mayor impacto en el uso de los antiagregantes plaquetarios como: el clopidogrel y los inhibidores de las glicoproteínas IIb/IIIa, pues a pesar de que el 92% de los mayores de 85 años de edad, tenían biomarcadores de daño miocárdico positivos, solo el 30% recibieron el clopidogrel y 12,8% los inhibidores de las glicoproteínas IIb/IIIa13. Otros estudios realizados entre los años 2003 y el 2010, muestran una tendencia diferente en este grupo etario, evidenciándose un uso más adecuado de la terapia farmacológica14. Un estudio observacional con 13.662 pacientes mayores de 70 años de edad, con SCA, evidenció que el incremento en el uso de los medicamentos recomendados se relacionó con una disminución significativa en mortalidad y desenlaces adversos cardiovasculares15.
La evidencia científica apunta a que los adultos mayores deben recibir tratamiento farmacológico similar a los pacientes de menor edad, ajustando a nivel individual por el estado y las comorbilidades. La tabla 2 muestra la evidencia para cada familia de medicamentos sobre la terapia farmacológica en estos pacientes, estas consideraciones se deben tener en cuenta al momento de elegir el enfoque terapéutico del SCA para esta población.
Manejo farmacológico
| Medicamento | Evidencia |
|---|---|
| Anticoagulantes | • Fondaparinux es de elección, pues se asocia con menor riesgo de sangrado y menor mortalidad a largo plazo. No se recomienda en IAMCEST llevado a intervención coronaria percutánea (PCI, por sus siglas en inglés) primaria17,29. • Enoxaparina: no usar bolo en mayores de 75 años30. Uso según tasa de filtración glomerular17. En ensayos clínicos se ha administrado a dosis de 0,75mg/kg cada 12 horas en mayores de 75 años, en vez de 1mg/kg cada 12 horas usado en la población más joven31. • La heparina no fraccionada es el medicamento protagonista en el tratamiento de pacientes con enfermedad renal crónica avanzada (TFG<30ml/min/1,73 m2)17. Pacientes mayores de 60 años pueden requerir menores dosis30. |
| Inhibidores G IIb/IIIa | • Eptifibatide es el agente preferido por el beneficio observado. Reducir dosis de infusión de eptifibatide y tirofiban de acuerdo a la función renal. El aumento de la edad puede aumentar el riesgo de sangrado30. • En general, no hay interacciones de tratamiento relacionado con la edad, aunque en el sexo femenino se presentaron mayores eventos adversos12. |
| Antagonistas de receptores P2Y12 | • Se sugiere utilizar ticagrelor como medicamento de elección, seguido por clopidogrel como segunda opción12. En cuanto a este, aunque la evidencia no es concluyente, se sugiere no administrar dosis de carga en mayores de 75 años debido a que puede aumentar el riesgo de sangrados mayores32–35. • Prasugrel: la Food and Drug Administration (FDA) emitió mensaje de alerta por exceso de sangrado sin beneficio clínico. No se recomienda en ≥ 75 años o<60 kg o pacientes con historia de accidente cerebrovascular o isquemia cerebral transitoria36, excepto en aquellos de alto riesgo como diabéticos o con infarto previo37. |
| Fibrinolíticos | • Son eficaces en los pacientes de mayor edad; en pacientes ≥ 75 años sometidos a esta terapia, hay una reducción de la mortalidad relativa del 15%1. • Como efecto adverso grave, se presenta hemorragia intracraneal en 2,9% en>85 años1. El tenecteplasa se asoció a una frecuencia de hemorragia intracraneal menor que con el activador de plasminógeno tisular, aunque ninguno mostró superioridad en los resultados cardiacos1. • Se deben usar, preferiblemente, con anticoagulantes como enoxaparina pues se ha demostrado que en>75 años disminuye el riesgo de sangrado con una dosis de 0,75mg/kg cada 12 horas omitiendo la dosis de carga38. |
Debido al crecimiento de la población adulta con una alta prevalencia de la enfermedad coronaria, el tratamiento de la revascularización en esta población debe responder dos preguntas: 1. ¿Es pertinente el tratamiento invasivo frente a un posible tratamiento médico conservador? 2. ¿Cuál es el tratamiento de revascularización más adecuado, quirúrgico o la intervención percutánea coronaria?
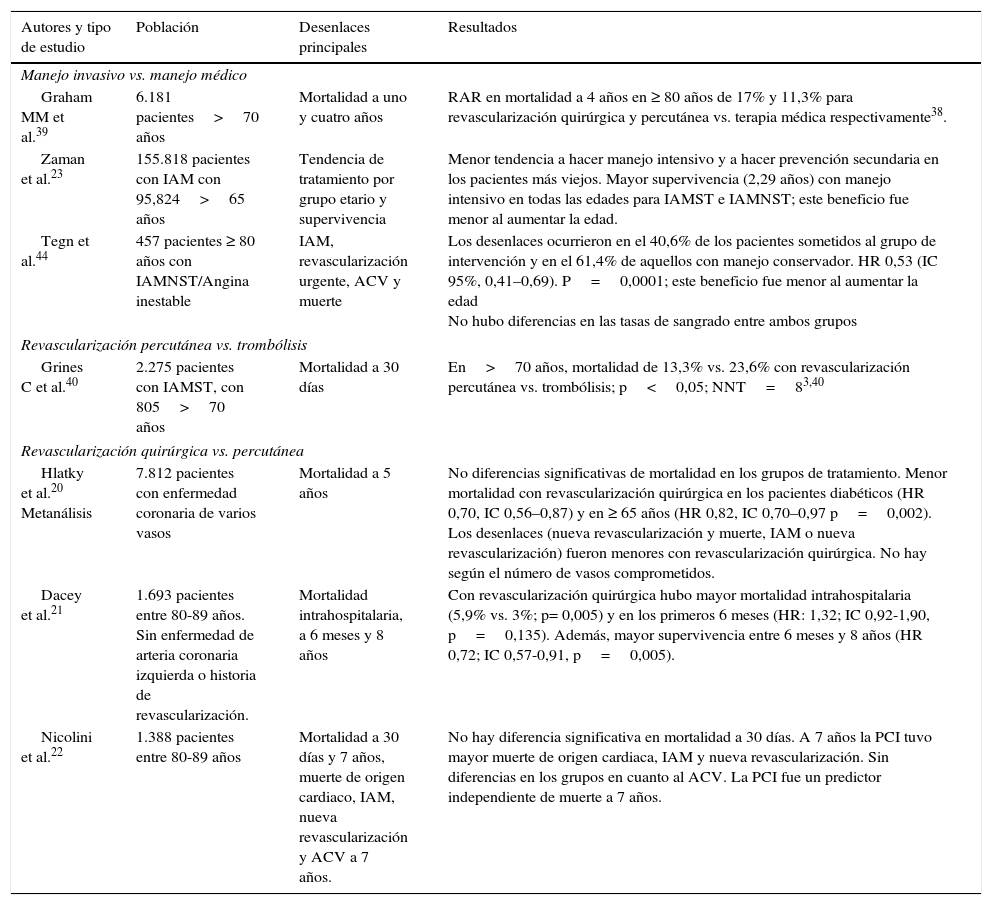
La evidencia científica demuestra que en el SCA el tratamiento agresivo (revascularización quirúrgica y percutánea), representa un mayor beneficio comparado con el manejo médico12,13,15. El estudio FRISC II, en el cual se comparó la terapia inicial conservadora frente a una terapia invasiva dentro de los 7 primeros días en pacientes con síndrome coronario agudo sin elevación del ST, demostró a los 6 meses una tasa menor de muerte o MI, con un beneficio sostenido a los 5 años en pacientes con 65-75 años de edad. A su vez, en el estudio TACTIC TIMI, la terapia invasiva temprana en comparación con la terapia invasiva conservadora demostró un beneficio frente a: la mortalidad, el infarto de miocardio y la rehospitalización por SCA4, (tabla 3).
Revascularización
| Autores y tipo de estudio | Población | Desenlaces principales | Resultados |
|---|---|---|---|
| Manejo invasivo vs. manejo médico | |||
| Graham MM et al.39 | 6.181 pacientes>70 años | Mortalidad a uno y cuatro años | RAR en mortalidad a 4 años en ≥ 80 años de 17% y 11,3% para revascularización quirúrgica y percutánea vs. terapia médica respectivamente38. |
| Zaman et al.23 | 155.818 pacientes con IAM con 95,824>65 años | Tendencia de tratamiento por grupo etario y supervivencia | Menor tendencia a hacer manejo intensivo y a hacer prevención secundaria en los pacientes más viejos. Mayor supervivencia (2,29 años) con manejo intensivo en todas las edades para IAMST e IAMNST; este beneficio fue menor al aumentar la edad. |
| Tegn et al.44 | 457 pacientes ≥ 80 años con IAMNST/Angina inestable | IAM, revascularización urgente, ACV y muerte | Los desenlaces ocurrieron en el 40,6% de los pacientes sometidos al grupo de intervención y en el 61,4% de aquellos con manejo conservador. HR 0,53 (IC 95%, 0,41–0,69). P=0,0001; este beneficio fue menor al aumentar la edad No hubo diferencias en las tasas de sangrado entre ambos grupos |
| Revascularización percutánea vs. trombólisis | |||
| Grines C et al.40 | 2.275 pacientes con IAMST, con 805>70 años | Mortalidad a 30 días | En>70 años, mortalidad de 13,3% vs. 23,6% con revascularización percutánea vs. trombólisis; p<0,05; NNT=83,40 |
| Revascularización quirúrgica vs. percutánea | |||
| Hlatky et al.20 Metanálisis | 7.812 pacientes con enfermedad coronaria de varios vasos | Mortalidad a 5 años | No diferencias significativas de mortalidad en los grupos de tratamiento. Menor mortalidad con revascularización quirúrgica en los pacientes diabéticos (HR 0,70, IC 0,56–0,87) y en ≥ 65 años (HR 0,82, IC 0,70–0,97 p=0,002). Los desenlaces (nueva revascularización y muerte, IAM o nueva revascularización) fueron menores con revascularización quirúrgica. No hay según el número de vasos comprometidos. |
| Dacey et al.21 | 1.693 pacientes entre 80-89 años. Sin enfermedad de arteria coronaria izquierda o historia de revascularización. | Mortalidad intrahospitalaria, a 6 meses y 8 años | Con revascularización quirúrgica hubo mayor mortalidad intrahospitalaria (5,9% vs. 3%; p= 0,005) y en los primeros 6 meses (HR: 1,32; IC 0,92-1,90, p=0,135). Además, mayor supervivencia entre 6 meses y 8 años (HR 0,72; IC 0,57-0,91, p=0,005). |
| Nicolini et al.22 | 1.388 pacientes entre 80-89 años | Mortalidad a 30 días y 7 años, muerte de origen cardiaco, IAM, nueva revascularización y ACV a 7 años. | No hay diferencia significativa en mortalidad a 30 días. A 7 años la PCI tuvo mayor muerte de origen cardiaca, IAM y nueva revascularización. Sin diferencias en los grupos en cuanto al ACV. La PCI fue un predictor independiente de muerte a 7 años. |
El beneficio de la terapia invasiva no solo impacta en el SCA, ya que la revascularización ha demostrado ser un método adecuado en pacientes ancianos con enfermedad cardiaca isquémica estable, en donde estudios como el TIME y el APPROACH demostraron una mejoría sintomática, en la calidad de vida y una reducción en la muerte, el infarto de miocardio y la readmisión por SCA a los 6 meses y a los 4 años, respectivamente4.
Con respecto al manejo percutáneo, Luca y Cols., demuestran en su estudio16, que a pesar de una mayor mortalidad a largo plazo comparada con pacientes jóvenes (HR=2,17 [IC 95%, 1,97–2,39]), la edad no tuvo impacto en el riesgo de reinfarto (p=0,36), trombosis del stent (p=0,84) ni revascularización del vaso culpable (p=0,54)16,17. Por su parte, Fox y Cols.18, evaluaron el impacto de realizar la revascularización invasiva rutinaria (IR) vs. selectiva (IS) en 5.467 pacientes con IAMNST de los cuales el 48,6% eran ≥ 65 años, encontrando que aquellos llevados a IR presentaron menor riesgo de muerte cardiovascular o IAM no fatal (HR 0,81; IC 95%, 0,71–0,93; p=0,002), menor mortalidad por todas las causas (HR 0,85; IC 95%, 0,75–0,96; p=0,008) y menos IAM no fatal (HR 0,77, IC 95%, 0,65–0,90; p=0,001), (tabla 3).
Completando la evidencia en poblaciones de edad avanzada está el estudio «After eighty» realizado en pacientes con diagnóstico de IAMNST o angina inestable y edad ≥ 80 años de edad, demostró que la estrategia invasiva, incluyendo la PCI y el bypass coronario más la terapia médica óptima es superior al tratamiento médico óptimo solo, en pacientes clínicamente estables, sin diferencias en las tasas de complicaciones entre ambos grupos. No obstante, no es posible concluir si estos resultados son iguales para aquellos pacientes mayores a 90 años de edad, pues la eficacia de dicha intervención fue menor al aumentar la edad19.
Al evaluar las dos opciones de revascularización en la enfermedad isquémica cardiaca (CABG vs. PCI) factores como: las morbilidades asociadas, el riesgo de mortalidad y las posibles complicaciones deben ser tenidas en cuenta. La elección de la estrategia de la revascularización se torna más complicada en los pacientes con la enfermedad multivaso o las afecciones del tronco principal izquierdo, los hallazgos prevalentes en las poblaciones mayores que a su vez presentan altas tasas de comorbilidades. La revascularización quirúrgica presenta mejores resultados a largo plazo ya que se asocia a menos reinfartos, reintervenciones y mayor supervivencia, (tabla 4)20–22. No obstante, a corto plazo tiene mayor mortalidad intrahospitalaria comparada con la revascularización percutánea21. Weintraub y Cols., demostraron que la mortalidad al año es similar en pacientes revascularizados con CABG y PCI, no obstante, la CABG presenta una mayor sobrevida y reducción en Ictus e infartos de miocardio a los 4 años de la intervención.
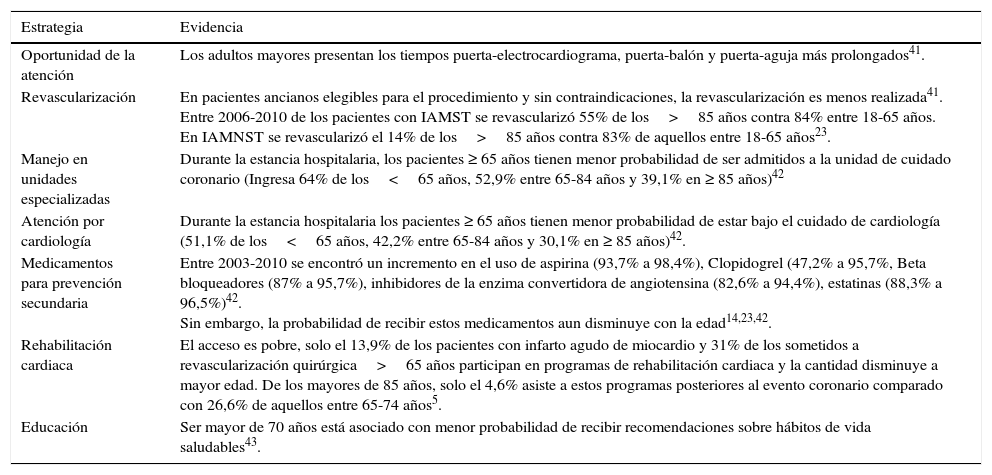
Estrategias de manejo de síndrome coronario agudo en edad avanzada
| Estrategia | Evidencia |
|---|---|
| Oportunidad de la atención | Los adultos mayores presentan los tiempos puerta-electrocardiograma, puerta-balón y puerta-aguja más prolongados41. |
| Revascularización | En pacientes ancianos elegibles para el procedimiento y sin contraindicaciones, la revascularización es menos realizada41. Entre 2006-2010 de los pacientes con IAMST se revascularizó 55% de los>85 años contra 84% entre 18-65 años. En IAMNST se revascularizó el 14% de los>85 años contra 83% de aquellos entre 18-65 años23. |
| Manejo en unidades especializadas | Durante la estancia hospitalaria, los pacientes ≥ 65 años tienen menor probabilidad de ser admitidos a la unidad de cuidado coronario (Ingresa 64% de los<65 años, 52,9% entre 65-84 años y 39,1% en ≥ 85 años)42 |
| Atención por cardiología | Durante la estancia hospitalaria los pacientes ≥ 65 años tienen menor probabilidad de estar bajo el cuidado de cardiología (51,1% de los<65 años, 42,2% entre 65-84 años y 30,1% en ≥ 85 años)42. |
| Medicamentos para prevención secundaria | Entre 2003-2010 se encontró un incremento en el uso de aspirina (93,7% a 98,4%), Clopidogrel (47,2% a 95,7%, Beta bloqueadores (87% a 95,7%), inhibidores de la enzima convertidora de angiotensina (82,6% a 94,4%), estatinas (88,3% a 96,5%)42. Sin embargo, la probabilidad de recibir estos medicamentos aun disminuye con la edad14,23,42. |
| Rehabilitación cardiaca | El acceso es pobre, solo el 13,9% de los pacientes con infarto agudo de miocardio y 31% de los sometidos a revascularización quirúrgica>65 años participan en programas de rehabilitación cardiaca y la cantidad disminuye a mayor edad. De los mayores de 85 años, solo el 4,6% asiste a estos programas posteriores al evento coronario comparado con 26,6% de aquellos entre 65-74 años5. |
| Educación | Ser mayor de 70 años está asociado con menor probabilidad de recibir recomendaciones sobre hábitos de vida saludables43. |
Las guías AHA/ACC establecen que es razonable escoger CABG sobre PCI en el síndrome coronario agudo sin elevación del ST, particularmente, en pacientes diabéticos o en aquellos con enfermedad triple vaso compleja para reducir: los eventos cardiovasculares, la readmisión y mejorar la sobrevida. Las guías ESC establecen que los ancianos deben ser considerados para una terapia invasiva temprana con la opción de revascularización, después de evaluar los riesgos y los beneficios.
A pesar de que la evidencia indica que los pacientes de edad avanzada obtienen la máxima reducción del riesgo con manejo invasivo y atención integral. Se tienden a omitir tratamientos intervencionistas al igual que a evitar medicamentos para la prevención secundaria con los cuales se podrían beneficiar esta población23, además, persiste la discrepancia entre las edades respecto al acceso a un manejo óptimo en los diferentes sistemas de atención en salud, implicando un peor pronóstico para estos pacientes, como se describe en la tabla 4.
Toda la evidencia en estudios clínicos hasta el momento establece que el manejo de poblaciones de pacientes mayores con SCA sin elevación del ST se debe centrar en el paciente específico, considerando sus preferencias y teniendo en cuenta: las comorbilidades, el estado funcional y cognitivo al igual que su expectativa de vida.
FragilidadDebido a la mayor proporción de población anciana e incremento de la complejidad de los pacientes, la fragilidad se ha convertido en un aspecto sobresaliente en la medicina cardiovascular. Constituye un síndrome biológico que refleja un estado de menor reserva fisiológica y vulnerabilidad ante estresores (por ejemplo: enfermedades agudas o crónicas, cirugías)24. Su prevalencia en la población general es de 10% y en personas con enfermedad cardiovascular oscila entre 10-60%, incrementando la mortalidad 2 veces24,25. La causa de esta declinación funcional es multifactorial e involucra múltiples órganos y sistemas25. Cuando un paciente frágil se expone a algún estresor está en riesgo de presentar: una descompesación marcada y desproporcionada, eventos adversos, complicaciones de procedimientos, recuperación prolongada, declinación funcional, discapacidad y mortalidad24.
Las innovaciones técnicas de las que se dispone actualmente permiten usar una serie de dispositivos y procedimientos, sin embargo, surge la duda sobre el beneficio individual en ciertos pacientes sumado a los costos en los sistemas de salud, lo que obliga a intensificar la selección de los mismos. De esta forma se busca prevenir que un paciente reciba una intervención costosa pero fútil24. Ante ello, evaluar la fragilidad permite estimar el riesgo y guiar un manejo personalizado que maximice la probabilidad de un desenlace positivo, teniendo en cuenta que el paciente frágil enfrenta un mayor riesgo derivado de procedimientos invasivos pero también un beneficio potencial de intervenciones como la rehabilitación cardiaca.
Se han desarrollado más de 20 herramientas para evaluar la fragilidad, lo que explica la variabilidad en los estudios y la confusión respecto a cuál herramienta usar. La mayoría se basa en 1 o más de los 5 dominios centrales que define el fenotipo: la lentitud, la debilidad, la baja actividad física, el agotamiento y el desgaste24–26; estos se pueden considerar individualmente o en varias escalas, ver tabla 5.
Evaluación de la fragilidad
| Dominio | Herramienta | Definición | Puntos de corte |
|---|---|---|---|
| Lentitud | Prueba de velocidad de la marcha en 5m | Paciente detrás de la línea de inicio, se le solicita que camine a un ritmo cómodo hasta pasar la línea final a los 5m. Repetir 3 veces y promediar. | Lento:<0,83m/s (< 6 s). Muy lento:<0,65m/s (> 7,7s) Extremadamente lento:<0,50m/s (> 10 s) |
| Debilidad | Prueba de fuerza de tensión | Se le pide al paciente que apriete un dinamómetro lo más fuerte posible, repetir 3 veces (una con cada mano y otra con la más fuerte), reportar el valor máximo. | Hombre:<30kg. Mujer:<20kg. |
| Baja actividad física | Cuestionarios de actividad física | Existen varios cuestionarios. Se recomienda los que miden actividad en Kcal/semana (Minnesota Leisure Time Activity, PASE, Paffenbarger Physical Activity Questionnaire) | Hombre:<383kcal/semana Mujer:<270kcal/semana |
| Agotamiento | Cuestionario CES-D Cuestionario de energía | Se hacen 2 preguntas: Qué tan frecuente en la última semana sintió que todo lo que hacía era un esfuerzo?/como si no pudiera continuar? (frecuente ≥ 3 días, poco frecuente 0-2 días). Se hacen 7 preguntas sobre la falta de energía durante el mes pasado. | Positivo si responde frecuente a cualquier pregunta. Positivo si criterio mayor+2 de los 6 menores. |
| Desgaste | Pérdida de peso Albúmina sérica | Pérdida de peso relacionada con dieta o ejercicio. Medicion de albúmina sérica. | > 10 libras el año pasado ≤ 3.3g/dl |
| Short Physical Perfomance Battery | Test de equilibrio Test de la silla Test de velocidad de la marcha en 5m | Paciente en posición de semitandem por 10 s; si es capaz solicitar que permanezca en tamdem por 10 s; si no es capaz permanecer con los pies uno al lado del otro por 10 s. Paciente sentado en una silla con espalda recta, pedir que se pare 5 veces lo más rápido posible con las manos cruzadas sobre el pecho. Medir el tiempo que tarde en levantarse las 5 veces. Ya descrito. | 0= lado a lado 0-9 s 1= lado a lado 10 s 2=tándem 0-2 s 3=tándem 3-9 s 4=tándem 10 s 0=incapaz 1= ≥ 16,7 s 2=13,7-16,6 s. 3=11,2-13,6 s. 4=≤ 11,1 s. 0=incapaz. 1=>11,6 s. 2=8,3-11,5 s. 3=6,5-8,2 s. 4=≤ 6.4 s. Fragilidad score ≤ 5/12. |
| Escala de Fried | Velocidad de marcha en 5m Prueba de fuerza de tensión Cuestionario de actividad física Cuestionario CESD Pérdida de peso | Ya descrito. |
Adaptado de Afilalo, J et al. Frailty assessment in the cardiovascular care of older adults. JACC. 2014;63(8):747-762.
La discapacidad, definida como la dificultad o dependencia para desempeñar actividades de la vida diaria o actividades instrumentales, erróneamente se considera como la fragilidad. No obstante, es más un desenlace adverso asociado con la fragilidad o una entidad separada pero no intercambiable a la hora de evaluar los pacientes24.
Respecto a la enfermedad coronaria, un estudio en ancianos llevados a PCI en la Clínica Mayo, la fragilidad aumentó el riesgo de mortalidad a 3 años (28% vs. 6%; OR 2,74). Otro estudio en pacientes llevados a PCI encontró la «caquexia/fragilidad» como el predictor más potente de la mortalidad a 18 meses (HR: 14). Igualmente, un estudio en>75 años con IAMNST concluyó que la fragilidad tenía una asociación independiente con la mortalidad intrahospitalaria, la mortalidad a un mes y cuidados hospitalarios prolongados; en el seguimiento a un año hubo un incremento en la mortalidad en pacientes frágiles comparado con los no frágiles (HR 4,3, IC 95% 2,4–7,8)27.
Varios estudios han demostrado que los pacientes frágiles fueron manejados de forma menos agresiva comparada con aquellos no frágiles, sin embargo, aun no es claro si esto es beneficiosos o no para este grupo poblacional. Además, era menos probable que recibieran IECA (71% vs. 81% y betabloqueadores (63% vs. 80%), tenían menos probabilidad de admisión a la unidad coronaria (35% vs. 54%), realización de PCI (15% vs. 46%) o CABG (9% vs. 16%)24.
Lo anterior muestra la importancia de evaluar la fragilidad en la valoración integral del paciente de edad avanzada y la toma de decisiones en su manejo. Para ello se requiere el establecimiento de una escala de fragilidad de fácil aplicación y su inclusión en escalas de predicción de morbilidad y mortalidad asociada con intervenciones cardiovasculares.
ConclusionesLos cambios fisiológicos de la vejez junto a las comorbilidades que se suman con los años, hacen que la población añosa tenga alto riesgo de sufrir el síndrome coronario agudo y sus complicaciones tanto agudas como crónicas. La evidencia científica ha demostrado que la revascularización quirúrgica o percutánea es superior a la terapia médica en estos pacientes. Sin embargo, se ha encontrado que el tratamiento que se les proporciona está lejos de ser el ideal, con pocos pacientes sometidos a estos procedimientos. Queda entonces no solo el compromiso del cuerpo médico de conocer la evidencia existente, si no llevarla a la práctica, con lo que muy probablemente se incidirá en mejores resultados y se lograran salvar más vidas y obtener mejor calidad de vida en el grupo de adultos mayores.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesLos autores de este artículo declaran no tener ningún conflicto de intereses.