El síndrome de hemimelia del peroné incluye un amplio espectro de problemas entre los que se pueden encontrar grados variables de hipoplasia del peroné, laxitud ligamentaria de la rodilla, hipoplasia del cóndilo lateral femoral, genu valgo, deformidades angulares de la tibia, acortamiento tanto del fémur como de la tibia, coaliciones tarsianas, agenesia de los rayos laterales del pie y pie equino valgo. La asociación de la deformidad de pie equino varo con hemimelia del peroné es más común que lo reportado previamente. La presencia de una coalición del retropié es un hallazgo relativamente constante, y esta condición debe ser anticipada por el cirujano tratante del pie equino varo. En este artículo se presenta un caso clínico de asociación de hemimelia de peroné con pie equino varo; el pie fue tratado con métodos convencionales de manejo, sin considerarse la presencia de coalición tarsal del retropié, los cuales fueron fallidos.
The fibular hemimelia syndrome includes a wide range of problems among which can be found varying degrees of fibular hypoplasia, knee joint laxity, hypoplastic lateral femoral condyle, genu valgus, angular deformities of the tibia, shortening of both femur and tibia, tarsal coalitions, agenesis of the lateral beams of the foot, and equinovalgus foot deformity. However, the association of clubfoot deformity with fibular hemimelia is more common than previously reported. A relatively consistent finding is the presence of a coalition of the hindfoot, and this condition should be anticipated by the surgeon treating the clubfoot. In this paper a case is presented of a fibular hemimelia associated with clubfoot in a patient previously treated with unsuccessful conventional methods of management for the clubfoot, by omitting the presence of hindfoot and tarsal coalition.
La hemimelia del peroné es uno de los trastornos más frecuentes de los huesos largos, que incluye grados variables de hipoplasia del peroné, acortamiento de la tibia y el fémur, genu valgo con hipoplasia del cóndilo femoral externo, laxitud ligamentosa de la rodilla, arqueamiento de la tibia, articulación del tobillo en rótula o enartrosis “ball and socket” —la articulación tibio-astragalina es una diartrosis de género troclear y de tipo uniaxial—, coaliciones tarsales y desaparición de los rayos laterales del pie. En la forma más severa el peroné está ausente, el tercio distal de la tibia está inclinado hacia anterior y el pie está en equino-valgo. Las publicaciones mencionan la asociación de este síndrome con equino del tobillo o pie equino valgo. La asociación de pie equino varo (PEV) y hemimelia de peroné es reportada muy esporádicamente en la literatura1–12.
Panting y Williams reportaron 10 pacientes con deficiencia femoral focal proximal y hemimelia del peroné, incluyendo un paciente con pie equino varo tratado con amputación de Syme. Achterman y Kalamchi describen 81 pacientes con 97 extremidades con hemimelia del peroné. Cuatro pacientes con deformidad tipo 1A tuvieron posición equino-varo. En el estudio de Letts y Vincent, de 24 pacientes con 30 extremidades afectadas, hubo un paciente con deformidad en equino varo del lado contralateral. En esta extremidad no reportaron si existían hallazgos de hemimelia del peroné o hipoplasia leve del peroné13.
Pappas y Millar describieron 51 pacientes con “ball and socket” del tobillo. Uno de los pacientes de esta serie presentó una deformidad en equino varo. El paciente tenía leve acortamiento de la extremidad; sin embargo, no fueron consignados hallazgos de presencia de hipoplasia leve del peroné, falta de los rayos laterales o coaliciones tarsianas14.
Birch et al. reportaron 12 pies con PEV en un estudio de 146 extremidades en 122 pacientes con hemimelia de peroné15. Caskey y Lester en 2002 realizaron un estudio para determinar la incidencia del pie equino varo en una población de pacientes con hemimelia de peroné tratados en un periodo de 70 años. Ellos identificaron 23 casos de pie equino varo en 121 pacientes con 147 extremidades comprometidas. Se conservó el pie en 19 extremidades y a 4 se les realizó amputación de Syme, por no haber logrado obtener un pie plantígrado funcional. Las coaliciones del retropié estaban presentes en 18 de las extremidades, y 19 extremidades tenían ausencia de uno o más de los rayos laterales del pie.
Las anomalías de los pies, incluyendo la ausencia de los rayos laterales y las coaliciones tarsianas, se asocian frecuentemente con el síndrome de hemimelia de peroné. La presencia de coalición tarsal puede contribuir a la deformidad del pie en estos niños. La prevalencia de la coalición tarsal en la hemimelia del peroné no se conoce, pero es frecuente. Grogan, Holt y Ogden reportaron que 13 de 17 pacientes con hemimelia del peroné tenían coalición tarsal documentada por disecciones anatómicas después de amputaciones de Syme16. La coalición talo-calcánea fue la fusión más común en esta serie. Los niños con ausencia de rayos laterales tenían más probabilidades de tener una coalición que aquellos con un pie normal. Las coaliciones no suelen ser evidentes en las radiografías iniciales, y la resonancia magnética es sugestiva, pero no conclusiva para poder definir la verdadera deformidad cartilaginosa. Achterman y Kalamchi reportan ausencia de los rayos laterales en 57 de 97 extremidades comprometidas. Las coaliciones tarsales fueron observadas en 42 de las 97 extremidades, siendo las más comunes las coaliciones talo-calcáneas. Cuatro pacientes de esta serie tuvieron posición en PEV, pero en estos pies no se describe asociación de esta deformidad con coaliciones o con ausencia de los rayos laterales17.
En el estudio de Caskey y Lester, 18 de los 23 pacientes con PEV y hemimelia peronera tenían coaliciones del retropié. Las coaliciones talo-calcáneas fueron las más comunes. De estos 23 pacientes, 18 tuvieron ausencia de uno o más rayos laterales. Los 5 pacientes con un pie normal con rayos completos tenían una mínima hipoplasia del peroné.
En la hemimelia del peroné no es infrecuente la articulación del tobillo en “ball and socket”. Achterman y Kalamchi reportaron articulaciones del tobillo en “ball and socket” en 38 de 46 extremidades comprometidas. No se describen asociaciones entre la presencia de coaliciones y tobillos en “ball and socket”. Lamb describió tobillos con articulaciones en “ball and socket” en 5 pacientes: 3 pacientes tenían acortamiento congénito de la extremidad y 2 de ellos tenían hemimelia del peroné; 4 de esos 5 pacientes tenían coaliciones tarsales18. Takakura et al. describieron 7 pacientes con 10 articulaciones del tobillo en “ball and socket”. Todos los casos tuvieron acortamiento de la extremidad y todos, excepto uno, tenían coalición tarsal. Un paciente tenía una deformidad en PEV con coalición subastragalina encontrada en el momento de la cirugía19. Pappas y Miller describieron 51 pacientes con 55 extremidades cortas y con articulaciones del tobillo en “ball and socket”. Un paciente tenía PEV y acortamiento menor de la tibia. Este paciente tenía un pie con todos los rayos y no tenía coalición; no se describe si tenía hipoplasia leve del peroné u otros hallazgos del síndrome de hemimelia peronera. En la serie de Caskey y Lester, 7 de los 23 pacientes con PEV y hemimelia del peroné tenían articulaciones del tobillo en “ball and socket”. Uno de estos 7 pacientes tenía un pie con los 5 rayos sin coalición tarsal; los otros 6 pacientes tenían coalición tarsal, así como ausencia de uno o dos rayos del pie.
Se han descrito anormalidades vasculares en el PEV, como también en el síndrome de hemimelia del peroné. Hootnicket et al. describieron 3 pacientes con hemimelia del peroné y displasia vascular de la extremidad inferior. El patrón anormal estuvo caracterizado por persistencia de un primordio vascular embrionario y ausencia de la arteria tibial anterior y sus ramas terminales.
Hootnick et al. también describen 2 pacientes con tres PEV con disminución en el tamaño de la arteria de tibial anterior y ausencia o disminución de la arteria pedia20,21. Ben-Menachem y Butler, así como Greider et al., también describen la dependencia de los PEV de la arteria tibial posterior y la deficiencia o ausencia de la arteria pedia22,23.
Caskey y Lester realizaron estudio de resonancia magnética arterial a 5 de sus pacientes; 3 de ellos presentaban anomalías vasculares similares a las descritas por otros autores utilizando la angiografía. Siete pacientes tenían pulsos evaluados solo por palpación. Uno de ellos no tenía pulsos palpables y uno tenía ausencia de pulso palpable de la arteria pedia.
EtiologíaHootnick et al., en 3 pacientes con hemimelia del peroné, demostraron una asociación de malformaciones de los huesos y de las arterias consistente en una lesión en el feto en la quinta semana de vida embrionaria. Farmer, Coventry y Panting creían que la hemimelia del peroné era debida a una lesión en el feto antes de la octava semana de vida fetal. En la tabla 1 se resumen los factores etiológicos de las deficiencias congénitas de las extremidades inferiores24.
Factores etiológicos de las deficiencias congénitas de las extremidades inferiores
| Causa | Porcentaje de causalidad | Factores asociados |
|---|---|---|
| Desconocida | 60–70% | Error en el control genético del desarrollo de la extremidad |
| Interrupción de la irrigación arterial | ||
| Amputación intrauterina (síndrome de bandas amnióticas, displasia de Streeter) | ||
| Ambiental | 10% | Infecciones maternas (3%) |
| Enfermedades maternas (4%) | ||
| Alteraciones uterinas (2%) | ||
| Exposición a fármacos, agentes químicos o irradiación (1%) | ||
| Origen citogenético | 5% | |
| Mutaciones por patrones mendelianos | 15% |
Se han propuesto diferentes clasificaciones para la hemimelia de peroné, la mayoría de ellas de tipo puramente descriptivo. Frantz y O’Rahilly, referenciados por Duraiswami, clasifican las deficiencias congénitas de las extremidades inferiores25 (tabla 2). Coventry y Johnson en 1952 y Achterman y Kalamchi en 1979 clasifican de manera aislada la hemimelia del peroné (tablas 3 y 4). Letts en 1993 y Stanitski en 2003 presentan clasificaciones de la hemimelia del peroné tomando como parámetro la dismetría de las extremidades (tablas 5 y 6).
Clasificación de Frantz y O’Rahilly para las deficiencias congénitas de las extremidades inferiores
| Clasificación | Descripción | |
|---|---|---|
| Terminales | Extremo distal comprometido o ausente | |
| Intercalares | Extremo distal indemne (compromiso del segmento intermedio) | Transversas (compromiso de todo el diámetro de la extremidad) |
| Para-axiales: | ||
| Preaxial (compromiso del componente interno) | ||
| Postaxial (compromiso del componente externo) |
Clasificación de Coventry
| Clasificación | Descripción |
|---|---|
| Tipo I | Compromiso de un solo miembro, desde acortamiento hasta ausencia parcial de su tercio o mitad superior. El acortamiento de la tibia y la desigualdad en longitud de las extremidades inferiores suele ser mínima y no hay otras anomalías del pie. |
| Tipo II | Compromiso unilateral. La deficiencia peronera es completa, con displasia intensa de todo el miembro inferior. Su acortamiento es notable, la tibia está curvada y angulada en sentido antero-medial y hay malformación del pie. |
| Tipo III | El compromiso puede ser bilateral, y puede acompañarse de otras malformaciones como ausencia parcial o completa de los miembros superiores, deficiencia femoral proximal focal y ausencia parcial o completa de la tibia y el pie contralaterales. |
Clasificación de Achterman y Kalamchi
| Clasificación | Descripción | Imagen | ||
|---|---|---|---|---|
| 1: Ausencia parcial del peroné | 1A: | Peroné corto | Extremo proximal: La epífisis del peroné es distal. | |
| Extremo distal: La epífisis del peroné es proximal. | ||||
| 1B: | Ausencia de 30–50% del peroné proximal | En la mortaja tibio-peronera el peroné es corto. | ||
| El talón se deforma en valgo. | ||||
| 2: Peroné ausente |
Clasificación de Stanitski
| Parámetro | Clasificación |
|---|---|
| Según la longitud o tamaño del peroné | Tipo I: Peroné casi normal |
| Tipo II: Peroné pequeño o miniatura | |
| Tipo III: Ausencia completa del peroné | |
| Según la articulación tibio-talar y la morfología de la epífisis distal de la tibia | H: Horizontal |
| V: Valgus (epífisis triangular distal) | |
| S: Esférico | |
| C: Existe compromiso del tarso | |
| Según el número de metatarsianos comprometidos | Del primero al quinto, de medial a lateral |
El diagnóstico es clínico y cuando existe una deformidad aparente de la extremidad este se realiza desde el momento del nacimiento26. Es posible que no se logre diagnosticar tempranamente un acortamiento de la extremidad en los casos de hemimelia con peroné corto leve, sino hasta que el niño comienza la bipedestación y la marcha. En los casos severos de hemimelia del peroné, la deformidad puede ser detectada desde etapas tempranas debido a las deformidades angulares que presenta la tibia. Además, en estos casos suele haber asociación con fémur corto, lo cual contribuye a un evidente acortamiento de la extremidad. La deformidad en equino-varo del pie puede ocultar inicialmente la coexistencia de una hemimelia del peroné, pues esta es la deformidad congénita del pie más frecuentemente encontrada. Solamente la resistencia a los tratamientos convencionales o la detección temprana de una coalición tarsiana del retropié pueden hacer la sospecha de la deficiencia del peroné27–29.
En la hemimelia del peroné, cuando el compromiso es unilateral, el lado más frecuentemente comprometido es el derecho. Esta entidad tiene un predominio de presentación en la mujer, en una relación de 2:1. La herencia no es un factor principal en la aparición de esta deformidad, que ocurre antes de la octava semana de la vida fetal, periodo en el que ocurre el anclaje de las extremidades (entre la sexta y octava semanas). Según Middleton (referenciado por Achterman y Kalamchi), el acortamiento de los músculos peroneros y del tríceps sural produce una tensión indebida sobre la tibia y el pie con arqueamiento de la pierna y aparición de la deformidad equino-valga del pie. En la tabla 7 se describen algunas de las características clínicas más sobresalientes de la hemimelia del peroné30–32.
Características clínicas más sobresalientes de la hemimelia del peroné
| Características clínicas | Descripción / Imagen |
|---|---|
| Acortamiento o deformidad del fémur | En el 70% de las hemimelias tipo 1 |
| En el 50% de las hemimelias tipo 2 | |
| Deficiencias femorales | En el 15% de las deficiencias del peroné |
| • Fémur corto | |
| • Ausencia del ligamento cruzado anterior | |
| • Hipoplasia del cóndilo femoral externo (genu valgo) | |
| Acortamiento severo o ausencia del peronécon incurvación de la tibia | |
| Tobillo normal o deformidad en valgo con presentación radiológica en “ball and socket” |
Para definir el plan de tratamiento de la hemimelia del peroné se toma en cuenta la magnitud del acortamiento de la extremidad afectada, la funcionalidad del pie y la ausencia distal (parcial o total) del peroné33–40 (tabla 8).
Factores para la definición del tratamiento en la hemimelia de peroné
| Factores |
|---|
| Magnitud del acortamiento proyectada al finalizar el crecimiento |
| Funcionalidad del pie |
| Ausencia distal (parcial o total) del peroné |
| Magnitud de la dismetría: |
| • La discrepancia al nacimiento es mayor de 5cm y hay deficiencia grave del pie: desarticulación |
| • La longitud de la extremidad afectada es menos de 1/3 de la sana: alargamiento óseo |
| • La longitud de la extremidad afectada es más de 1/3 de la sana: desarticulación |
Existen varios métodos para la predicción del acortamiento final de la extremidad. Teniendo en cuenta que la etiología es congénita, se puede asumir una tasa de inhibición de crecimiento constante. Los métodos más utilizados son: 1) Método aritmético y de predicción descrito por Green y Anderson: actualmente tiene poca utilidad, se puede aplicar cuando la dismetría esperada es tratable únicamente con fisiodesis41,42; 2) Método de Moseley: requiere controles radiográficos por tres años y evaluación de la edad ósea, se grafica la tendencia en un normograma, permite calcular la discrepancia final y si se requiere alargamiento óseo adicional, así como el momento ideal para la fisiodesis43,44; 3) Método matemático de Paley et al.: sirve para la predicción de la discrepancia en la longitud de las extremidades y para calcular el momento adecuado de la fisiodesis mediante el diseño de un multiplicador sobre la edad en años y meses para los niños de ambos sexos, permite determinar la discrepancia final sin importar las diferencias raciales y no requiere determinar la edad ósea para sus cálculos45.
Caso clínicoNiña de tres años de edad con síndrome de hemimelia de peroné derecho tipo 1A (según la clasificación de Achterman y Kalamchi), ausencia congénita del ligamento cruzado anterior de la rodilla derecha y pie equino varo congénito (PEVC) derecho. Previamente se le había diagnosticado luxación del desarrollo bilateral de las caderas, por lo cual a la edad de 14 meses se le había practicado en otra institución una reducción cerrada de las caderas con tenotomía de los aductores e inmovilización en yeso. El pie derecho había sido tratado desde el nacimiento con manipulaciones y posteriormente mediante el método de Ponseti con colocación de 6 yesos. A la edad de 21 meses se le practicó en otra institución en el pie derecho liberación posterior e interna ampliada sin conseguirse corrección de las deformidades.
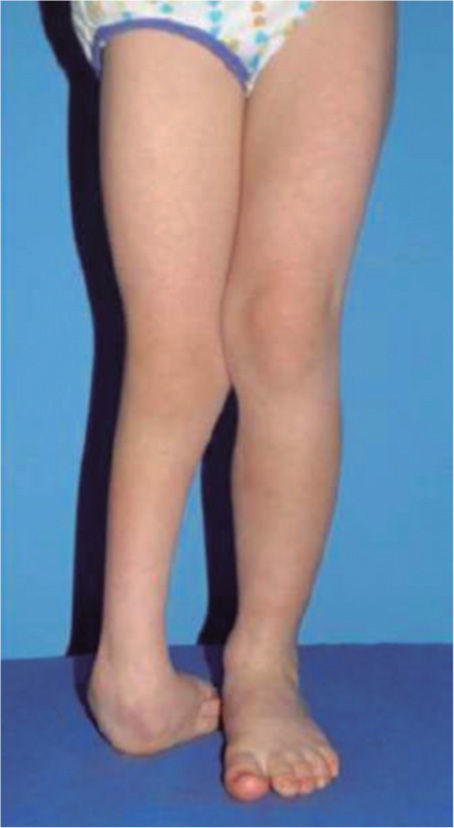
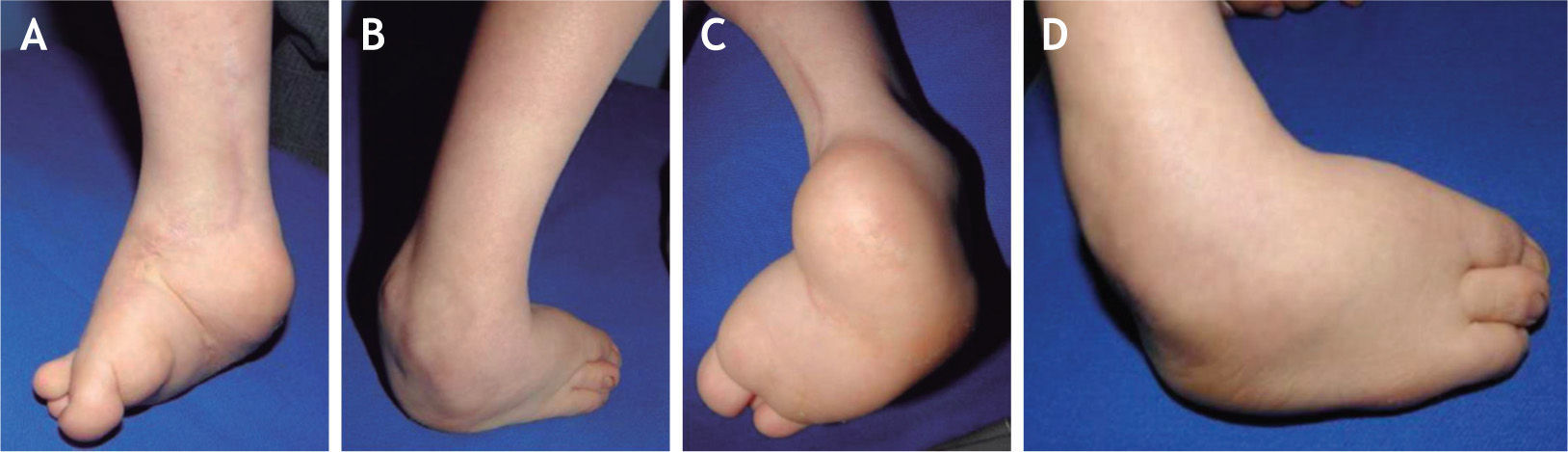
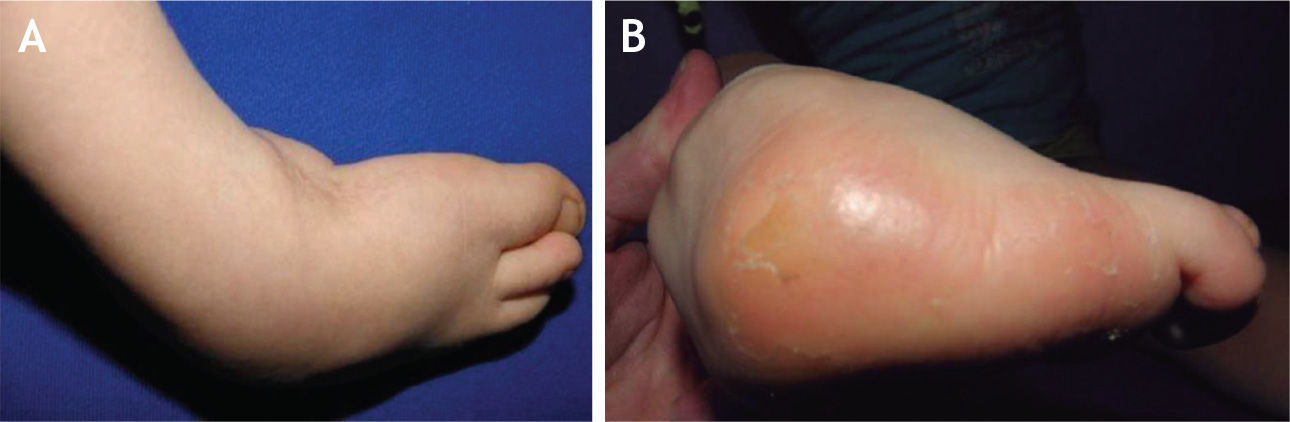
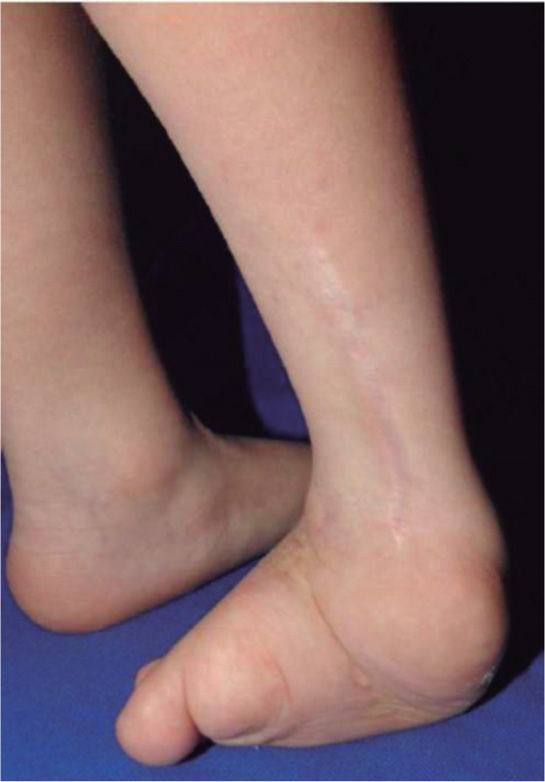
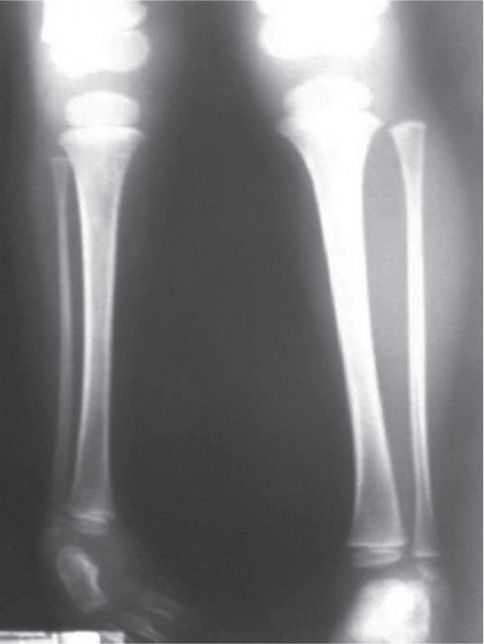
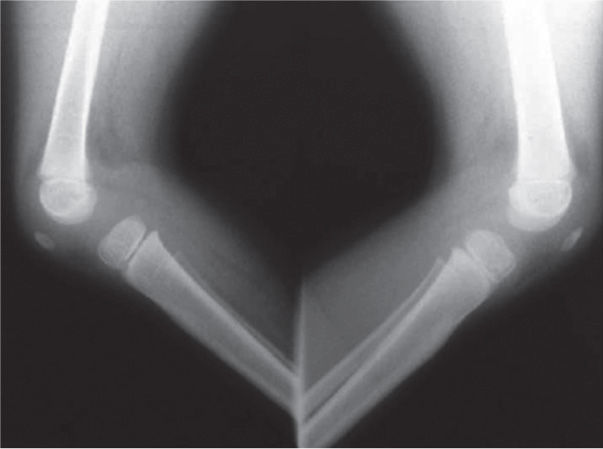
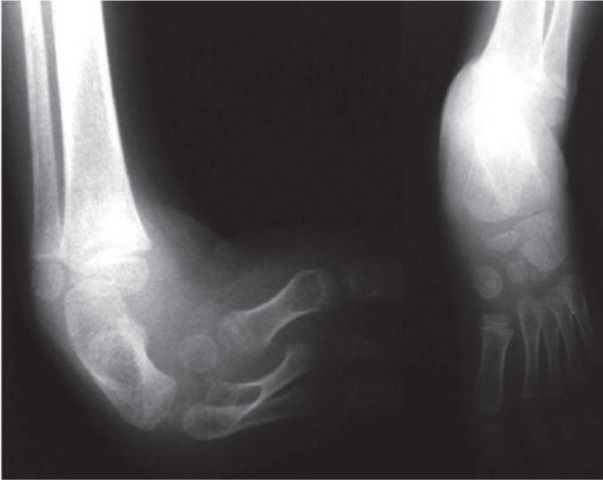
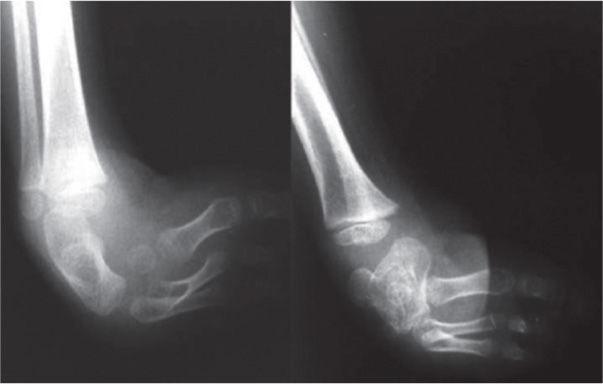
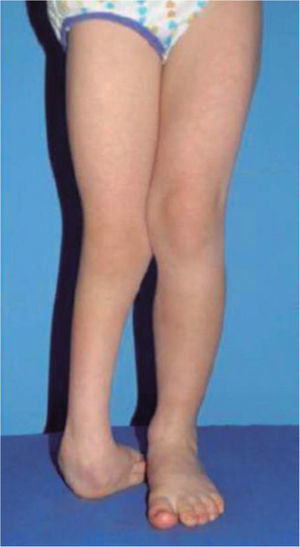
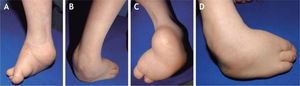
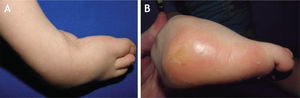
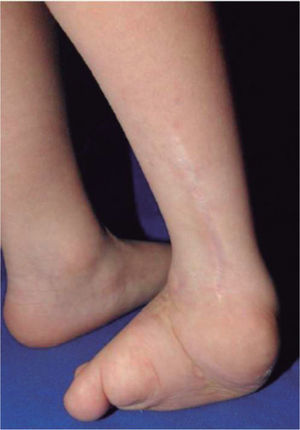
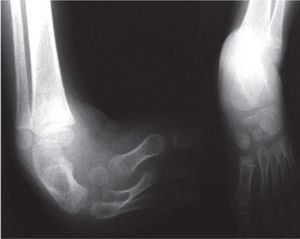
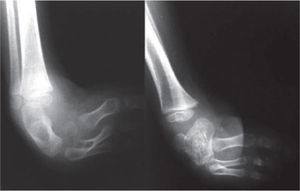
El 20 de marzo de 2011, la niña consultó al Servicio de Ortopedia Infantil del Hospital Infantil Universitario de San José, Bogotá, Colombia, donde se valoró clínicamente encontrándose caderas estables con arcos completos de movimiento, y aunque presentaba cojera para la marcha por acortamiento del miembro inferior derecho, no se encontró marcha de Trendelenburg. En la rodilla derecha presentaba deformidad en valgo asimétrico con signos de inestabilidad anterior, sin inestabilidad rotatoria ni presencia de signos de lesión de los meniscos. La articulación patelofemoral se encontró normal. Presentaba acortamiento real de la extremidad derecha de 5cm, con signos de Galeazzi y de Allis positivos, lo cual sugiere acortamiento tanto del componente femoral como de la tibia (fig. 1). El pie derecho presentaba deformidades estructuradas y rígidas en equino del tobillo, varo rígido del retropié, aducto del antepié y en cavo, con agenesia del cuarto y quinto rayos (fig. 2). Presentaba una gran bursa de apoyo limpia en el borde dorso-externo (fig. 3). Los pulsos arteriales tibial posterior y tibial anterior estaban presentes. La incisión quirúrgica antigua para la liberación postero-interna ampliada era retráctil y estaba adherida a los planos profundos (fig. 4).
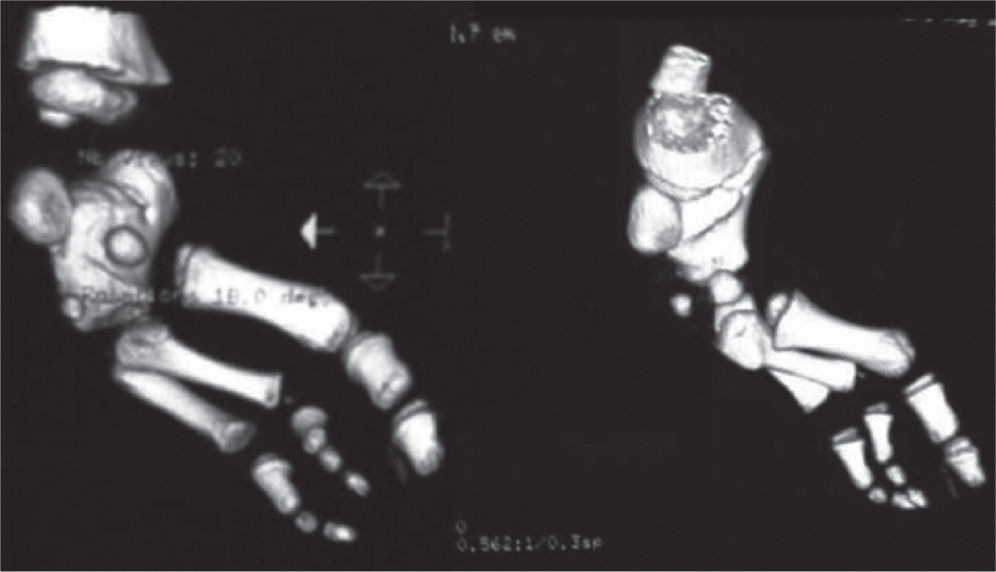
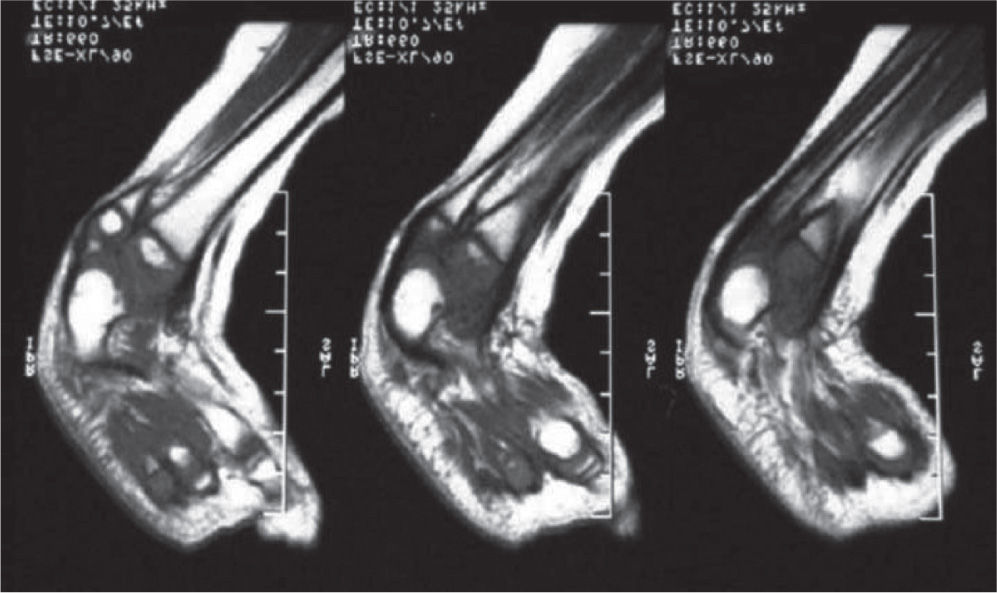
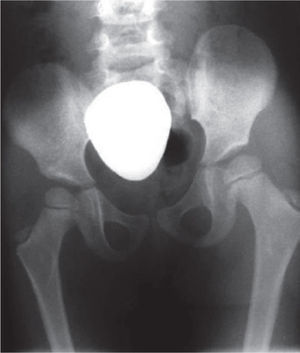
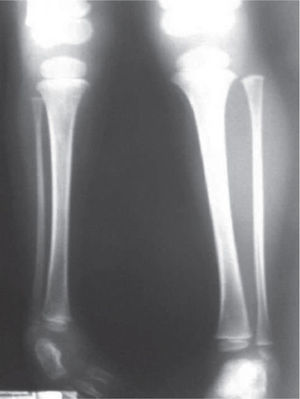
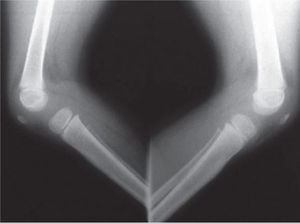
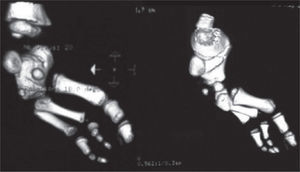
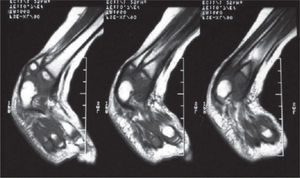
Se ordenan estudios paraclínicos que incluyen, entre otros: estudios radiológicos de caderas, de rodillas y piernas comparativas y de pies comparativos (figs. 5–9). Además, se ordena un estudio de tomografía axial computarizada y con reconstrucción tridimensional del pie derecho y estudios de resonancia magnética de rodilla y pie derechos (figs. 10–12).
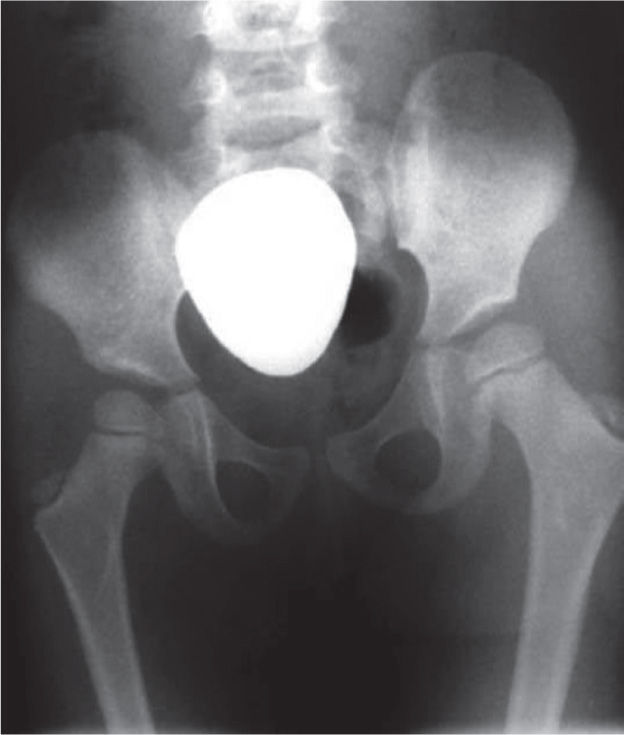
Radiografía de caderas. Se observan adecuadas relaciones articulares coxofemorales con displasia acetabular residual bilateral. Se sospecha retroversión acetabular de la cadera derecha. Nótese la oblicuidad pélvica por el acortamiento de la extremidad derecha y la hipoplasia del fémur derecho.
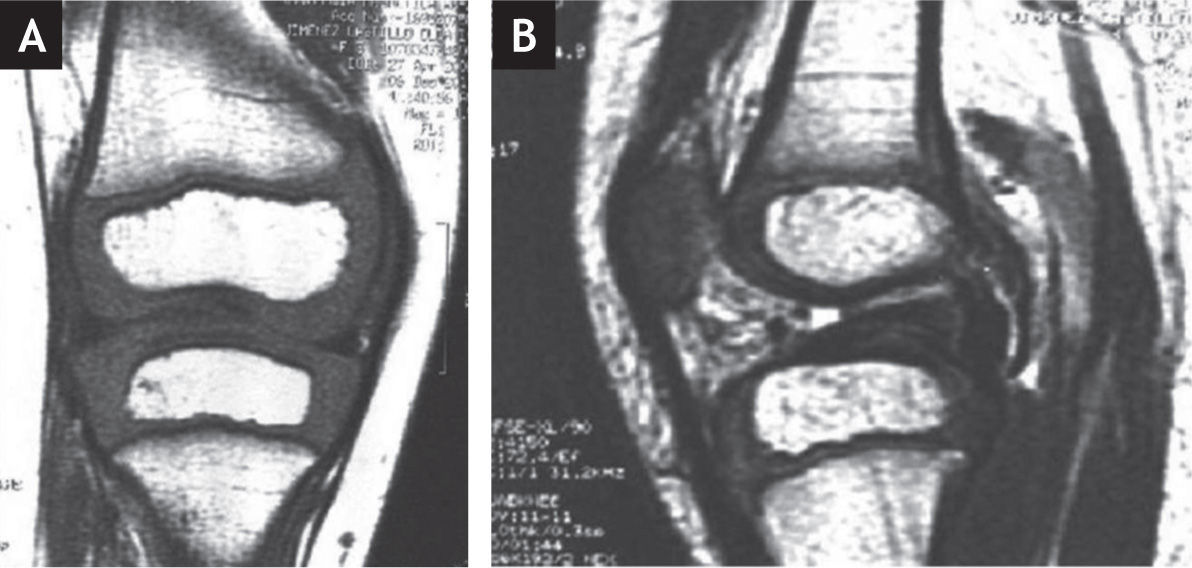
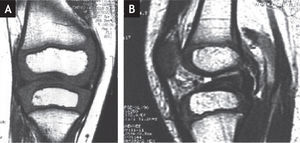
Resonancia magnética de la rodilla derecha. A: Proyección antero-posterior. Nótese la ausencia del ligamento cruzado anterior. No hay deformidades asociadas en los meniscos. B: Proyección lateral. Nótese la ausencia del ligamento cruzado anterior. El ligamento cruzado posterior es normal.
Los problemas ortopédicos y funcionales de la paciente, actuales y futuros, son: el acortamiento final de la extremidad derecha de aproximadamente 9cm, de acuerdo a la fórmula matemática para la predicción de la discrepancia en longitud descrita por Paley; la inestabilidad de la cadera derecha por posible retroversión acetabular; la asociación con fémur corto congénito derecho; la inestabilidad anterior de la rodilla derecha; las características de rigidez del pie derecho, con una severa hipoplasia del astrágalo; la sospecha de una coalición tarsal (subastragalina); los procedimientos quirúrgicos previos fallidos, y los riesgos neurovasculares inherentes a cualquier procedimiento quirúrgico en partes blandas y óseas.
Se plantean diferentes alternativas de tratamiento quirúrgico de la extremidad comprometida, entre otras: alargamiento óseo, revisión de la liberación postero-interna del pie derecho más osteoplastias, corrección cruenta de la deformidad del pie derecho mediante la aplicación de un tutor de Ilizarov, seguida de liberación de partes blandas y osteoplastias y la amputación tipo Syme del pie y tobillo derechos.
Se considera que por los riesgos vasculares de cualquier procedimiento quirúrgico en partes blandas u óseas, el riesgo de fracaso de los procedimientos de salvamento antes descritos es alto y el índice de recidiva de la deformidad es elevado. Además, la literatura recomienda en algunos casos de síndrome de hemimelia de peroné, con características similares a las de la paciente, la amputación del pie con el método descrito por Syme en 1842, que se realiza a nivel de la articulación del tobillo y logra un buen muñón de apoyo con espacio suficiente para la adaptación de una prótesis. Teniendo en cuenta estas consideraciones, la Junta de Decisiones del Servicio de Ortopedia Infantil del Hospital Infantil Universitario de San José, Bogotá, Colombia, por consenso aprueba este último procedimiento como la mejor alternativa funcional actual y futura para la paciente, seguido de la adaptación de una prótesis que sustituya la extremidad amputada y promueva la ecualización de los miembros inferiores.
DiscusiónLa hemimelia del peroné fue descrita por Gollier en 1698. Este síndrome ocurre aproximadamente en siete de cada millón de recién nacidos vivos. La causa es desconocida; se cree que existe un factor teratogénico que afecta entre el final de la cuarta semana, cuando a partir del tejido mesenquimatoso recubierto de ectodermo se inician los esbozos de las extremidades en la región ventro-lateral corporal, y el final de la sexta semana, cuando la porción terminal de la extremidad se aplana formando las placas de las manos y los pies.
La hemimelia del peroné generalmente se asocia a pie equino valgo, pero también existen casos de pie equino varo. La forma de presentación clínica más frecuente de la hemimelia del peroné incluye una discrepancia de longitud de las extremidades, incurvación anteromedial de la tibia, deformidad en valgo de la rodilla, deformidad en equino valgo del pie e inestabilidad del tobillo con ausencia de los radios laterales del pie.
Las dos clasificaciones más utilizadas que proporcionan una guía para un abordaje racional en el tratamiento de esta patología son las propuestas por Coventry y Johnson en 1952 y por Achterman y Kalamchi en 1979. Stanitski propone un nuevo sistema de clasificación para la hemimelia del peroné basado en su experiencia con 32 pacientes, debido a las relaciones amplias e impredecibles entre el peroné, el tobillo y el pie en esta enfermedad. Este sistema se basa en la morfología del peroné y el tobillo, la presencia de coaliciones en el retropié y el déficit de los radios del pie.
La mayor parte de los casos que se han reportado en todo el mundo corresponde a formas severas, es decir, con ausencia total del peroné y acortamiento significativo de la extremidad. Sin embargo, existe una expresión variable de la misma, pues puede manifestarse únicamente como hipoplasia leve del peroné.
La hemimelia del peroné se ha asociado con enfermedades concomitantes como cardiopatías congénitas, trombocitopenia, espina bífida, agenesia renal, sindactilia, braquidactilia, clinodactilia y acortamiento del fémur. También se han reportado casos en los que coexiste rodilla valga o alteración en los ligamentos cruzados de la rodilla, que puede ser desde una hipoplasia leve hasta la ausencia completa del ligamento cruzado anterior. Estos pacientes pueden, rara vez, cursar con inestabilidad que puede acompañarse de dolor. También puede haber inestabilidad del tobillo, ausencia de los huesos del tarso y metatarso, así como ausencia de uno o más dedos.
Aunque la deformidad del pie asociada más frecuentemente con la hemimelia del peroné es el pie equino valgo, existen también casos descritos en la literatura de pie equino varo46. En estudios iniciales se reportaba una asociación poco común entre la hemimelia del peroné y el pie equino varo (PEVC). Se encontró mayor asociación si existía ausencia de los metatarsianos. Sin embargo, en nuevos estudios se reporta una asociación del 1%, encontrándose PEVC en el pie ipsilateral o en el contralateral al lado comprometido por la hemimelia del peroné.
En cuanto al tratamiento de la deformidad del PEVC, actualmente el tratamiento de elección para la forma idiopática es el método de Ponseti. Las principales claves del método de Ponseti son: 1) Todos los componentes de la deformidad son corregidos simultáneamente excepto el equino, que es corregido más tarde, generalmente por tenotomía percutánea del Aquiles; 2) La corrección es mantenida por rotación externa del pie alrededor de la cabeza del astrágalo; 3) El cavo es corregido por supinación del primer radio del pie; 4) Las correcciones son realizadas semanalmente, y después de 4–5 semanas de tratamiento se realiza una tenotomía percutánea con anestesia general o local; 5) Tras otras 3 semanas de inmovilización con yeso, se utiliza una ortesis de Dennis-Brown47–50 para mantener la corrección hasta los 4–5 años de edad.
Aunque existen numerosos artículos que describen el tratamiento con éxito del PEVC idiopático con el método de Ponseti, está escasamente descrita la utilización de este método para el tratamiento de otras formas de PEVC asociado a síndromes. Existen artículos en los que se describen los resultados del método de Ponseti aplicado al PEVC asociado con la artrogriposis, que se ha considerado tradicionalmente muy resistente a la manipulación y los yesos seriados y que suele requerir tratamiento quirúrgico.
Morcuende estudió 16 pacientes con artrogriposis, todos con deformidades bilaterales (32 pies). Obtuvo una corrección inicial con el método de Ponseti en todos los pacientes excepto en uno y el número de yesos requeridos para la corrección fue de 7. Este estudio demuestra que el método de Ponseti es muy efectivo para la corrección del PEVC asociado a la artrogriposis, ya que aunque la deformidad es más rígida que en un PEVC idiopático, muchos casos pueden ser corregidos cuando se aplica el tratamiento en las primeras semanas tras el nacimiento.
Boehm et al. trataron también 12 niños (24 pies) con PEVC asociado con artrogriposis por medio del método de Ponseti, alcanzando la corrección inicial con una media de 6,9 yesos. Estos autores apoyan la utilización del método de Ponseti para el tratamiento inicial del pie PEVC artrogripótico, aunque reconocen que es necesario un seguimiento más largo para determinar el riesgo de recurrencia y la potencial cirugía correctora necesaria en estos pacientes, que históricamente han sido difíciles de tratar de forma no quirúrgica51. El método de Ponseti puede ser considerado para el tratamiento del PEVC asociado al síndrome de hemimelia del peroné, esperando conseguir un pie plantígrado. Aunque los resultados pueden no ser tan buenos como en los casos idiopáticos, el método de Ponseti proporcionaría muchas ventajas, puesto que se conseguiría al menos una corrección parcial, que permita una cirugía posterior más limitada.
Las enfermedades más comunes con las que puede realizarse el diagnóstico diferencial del PEVC asociado a síndrome de hemimelia del peroné son el síndrome de bandas amnióticas (displasia de Steeter), la displasia camptomélica y otras displasias óseas. El pronóstico para la función se determina según la gravedad y la posibilidad que tenga de tratamiento quirúrgico. El pronóstico para la vida es bueno y no se han reportado pacientes con restricción del neurodesarrollo. El objetivo del tratamiento es disminuir la discrepancia entre las extremidades para obtener una marcha adecuada. Generalmente, para los pacientes con el tipo I el tratamiento se realiza con alargamiento de la extremidad52. En estadios más avanzados existe controversia. Numerosos centros realizan la amputación temprana y colocan prótesis; algunos utilizan el alargamiento con técnica de Ilizarov. Las desventajas de este último son las múltiples cirugías, la prolongada estancia intrahospitalaria y el tiempo prolongado de rehabilitación; sin embargo, el tratamiento con alargamiento de la extremidad es mejor aceptado por los familiares del paciente, ya que muchos se encuentran en contra de la amputación de la extremidad de sus hijos y es aún más difícil cuando se trata de un paciente adolescente, quien rechaza la amputación por motivos de estética. Los criterios para elegir un tratamiento deben incluir la naturaleza del pie y el tobillo y no solamente dependiendo de la discrepancia de longitud o la presencia o ausencia del peroné.
Searle identificó en una serie de 123 pacientes con 149 extremidades comprometidas, con características de hemimelia peronea, 14 pacientes (16 extremidades) que presentaban un peroné radiográficamente normal. De estos, 13 de 16 tenían ausencia de radios laterales, con tobillo en “ball and socket”, coalición tarsiana o ambos. Seis de los 13 tenían acortamiento del miembro. Tres extremidades en 3 pacientes no tenían ausencia de radios laterales pero tenían otras dos características del síndrome de hemimelia del peroné. Según Searle, estos pacientes representan un leve subconjunto del síndrome de hemimelia del peroné que debería ser clasificado como hemimelia peronera tipo 0. La deformidad del pie se va incrementando con la edad, debido a la presencia de una banda fibrosa o fibrocartilaginosa que reemplaza el peroné, a unos músculos peroneros acortados que frecuentemente se adhieren de forma anómala a la cara lateral de la tuberosidad del calcáneo y a la transposición lateral de los tendones del extensor largo de los dedos y del primer dedo, que causan una deformidad en valgo del pie. También se asocia una malformación de la epífisis distal de la tibia que resulta en una convexidad con inclinación lateral y posterior de la superficie articular distal, la cual es responsable de la deformidad del pie en equino valgo.
Serafín considera que el tratamiento debe tener 3 objetivos: 1) Conseguir un pie en posición normal en línea con el eje longitudinal de la tibia y restaurar la forma y el equilibrio muscular del pie; 2) Reconstruir el maléolo lateral, si está ausente, y 3) Corregir la curvatura anterior de la tibia y reducir el acortamiento de la extremidad. Considera que no es posible alcanzar estos objetivos por medidas de tratamiento conservador, aunque tal tratamiento (manipulaciones y yesos seriados) puede ser útil durante el primer año de vida como preparación para la intervención. Por lo tanto, la deformidad del pie más frecuentemente asociada con la hemimelia del peroné es la posición de equino valgo. Sin embargo, la asociación de PEVC con la hemimelia del peroné es más común de lo que previamente se ha descrito en la literatura, tal y como lo muestra Caskey en su estudio retrospectivo. Este autor identificó 23 casos de PEVC en 121 pacientes con 147 extremidades afectadas por hemimelia de peroné, de los que en 19 casos se pudo conservar el pie, y en 4 se tuvo que realizar una amputación de Syme por imposibilidad para obtener un pie plantígrado funcional por otros métodos.
Además, encontró coaliciones en el retropié en 18 extremidades y 19 tenían ausencia de uno o más rayos laterales. Parece ser que no siempre era evidente la presencia de la hemimelia del peroné en adición a la deformidad del PEVC. Según Caskey, la presencia de coalición tarsiana es un hallazgo relativamente constante en la hemimelia del peroné, que debe ser tenida en cuenta por el cirujano que vaya a tratar este tipo de PEVC. Grogan realizó un estudio de la prevalencia de anomalías congénitas del pie en 99 niños (105 extremidades) con hemimelia de peroné o deficiencia femoral focal proximal, o ambas. De estos pacientes, en 26 se realizó una amputación de Syme y los especímenes fueron analizados anatómicamente. Se encontraron 14 coaliciones tarsianas (54%); sin embargo, las radiografías preoperatorias de estos mismos pacientes solo revelaron 4 de estas coaliciones (15%). De los 8 pacientes que presentaban hemimelia de peroné, 6 tenían coaliciones tarsianas. Según este autor, la verdadera prevalencia de la coalición astrágalo-calcánea está por determinar, ya que solo puede ser valorada en el momento de la madurez esquelética.
El método diagnóstico más comúnmente utilizado para visualizar una coalición tarsiana es la radiografía. Sin embargo, si la coalición es completamente cartilaginosa, el diagnóstico radiográfico es más difícil. La TAC proporciona una capacidad de imagen superior, pero no es utilizada de forma rutinaria. El examen clínico de un pie deformado es también poco fiable para la determinación de anomalías en ausencia de cambios externos. Una disminución del arco normal del movimiento astrágalo-calcáneo puede ser indicativa de una anormalidad anatómica en la articulación subastragalina, y sugiere la necesidad de realizar estudios complementarios.
Una coalición astrágalo-calcánea representa el fallo de los precursores embriogénicos del astrágalo y el calcáneo para segmentarse completamente el uno del otro. Estas coaliciones son más frecuentemente cartilaginosas en niños jóvenes y solo son visibles después de que se haya producido una osificación progresiva. Esto lo ha comprobado Grogan en 7 de sus pacientes; inicialmente existía una buena visualización radiográfica de una apariencia normal segmentada, con centros de osificación separados del astrágalo y el calcáneo en una edad precoz, pero en radiografías realizadas muchos años después aparecía una coalición ósea definitiva entre los dos centros. Además, aunque los centros de osificación astragalino y calcáneo estaban presentes y parecían separados, estos no eran normales. Incluso encontraron coaliciones en bloque del retropié en pacientes en los que se habían desarrollado 3 centros de osificación separados inicialmente y que después se fusionaron.
La edad en el momento de la aparición de la coalición ósea parece estar relacionada con el grado de normal desarrollo del astrágalo y el calcáneo. En los pacientes que tenían un astrágalo y calcáneo muy rudimentarios, con desarrollo de una coalición completa, esta fue vista en las radiografías a una edad precoz (entre 1 y 2 años de edad). En los pacientes que tenían un desarrollo más normal del astrágalo y el calcáneo y un menor grado de coalición, esta se hizo evidente a una edad más tardía.
La presencia de una coalición tarsiana contribuye a la deformidad en el pie de estos niños. La deformidad en valgo es más severa y más rígida en el pie que tiene una coalición tarsiana, si se compara con los pies que no la tienen. Los huesos fusionados tienen una forma rígida en calcáneo-valgo relativa al astrágalo, que es difícil de corregir sin una osteotomía a través de la coalición. La resonancia magnética también puede ser útil, ya que podría permitir una mejor definición de la verdadera deformidad cartilaginosa.
Achterman aporta una serie de 44 casos de hemimelia del peroné tipo IA, de los que 33 presentaban un pie plantígrado, 4 una deformidad en equino-varo y 7 en equino-valgo. En su serie, identificó coaliciones tarsianas y anomalías asociadas del retropié en 42 extremidades, 18 en el tipo I y 24 en el tipo II. La forma más común fue la unión astrágalo-calcánea, que estuvo presente en 24 pies. En 16 pacientes encontró una coalición en bloque del retropié (incluyendo astrágalo, calcáneo, escafoides y cuboides). Identificó también un caso de coalición calcáneo-escafoideo y uno de la articulación calcáneo-cuboidea. En cuanto al tratamiento, en el grupo tipo IA, 4 pacientes pudieron alcanzar la madurez esquelética sin tratamiento y 8 fueron tratados por medio de una epifisiodesis de la extremidad contralateral. En el tipo IB y II, se utilizaron prótesis o realces en el talón en 4 pacientes, el alargamiento de la pierna fue realizado en 5, y en 15 pacientes se realizó una amputación de Syme o Boyd. En un caso de tipo II se realizó una artrodesis tibioastragalina bilateral.
Para las deformidades más graves, el manejo es controvertido. Muchos autores recomiendan la amputación precoz del pie y la rehabilitación protésica, ya que aporta como ventajas un procedimiento único de cirugía, una estancia hospitalaria corta y una deambulación inmediata con compensación de la longitud del miembro, de manera que el niño se puede adaptar rápidamente y llevar una vida normal. La mayor desventaja es que la amputación es irreversible y las prótesis requieren recambios periódicos y no pueden proporcionar una sensación propioceptiva normal. Existen varios estudios en la literatura que comparan la amputación de Syme y de Boyd en el tratamiento de los casos más severos de hemimelia del peroné. McCarthy compara en su estudio los resultados de ambos procedimientos. Los pacientes a los que se les realizó la amputación fueron capaces de realizar más actividades que a los que se les realizó el alargamiento, y tenían menos dolor, estaban más satisfechos, tenían una menor tasa de complicaciones y menor número de procedimientos quirúrgicos, con menor costo económico.
Tomás-Gil realizó un estudio retrospectivo en 4 pacientes con hemimelia de peroné tipo II; 3 pacientes fueron tratados con alargamientos tibiales sucesivos y en un caso se llevó a cabo una amputación utilizando la técnica de Syme. Los alargamientos requirieron numerosas operaciones y condujeron a muchas complicaciones, mientras que el caso amputado necesitó una sola intervención quirúrgica, sin complicaciones. Según estos autores, los resultados de estos casos y los aportados en la literatura sugieren que la amputación precoz es el tratamiento de elección de la hemimelia de peroné tipo II.
Naudie revisó retrospectivamente 22 pacientes (23 extremidades) con hemimelias de peroné tratados por amputación o alargamiento de la extremidad. En 12 pacientes (13 extremidades) se realizó una amputación precoz y adaptación de prótesis, y en 10, un alargamiento tibial con la técnica de Ilizarov. Al final del seguimiento, los 12 pacientes amputados presentaban una buena función y sufrieron pocas complicaciones. Los 10 pacientes en los que se realizó el alargamiento sufrieron numerosas complicaciones y todos ellos necesitaron cirugía correctora o llevar ortesis correctoras o realces en los zapatos.
Rosselli et al. en 2001 publican los resultados de amputaciones para el tratamiento de malformaciones congénitas de los miembros inferiores en los niños, revisando 72 amputaciones en diferentes niveles de miembros inferiores de 62 pacientes; 44 pacientes de sexo masculino (72%) y 18 pacientes de sexo femenino (18%). El promedio de edad fue de 6 años. El diagnóstico más frecuente correspondió a la hemimelia de peroné tipo II en 22 pacientes (35,5%). Ellos indican en algunos casos de hemimelia de peroné tipo I la amputación parcial del pie, y en casos muy especiales la amputación del pie. La morbilidad encontrada por ellos en las amputaciones fue del 24,2% y su principal causa fue la infección. La amputación se eligió como procedimiento definitivo y evitó el efecto adverso que tienen múltiples técnicas quirúrgicas, repetidas hospitalizaciones y falta de resultados funcionales que llenen las expectativas del paciente y la familia. La mayoría de los niños tuvo una rápida reincorporación (3,5 meses) a sus actividades normales, y al evaluar su marcha y desempeño laboral o escolar, la mayor parte fueron independientes y productivos. Consideran que la edad de 6 años sigue siendo una edad avanzada, teniendo en cuenta que la amputación a edades tempranas mejora la adaptación a la prótesis. Estos autores mencionan en su estudio que todos los padres se encontraban satisfechos con los resultados obtenidos por sus hijos e, incluso, si tuvieran que aconsejar a unos padres con hijos con malformaciones congénitas como las de los suyos, recomendarían la amputación. Más de la mitad de los pacientes recuperaron la autonomía en la marcha en menos de 3,5 meses, lo que significó una rápida reincorporación a sus actividades de la vida diaria53.
Catagni et al. mencionan en su estudio que los pacientes que se sometieron a una amputación después de varios intentos fallidos por rescatar la extremidad afectada tuvieron serios problemas emocionales. Afirman que es importante la determinación de cuáles pacientes pueden obtener mejores resultados con una amputación inmediata. Para ellos, generalmente este grupo de pacientes corresponde a aquellos con un pie que no es funcional o aquellos que tienen una discrepancia en longitud de la extremidad mayor de 20 a 30 centímetros. Recomiendan la reconstrucción de la extremidad en los pacientes con extremidades menos comprometidas, específicamente aquellos con una predicción de acortamiento de 10 centímetros o menos y con un pie con tres o más rayos que se pueda convertir en un pie plantígrado. No existe consenso para ellos respecto al mejor método de manejo en niños con deformidades intermedias. Estos autores están de acuerdo en que la amputación debe ser el último recurso si la extremidad comprometida puede ser sometida a un procedimiento de alargamiento y de reconstrucción en forma segura y confiable.
Igualmente, mencionan que para algunos autores los costos no deben ser considerados como papel decisivo para determinar un plan de tratamiento. A pesar de que los costos iniciales de un tratamiento médico o quirúrgico pueden resultar altos, otros autores advierten sobre los altos costos por la vida útil de las prótesis, siendo entonces menos costoso el alargamiento que la amputación54. En 2002, Patel et al.55 publican una carta al editor refiriéndose a la publicación de McCarthy et al. Hemimelia del peroné: Comparación de resultados después de amputación y de alargamiento de las extremidades. Patel et al. consideran que la muestra de pacientes que en el estudio de McCarthy fueron sometidos a alargamiento es muy pequeña (11 extremidades de 10 pacientes), de los cuales solo 6 habían sido tratados con el método de Ilizarov. El resto fueron tratados con el método de Wagner, el cual se asocia a mayor número de complicaciones y de malos resultados. También anotan la diferencia de edad entre los grupos, lo cual determinaría diferencias importantes en los resultados; la edad media en el momento de la amputación fue de 1,2 años (con un intervalo entre 7 meses y 2,3 años), en comparación con los pacientes sometidos a alargamiento de la extremidad, cuya edad media al momento de la cirugía fue de 9,7 años (con un intervalo de 5,5 a 18,3 años), siendo más difícil obtener y mantener una corrección de las deformidades de los pies que no son tratados en una etapa temprana.
Igualmente, el seguimiento de los dos grupos no fue igual en el tiempo; fue más prolongado en el grupo de los alargamientos, lo cual determina una mayor observación de complicaciones y la necesidad de un mayor número de procedimientos de alargamientos o fisiodesis. Otro asunto importante es el costo de los tratamientos; McCarthy plantea que la amputación en la hemimelia del peroné requiere de un menor número de procedimientos quirúrgicos, y por lo tanto parecería ser un procedimiento menos costoso comparado con las cirugías reconstructivas y de alargamientos de las extremidades. Sin embargo, Patel et al. mencionan que el costo de las prótesis puede ser muy alto durante toda la vida de un paciente, incluyendo el manejo del dolor fantasma de la extremidad amputada, el crecimiento excesivo del muñón, etc., y presentan un diferencial de valores entre ambos procedimientos, siendo aparentemente de menor costo el alargamiento de la extremidad y la cirugía reconstructiva del pie. Ellos concluyen que en el estudio realizado por McCarthy et al. los dos grupos son dispares, lo cual le hace perder validez científica a los resultados reportados.
Responsabilidades éticasProtección de personas y animales. Los autores declaran que los procedimientos seguidos se conformaron a las normas éticas del comité de experimentación humana responsable y de acuerdo con la Asociación Médica Mundial y la Declaración de Helsinki.
Confidencialidad de los datos. Los autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informado. Los autores han obtenido el consentimiento informado de los pacientes y/o sujetos referidos en el artículo. Este documento obra en poder del autor de correspondencia.