Hay dificultad en lograr un adecuado diagnóstico clínico en la patología subacromial y del manguito de los rotadores, y es importante reconocer estas razones: el patrón de dolor en el hombro no es específico de ninguna enfermedad; los problemas del manguito de los rotadores presentan diferentes formas de presentación y de patología, y rara vez se encuentran de forma aislada; las pruebas clínicas descritas inicialmente para una patología específica del hombro son positivas para determinar una gran variedad de trastornos, sin lograr diferenciarlos, y algunas alteraciones anatómicas no son sintomáticas y no necesitan ningún tratamiento.
La realización e interpretación de una adecuada exploración física más la utilización de las ayudas imagenológicas pertinentes permitirán la orientación adecuada en la patología del manguito de los rotadores para decidir la mejor opción médico-quirúrgica para nuestros pacientes.
Nivel de evidencia clínicaNivel IV.
It is difficult to achieve an appropriate clinical diagnosis in subacromial pathology that involve the rotator cuff. It is important to recognize the following reasons: the pattern of shoulder pain is not specific to any disease; rotator cuff problems have different presentations and pathologies, rarely found isolated; the initially described clinical tests for a specific shoulder pathology are a positive way to determine a variety of disorders, without differentiating them, and some anatomical alterations may not be symptomatic and need no treatment.
The performance and interpretation of an adequate physical examination plus the use of relevant imaging aids will allow to properly approach and assess the rotator cuff pathology in order to decide the best medical-surgical option for any patient.
Evidence levelIV.
La posición adecuada para realizar la exploración física en el hombro es en bipedestación tanto para el examinador como para el paciente. Es necesario exponer completamente el dorso, cara anterior y posterior del hombro bilateral y la totalidad del miembro superior. Se debe valorar la región dorsal para identificar deformidades o posiciones posturales anormales. La existencia de discinesia escapular secundaria a patología del manguito de los rotadores se ha reportado en aproximadamente el 68-100% de pacientes, definida como la disminución de la rotación ascendente escapular y de la inclinación posterior, e incremento de la rotación interna, lo que facilita el pinzamiento subacromial al no despejar el espacio subacromial1,2.
La atrofia muscular del manguito de los rotadores se pone de manifiesto a la altura de la fosa supraespinosa y de la fosa infraespinosa secundaria a patología de compresión del nervio supraescapular o, más frecuentemente, a la evolución crónica y grave de la rotura del supraespinoso y el infraespinoso, respectivamente3.
Varias de las pruebas descritas inicialmente para una patología específica del hombro son positivas para determinar otras patologías, sin lograr diferenciarlas. Es necesario conocer y realizar varias pruebas clínicas que nos ayuden a orientar nuestra investigación en los síntomas del hombro. La diferencia en la realización e interpretación de las pruebas clínicas más los sesgos de cada trabajo no facilita una homogeneidad de los trabajos de investigación en la población y los resultados, por lo que nos encontramos variedad de interpretaciones, lo cual se confirma en varios metaanálisis4.
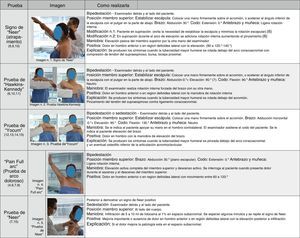
Síndrome de pinzamiento subacromialEste síndrome comprende un amplio número de patologías del espacio subacromial, entre las cuales se incluyen bursitis subacromial, tendinitis calcificante, tendinopatía y rotura parcial del manguito de los rotadores, pinzamiento dinámico con tendinopatía adicional y compresión subacromial de bíceps proximal. Los síntomas son de inicio gradual, manifestado por dolor en la región anterior y superior del hombro con irradiación a la región lateral del hombro-brazo. Las actividades a la altura o por encima del nivel del hombro producen dolor. Con la progresión de síntomas con las activadas diarias, laborales o deportivas se añade dolor nocturno y dificultad para dormir sobre el lado afectado. Pueden presentarse varios grados de debilidad del manguito de los rotadores5.
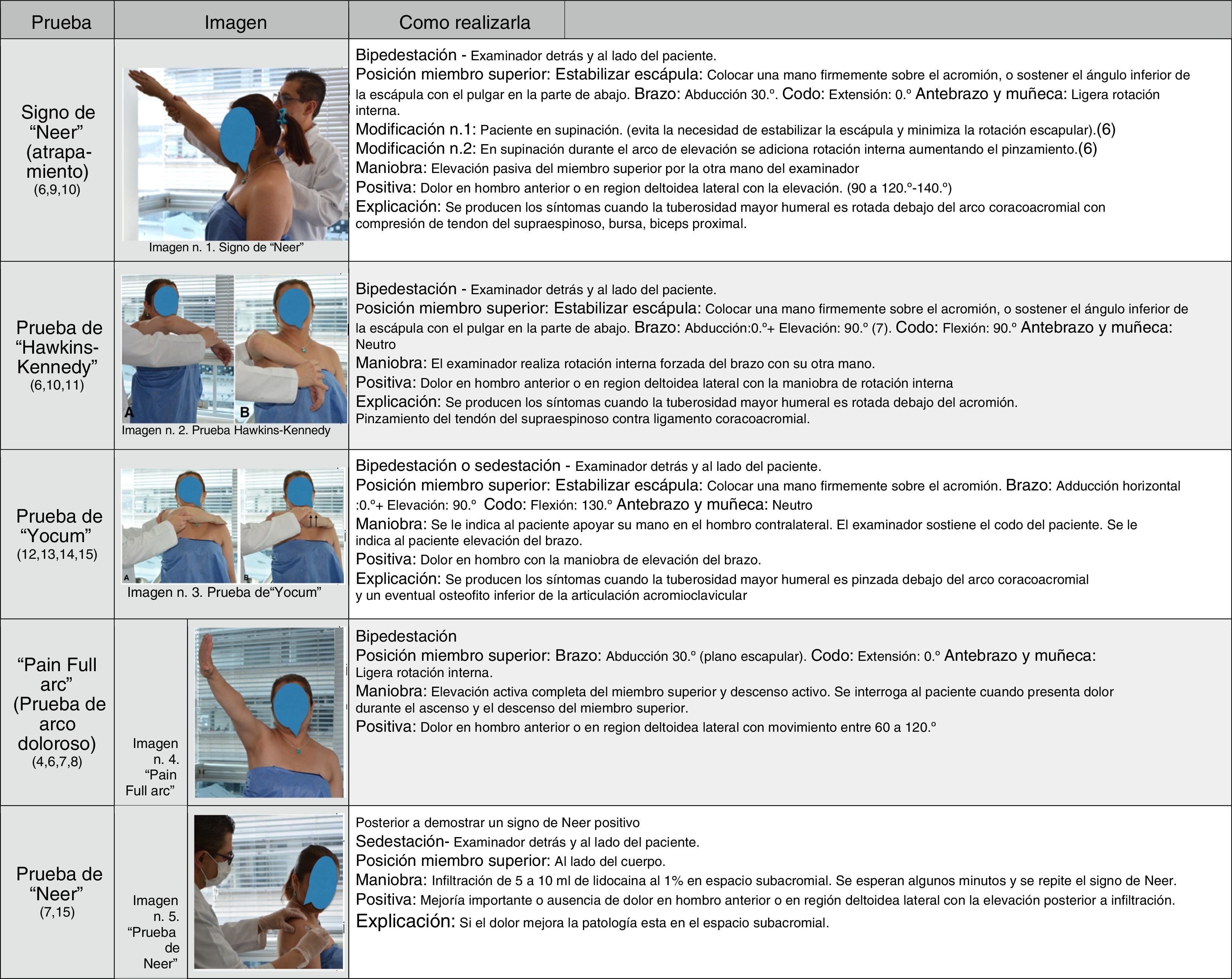
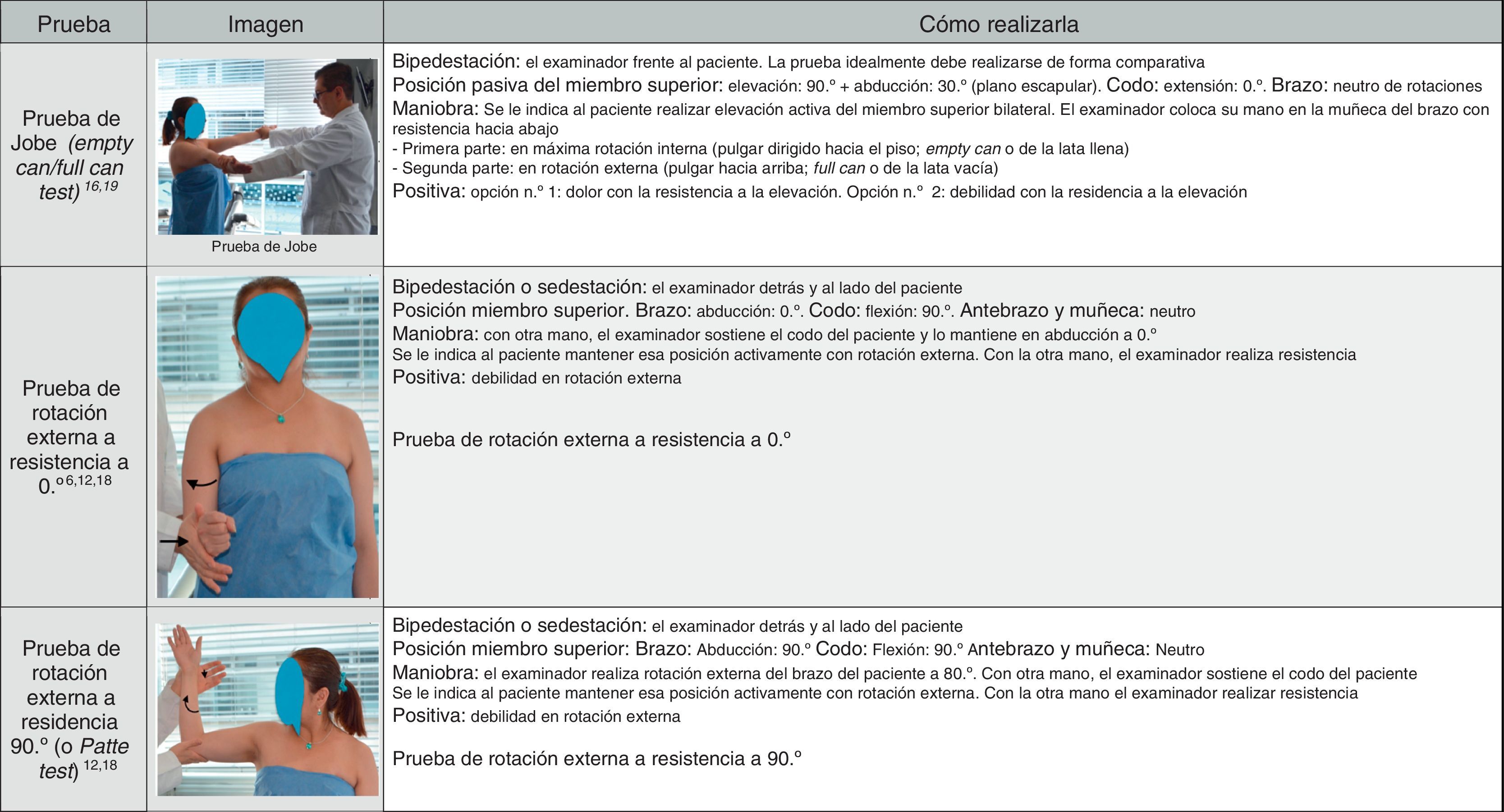
La valoración incluye palpación de puntos dolorosos a la altura de la tuberosidad mayor en la inserción del supraespinoso y el infraespinoso anterior; pruebas de compresión del espacio subacromial descritas en las figuras 1 y 2, que incluyen: arco de movilidad doloroso6–8, signo de Neer (de atrapamiento)9,10, prueba de Hawkins-Kennedy11 y de Yocum12–15; pruebas para aplicar tensión y carga a la unidad miotendinosa del supraespinoso (UMT-S): prueba de Jobe16,17 y rotación externa a resistencia a 0° y 90°18, y la prueba de Neer, que ayuda a diferenciar otras patologías asociadas del espacio subacromial.
La prueba de Jobe, conocida como prueba del supraespinoso o empty can test, con modificación adicional por Kelly19, denominada full can test, valora la patología del músculo supraespinoso. La prueba se describe en la figura 2, con la aclaración de qué estudios no han demostrado diferencias en la posición de rotación del antebrazo en la efectividad de la prueba20,21, pero en teoría, al realizar el full can test en rotación externa del brazo, se desplaza la tuberosidad mayor fuera del arco coracoacromial y disminuye la posibilidad de síntomas de pinzamiento. La debilidad está relacionada con mayor compromiso de rotura del tendón22,23. Debilidad sugiere tendinopatía o rotura del supraespinoso, y dolor sin debilidad sugiere tendinopatía o rotura parcial del supraespinoso. Puesto que la prueba también facilita la activación de otros músculos, como deltoides medio, infraespinoso, subescapular y serrato anterior, como se demuestra en estudios electromiográficos, esta variación facilita la diferencia en los resultados clínicos descritos en la bibliografía24.
La prueba de Yocum no aparece muy referenciada en estudios clínicos. Silva, en 30 pacientes con dolor de hombro, confirmó, con hallazgos en resonancia magnética de pinzamiento y bursitis subacromial, una sensibilidad promedio del 80%, una especificidad del 38% (razón de verosimilitud (LR)+de 2,35 y LR- de 0,5).
La prueba de fuerza de resistencia de rotación externa e interna a 90° de abducción y a 90° de flexión del codo permite identificar si hay debilidad para la rotación externa, un pinzamiento subacromial con una sensibilidad del 88%, una especificad del 96%, LR+de 22 y LR- de 0,13.
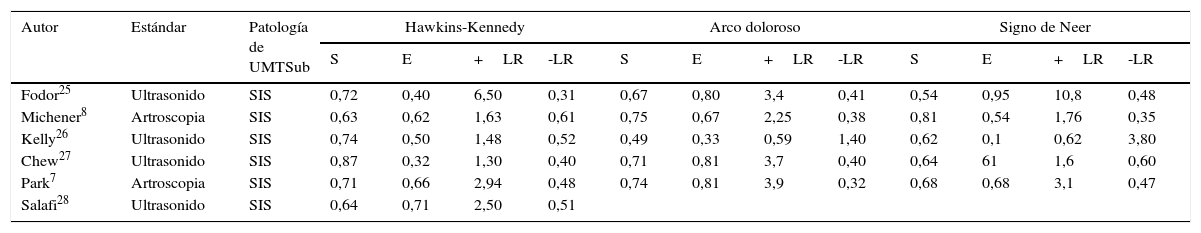
Hegedus en su metaanálisis identificó pobre sensibilidad y especificidad para la prueba de Neer del 72 y el 59%, para la prueba de Hawkins del 79 y el 59%, y para el arco doloroso de movimiento del 53 y el 76%, respectivamente. Ninguna de las tres pruebas demostró LR con probabilidad de cambiar los resultados tras realizarlas. Estas pruebas tienen baja especificidad porque son positivas en otras patologías, como roturas totales del manguito de los rotadores, inestabilidad glenohumeral, lesiones del labrum anterosuperior (SLAP), artritis acromioclavicular. Las tablas 1A y 1B describen el comportamiento individual de cada prueba y su eficacia en tres de las pruebas clínicas más usadas. Por estas razones, varios estudios sugieren la combinación de varias pruebas que puedan mejorar la exactitud diagnóstica.
Eficacia aislada del diagnóstico de cada prueba clínica para SIS
| Autor | Estándar | Patología de UMTSub | Hawkins-Kennedy | Arco doloroso | Signo de Neer | |||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
| S | E | +LR | -LR | S | E | +LR | -LR | S | E | +LR | -LR | |||
| Fodor25 | Ultrasonido | SIS | 0,72 | 0,40 | 6,50 | 0,31 | 0,67 | 0,80 | 3,4 | 0,41 | 0,54 | 0,95 | 10,8 | 0,48 |
| Michener8 | Artroscopia | SIS | 0,63 | 0,62 | 1,63 | 0,61 | 0,75 | 0,67 | 2,25 | 0,38 | 0,81 | 0,54 | 1,76 | 0,35 |
| Kelly26 | Ultrasonido | SIS | 0,74 | 0,50 | 1,48 | 0,52 | 0,49 | 0,33 | 0,59 | 1,40 | 0,62 | 0,1 | 0,62 | 3,80 |
| Chew27 | Ultrasonido | SIS | 0,87 | 0,32 | 1,30 | 0,40 | 0,71 | 0,81 | 3,7 | 0,40 | 0,64 | 61 | 1,6 | 0,60 |
| Park7 | Artroscopia | SIS | 0,71 | 0,66 | 2,94 | 0,48 | 0,74 | 0,81 | 3,9 | 0,32 | 0,68 | 0,68 | 3,1 | 0,47 |
| Salafi28 | Ultrasonido | SIS | 0,64 | 0,71 | 2,50 | 0,51 | ||||||||
E: especificidad; LR: razón de verosimilitud; S: sensibilidad; SIS: síndrome de pinzamiento subacromial.
Park realizó un estudio con un grupo de 359 pacientes con síndrome de pinzamiento subacromial (SPS) donde puso de manifiesto que pruebas aisladas presentan baja sensibilidad y especificidad, pero, al realizar la combinación de Hawkins-Kennedy (HK), arco doloroso y prueba del músculo infraespinoso (rotación externa con resistencia a 0° de abducción), logró mejorar la probabilidad posterior a la prueba de diagnosticar SPS. Michener puso de manifiesto en su estudio prospectivo a ciegas, donde realizó una valoración de 55 pacientes mediante cinco pruebas clínicas (HK, Neer, arco doloroso, prueba de Jobe [empty] y prueba del músculo infraespinoso [rotación externa con resistencia a 0° de abducción]). Todas las pruebas son fiables para uso clínico, pero las pruebas del arco doloroso, Jobe (empty) y la prueba del músculo infraespinoso con valores de LR+entre 2,24 y 4,39 (LR+: 3,9 y 4,39 para Jobe y prueba del músculo infraespinoso, respectivamente) proporcionan la mejor probabilidad de encontrar favorablemente SPS. Si deseamos descartar un SPS, las mejores pruebas son Neer, arco doloroso y prueba de resistencia del músculo infraespinoso con valores de LR- entre 0,35 y 0,50. Cuando se realizó una combinación de estas pruebas, el estudio puso de manifiesto que tres de estas pruebas o más pueden confirmar SPS y menos de tres pruebas negativas ayudan a descartar SPS.
Roturas de la unidad miotendinosa del músculo subescapular (UMTSub)Una ventaja para el cirujano es identificar una rotura del músculo subescapular de forma clínica antes de realizar la cirugía. El músculo subescapular es difícil de aislar con una prueba específica ya que otros músculos pueden contribuir a realizar su principal función de rotación interna del brazo y así facilitar el infradiagnóstico. La prevalencia de las roturas del subescapular está reportada entre el 27 y el 30%25–28, y la prevalencia de la reparación de estas roturas corresponde al 49-59% del total facilitada por los hallazgos intraoperatorios durante la artroscopia29,30. Las lesiones aisladas de la UMTSub son menos frecuentes y están relacionadas con episodios traumáticos, mientras la asociación con roturas del supraespinoso corresponden hasta el 90% de los casos y son más frecuentes en pacientes mayores31.
Para confirmar la sospecha de patología de la UMTSub, deben realizarse los siguientes signos y pruebas clínicas:
- 1.
Palpación. El dolor a la presión de la tuberosidad menor puede indicar zona de tendinopatía o rotura.
- 2.
Arcos de movilidad. Hay un aumento en la rotación interna pasiva al compararla con el lado contralateral. Indica una rotura total del subescapular debido a la pérdida de la tensión normal de su longitud máxima32.
- 3.
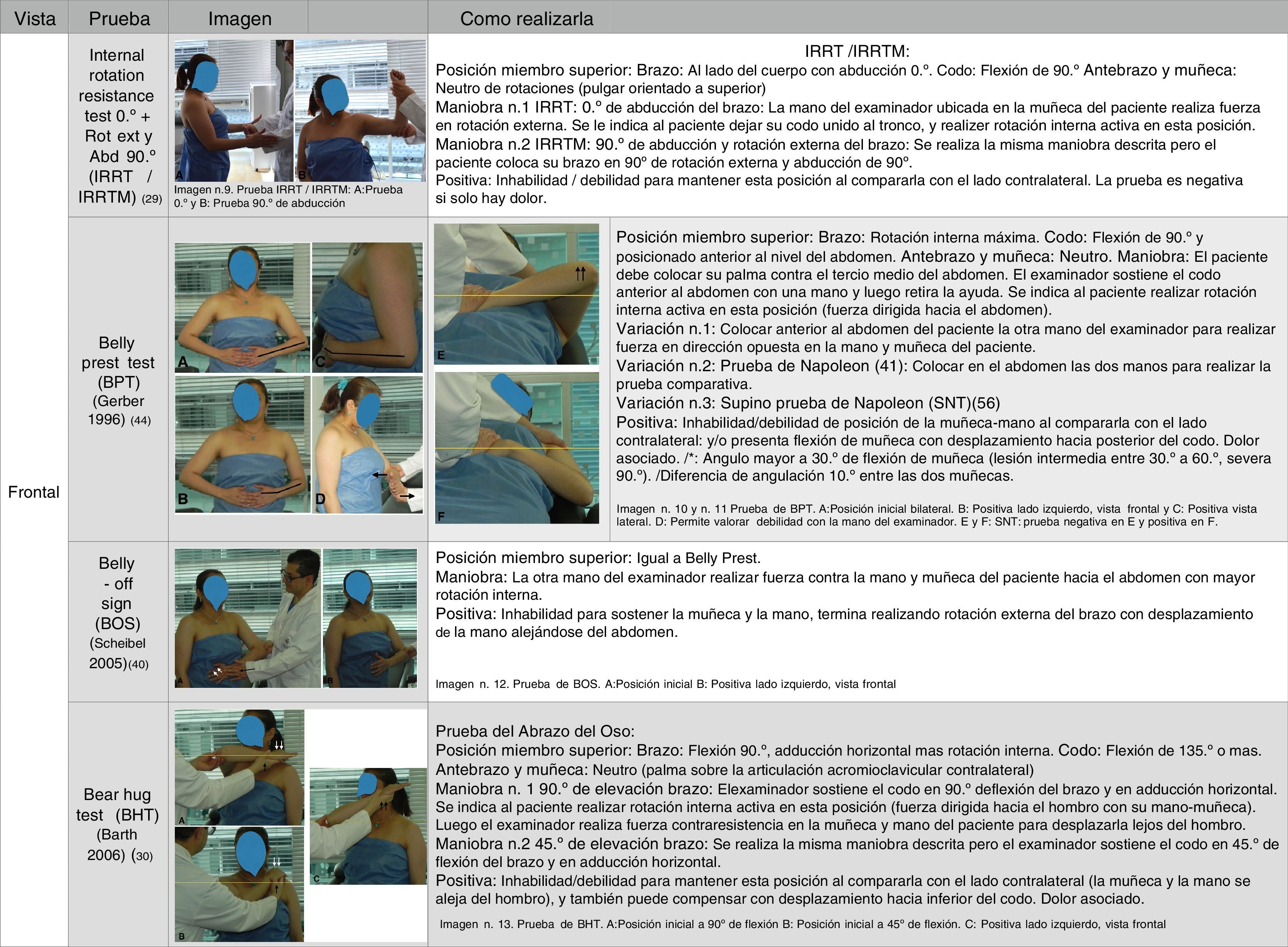
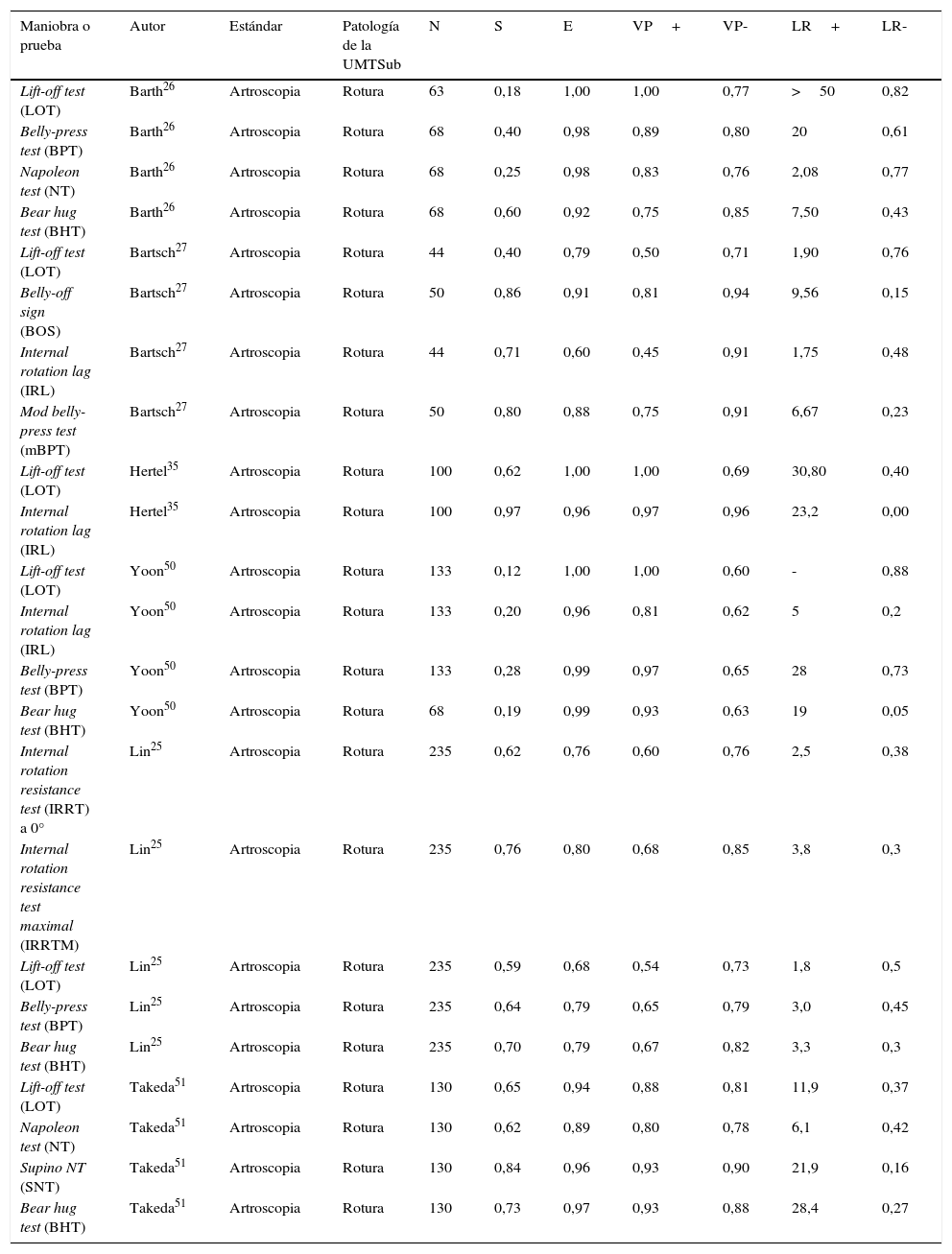
Disminución de la fuerza a contrarresistencia. Puede identificarse desde tendinopatía hasta rotura33. Lin et al. realizaron un estudio prospectivo donde describieron dos nuevas pruebas clínicas para la valoración de la integridad de la UMTSub. Se puso de manifiesto, entre 235 pacientes, una prevalencia del 37% de roturas del subescapular y se valoró a 87 pacientes que realizaron la prueba de rotación interna a resistencia (IRRT: internal rotation resistance test) a 0° de abducción y a 90° de abducción-90° de rotación externa (IRRTM: internal rotation resistance test maximal), descritas en la Figura 3. Se compararon con lift-off test (LOT), belly-press test (BPT), internal rotation lag sign (IRLS) y su correlación anatómica con la valoración artroscópica. La prueba de IRRTM fue la prueba más sensible para identificar roturas del subescapular (76,5%).
- 4.
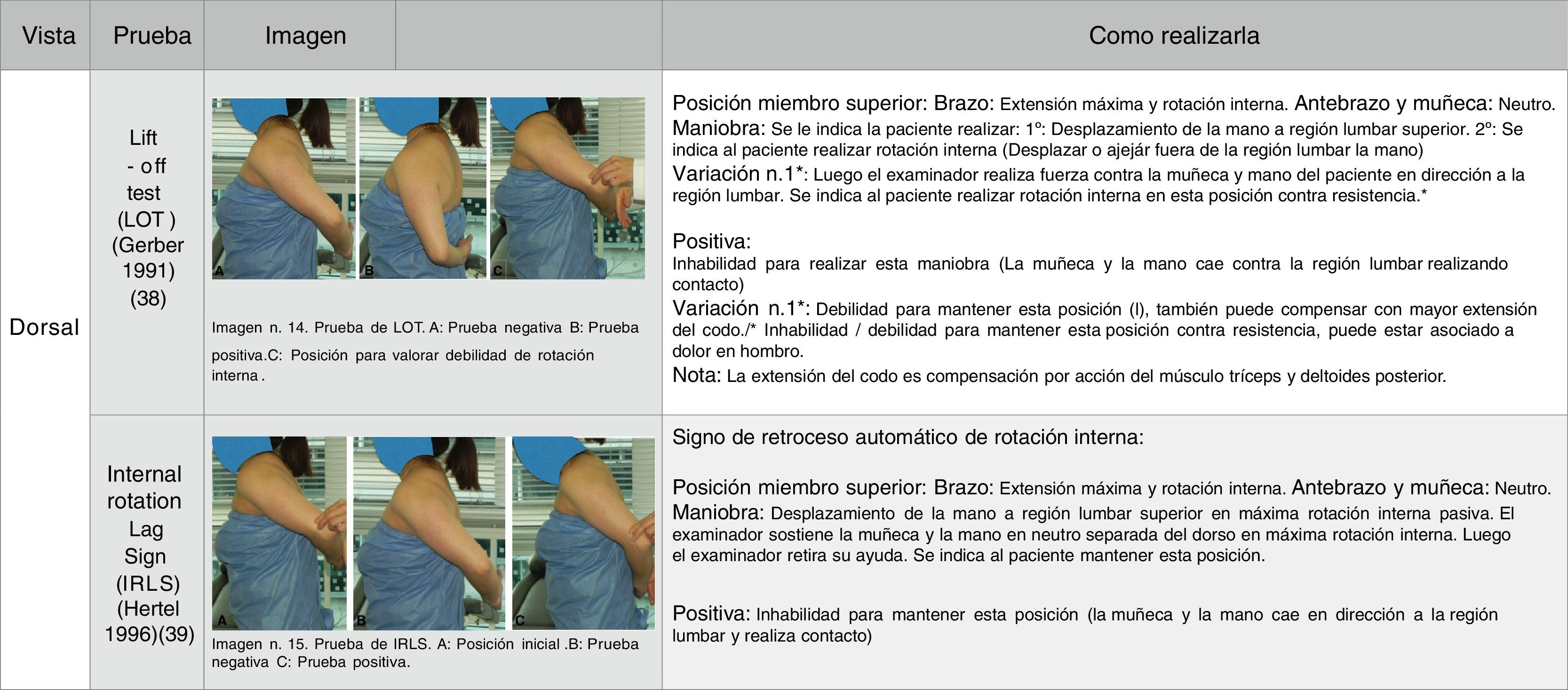
Maniobra de valoración de la integridad de la UMTSub. Se han descritos varias pruebas para determinar la debilidad del músculo subescapular secundario a una rotura. Se describieron dos pruebas para realizarse en la región lumbar: lift-off test (LOT)34 e internal rotation lag sign (IRLS)35, pero para pacientes que presenten limitación para lograr esa posición36–39 se debe complementar con la realización de tres pruebas a nivel anterior: BPT40, belly-off test (BOT)41 y bear hug test (BHT). La limitación para lograr posicionar la mano en la región lumbar es secundaria a rigidez articular en rotación interna de hombro, codo y/o dolor asociado, como se confirma en un estudio multicéntrico prospectivo donde encontraron el 18% de 208 casos sin lograr realizar las pruebas a nivel posterior.
La figuras 3 y 4 describen como realizar las pruebas clínicas y las tablas 1B y 2 describen el análisis y la interpretación estadística de los estudios más importantes. Las pruebas que pueden cambiar la probabilidad de confirmar la rotura deben tener un LR+mayor de 10 y un LR- menor de 1.
Eficacia de las pruebas para la valoración de la unidad miotendinosa del subescapular (UMTSub) dorsal
| Maniobra o prueba | Autor | Estándar | Patología de la UMTSub | N | S | E | VP+ | VP- | LR+ | LR- |
|---|---|---|---|---|---|---|---|---|---|---|
| Lift-off test (LOT) | Barth26 | Artroscopia | Rotura | 63 | 0,18 | 1,00 | 1,00 | 0,77 | >50 | 0,82 |
| Belly-press test (BPT) | Barth26 | Artroscopia | Rotura | 68 | 0,40 | 0,98 | 0,89 | 0,80 | 20 | 0,61 |
| Napoleon test (NT) | Barth26 | Artroscopia | Rotura | 68 | 0,25 | 0,98 | 0,83 | 0,76 | 2,08 | 0,77 |
| Bear hug test (BHT) | Barth26 | Artroscopia | Rotura | 68 | 0,60 | 0,92 | 0,75 | 0,85 | 7,50 | 0,43 |
| Lift-off test (LOT) | Bartsch27 | Artroscopia | Rotura | 44 | 0,40 | 0,79 | 0,50 | 0,71 | 1,90 | 0,76 |
| Belly-off sign (BOS) | Bartsch27 | Artroscopia | Rotura | 50 | 0,86 | 0,91 | 0,81 | 0,94 | 9,56 | 0,15 |
| Internal rotation lag (IRL) | Bartsch27 | Artroscopia | Rotura | 44 | 0,71 | 0,60 | 0,45 | 0,91 | 1,75 | 0,48 |
| Mod belly-press test (mBPT) | Bartsch27 | Artroscopia | Rotura | 50 | 0,80 | 0,88 | 0,75 | 0,91 | 6,67 | 0,23 |
| Lift-off test (LOT) | Hertel35 | Artroscopia | Rotura | 100 | 0,62 | 1,00 | 1,00 | 0,69 | 30,80 | 0,40 |
| Internal rotation lag (IRL) | Hertel35 | Artroscopia | Rotura | 100 | 0,97 | 0,96 | 0,97 | 0,96 | 23,2 | 0,00 |
| Lift-off test (LOT) | Yoon50 | Artroscopia | Rotura | 133 | 0,12 | 1,00 | 1,00 | 0,60 | - | 0,88 |
| Internal rotation lag (IRL) | Yoon50 | Artroscopia | Rotura | 133 | 0,20 | 0,96 | 0,81 | 0,62 | 5 | 0,2 |
| Belly-press test (BPT) | Yoon50 | Artroscopia | Rotura | 133 | 0,28 | 0,99 | 0,97 | 0,65 | 28 | 0,73 |
| Bear hug test (BHT) | Yoon50 | Artroscopia | Rotura | 68 | 0,19 | 0,99 | 0,93 | 0,63 | 19 | 0,05 |
| Internal rotation resistance test (IRRT) a 0° | Lin25 | Artroscopia | Rotura | 235 | 0,62 | 0,76 | 0,60 | 0,76 | 2,5 | 0,38 |
| Internal rotation resistance test maximal (IRRTM) | Lin25 | Artroscopia | Rotura | 235 | 0,76 | 0,80 | 0,68 | 0,85 | 3,8 | 0,3 |
| Lift-off test (LOT) | Lin25 | Artroscopia | Rotura | 235 | 0,59 | 0,68 | 0,54 | 0,73 | 1,8 | 0,5 |
| Belly-press test (BPT) | Lin25 | Artroscopia | Rotura | 235 | 0,64 | 0,79 | 0,65 | 0,79 | 3,0 | 0,45 |
| Bear hug test (BHT) | Lin25 | Artroscopia | Rotura | 235 | 0,70 | 0,79 | 0,67 | 0,82 | 3,3 | 0,3 |
| Lift-off test (LOT) | Takeda51 | Artroscopia | Rotura | 130 | 0,65 | 0,94 | 0,88 | 0,81 | 11,9 | 0,37 |
| Napoleon test (NT) | Takeda51 | Artroscopia | Rotura | 130 | 0,62 | 0,89 | 0,80 | 0,78 | 6,1 | 0,42 |
| Supino NT (SNT) | Takeda51 | Artroscopia | Rotura | 130 | 0,84 | 0,96 | 0,93 | 0,90 | 21,9 | 0,16 |
| Bear hug test (BHT) | Takeda51 | Artroscopia | Rotura | 130 | 0,73 | 0,97 | 0,93 | 0,88 | 28,4 | 0,27 |
E: especificidad; LR: razón de verosimilitud; N:número; S: sensibilidad; VP:.N.
Estas pruebas de resistencia pueden producir dolor en el hombro con alguna preferencia a la cara anterior42. Es importante descartar patología asociada del tendón de la cabeza larga del bíceps (tendinopatía, tenosinovitis, rotura o luxación), síndrome de pinzamiento subacromial con tendinopatía y rotura del supraespinoso. La existencia de inestabilidad bicipital en roturas grandes del subescapular se describe con una frecuencia entre el 51 y el 86%43–46.
Chao et al.47 realizaron un estudio electromiográfico en 21 pacientes sanos y valoraron el bear hug test a 0, 45 y 90° de elevación del brazo, LOT y BPT. Los resultados indican que el BHT a 90° presenta mayor pico electromiográfico de actividad del subescapular inferior respecto al subescapular superior, pectoral mayor y latissimus dorsi. Al realizar el BHT a 45° y al realizar el BPT, se pone de manifiesto mayor pico electromiográfico de actividad del subescapular superior respecto al subescapular inferior, pectoral mayor y latissimus dorsi. Las diferencias entre el pico electromiográfico del subescapular superior e inferior no son estadísticamente significativas, pero pueden ser clínicamente significativas. Tokish48 realizó su valoración electromiográfica entre BPT y LOT con similares resultados a los encontrados por Chao et al., pero con el 32% más de actividad del subescapular superior en el BPT. Estas diferencias pueden ser secundarias a la variabilidad de los electrodos usados, los cambios de posición del brazo con el cambio de longitud del músculo, otras patologías del hombro asociadas y la relacionada actividad de rotación interna de otros músculos.
Dependiendo del tamaño de la rotura y de los cambios degenerativos de la masa muscular cambiará la debilidad de la rotación interna. A mayor tamaño de la rotura, mayor debilidad. Cuando se encuentra un LOT positivo, es muy específico para roturas mayores del 75 al 100%, que se correlacionan con mayor déficit de fuerza de la rotación interna y mayor grado de degeneración grasa. Kim et al.49 encontraron que, a mayor tamaño de rotura, mayor debilidad de la fuerza de UMTSub. Como prueba complementaria, puede aumentarse la sensibilidad con IRLS.
Aunque inicialmente se identificó un BHT ideal para roturas parciales y del tercio superior de la UMTSub, existen estudios que ponen de manifiesto que no hay una diferencia significativa con una prueba negativa (el 33,5% frente al 29,2%) y los resultados de Barth identificaron que el BHT a 90° de flexión tiene mejor sensibilidad (82%), de 208 casos, respecto a otras pruebas, como BPT, LOT o Napoleon test (NT), pero fue ligeramente más sensible para roturas mayores de un tercio superior. Esto se explica porque a 90° de flexión esta prueba está fácilmente influida por otras patologías, como síndrome de pinzamiento subacromial, SLAP o tendinopatía, y la interpretación de esta prueba es subjetiva y no visual, como las otras maniobras50.
La dificultad para el diagnóstico clínico de las roturas del subescapular está principalmente en las lesiones parciales y del cuarto superior ya que las pruebas actuales no permiten identificar roturas en aproximadamente el 30%. La sensibilidad para roturas parcial de LOT, BHT y NT son menores al 50%, pero el SNP se reporta mayor al 50% en un único estudio51. Barth reportó que la sensibilidad para identificar roturas pequeñas se incrementó desde el 22 hasta el 67% si el dolor se asociaba con un BHT positivo. El estudio de Lin también encontró asociación entre pruebas dolorosas de IRRTM, IRRT a 0° y BHT con pequeñas rupturas superiores (Ia y Ib de la clasificación de roturas de Garavaglia). Una explicación puede ser que las roturas pequeñas no generen debilidad detectable en las pruebas y, por tanto, se necesiten otros parámetros, como el dolor asociado, para alertar al especialista para que descarte en la valoración artroscópica las roturas del subescapular.
En conclusión, la realización de una combinación de estas pruebas logrará mejorar la identificación de las roturas durante la exploración física ya que estudios clínicos identifican esta dificultad y el diagnóstico solo se encontró durante la artroscopia como se reporta entre el 18,5 y el 24%, respectivamente. La dificultad reside principalmente en las roturas del cuarto superior del subescapular. La recomendación es combinar algunas de estas pruebas (BHT a 45°, belly-off sign [BOS], IRRTM, supino NT y BPT) para valorar especialmente roturas parciales y de cuarto superior; el BHT a 90° y el BPT se utilizan para el subescapular inferior, y el IRLS y el LOT para roturas totales mayores al 75%.
Roturas de la unidad miotendinosa del músculo supraespinoso (UMTS), infraespinoso (UMTI) y redondo menor (UMTRm)Las roturas del manguito de los rotadores de la región posterosuperior pueden presentar síntomas de pinzamiento subacromial, principalmente en procesos crónicos, con tendinopatía adicional, tenosinovitis del bíceps y una progresión de roturas parciales a roturas totales. Muchos pacientes permanecen asintomáticos hasta que la progresión de la rotura es importante y la pérdida de la cinemática escapulohumeral se altera. Los síntomas varían entre dolor y/o debilidad, y dificultan la interpretación de la exploración física.
Las pruebas para buscar una rotura del supraespinoso (UMTS) inicial es el rent test o la palpación del defecto en la parte anterior de la tuberosidad mayor52,53, y las pruebas para determinar la debilidad de la unidad miotendinosa asociadas con calificación de dolor son Jobe (empty can o full can), Whipple y drop arm sign (signo de la caída; figuras 5 y 6)54,55.
Para valorar lesiones que comprometen la progresión de una rotura anterior desde el supraespinoso (UMTS) y se extienden al infraespinoso (UMTI), o el tendón del infraespinoso como único componente, pueden utilizarse:
- 1.
Pruebas para determinar la debilidad: prueba de resistencia en rotación externa a 0° (PRRE 0°) y prueba de resistencia en rotación externa a 90° (PRRE 90° o Patte test)56.
- 2.
Pruebas de retraso o caída involuntaria del miembro superior respecto a la incapacidad de mantener una posición en rotación externa. Estas pruebas son útiles para intentar eliminar el dolor de la función del músculo. Hay tres pruebas: prueba de retraso o caída en rotación externa a 0° (ERLS: external rotation lag sign o dropping test), prueba de retraso o caída en rotación externa a 90° (ERLS 90°: external rotation lag sign 90° o drop sign)57 y signo de la caída del brazo (drop arm sign; v. figura 6).
Para valorar lesiones que comprometen la progresión de una rotura del músculo redondo menor (UMTRm) o si solo se desea valorar la unidad miotendinosa del redondo menor (UMTRm), se añade la prueba de la corneta (horn blower sign)58.
Cuando se encuentran roturas masivas del manguito de los rotadores con compromiso posterosuperior, las pruebas clínicas serán positivas para la progresión de la rotura total del supraespinoso y el infraespinoso, y algunas con extensión al redondo menor. Si hay cambios degenerativos o atróficos del músculo infraespinoso o redondo menor, las pruebas serán positivas para debilidad de la rotación externa.
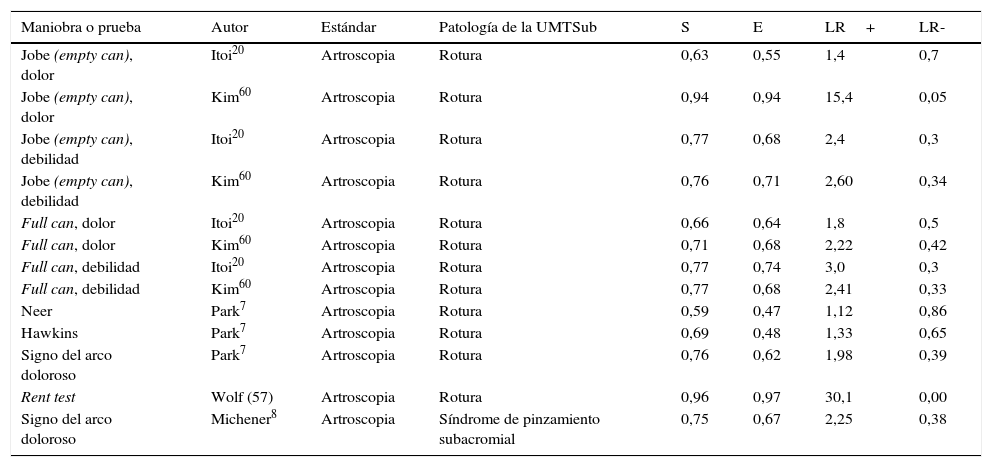
Cuando se revisan las diferentes pruebas clínicas para identificar roturas parciales o totales de la unidad miotendinosa del supraespinoso, infraespinoso y redondo menor, se pone de manifiesto que la sensibilidad y la especificidad son pobres, con una razón de verosimilitud (LR) cerca de 1,0. Por lo tanto, estos resultados no cambian la probabilidad de realizar la prueba si existe la rotura posterior. Los estudios presentan diferencias en la realización e interpretación de las pruebas, con sesgos en las revisiones sistemáticas que dificultan llevar a cabo las recomendaciones para un correcto diagnóstico y disminuir la solicitud de imágenes diagnósticas o realizar procedimientos quirúrgicos no pertinentes59,60. En la tabla 3 se reportan los valores de las pruebas clínicas de diferentes estudios para identificar roturas del manguito de los rotadores.
Eficacia de las pruebas para la valoración de la unidad miotendinosa del supraespinoso (UMTS)
| Maniobra o prueba | Autor | Estándar | Patología de la UMTSub | S | E | LR+ | LR- |
|---|---|---|---|---|---|---|---|
| Jobe (empty can), dolor | Itoi20 | Artroscopia | Rotura | 0,63 | 0,55 | 1,4 | 0,7 |
| Jobe (empty can), dolor | Kim60 | Artroscopia | Rotura | 0,94 | 0,94 | 15,4 | 0,05 |
| Jobe (empty can), debilidad | Itoi20 | Artroscopia | Rotura | 0,77 | 0,68 | 2,4 | 0,3 |
| Jobe (empty can), debilidad | Kim60 | Artroscopia | Rotura | 0,76 | 0,71 | 2,60 | 0,34 |
| Full can, dolor | Itoi20 | Artroscopia | Rotura | 0,66 | 0,64 | 1,8 | 0,5 |
| Full can, dolor | Kim60 | Artroscopia | Rotura | 0,71 | 0,68 | 2,22 | 0,42 |
| Full can, debilidad | Itoi20 | Artroscopia | Rotura | 0,77 | 0,74 | 3,0 | 0,3 |
| Full can, debilidad | Kim60 | Artroscopia | Rotura | 0,77 | 0,68 | 2,41 | 0,33 |
| Neer | Park7 | Artroscopia | Rotura | 0,59 | 0,47 | 1,12 | 0,86 |
| Hawkins | Park7 | Artroscopia | Rotura | 0,69 | 0,48 | 1,33 | 0,65 |
| Signo del arco doloroso | Park7 | Artroscopia | Rotura | 0,76 | 0,62 | 1,98 | 0,39 |
| Rent test | Wolf (57) | Artroscopia | Rotura | 0,96 | 0,97 | 30,1 | 0,00 |
| Signo del arco doloroso | Michener8 | Artroscopia | Síndrome de pinzamiento subacromial | 0,75 | 0,67 | 2,25 | 0,38 |
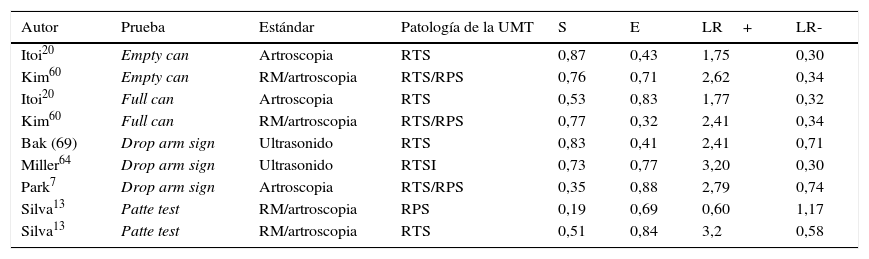
Drop arm sign es la incapacidad de sostener el brazo en elevación contra la fuerza de la gravedad, lo que es indicativo de una rotura total grande que compromete el músculo supraespinoso más el infraespinoso. La combinación del drop arm sign con la prueba de Jobe mejora los resultados, como se demuestra en la tabla 4.
Eficacia en el diagnóstico de roturas del manguito de los rotadores
| Autor | Prueba | Estándar | Patología de la UMT | S | E | LR+ | LR- |
|---|---|---|---|---|---|---|---|
| Itoi20 | Empty can | Artroscopia | RTS | 0,87 | 0,43 | 1,75 | 0,30 |
| Kim60 | Empty can | RM/artroscopia | RTS/RPS | 0,76 | 0,71 | 2,62 | 0,34 |
| Itoi20 | Full can | Artroscopia | RTS | 0,53 | 0,83 | 1,77 | 0,32 |
| Kim60 | Full can | RM/artroscopia | RTS/RPS | 0,77 | 0,32 | 2,41 | 0,34 |
| Bak (69) | Drop arm sign | Ultrasonido | RTS | 0,83 | 0,41 | 2,41 | 0,71 |
| Miller64 | Drop arm sign | Ultrasonido | RTSI | 0,73 | 0,77 | 3,20 | 0,30 |
| Park7 | Drop arm sign | Artroscopia | RTS/RPS | 0,35 | 0,88 | 2,79 | 0,74 |
| Silva13 | Patte test | RM/artroscopia | RPS | 0,19 | 0,69 | 0,60 | 1,17 |
| Silva13 | Patte test | RM/artroscopia | RTS | 0,51 | 0,84 | 3,2 | 0,58 |
E: especificidad; LR: razón de verosimilitud; RM: resonancia magnética; RPS: rotura parcial del supraespinoso; RTS: rotura total del supraespinoso; RTSI: rotura total del supraespinoso y del infraespinoso; S: sensibilidad; UMT: unidad miotendinosa.
Castoldi61 valoró la prueba de ERLS y puso de manifiesto que su utilidad reside principalmente en el caso de roturas totales que comprometen el supraespinoso más el infraespinoso aunque puede ser positiva en roturas solo del supraespinoso. Aunque es difícil de cuantificar en la práctica clínica, reporta 7° de caída o retroceso cuando se presenta solo la rotura del supraespinoso y llega hasta 26° cuando la rotura se extiende al redondo menor. Este estudio confirma que a mayor tamaño de la rotura y menor calidad de la unidad miotendinosa, mayor debilidad de la fuerza. Collin62 también confirmó que la mejor prueba para las roturas masivas en busca de integridad o no del redondo menor es la ERLS, especialmente cuando la caída o el retroceso es a 40°, cuando se comparan con el Patte sign y el drop sign (tabla 5).
La búsqueda actual es realizar una combinación de pruebas clínicas que facilite la identificación de roturas del manguito de los rotadores63. La realización de pruebas aisladas no confirma ni descarta una rotura, aunque algunos estudios sugieren las pruebas de caída o retroceso (lag) como pruebas únicas, aunque tampoco son concluyentes para el diagnóstico de roturas totales del manguito de los rotadores64.
Murrell, en su estudio prospectivo con 400 pacientes con rotura del manguito de los rotadores y sin ella, refiere que tres pruebas positivas (debilidad para la rotación externa, debilidad para la abducción y una prueba de pinzamiento de Neer o Hawkins) o dos de las pruebas positivas más una edad superior a 60 años elevan la probabilidad de tener una rotura parcial o total del manguito de los rotadores al 98%. Park, en su estudio de comparación de pruebas clínicas, confirma que la combinación de arco doloroso, drop arm sign y prueba de resistencia del músculo infraespinoso a 0° de abducción genera mayor probabilidad posterior a la prueba, del 91%, de identificar una rotura total del manguito de los rotadores. En conclusión, no hay una combinación óptima de pruebas clínicas para mejorar el diagnóstico, pero puede ponerse de manifiesto que la combinación de pruebas de pinzamiento subacromial también es positiva si existe una rotura del manguito de los rotadores.
Imágenes diagnósticas en patología del manguito de los rotadoresPara lograr un diagnóstico de roturas del manguito de los rotadores, se dispone de varios estudios.
Las radiografías de hombro permiten sugerir cambios difusos de pinzamiento subacromial y alteraciones de la tuberosidad mayor, como esclerosis o quistes subcorticales. Cuando la rotura masiva progresa, se encuentra pérdida de la distancia acromiohumeral con cambios por artropatía del manguito de los rotadores en sus últimos estadios.
La ultrasonografía es un excelente método diagnóstico para valorar el manguito de los rotadores, no es invasivo, de bajo costo y fácil de realizar tras un adecuado entrenamiento. Es una excelente opción para pacientes con claustrofobia, a los cuales no es posible realizarles una resonancia magnética. Tiene algunas ventajas como facilitar una valoración estática y dinámica, permite diagnosticar un pinzamiento subacromial, tendinosis y fácil valoración postoperatoria, pero no puede valorar de forma adecuada el nivel de atrofia muscular grave65. En un metaanálisis de 65 estudios imagenológicos realizado por Jesus66 se puso de manifiesto que no hay grandes diferencias entre la ecografía y la resonancia magnética simple en el diagnóstico de roturas de espesor total del manguito de los rotadores67,68. En el caso de roturas parciales, la diferencia entre estos dos medios diagnósticos es la interpretación de la ecografía y depende del operador, con lo que disminuye su fiabilidad con un radiólogo con menos experiencia69.
La resonancia magnética es una excelente herramienta en el diagnóstico de la patología del hombro si se utilizan modernos magnetos de 3,0 T. Permite identificar el tipo de rotura, la retracción y la calidad muscular. La calidad del tendón del supraespinoso y del infraespinoso se valora mejor en la proyección coronal oblicua en T2, lo que pone de manifiesto un tendón denso y robusto, con capas paralelas y delgadas, orientadas desde el músculo hacia la tuberosidad en las imágenes en T1. La pérdida de ese patrón, las zonas borrosas y el engrosamiento del tendón identifican tendinopatía o roturas parciales. El adelgazamiento, la pérdida parcial de la continuidad insercional y las retracciones parciales identifican una rotura parcial. Es importante correlacionar las proyecciones en T2 coronal oblicua y sagital oblicua para identificar una rotura70. La valoración de la calidad de la unidad miotendinosa se realiza mejor en una proyección en T1 sagital oblicua con cortes mediales a glenoides y con la utilización de la clasificación de Goutallier sobre infiltración grasa en el músculo y así se puede determinar atrofia muscular con las medidas de la línea de Zaneti. La proyección axial es ideal para identificar roturas del tendón del subescapular y del redondo menor.
Jesus puso de manifiesto que la resonancia magnética tiene valores de LR+de 13,14 y LR- de 0,09 aunque son mejores que los obtenidos por término medio con las pruebas clínicas para diagnosticar roturas totales del manguito de los rotadores. Entonces, la resonancia permite descartar roturas totales del manguito de los rotadores, como se pone de manifiesto de forma similar a las pruebas de caída o de retroceso (lag) previamente descritas.
El diagnóstico de las roturas parciales del manguito de los rotadores, al igual que con las pruebas clínicas, presenta mayor dificultad en su adecuada identificación. La resonancia puso de manifiesto valores de LR+de 8,00, que presentan una moderada probabilidad de confirmar una rotura parcial del manguito de los rotadores, y un LR- de 0,39 con pequeña, pero importante probabilidad de descartar la rotura parcial del manguito de los rotadores.
Existe acuerdo en que, respecto a la interpretación de la resonancia magnética, los radiólogos con estudios de profundidad en imagenología musculoesquelética poseen mayor habilidad en detectar roturas del manguito de los rotadores, con un índice k de 0,39471. La concordancia inter e intraobservador entre radiólogos con experiencia es buena para detectar las roturas de espesor total del manguito de los rotadores, pero es pobre para determinar las roturas parciales del manguito de los rotadores.
La resonancia magnética con medio de contraste directo utiliza una inyección intraarticular glenohumeral de gadolinio diluido con solución salina (1:100). La artrorresonancia mejora la habilidad de la resonancia convencional al detectar cambios sutiles en el manguito de los rotadores cuando se busca confirmar una rotura parcial articular del supraespinoso, si hay dificultad en la interpretación de resonancia simple, o en pacientes con reparación previa. Se utiliza imagen en T1 coronal y sagital oblicua.
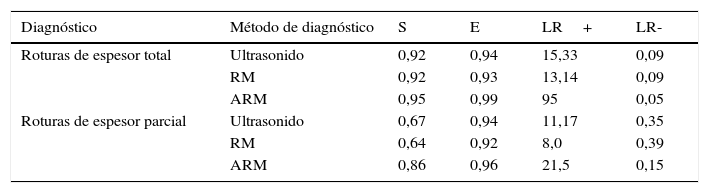
Los resultados del metaanálisis de la artrorresonancia pusieron de manifiesto una sensibilidad del 95%, una especificidad del 99%, con LR+de 95 y LR- de 0,05 para diagnosticar roturas totales del manguito de los rotadores. Su gran utilidad se pone de manifiesto cuando se trata de mejorar el diagnóstico de roturas parciales del manguito de los rotadores respecto a otras opciones, como la resonancia convencional, y el ultrasonido (tabla 6).
Imágenes diagnósticas en roturas del manguito de los rotadores
| Diagnóstico | Método de diagnóstico | S | E | LR+ | LR- |
|---|---|---|---|---|---|
| Roturas de espesor total | Ultrasonido | 0,92 | 0,94 | 15,33 | 0,09 |
| RM | 0,92 | 0,93 | 13,14 | 0,09 | |
| ARM | 0,95 | 0,99 | 95 | 0,05 | |
| Roturas de espesor parcial | Ultrasonido | 0,67 | 0,94 | 11,17 | 0,35 |
| RM | 0,64 | 0,92 | 8,0 | 0,39 | |
| ARM | 0,86 | 0,96 | 21,5 | 0,15 |
ARM: artrorresonancia; E: especificidad; LR: razón de verosimilitud; RM: resonancia magnética; S: sensibilidad.
El acuerdo de la interpretación interobservador para la resonancia con medio de contraste directa fue excelente (k=0,91) para roturas de espesor total del manguito de los rotadores y de moderado acuerdo para las roturas parciales (k=0,491)72.
Nuevas proyecciones en artrorresonancia, como ABER (abduction external rotation), han surgido para mejorar la identificación de las roturas parciales y la interpretación inter e intraobservador73. Estudios comparativos entre artrorresonancia directa e indirecta han mostrado resultados similares sin necesidad de utilización de medio de contraste intraarticular glenohumeral74.
En conclusión, establecer un adecuado diagnóstico de la patología del manguito de los rotadores no es fácil. Es necesario combinar signos y pruebas clínicas que nos ayuden a tener una sospecha diagnóstica que se confirme con la solicitud de estudios imagenológicos pertinentes. Las roturas parciales o de espesor total pequeñas del manguito de los rotadores necesitan mayor sospecha clínica con ayuda de artrorresonancia y adecuada valoración artroscópica asociada con una indicación quirúrgica. Es necesario estudios de mayor poder estadístico homogéneos en la interpretación y realización de las pruebas clínicas, y estudios paraclínicos para mejorar la sensibilidad y las probabilidades de detectar o descartar estas lesiones.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.