La inestabilidad lateral femororrotuliana es una patología de etiología multifactorial aunque existen múltiples opciones para su tratamiento. El adelantamiento del vasto medial con liberación retinacular lateral asistida por artroscopia (AVMLRAA) se realiza cuando no hay alteraciones de alineación ni de la estructura ósea. El objetivo del estudio es evaluar los resultados clínicos y funcionales de pacientes con inestabilidad lateral femororrotuliana (ILFR) tratados con AVMLRAA.
Material y métodosEstudio descriptivo y transversal realizado entre septiembre de 2014 y enero de 2016. Se incluyó a pacientes con ILFR tratados con AVMLRAA. Se presentan los resultados evaluados por las escalas de Tegner-Lysholm y Kujala antes de la cirugía y 12meses después de operados.
ResultadosSeis pacientes, 5 mujeres (83,3%) y 1 hombre (16,7%); media de edad al presentar la primera luxación: 15,83 (7-30) ±8,47 años; rodilla afectada: 4 derechas (66,7%) y 2 izquierdas (33,3%); tiempo promedio desde la primera luxación hasta la cirugía: 10,08 (0,5-17) ±5,16 años; las evaluaciones prequirúrgicas y posquirúrgicas de las escalas Tegner-Lyshom y Kujala para el género y lado afectado no mostraron diferencias estadísticamente significativas (p>0,05). La mediana prequirúrgica de la escala Tegner-Lysholm fue 37,50 (6-78) ±26,66; posquirúrgica: 88,17 (77-99) ±7,73 (p = 0,028); mediana de la escala Kujala prequirúrgica: 36,67 (2-77) ±29,703; posquirúrgica: 84,83 (75-100) ±9,368 (p = 0,027). El seguimiento promedio fue 14,0 (12-18) ±2,44 meses; la aprensión posquirúrgica fue 100% negativa. El 100% respondió que se volverían a operar en caso de presentar nuevamente los síntomas.
DiscusiónEl AVMLR para el manejo de la ILFR en pacientes sin malformaciones óseas ni mala alineación ofrece buenos resultados clínicos.
Nivel de evidencia clínicaNivel IV.
Patellofemoral lateral instability is a condition of multifactorial origin, and has multiple options for its treatment. Vastus medialis advancement with arthroscopic assisted lateral retinacle replication (AALRR) is performed when there is no alteration of alignment or bone structure. The purpose of this study is to evaluate the clinical and functional results of patients with patellofemoral lateral instability (PFLI) treated with AALRR.
Material and methodsA descriptive, cross-sectional study was conducted from September 2014 to January 2016 on patients with PFLI treated with AALRR. The results before surgery and 12months after surgery, were evaluated using the Tegner-Lysholm and Kujala scales.
ResultsThe study included 6 patients, 5women (83.3%), and 1man (16.7%). The median age at first dislocation was 15.83 (7-30) ±8.47years. The affected knees were 4right (66.7%) and 2left (33.3%). The mean time from first dislocation to surgery was 10.08 (0.5-17) ±5.16years. The pre- and post-surgical evaluations using the Tegner-Lysholm and Kujala scales for the affected gender and side showed no statistically significant differences (P>.05). The pre-surgical median of the Tegner-Lysholm scale was 37.50 (6-78) ±26.66, and post-surgical, 88.17 (77-99) ±7.73 (P=.028). The pre-surgical and post-surgical median of the Kujala scale was 36.67 (2-77) ±29.703, and 84.83 (75-100) ±9.368, respectively (P=.027). The mean follow-up was 14.0 (12-18) ±2.44months.; Post-surgical apprehension was 100% negative. All patients responded that they would have a further operation in case of presenting with the symptoms again.
DiscussionThe AALRR for the management of PFLI in patients without bone malformations or misalignment offers good clinical results.
Evidence levelIV.
La inestabilidad lateral femororrotuliana (ILFR) es una patología de etiología multifactorial, en la cual se ven involucrados la alineación de la extremidad, estructura ósea rotuliana y troclear, así como los estabilizadores estáticos y dinámicos1–3. La incidencia anual de la luxación rotuliana primaria es de 5,8 casos por 100.000 en adultos y 43 por 100.000 en población pediátrica, con una recurrencia del 15 al 80%4–6.
Durante los primeros 30° de flexión, el desplazamiento lateral de la rótula está restringido por estructuras blandas: ligamento femororrotuliano medial (LFRM) del 50 al 60%; ligamento meniscorrotuliano medial, 24%; ligamento tibiorrotuliano medial y retináculo medial, 13% cada uno7–9, y vasto medial oblicuo, 30%10,11. Después de 30° de flexión, la estabilidad está determinada principalmente por las estructuras óseas.
El tratamiento conservador de la ILFR se recomienda principalmente tras el primer episodio de luxación. El tratamiento quirúrgico se considera en caso de reluxación o luxaciones primarias; en especial si se sospecha de fragmentos osteocondrales desplazados, todavía no existe un patrón de referencia. La liberación aislada del retináculo lateral no está recomendada. Actualmente, la tendencia en ILFR sin alteraciones de la alineación ni de la estructura ósea es realizar reconstrucción del LFRM, con complicaciones principales reportadas: mala posición del túnel femoral (hasta el 64%), tensión anormal aplicada al injerto (26,1%), rodilla rígida (4,6%), fractura de rótula (2,1%) e infección (1,2%) con índices de reoperación incluso del 15,8%12–20.
El adelantamiento del tendón del vasto medial asociado con liberación del retináculo lateral vía artroscópica presenta tasas bajas de reluxación (4%) y buenos resultados clínicos21–23.
El objetivo de este trabajo es presentar los resultados clínicos y funcionales a 1 año, obtenidos de los pacientes con ILFR tratados con la técnica de adelantamiento del vasto medial y liberación artroscópica de retináculo lateral (AVMLR).
Materiales y métodosEstudio descriptivo y transversal realizado en el Antiguo Hospital Civil de Guadalajara «Fray Antonio Alcalde» de Guadalajara, México, entre septiembre de 2014 y enero de 2016. Se incluyó a pacientes con ILFR, sin tratamiento quirúrgico previo, con uno o más episodios de luxación rotuliana y se excluyó a pacientes con evidencia clínica de hipoplasia condilar o de mala alineación, con rótula alta, lesiones ligamentarias asociadas (colaterales o cruzados), artritis séptica y aquellos con incapacidad para seguir cuidados postoperatorios; se eliminó a aquellos pacientes que tuvieron que ser reintervenidos con cirugía de revisión, los que solicitaron salir del estudio y los pacientes que fallecieron durante su seguimiento. El tamaño de la muestra fue conveniente, determinada por el total de pacientes en el período de estudio.
El diagnóstico de los pacientes fue realizado clínicamente y por radiografías simples, confirmado por resonancia magnética, y en todos los casos se descartaron malformaciones y lesiones asociadas.
Las variables utilizadas fueron: edad, sexo, lado afectado, número de luxaciones, tiempo desde la primera luxación hasta la fecha de cirugía, signos de hiperlaxitud, existencia de aprensión y hallazgos quirúrgicos.
Técnica y procedimientosA los pacientes se les colocó isquemia a 300 mmHg en la extremidad intervenida y se realizaron portales para artroscopia de rodilla: de visión (anterolateral) y de trabajo (anteromedial). Se realizó una revisión integral de la articulación en búsqueda de lesiones sinoviales, condrales y meniscales, así como integridad de los ligamentos cruzados; se valoró el deslizamiento rotuliano en la tróclea femoral con flexoextensión (tracking). Se consideró un mal tracking cuando se observó asimetría en las porciones medial y lateral del espacio femororrotuliano (disminuido en la porción lateral en comparación con la porción medial). Posteriormente, se cambió la cámara al portal anteromedial para la liberación del retináculo lateral, para lo cual utilizamos un sistema Hook de 3,5 mm, de tipo Serfas Energy de Stryker Endoscopy, San José, CA. Con la rodilla en extensión y respetando las fibras musculares del vasto lateral, se resecó el retináculo hasta la porción más distal visible adyacente al portal anterolateral. Se continuó con técnica abierta: incisión media de rodilla sobre rótula desde el polo superior hasta el inferior; se disecó por planos hasta observar el tejido perióstico; se realizó disección roma hacia medial hasta observar el tendón del músculo vasto medial, el cual se trató con sutura no absorbible de poliéster número 5; se desinsertó de la rótula con bisturí desde la 01:00 hasta las 05:00 en sentido horario en la rodilla izquierda y desde las 11:00 hasta las 07:00 en la derecha, respetando la integridad de la cápsula articular. Se avanzó hasta la línea media de la rótula y se ancló a las fibras de Sharpei y del periostio con 3 puntos separados en cruz con la misma sutura, aumentando la estructura con suturas absorbibles de ácido poliglicólico número 1. Se confirmó la adecuada simetría femororrotuliana tracking con visión artroscópica.
El manejo posquirúrgico fue con frío local intermitente durante 7 días, uso continuo de férula de rodilla en extensión completa durante 2 semanas, el retiro de puntos fue a las 2 semanas y se continuó con férula centralizadora, además de iniciar ejercicios de movilización activa permitiendo hasta 30° de flexión durante la tercera semana, hasta 60° en la cuarta semana y hasta 90° en la quinta semana. A partir de la sexta semana se permitieron rangos completos de movilidad. A los pacientes que no se les realizó otro tipo de reconstrucciones artroscópicas, se les autorizó el apoyo parcial progresivo de la extremidad operada con muletas desde la primera semana.
La evaluación de los pacientes fue con las escalas Tegner-Lysholm24 y Kujala25,26, las cuales se aplicaron antes de la cirugía y al año de operados. A los pacientes también se les cuestionó acerca de si se volverían a operar en caso de tener los mismos síntomas.
De acuerdo con la escala de Tegner-Lysholm, se consideraron resultados pobres puntuaciones menores de 65, favorables entre 65 y 83, buenos de 84 a 90 y excelentes superiores a 90; para la escala de Kujala, se consideraron resultados pobres de 0 a 59, regulares de 60 a 79, buenos de 80 a 94 y excelentes de 95 a 100.
Estadística empleadaSe realizó estadística descriptiva, frecuencias y porcentajes para variables nominales, para las variables ordinales, U de Mann-Whitnney-Wilcoxon para la diferencia de medianas entre los valores preoperatorios y postoperatorios de ambas escalas.
Aspectos éticosEl estudio fue debidamente autorizado por los comités de investigación y de ética en investigación de la unidad médica participante. Todos los pacientes incluidos firmaron una carta de consentimiento informado para la realización de estudios de investigación en seres humanos y en todo momento se conservó el anonimato de los participantes.
ResultadosFueron un total de 6 pacientes, de los cuales 5 (83,3%) fueron mujeres y 1 (16,7%) hombre; la media de edad al presentar la primera luxación fue 15,83 (mínima de 7 y máxima de 30) + 8,472 años; 4 (66,7%) presentaron afectación de la rodilla derecha y 2 (33,3%), de la izquierda; el tiempo medio transcurrido desde la primera luxación hasta la cirugía fue 10,08 (mínimo de 0,5 y máximo de 17) + 5,16 años; 3 (50%) pacientes cumplieron con los criterios de hiperlaxitud articular27.
Respecto al número de luxaciones que presentaron los pacientes, 2 (33,33%) presentaron más de 10 luxaciones y 4 (66,66%) presentaron 10 luxaciones o menos.
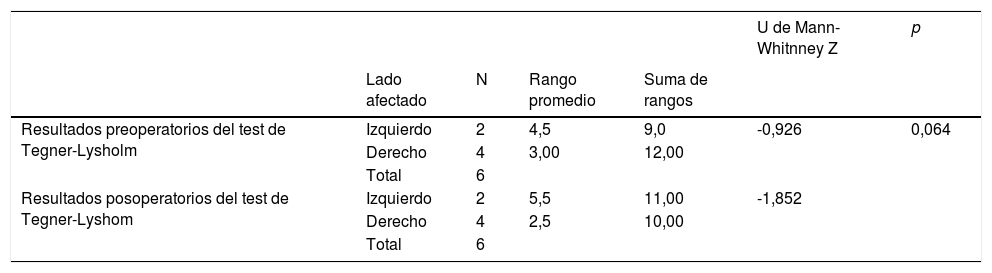
Las evaluaciones prequirúrgicas y posquirúrgicas de la escala de Tegner-Lysholm para el sexo y lado afectado de los pacientes no mostraron diferencias estadísticamente significativas (p >0,05; tablas 1 y 2).
Resultados de la prueba U de Mann-Whitnney para los resultados preoperatorios y postoperatorios (test de Tegner-Lyshom) de acuerdo con el sexo de los pacientes
| U de Mann-Whitnney Z | p | |||||
|---|---|---|---|---|---|---|
| Sexo | N | Rango promedio | Suma de rangos | |||
| Resultados preoperatorios del test de Tegner-Lyshom | Hombre | 1 | 6,00 | 6,00 | -1,464 | 0,770 |
| Mujer | 5 | 3,00 | 15,00 | |||
| Total | 6 | |||||
| Resultados postoperatorios del test de Tegner-Lyshom | Hombre | 1 | 4,00 | 4,00 | -0,293 | |
| Mujer | 5 | 3,40 | 17,00 | |||
| Total | 6 |
N: muestra; p: probabilidad; Z: estadístico Z.
Resultados de la prueba U de Mann-Whitnney para los resultados preoperatorios y postoperatorios (test de Tegner-Lysholm) de acuerdo con el lado afectado de los pacientes
| U de Mann- Whitnney Z | p | |||||
|---|---|---|---|---|---|---|
| Lado afectado | N | Rango promedio | Suma de rangos | |||
| Resultados preoperatorios del test de Tegner-Lysholm | Izquierdo | 2 | 4,5 | 9,0 | -0,926 | 0,064 |
| Derecho | 4 | 3,00 | 12,00 | |||
| Total | 6 | |||||
| Resultados posoperatorios del test de Tegner-Lyshom | Izquierdo | 2 | 5,5 | 11,00 | -1,852 | |
| Derecho | 4 | 2,5 | 10,00 | |||
| Total | 6 |
N: muestra; p: probabilidad; Z: estadístico Z.
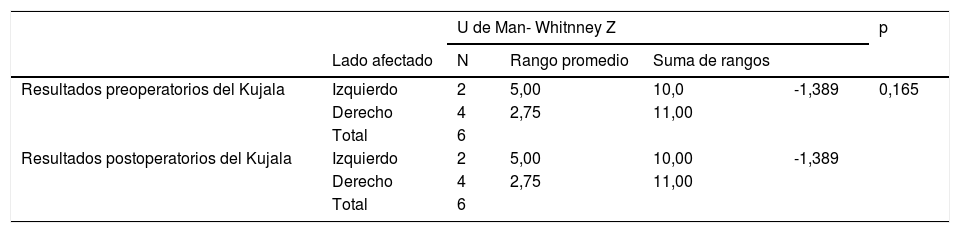
Las evaluaciones prequirúrgicas y posquirúrgicas de la escala de Kujala para el sexo y lado afectado de los pacientes no mostraron diferencias estadísticamente significativas (p >0,05; tablas 3 y 4).
Resultados de la prueba U de Mann-Whitnney para los resultados preoperatorios y postoperatorios (test de Kujala) de acuerdo con el sexo de los pacientes
| U de Mann-Whitnney Z | p | |||||
|---|---|---|---|---|---|---|
| Sexo | N | Rango promedio | Suma de rangos | |||
| Resultados preoperatorios del test de Kujala | Hombre | 1 | 5,00 | 5,00 | -0,878 | 0,380 |
| Mujer | 5 | 3,20 | 16,00 | |||
| Total | 6 | |||||
| Resultados postoperatorios del test de Kujala | Hombre | 1 | 5,00 | 5,00 | -0,878 | |
| Mujer | 5 | 3,20 | 16,00 | |||
| Total | 6 |
N: muestra; p: probabilidad; Z: estadístico Z.
Resultados de la prueba U de Mann-Whitnney para los resultados preoperatorios y postoperatorios (test de Kujala) de acuerdo con el lado afectado de los pacientes
| U de Man- Whitnney Z | p | |||||
|---|---|---|---|---|---|---|
| Lado afectado | N | Rango promedio | Suma de rangos | |||
| Resultados preoperatorios del Kujala | Izquierdo | 2 | 5,00 | 10,0 | -1,389 | 0,165 |
| Derecho | 4 | 2,75 | 11,00 | |||
| Total | 6 | |||||
| Resultados postoperatorios del Kujala | Izquierdo | 2 | 5,00 | 10,00 | -1,389 | |
| Derecho | 4 | 2,75 | 11,00 | |||
| Total | 6 | |||||
N: muestra; p: probabilidad; Z: estadístico Z.
La puntuación media de la escala de Tegner-Lysholm prequirúrgica fue 37,50 (mínimo de 6 y máximo de 78) + 26,66 y posquirúrgica de 88,17 (mínimo de 77 y máximo de 99) + 7,73 con diferencias estadísticamente significativas (p = 0,028; tabla 5); de la escala de Kujala prequirúrgica, el promedio fue 36,67 (mínimo de 2 y máximo de 77) + 29,703 puntos y posquirúrgica de 84,83 (mínimo de 75 y máximo de 100) + 9,368 puntos, con diferencias estadísticamente significativas (p = 0,027; tabla 6).
Diferencia de medianas entre los resultados del test de Tegner-Lysholm preoperatorios y postoperatorios
| Paciente | Resultados del test de Tegner-Lyshom (preoperatorio) | Resultados del test de Tegner-Lyshom (postoperatorio) | Prueba de Wilcoxon | Valor de p |
|---|---|---|---|---|
| 1 | 24 | 82 | -2,201 | 0,028 |
| 2 | 26 | 77 | ||
| 3 | 6 | 89 | ||
| 4 | 61 | 99 | ||
| 5 | 78 | 90 | ||
| 6 | 30 | 92 | ||
| Mediana | 28 | 89,5 | Diferencia de medianas: -39,5 | |
p: probabilidad.
Diferencia de medianas entre los resultados del test de Kujala preoperatorios y postoperatorios
| Paciente | Resultados del test de Kujala (preoperatorio) | Resultados del test de Kujala (postoperatorio) | (Prueba de Wilcoxon) | Valor de p |
|---|---|---|---|---|
| 1 | 24 | 80 | -2,207 | 0,027 |
| 2 | 13 | 75 | ||
| 3 | 2 | 77 | ||
| 4 | 77 | 100 | ||
| 5 | 66 | 89 | ||
| 6 | 38 | 88 | ||
| Mediana | 31 | 84 | Diferencia de medianas: -38,33 | |
p: probabilidad.
El seguimiento medio fue 14,0 (mínimo de 12 y máximo de 18) + 2,44 meses.
Al evaluar la aprensión posquirúrgica, el 100% resultó negativo y también el 100% respondió que se volverían a operar con esta misma técnica en caso de presentar nuevamente los síntomas que tenían antes de la cirugía.
En 3 casos (50%) se encontraron lesiones condrales durante la artroscopia sin llegar a requerir fijación ni uso de microperforaciones, solo condroplastia.
Un paciente (16,66%) cursó con rechazo al material de sutura y requirió retirada de este a los 3 meses mediante cirugía ambulatoria con anestesia local, lo cual no limitó su mejoría clínica. El resto de los pacientes no presentaron ninguna complicación ni efectos secundarios indeseados. Ningún paciente posteriormente requirió revisión ya sea por vía artroscópica o abierta.
DiscusiónLa inestabilidad rotuliana es una patología que principalmente afecta a mujeres jóvenes. En este estudio se encontró una media de edad de 15,83 (7-30) ± 8,4 años con el 83,3% de mujeres, lo cual está dentro de lo reportado en la bibliografía internacional.
Henry et al. encontraron que el 51% tuvo afectado el lado derecho y el 49%, el izquierdo. En este estudio se encontró que el 66,7% de los pacientes tuvieron afectación de la rodilla derecha y el 33,3%, la izquierda; respecto al tiempo transcurrido desde la primera luxación hasta la cirugía reportaron de 1 a 3 años; en este estudio, el seguimiento es mayor, con un promedio de 10,08 años.
Todos los pacientes de esta serie presentaron más de una luxación; el 66,66% presentaron menos de 10 y el 33,33%, más de 10. No encontramos relación entre el tiempo hasta la cirugía y el número de luxación. En la bibliografía revisada, no suelen especificar el número de luxaciones, solo clasifican como ILFR aguda el primer episodio y crónica a partir de dos.
La hiperlaxitud articular no se reporta en la mayoría de los estudios. De hecho, Atkin demostró que no existe correlación con la luxación rotuliana; sin embargo, Antinolfi la considera como un criterio menor que predispone a la patología; en esta serie se encontró que el 50% de la población presentó los criterios28.
Las evaluaciones prequirúrgicas y posquirúrgicas de las escalas de Tegner-Lyshom y de Kujala para el sexo y lado afectado de los pacientes no mostraron diferencias estadísticamente significativas (p >0,05) y consideramos que estos resultados derivan de la pequeña muestra incluida.
Cuando comparamos las puntuaciones de la escala de Tegner-Lysholm prequirúrgica, 37,50, y con el posquirúrgico, 88,17, hay diferencias estadísticamente significativas (p = 0,028); lo mismo sucede con la escala de Kujala, prequirúrgica, cuyo promedio es 36,67 y, posquirúrgica, de 84,83 puntos (p = 0,027). Nam et al. realizaron un seguimiento a 4,4 años de pacientes tratados con AVMLR y encontraron mejorías importantes de las escalas de Tegner-Lyshom entre el prequirúrgico y el posquirúrgico (p <0,001) y también de la escala de Kujala prequirúrgica y posquirúrgica (p <0,05).
En un metaanálisis realizado por Shah et al. se demuestra que en pacientes tratados con reconstrucción de ligamento femororrotuliano medial se presenta un índice de complicaciones del 26,1%, los efectos adversos más comunes fueron aprensión recurrente en el 8,3%, falla clínica en el 3,7%, además de artofibrosis, dolor y fractura rotuliana29.
Otra revisión, de Parikh et al., encontró una tasa de complicaciones del 16,2%30. Arshi et al. encontraron en una revisión de 6.190 pacientes que hasta el 4,6% de los pacientes presentan rigidez de rodilla, por lo que requirieron movilización con anestesia, el 2,1% de los pacientes intervenidos de reconstrucción del ligamento femororrotuliano medial presentaron fractura rotuliana y el 1,2%, revisión quirúrgica durante el primer año. En este estudio se encontró que ningún paciente presentó infección, rigidez de rodilla, recurrencia de aprensión ni necesidad de cirugía de revisión, pero se debe mencionar que la serie es muy pequeña, por lo que, para demostrar esta situación, es necesario realizar un estudio en una población mayor. Koh reportó hasta el 15,8% de revisiones. Solo 1 paciente (16,66%) presentó rechazo al material, el cual se le retiró ambulatoriamente, con anestesia local a los 3 meses y pudo continuar con su rehabilitacion.
Nomura et al. reportaron que el 96% de los pacientes con luxación rotuliana recurrente presentaba lesiones condrales. Por su parte, Nam encontró el 74% de lesiones condrales y nosotros encontramos lesiones en el 50% de los casos, lo cual es inferior a lo reportado en la bibliografía internacional que, por término medio, es del 76%.
La fortaleza de esta serie es que solo se dispone de un estudio referente al uso de AVMLR, pues la tendencia es realizar reconstrucción del LFR; se demuestra que los resultados clínicos y funcionales medidos con las escalas de Tegner-Lysholm y de Kujala comparados antes y después del tratamiento presentaron una mejoría importante, con una tasa muy baja de complicaciones menores.
Hay varias debilidades, comenzando por el tipo de estudio. Se requerirá en un futuro realizar estudios prospectivos y controlados para comparar la efectividad de la técnica con la reconstrucción ligamentaria que es la más utilizada actualmente; el tamaño de la muestra es muy pequeño y el seguimiento es corto, por lo que será necesario incluir más casos manejados con AVMLR y evaluar la evolución a medio y largo plazo.
La principal limitación del estudio fue el tamaño de la población, pues, a pesar de ser una patología frecuente, pocos pacientes cumplen con los criterios de inclusión. Se observa que los pacientes no acuden de inmediato a solicitar la atención médica especializada.
Derivado de los resultados presentados, se puede concluir que el AVMLR para el manejo de la ILFR en pacientes sin malformaciones óseas ni mala alineación ofrece buenos resultados clínicos a corto plazo y que la tasa de complicaciones menores es baja.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses