La restricción de movilidad de la articulación glenohumeral genera una disfunción importante en todos los ámbitos del desempeño personal. Diversas patologías del hombro convergen en este cuadro sindromático caracterizado por dolor severo asociado a una restricción de movilidad variable, activa y pasiva, que generalmente es autolimitado y con una resolución espontánea, satisfactoria para la mayoría de los pacientes. Se realiza una revisión narrativa de la etiología, historia natural, presentación clínica, diagnóstico diferencial, los tratamientos más comunes del cuadro sindromático de hombro rígido idiopático y su pronóstico.?La revision de la literatura, describe una multitud de tratamientos, con resultados variables, lo cual refleja la dificultad encontrada por los clínicos para establecer un tratamiento, teniendo en cuenta que la etiología no esta esclarecida.?Una mayor precisión en el diagnóstico nos permitirá establecer un tratamiento efectivo y una reincorporación más predecible a las actividades cotidianas de cada paciente.La elección del tratamiento continua con baja evidencia sujeta a la experiencia del ortopedista tratante.
Restriction of mobility of the glenohumeral joint is associated with a significant dysfunction in all areas of personal performance. Several shoulder conditions merge in this syndrome-type disorder characterised by: severe shoulder pain and reduced active and passive range of motion. It is generally self-limited and resolves spontaneously, which is satisfactory for most patients. A narrative review is presented that describes the aetiology, natural history, clinical presentation, differential diagnosis, the most common treatments, and prognosis of the idiopathic stiff shoulder.The review of the literature describes a multitude of treatments, with variable results, which reflects the difficulties encountered by clinicians to establish a treatment, considering that the aetiology is not clear. ?A greater precision in the diagnosis would enable an effective treatment to be established, and a more predictable return to the patient's daily tasks.
La articulación glenohumeral es la de mayor movilidad en el cuerpo humano por lo que toda patología que restrinja su función ya sea por pérdida de movilidad o por dolor afecta significativamente la calidad de vida, el desempeño personal, laboral y deportivo. Diversas patologías del hombro convergen en el cuadro sindromático del hombro rígido, bien descrito por Codman en 19341, pero la rigidez secundaria a cirugías, trauma, tumores etc., requiere abordajes terapéuticos diferentes, casi específicos para cada patología. La precisión en el diagnóstico nos dará oportunidad de brindar al paciente un mejor tratamiento y una más rápida reincorporación a sus actividades cotidianas..
En la práctica clínica, es común que los pacientes sean diagnosticados de manera errónea y tratados de acuerdo a los hallazgos positivos en la resonancia magnética, sin tener en cuenta el cuadro clínico, ni los hallazgos al examen físico, pudiendo ser sometidos a procedimientos invasivos innecesarios con post-operatorios difíciles, prolongados y dolorosos, en particular teniendo en cuenta, que aunque la literatura reporta secuelas permanentes en seguimientos por tiempo prolongado en pacientes con hombro rígido idiopático, la remisión espontánea lleva a resultados clínicos satisfactorios para la mayoría de ellos.
GeneralidadesEl hombro rígido idiopático es un cuadro sindromático caracterizado por dolor severo de hombro con limitación progresiva de arcos de movimiento, tanto pasivos como activos, en ausencia de cambios en la radiología simple. La definición, por consenso, de la academia americana de ortopedia es “una condición de etiología incierta caracterizada por una restricción significativa de la movilidad tanto pasiva como activa, que ocurre en ausencia de algún desorden intrínseco conocido del hombro“. No hay un acuerdo en la literatura sobre la denominación del síndrome, lo cual se ha prestado a confusión tanto en el diagnóstico como en la elección del tratamiento.Se le han dado diferentes nombres: el primero por Duplay periartritis escapulo-humeral, hombro congelado, bursitis adherente subacromial, síndrome de hipo-movilidad, pero el término “capsulitis adhesiva“, acuñado por Neviaser en 1945 2 es el más aceptado en la literatura, autores como Bunker promueven nuevos apelativos como contractura del hombro 3 pero tal vez el mas adecuado seria síndrome de hombro rígido4–10.
EpidemiologíaLa capsulitis adhesiva se caracteriza por un cuadro de inicio insidioso de dolor y rigidez de la articulación glenohumeral que compromete la movilidad activa y pasiva Su incidencia es menor al 1% en la población, con un índice acumulativo de 2.4 por 1000 personas-año11. Rara antes de los 40 años y después de los 70, se creía más frecuente en mujeres pero el índice es cercano al 1:1.12–14; en diabéticos, su frecuencia oscila entre el 11 y el 30% 15 población ésta que la desarrolla con más severidad y con peor pronóstico, con una probabilidad de presentar hombro rígido del 40%, en algún momento de la vida, en los diabéticos de tipo I; el compromiso bilateral es variable (6% – 34%) generalmente en pacientes diabéticos; y solo existe un reporte de recurrencia en el mismo hombro16. Se ha descrito como una patología autolimitada que se resuelve de manera espontánea en 1 a 3 años, aunque existen reportes en la literatura de que hasta el 20 – 50% de los pacientes presentan déficits de movilidad a largo plazo sin que los pacientes necesariamente estén disfuncionales. Puede haber dolor persistente también hasta en un 14% de moderado a severo y leve hasta en un 40%, pero debemos recordar que la patología se presenta en pacientes mayores y que el proceso de envejecimiento tendinoso normal continua a lo largo del seguimiento17–21.
HistopatologíaMacroscópicamente, la estructura anatómica más comprometida es el intervalo de los rotadores que incluye los ligamentos coracohumeral y el glenohumeral superior. Se encuentra engrosamiento e inflamación crónica de la capa subsinovial capsular y formación de adherencias de la cápsula a sí misma y al cuello anatómico del húmero. Neviaser discrimino cuatro periodos realizando la correlación de la clínica con los hallazgos de patología en muestras realizadas a pacientes durante artroscopias quirúrgicas. Estado 1: dolor, Estado 2: rigidez progresiva, Estado 3: rigidez severa y Estado 4: recuperación progresiva. Desde el punto de vista histopatológico; inicialmente se encuentra una reacción inflamatoria fibrinoide en la sinovial sin presencia de bridas(estado1), posteriormente hay una sinovitis inflamatoria franca con proliferación sinovial y formación de abundantes adhesiones (estado 2), en el Estado 3 se observa disminución de la sinovitis con aumento de la fibrosis, y el estado 4 se caracteriza por presencia de tejido fibroso maduro con escasa o nula reacción inflamatoria22–25.
Histología y Bioquímica:La etiología es hasta el momento desconocida, aunque se ha teorizado respecto a factores genéticos, antígenos de histocompatibilidad, bacterias, virus, y factores ambientales tales como medicamentos especialmente los inhibidores de metaloproteasas,incluso un tipo de personalidad que favorece la enfermedad, pero hasta el momento son simples especulaciones sin demostración. Se han publicado diferentes alteraciones pero ninguna de ellas es conclusiva y la anomalía de base permanece desconocida, pero hay evidencia de presencia de factores inflamatorios y fibrogénicos pero no explican la tendencia de la enfermedad a resolverse espontáneamente ni su asociación a diabetes. Se han encontrado algunas citoquinas como factor de crecimiento derivado de plaquetas, factor de crecimiento transformante ß, interleuquina 1ß y factor de necrosis tumoral α en muestras de patología que podrían estar involucradas en la hiperplasia sinovial y la fibrosis capsular. Teniendo un ciclo predecible de dolor, rigidez y resolución, sugeriría una etiología viral pero no hay ninguna investigación al respecto en la literatura.
El dolor precede a la rigidez luego podría pensarse primero en inflamación luego fibrosis. La relación más cercana es a la enfermedad de Dupuytren, con una contractura fibrosa del
ligamento coraco-humeral predominantemente formada por colágeno tipo III generado por citoquinas y factores de crecimiento que pueden explicar la apariencia de neovascularización capsular observada en la artroscopia 26–35
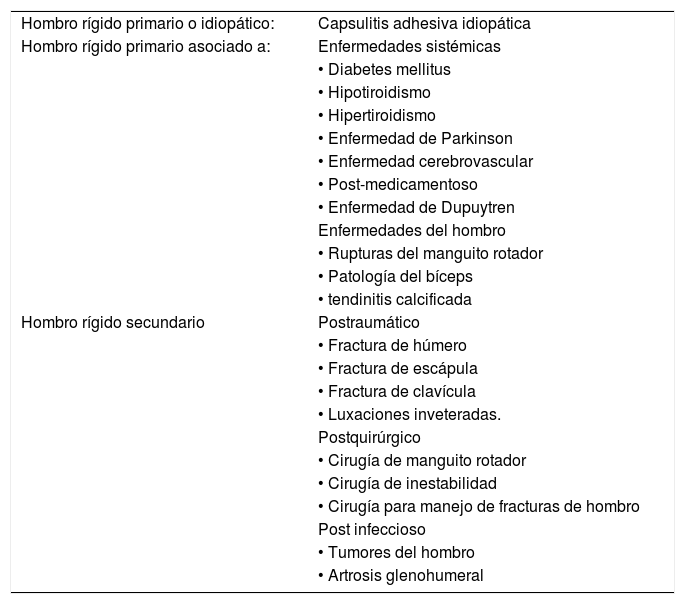
ClasificaciónEl hombro rígido se clasifica en: idiopático o primario, primario asociado a otras patologías y secundario (ver tabla 1). El hombro rígido primario o idiopático es aquel en el cual se desarrolla un verdadero hombro congelado, sin otra patología articular que lo acompañe, se caracteriza por inicio gradual y progresivo de los síntomas sin un evento precipitante establecido. El asociado es aquel en el que se desarrolla un cuadro sindromático de hombro congelado en el contexto de un paciente con patología intra articular subyacente como lesión del manguito rotador, tendinopatía del bíceps, artropatía acromioclavicular, etc. El hombro rígido secundario es el que se presenta por una causa conocida como trauma con fractura del húmero, escápula o clavícula, artrosis glenohumeral o en pacientes sometidos a cirugía del hombro. Esto es, la rigidez es un síntoma o signo, no un cuadro sindromático.
Clasificación del hombro rígido
| Hombro rígido primario o idiopático: | Capsulitis adhesiva idiopática |
| Hombro rígido primario asociado a: | Enfermedades sistémicas |
| • Diabetes mellitus | |
| • Hipotiroidismo | |
| • Hipertiroidismo | |
| • Enfermedad de Parkinson | |
| • Enfermedad cerebrovascular | |
| • Post-medicamentoso | |
| • Enfermedad de Dupuytren | |
| Enfermedades del hombro | |
| • Rupturas del manguito rotador | |
| • Patología del bíceps | |
| • tendinitis calcificada | |
| Hombro rígido secundario | Postraumático |
| • Fractura de húmero | |
| • Fractura de escápula | |
| • Fractura de clavícula | |
| • Luxaciones inveteradas. | |
| Postquirúrgico | |
| • Cirugía de manguito rotador | |
| • Cirugía de inestabilidad | |
| • Cirugía para manejo de fracturas de hombro | |
| Post infeccioso | |
| • Tumores del hombro | |
| • Artrosis glenohumeral |
Para fines didácticos, el cuadro sindromático tiene tres fases: La fase dolorosa inicial con una duración promedio de tres o cuatro meses, con dolor de predominio nocturno, asociado o no a trauma en ocasiones banal, que compromete el sueño, y afecta significativamente la actividad personal y laboral, con posterior rigidez, referida por los pacientes como progresiva pérdida de movilidad, que para efectos prácticos, marca el inicio de la enfermedad, porque es habitualmente recordada con precisión por los pacientes, con disminución del dolor el cual aparece con movimientos repentinos o súbitos, como al estornudar o al resbalar, y en las noches; fase de rigidez, que dura aproximadamente entre 2 y 4 meses, posteriormente viene la fase de recuperación o liberación, con retorno progresivo de los arcos de movimiento y disminución significativa del dolor incluso del nocturno de muy variable duración entre 2 y 18 meses36.
Presentación ClínicaLas 3 fases clínicas que clásicamente se describen en la capsulitis adhesiva son: la fase inicial, también llamada la fase dolorosa o de congelamiento (freezing), en la cual el paciente presenta dolor severo,e inicio insidioso, que para la mayoría de los pacientes precede a la rigidez, acompañado de disminución progresiva de los arcos de movimiento en el plano escapular (elevación), en la rotación externa y en la rotación interna, movilidad que en la mayoría de los casos se encuentra en elevación de 90 grados activa y pasiva con poca diferencia entre las dos, rotación externa de 0 grados y rotación interna hasta glúteo, todas las pruebas de provocación de dolor son falsamente positivas en particular las pruebas clásicas de Neer y de Hawkins lo cual lleva a un falso diagnóstico de síndrome de pinzamiento; la fase 2 de hombro congelado (frozen) la rigidez es el síntoma predominante, además de dolor de predominio nocturno y desencadenado con movimientos repentinos o al tratar de sobrepasar los límites en los arcos de movilidad y signos de desuso muscular, la rigidez es para los movimientos activos y pasivos. Característicamente la realización de terapia física en las 2 primeras fases empeora los síntomas dolorosos; en la tercera fase, de liberación o descongelamiento el paciente progresivamente retorna a rangos funcionales de movilidad y aunque la revisión de la literatura reporta secuelas de
rigidez en algunas series con seguimientos prolongados, esta rigidez es poco representativa funcionalmente y los pacientes rara vez la perciben como un problema que requiera atención, sin embargo en la mayoría de ocasiones se experimenta una recuperación completa37. Las fases clínicas descritas anteriormente pueden variar en duración e intensidad de un individuo a otro de entre 12 a 42 meses, pudiendo ser la historia natural de la enfermedad más corta o más larga e inclusive en algunos casos no resolverse completamente, pero en la experiencia personal del autor la mayoría de pacientes resuelven sus síntomas entre los 9 y 12 meses. La diabetes mellitus se asocia a cuadros de mayor intensidad, duración, y dificultad para la resolución, por lo que la patología en este subgrupo específico de pacientes es considerada de peor pronóstico38,39. Otras condiciones sistémicas que se han asociado a la presentación de capsulitis adhesiva son el hipotiroidismo, hipertiroidismo, enfermedad de Dupuytren, enfermedad de Parkinson, pacientes tratados por cáncer de mama, individuos sometidos a cirugía cardíaca por antecedente de infarto agudo de miocardio, pacientes tratados con inhibidores de la metaloproteasas, entre otras. Debemos recordar que la gran mayoría de pacientes con patología del bíceps o del manguito rotador no cursan con rigidez articular significativa, pero en algunos casos puede desarrollarse un cuadro sindromático de hombro rígido. La presencia de rupturas de manguito rotador no tornan al paciente quirúrgico, error muy frecuente en la valoración rutinaria de estos casos. Es común encontrarse en la práctica clínica a un paciente que presenta trauma de hombro con subsecuente desarrollo de rigidez, al cual se le realiza una resonancia magnética que muestra ruptura de manguito rotador por lo que se inmoviliza, no se lleva a rehabilitación y se programa para reparación sin tener en cuenta la rigidez articular que será aún mayor en el post operatorio; siempre que el médico tratante enfrente un escenario similar es importante que determine la cronicidad de las rupturas evaluando en la resonancia nuclear la atrofia muscular e infiltración grasa en las proyecciones sagitales que, como es sabido, se desarrollan entre 2 y 5 años posterior a una ruptura completa o de espesor total; el tamaño de la ruptura y su retracción en las proyecciones coronales, ya que puede existir indicación quirúrgica pero el paciente estará en condición de ser llevado cirugía cuando mejore la rigidez. La literatura soporta el tratamiento simultáneo de la rigidez y la ruptura del manguito rotador con resultados a largo plazo indistinguibles de los obtenidos al realizar tratamiento secuencial, primero lograr la movilidad y luego realizar la reparación40. En mi experiencia el manejo secuencial aunque es más prolongado, tiene el post-operatorio menos doloroso y la rehabilitación más sencilla. Para lograr la movilidad se pueden emplear métodos como la terapia física y la movilización articular bajo anestesia, rehabilitar el paciente y una vez logrados rangos funcionales de movilidad, dentro del 20% del máximo del contralateral sano; esto es, por lo menos 140 grados de elevación en el plano escapular, 30 grados de rotación externa y rotación interna hasta t12. Algunos pacientes desarrollan cuadros sindromáticos de capsulitis adhesiva en el postoperatorio de reparaciones del manguito rotador, cuyo manejo se asimila al de la capsulitis adhesiva, se resuelve alrededor del 6 mes de postoperatorio y en algunas ocasiones requiere manipulación bajo anestesia, que usualmente mejora la rigidez sin alterar la cicatrización tendinosa, en no más del 4% de los pacientes sometidos a cirugía artroscópica41,42. Al parecer la rigidez tiene un efecto protector de la cicatrización ya que el 100% de los hombros rígidos cicatrizan43,44.
Otro espectro del hombro rígido es aquel que se da en los pacientes sometidos a procedimientos quirúrgicos en la cintura escapular, los cuales cursan con rigidez secundaria específicamente a una intervención quirúrgica, estos casos no corresponden al cuadro clínico de capsulitis adhesiva y no son el motivo de esta revisión al igual que los pacientes con artrosis o secuelas infecciosas.
EvaluaciónDentro de la evaluación del paciente se realizará una historia clínica completa teniendo en cuenta los antecedentes patológicos y comorbilidades así como las características del cuadro clínico y su evolución además de un examen físico meticuloso. Codman, describió algunos hallazgos característicos de la capsulitis adhesiva: dolor de inicio insidioso, dolor a nivel de la inserción del deltoides, dificultad para dormir, limitación y dolor para la elevación y la rotación externa, restricción en movimientos tanto activos como pasivos y atrofia del infraespinoso. La radiografía, ultrasonografía y resonancia nuclear pueden ser normales, pero estos estudios pueden ser de utilidad para excluir otras causas de hombro doloroso como tendinitis calcificante45, procesos neoplásicos, artrosis acromioclavicular o glenohumeral, entre otros. La resonancia nuclear y la artroresonancia pueden reportar engrosamiento de la cápsula articular, que si es mayor a 7mm tiene una especificidad del 86% con baja sensibilidad<70% o el engrosamiento del ligamento coraco-humeral si es mayor a 4mm tiene una especificidad alta (95%) pero sensibilidad, menor al 60%. También se ha reportado incremento del flujo sanguíneo a la sinovial intraarticular y no a la bursal en resonancias usando como medio de contraste gadolinio, lo cual justificaria y explicaría la mejoria sintomatica experimentada por los pacientes con el uso de corticoides46. Se recomienda la toma de glucosa en sangre de rutina en busca diabetes mellitus y pruebas de función tiroidea, dada la alta probabilidad de asociación47–51. Recientemente se describió asociación con raza blanca, antecedentes familiares y con antígeno de histocompatibilidad HLA-B27. La asociación con enfermedad de Dupuytren, reportada en la literatura y en particular en los pacientes diabéticos, en nuestro medio realmente no es frecuente, como ha sido corroborado por Cohen y Ejnisman en Brasil con una prevalencia menor al 2% en pacientes con diagnóstico de capsulitis adhesiva52–54.
Diagnóstico diferencialExisten básicamente 3 diagnósticos diferenciales que se deben tener en cuenta a la hora de abordar a un paciente con hombro rígido: La artrosis glenohumeral caracterizada por presentar sintomatología de inicio insidioso, asociado a dolor habitualmente menos severo al principio. La radiografía simple mostrará los cambios articulares característicos. La luxación glenohumeral posterior no diagnosticada, en la cual no siempre el trauma es evidente, en particular en los pacientes con episodios convulsivos de novo, la imposibilidad para la elevación y la rotación externa e interna del hombro con proyecciones radiográficas adecuadas ayudarán a hacer el diagnóstico. Por último los tumores de la cintura escapular, de presentación exótica, en nuestro servicio solo se ha encontrado un paciente con condrosarcoma de escápula en el cual se realizó un diagnóstico clínico inicial errado de capsulitis adhesiva55,56.
TratamientoLas metas en el tratamiento son mejorar el dolor y restaurar el movimiento y la función del hombro. Diversas modalidades han sido evaluadas en el manejo de la capsulitis adhesiva, con variados grados de éxito, pero teniendo en cuenta que es una enfermedad auto limitada la evaluación de efectividad de los mismos es difícil. Modalidades de tratamiento no quirúrgico tales como observación (abandono supervisado), uso de analgésicos o antiinflamatorios orales, terapia física, movilidad pasiva continua, corticoides intraarticulares u orales, dilatación hídrica, acupuntura, bloqueos nerviosos, colagenasa de clostridium histoliticum,calcitonina y otras muchas, han sido reportadas en la literatura con resultados variables. No existe consenso en la secuencia de manejo que debe realizarse en el hombro rígido, por lo que se prefiere iniciar por los procedimientos menos invasivos y riesgosos. Una vez establecido el diagnóstico, generalmente en la fase de rigidez, se debe informar de manera precisa al paciente lo que conocemos de la enfermedad y de su historia natural, tranquilizarlo sobre su evolución y darle a conocer las opciones de tratamiento disponibles y la efectividad de las mismas. La mayoría de los pacientes optan por manejo conservador, con base en AINES o analgésicos opioides a necesidad, principalmente requeridos en las noches, uso de la extremidad dentro de rangos indoloros de movimiento, generalmente elevación de 90 grados, rotación externa de 0 grados y rotación interna hasta glúteo. La terapia física en la fase 3 o de liberación es básica para la recuperación de rangos de movilidad y desempeño óptimo para las necesidades funcionales particulares de cada paciente. Al final del seguimiento, la literatura reporta restricción residual de movilidad en algunos casos, pero las implicaciones funcionales de esta restricción es habitualmente mínima57–74.
Otra opción de manejo es la movilización articular bajo anestesia, la cual se puede utilizar en caso de que la evolución de la enfermedad sea tórpida y el paciente no presente mejoría luego del tiempo esperado; también puede ser útil en aquellos pacientes que no se encuentran dispuestos a llevar a cabo un manejo expectante, que sean económicamente activos o que presenten patología bilateral75,76. La movilización articular bajo anestesia debe ser seguida de terapia física intensiva y control del dolor mediante la administración de analgésicos, ya que si no se realiza movilidad activa constante posterior al procedimiento existe alto riesgo de recurrencia de la rigidez, por lo que algunos prefieren llevar a cabo una fase de rehabilitación post movilización de manera intrahospitalaria mediante terapia física y administración parenteral de analgésicos. La maniobra utilizada en nuestro servicio para la movilización bajo anestesia es el movimiento tipo paradoja de Codman la cual consiste en realizar elevación del brazo hasta 180 en el plano sagital, con brazo de palanca corto,esto es, tomando el brazo lo más proximal posible, y posteriormente, bajar el brazo siguiendo el plano coronal,llevar el brazo a una abducción de 90 grados(plano coronal) y luego a posición neutra; en este momento por la paradoja de Codman el hombro debe estar en rotación externa máxima a 0o de abducción; con esta técnica se logra mejorar los arcos de movilidad de manera inmediata. sin realizar movimientos rotacionales que puedan favorecer las fracturas iatrogénicas. Posteriormente se complementa la movilidad llevando el brazo en aducción a 90 o de elevación hasta que el codo pase la línea media y por último, en abducción de 90 grados, tratar de lograr rotaciones externa e interna de 80 grados. La manipulación bajo anestesia puede ser usada en combinación con liberación artroscópica. Los riesgos descritos para este procedimiento son fractura humeral, luxación, lesiones del manguito rotador, desgarros labrales y lesiones del plexo braquial, con una incidencia de presentación muy baja. La movilización articular puede ser antecedida o proseguida por una artroscopia, ya sea como complemento a la liberación o como evaluación de lesiones post manipulación y complemento de la misma, aparentemente, esta modalidad no tiene ventajas sobre la manipulación como procedimiento único.
La distensión capsular por artrografía es otra opción de manejo descrita mediante la cual se busca estirar la cápsula a su máxima capacidad mediante la inyección intraarticular de alguna sustancia como solución salina, o esteroides, sin embargo se describe como un procedimiento doloroso y mal tolerado por los pacientes. Un meta-análisis evidenció que la distensión con solución salina y esteroide fue mejor que el placebo a las 3 semanas de seguimiento77. La inyección intraarticular de esteroides ha mostrado buenos resultados en cuanto a mejoría del dolor a corto plazo, sin embargo otro meta-análisis concluyó que el efecto benéfico a corto plazo es pequeño y no se mantiene en el tiempo Los esteroides orales también han sido estudiados encontrándose que proveen buenos resultados a corto plazo en disminución del dolor, arcos de movilidad y función, pero el efecto no se mantiene más allá de 6 semanas78.
Recientemente, Bunker en Inglaterra ha abogado por un manejo más agresivo de la rigidez teniendo en cuenta la discapacidad física y la repercusión emocional de los pacientes por el dolor crónico, sugiriendo un manejo quirúrgico precoz. En nuestro medio los pacientes prefieren habitualmente un manejo no quirúrgico con excepción de aquellos económicamente activos ó con síntomas bilaterales simultáneos; existen algunas contraindicaciones relativas como pacientes en pobre condición de salud con riesgo anestésico alto, infección activa, osteopenia severa y hombro rígido secundario. El manejo quirúrgico puede realizarse abierto o artroscópico y consiste en identificar las estructuras que se encuentran contracturadas y realizar liberación de éstas, seccionandolas con ayuda de radiofrecuencia o con pinzas basket las más comúnmente intervenidas son el ligamento coracohumeral, el intervalo rotador y la cápsula articular anterior e inferior. Los reportes en la literatura son de buenos a excelentes resultados disminuyendo la duración de la enfermedad y mejorando los arcos de movilidad, despues de una rehabilitación adecuada. La liberación de la cápsula posterior es debatida, sin embargo se recomienda que sea llevada a cabo si después de realizar la liberación anteroinferior no se logra recuperar la rotación interna y la flexión y en general los autores la prefieren si falla previamente el manejo conservador y la manipulación bajo anestesia..Aunque los autores coinciden en la importancia de la terapia física como parte del tratamiento post quirúrgico, se han descrito innumerables protocolos de rehabilitación pero no hay un consenso sobre los mismos, a grosso modo, hay que preservar los rangos de movilidad logrados en cirugía, una vez mejore el dolor agudo postoperatorio, habitualmente 2 semanas iniciar fortalecimientos de musculatura escapular inicialmente y posteriormente de manguito rotador hasta lograr restablecer la funcionalidad deseada por cada paciente de acuerdo a sus necesidades79–95.
ConclusiónEl hombro rígido primario con sus variedades, es un síndrome clínico específico, con grandes diferencias en su origen, cuyo tratamiento de elección continúa en debate, teniendo en cuenta que la etiología sigue sin estar esclarecida. Un adecuado examen físico, una buena historia del paciente nos evitará grandes problemas con el manejo terapéutico y en su respuesta al mismo. En general los pacientes tienen buen pronóstico de recuperación funcional y las secuelas permanentes de rigidez y dolor tienen pocas repercusiones funcionales y en calidad de vida para la mayoría de los pacientes. La rigidez secundaria a procedimientos quirúrgicos en el hombro, trauma, tumores, artrosis tienen un origen diferente y por lo tanto un tratamiento diferente, este si, especifico de acuerdo a la etiología.
Conflictos de interésEl autor no tuvo financiación ni tiene conflictos de interés en relación con el tema de este artículo.