El delirium es muy prevalente entre los pacientes ancianos con enfermedad general. Si no se revierte en el momento del alta hospitalaria, se lo considera «delirium persistente» (DP). El propósito del estudio es describir la prevalencia y las características de los pacientes con DP 3 meses después del egreso hospitalario de la Clínica Universitaria Bolivariana (CUB).
MétodosSe realizó un estudio descriptivo longitudinal para evaluar la prevalencia y las características de los pacientes de 65 o más años del servicio de hospitalización de la CUB que cumplieran criterios de delirium del DSM-5 al ingreso, el egreso y 3 meses después. Se determinaron las variables sociodemográficas y se aplicaron las escalas CGI-S y DRS-R98.
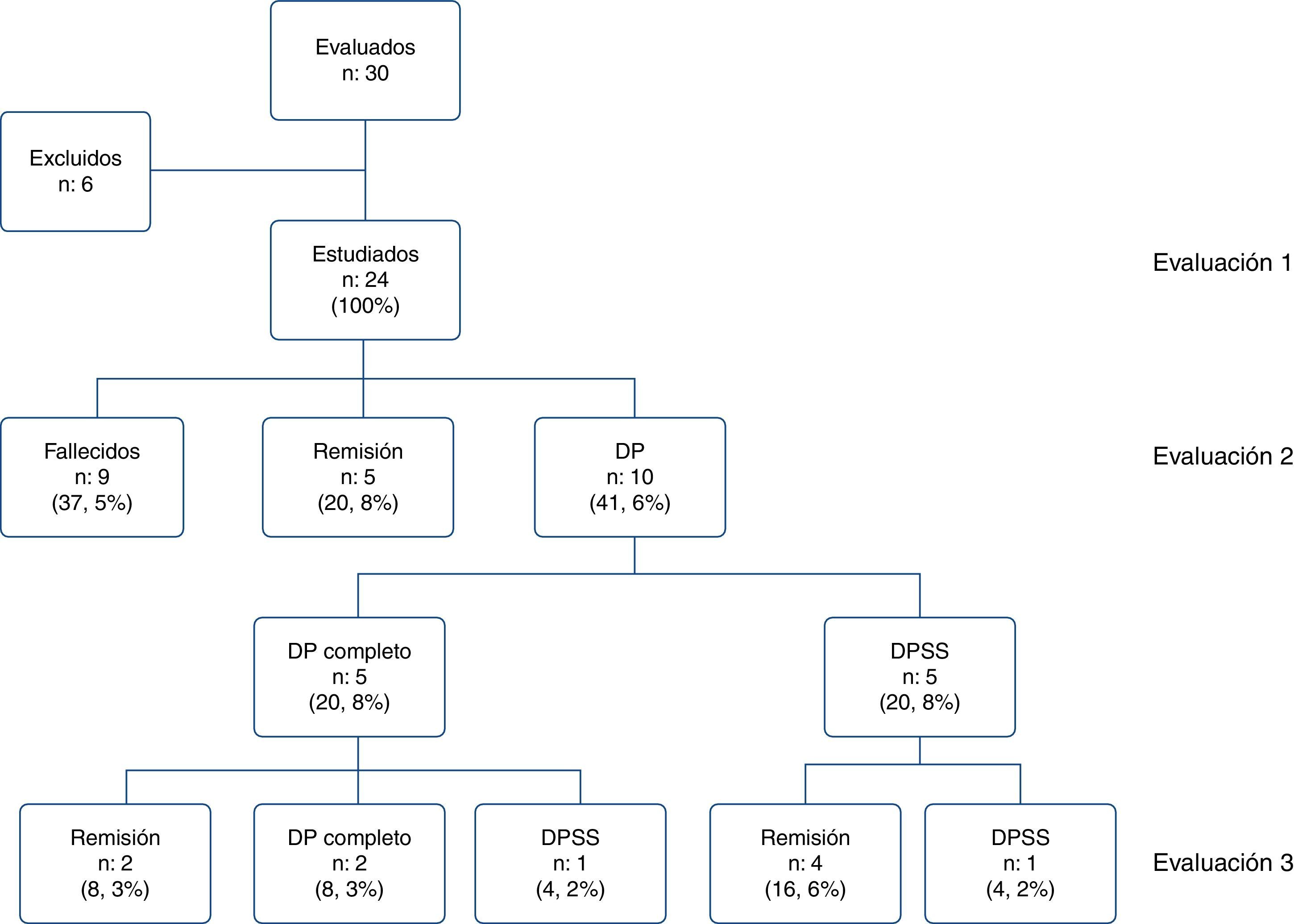
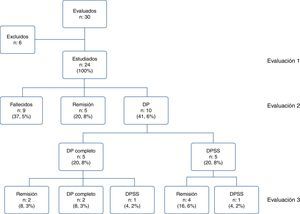
ResultadosSe evaluó a 30 pacientes con diagnóstico de delirium con interconsulta por psiquiatría de enlace entre abril y octubre de 2013, y se excluyó a 6 por no cumplir los criterios de inclusión. Se incluyó en el estudio a 24 pacientes, de los que 9 fallecieron durante la hospitalización (37,5%). De los 15 sobrevivientes, 5 (el 20,8% de la muestra) presentaron remisión del delirium al egreso y 10 (41,6%) continuaron con síntomas y conformaron el grupo de DP. Del grupo de DP, 5 (20,8%) presentaron DP completo y los otros 5 (20,8%), DP subsindrómico (DPSS). A los 3 meses del egreso, solo 2 pacientes (8,3%) continuaron con DP completo y otros 2 (8,3%), con DPSS. En el grupo de pacientes con DP, la prevalencia fue del 30% (diagnóstico de delirium al ingreso) y una incidencia del 70% (aparición del delirium durante la hospitalización).
ConclusionesUn grupo importante de pacientes con delirium continúan sintomáticos 3 meses después del alta. El 40% de los pacientes con síntomas persistentes en el seguimiento a 3 meses indica una trayectoria de mejoría gradual del delirium, lo cual tiene implicaciones en la práctica clínica.
The purpose of the study was to determine the prevalence and characteristics of patients with persistent delirium (PD) at three months after hospital discharge.
MethodologyLongitudinal descriptive study to assess the prevalence and characteristics of in-patients aged 65 years and older in the Clinica Universitaria Bolivariana who met DSM-5 criteria for delirium at admission, at discharge, and at a 3-month follow up assessment. Socio-demographic features were determined, and CGI-S and DRS-R98 scales used.
ResultsA total of 30 patients were evaluated between April and October 2013, but 6 did not fulfil the inclusion criteria. The study included 24 patients, with 9 (37.5%) dying during hospitalisation. Of the 15 surviving patients, five (20.8% of the total sample) had their delirium resolved at discharge, and ten (41.6% of the sample) continued with symptoms. These established the PD group, of whom five of them (20.8%) had full PD, and the other five (20.8%) sub-syndromal PD (SSPD). At the final assessment, only two patients (8.3%) continued with full PD, and another two (8.3%) with SSPD. Among the PD group, 30% had a full delirium at admission (prevalence), and 70% developed full delirium during hospitalization (incidence).
ConclusionsA significant number of patients did not recover from delirium at leaving hospital, and remained symptomatic three months after discharge. The study findings suggest a course of gradual improvement of delirium, with a persistence of symptoms over time in 40% of the patients, which would have implications for the clinical practice.
El delirium es un trastorno neuropsiquiátrico agudo que altera la conciencia y afecta a varias funciones corticales superiores. Cuando el cuadro clínico persiste más allá del momento del egreso hospitalario, se conoce como delirium persistente (DP). El interés por estudiar las características de los pacientes con DP se debe a las implicaciones que tiene en el pronóstico cuando se compara con el de quienes muestran remisión total del delirium. Se considera que la población geriátrica es la más vulnerable, y alrededor de la mitad de los pacientes ancianos pueden presentar DP 1 mes después del alta, lo cual se asocia con elevadas tasas de mortalidad y discapacidad.
La prevalencia de delirium en la comunidad es de un 1–2%, pero se incrementa a un 14–24% de las admisiones de un hospital general, y la incidencia durante una estancia hospitalaria fluctúa entre el 6 y el 56%, aunque puede incrementarse en grupos de poblaciones específicas como las de cuidados intensivos, en postoperatorio y en cuidados paliativos; el delirium posquirúrgico en mayores de 65 años ocurre a un 15–53% y en ancianos ingresados en unidad de cuidados intensivos llega al 70-87%1.
En general, el delirium se asocia con altas tasas de mortalidad y morbilidad, larga estancia hospitalaria, complicaciones y deterioro funcional. El grupo de ancianos es muy vulnerable, un 22–76% fallece durante la hospitalización y un 25% muere en los 6 meses siguientes al egreso2. Se ha establecido que los pacientes con Alzheimer que padecen delirium tienen peor pronóstico que aquellos sin demencia y son más propensos al deterioro cognitivo, la institucionalización y la muerte3. Los pacientes con escaso soporte social están en riesgo de delirium después de cirugías ortopédicas4.
Las causas del delirium son múltiples2, pero es poco lo que se conoce sobre los mecanismos cerebrales involucrados en este trastorno. Estudios de neuroimagen indican afección de la conectividad neuronal en las cortezas dorsolateral prefrontal y posterior del cíngulo, con hipofunción cortical y aumento de integración en las estructuras posteromediales5.
La aparición del delirium puede iniciarse con manifestaciones prodrómicas que progresan al cuadro completo en el curso de 1–3 días. Con tratamiento, los síntomas pueden resolverse en cuestión de horas o días o persistir semanas o meses, particularmente en ancianos y pacientes con demencia asociada. En el anciano la recuperación completa del delirium es menos probable, pues lo logran solamente un 4–40% al egreso hospitalario y pueden mostrar síntomas 3 y 6 meses después del alta2.
Se ha considerado que el delirium es reversible en la mayoría de los casos, pero estudios publicados en la última década indican que la persistencia del cuadro puede ser más frecuente de lo que se esperaba; en el primer caso se habla de recuperación completa con un retorno del nivel de funcionamiento mental igual al estado previo al delirium, el cual debe mantenerse más de 48 h6. Cuando el episodio no se revierte y se mantienen los criterios de delirium en el momento del alta y más tiempo, se denomina DP7.
En servicios comunitarios de apoyo, Kiely et al.8 encontraron que el 51% de sus pacientes adultos presentaban DP 1 mes después del alta, y en una segunda publicación reportaron que un tercio de los mayores de 65 años continuaban con DP a los 6 meses del egreso, que la mortalidad acumulada en 1 año era del 39% independientemente de la edad, el sexo, las comorbilidades, el nivel de funcionamiento y la presencia de demencia, y que tienen una probabilidad de morir un 2,9% mayor que aquellos con delirium resuelto9.
Cole et al.7, en su primera revisión del tema, concluyeron que los pacientes ancianos con DP pueden seguir sintomáticos varios meses y tienen peor pronóstico que quienes presentaron recuperación completa, y reportaron DP en el 44,7% al alta, el 32,8% al mes, el 25,6% a los 3 meses y el 21% a los 6 meses del egreso. Cole, en una revisión más reciente, resalta que el delirium en cualquiera de sus formas (hipoactivo, hiperactivo o mixto) puede ocurrir hasta en el 50% de los pacientes geriátricos hospitalizados y que el DP puede presentarse en pacientes con o sin demencia6.
Para Meagher et al.10, los pacientes con DP presentaron una mayor alteración en dominios de atención, vigilancia y orientación que aquellos con delirium subsindrómico (DSS), hallazgo relacionado con la administración de dosis considerables de benzodiacepinas. Se ha reportado que el uso de opioides y haloperidol en población geriátrica se asocia con DP4 y se ha relacionado delirium en ancianos con historia de hipertensión arterial (HTA) y trastorno por uso de alcohol, con puntuación APACHE II alta y analgésicos y sedantes utilizados para inducir coma11.
El DSS es una condición de gravedad intermedia entre un cuadro clínico de delirium completo y ausencia de este12, tiene un pronóstico desfavorable comparado con los pacientes de control sin delirium y puede darse: sin progresión a delirium completo, en el periodo prodrómico, durante la resolución o incluso persistir largo tiempo13. Su detección por el clínico es determinante para la apropiada atención al paciente12.
En nuestro medio no existen estadísticas sobre DP y no se reporta el diagnóstico. En la búsqueda realizada no se encontraron publicaciones colombianas sobre DP.
El estudio tiene como objetivo describir la prevalencia y las características de los pacientes de 65 o mas años con DP a los 3 meses del alta hospitalaria, así como estimar la proporción que terminó con DP, la severidad de los síntomas de delirium al ingreso, al alta y 3 meses después, explorar la relación entre el DP y los resultados del DRS-R98 y la CGI-S en el tiempo, además de identificar factores etiológicos y tratamientos farmacológicos.
Material y métodosParticipantesSe trata de un estudio descriptivo de tipo longitudinal. La población de estudio fue todos los pacientes ingresados por medicina interna, subespecialidades médico-quirúrgicas y la Unidad de Cuidados Intensivos de la CUB de Medellín con diagnóstico de delirium o que mostraron un cuadro de delirium durante su hospitalización a los que se solicitó interconsulta por Psiquiatría de Enlace. No se seleccionó una muestra porque se hizo lo posible por estudiar a todos los pacientes que cumplían los criterios de inclusión y tenían interconsultas durante 8 meses consecutivos (abril a noviembre de 2013).
Los criterios de inclusión fueron: varones y mujeres con edad ≥ 65 años que vivieran en el área metropolitana del Valle de Aburrá, tuvieran familiar o cuidador responsable, cumplieran los criterios de delirium del Manual Diagnóstico y Estadístico de Trastornos Mentales-Quinta Edición (DSM-5)14, sin historia de delirium recurrente ni de uso/abuso de alcohol o sustancias, no se encontraran en estado de coma o estupor o sedación excesiva o tuvieran deterioro auditivo grave que les impidiera la comunicación verbal, no se hallaran en fase terminal o con daño estructural cerebral, demencia grave o retardo mental grave y aceptara (o un familiar, el representante legal o cuidador responsable) la participación mediante firma del consentimiento informado. Se excluyó a los pacientes que no fueran capaces o se negaran a suministrar información por cualquier motivo, los que no completaron las 3 evaluaciones y los que tuvieron formularios con más del 10% de la información solicitada sin consignar.
InstrumentosEn un formulario se consignó información del paciente: edad, sexo, estado civil, nivel educativo, actividad/estado laboral, seguridad social, tipo de residencia, dirección y teléfono, diagnóstico de enfermedad general de base, antecedentes médicos y psiquiátricos, y un contacto o cuidador: nombre, dirección, teléfono y tipo de relación con el paciente.
Para evaluar la presencia y la severidad de los síntomas de delirium, se utilizó la escala Delirium Rating Scale-Revised-98 (DRS-R98), traducida y validada para Colombia15, que consta de 16 ítems: 13 evalúan severidad y los otros 3 (opcionales), aspectos diagnósticos. Se usó también el instrumento DEC-S (Delirium Etiology Checklist), adaptado al español por Franco et al.15, consistente en una lista de factores etiológicos de delirium agrupados en 13 categorías como causa definitiva, probable, posible, aparentemente no relacionada o definitivamente no relacionada. El criterio para definir remisión del delirium fue una DRS-R-98 < 8 puntos; para el DSS, entre 8 y 13 puntos, y para delirium completo, ≥ 14 puntos12. Además se usó la escala Clinical Global Impression-Severity (CGI-S) para evaluar la severidad del delirium y sus cambios durante el estudio16 y la escala funcional para demencia EDG (Escala de Deterioro Global), validada por Aguirre-Acevedo et al.17 y ampliamente utilizada por el Grupo de Neurociencias de Antioquia y la Clínica de la Memoria del Hospital Universitario San Ignacio de Bogotá, que establece la gravedad como déficit cognitivo leve o demencia leve, demencia moderada y demencia severa. Para el diagnóstico de delirium, se utilizaron los criterios del DSM-514, y la comorbilidad psiquiátrica se confirmó empleando los ítems respectivos del MINI (Mini-International Neuropsychiatric Interview)18.
ProcedimientosSe evaluó a todos los pacientes solicitados en interconsulta a Psiquiatría de Enlace con diagnóstico de delirium. Se obtuvo el consentimiento informado y posteriormente, con entrevista al paciente, familiar o cuidador y con la historia clínica hospitalaria, se recolectó información sociodemográfica, de antecedentes médicos y de la enfermedad actual con el diagnóstico médico de base. Uno de los psiquiatras investigadores o residentes de psiquiatría realizó la primera evaluación (basal) para confirmar el cumplimiento de los criterios de inclusión, el diagnóstico de delirium y la comorbilidad psiquiátrica con el MINI; se aplicaron las escalas DRS-R98 con sus 16 ítems, la DEC-S y la CGI-S. Al egreso hospitalario, uno de los investigadores realizó la segunda evaluación con aplicación de los ítems de severidad de la DRS-R98 y la CGI-S. Una tercera evaluación con aplicación de ítems de severidad de la DRS-R98 y de la CGI-S se llevó a cabo 3 meses después del alta. En las 3 evaluaciones se registró el tipo de tratamiento farmacológico (médico, psicofármacos, sedantes, anestésicos, etc.). En la tercera evaluación se constató si el paciente era sobreviviente o había fallecido, si había tenido cambios respecto a cuidador o había ingresado a institución geriátrica. La tercera evaluación fue concertada con el familiar o cuidador.
El tipo de delirium (hipoactivo, hiperactivo o mixto) se determinó clínicamente según los criterios del DSM-514. La escala EDG se aplicó, por protocolo, cuando el paciente tenía antecedentes de demencia o déficit cognitivo para confirmar el diagnóstico y determinar la gravedad del déficit, con información proveniente de la historia clínica y adicionalmente de un familiar o cuidador.
Antes de iniciar el estudio, los investigadores psiquiatras y los residentes de psiquiatría participantes realizaron la revisión y estandarización de los instrumentos. El estudio y el consentimiento informado contaron con aprobación del Comité de Ética de Investigación en Salud de la Universidad Pontificia Bolivariana.
Se realizó una prueba piloto en 4 pacientes de la Unidad de Cuidados Intensivos que cumplían los criterios de elegibilidad para ajustar los procedimientos del protocolo y se los incluyó como participantes del estudio; se seleccionaron al azar el 50% de los registros, y se cotejaron los datos con la encuesta respectiva para verificar errores en la digitación y, como se hizo análisis apareado, solo se tuvo en cuenta a los pacientes con información completa en las 3 evaluaciones y se excluyó a aquellos con evaluaciones incompletas. Así se maximizó el control de sesgos.
Análisis estadísticoSe creó una base de datos en SPSS 19.0 en la que se procesó la información. Se planteó el análisis con medidas no paramétricas porque se esperaba que finalizaran el estudio con las tres evaluaciones a los 3 meses menos de 30 pacientes. Influyeron en la estimación la alta tasa de mortalidad de este grupo de pacientes y la posible pérdida en el seguimiento por cambios de residencia. Se estimaron proporciones para las variables sociodemográficas, con excepción de la edad, de la cual se estimó la mediana [intervalo intercuartílico]. Se estimó también la proporción de pacientes que terminaron en DP, la proporción de pacientes con cada uno de los factores etiológicos del DEC-S al ingreso en el estudio, al egreso hospitalario y a los 3 meses. Se calcularon promedios de las puntuaciones del DRS-R98 al ingreso en el estudio, al egreso hospitalario y a los 3 meses y se estimaron proporciones para la categoría de severidad del delirium según SGI-S en las 3 evaluaciones realizadas.
Se hizo la prueba de Friedman para explorar la relación entre la variable dependiente DP y las independientes, que fueron las 3 mediciones repetidas del DRS-R98 y el CGI-S (al ingreso en el estudio, al alta hospitalaria y a los 3 meses). Se asumió que había diferencia estadísticamente significativa si el valor de p < 0,05.
ResultadosSe evaluó a 30 pacientes, de los que se excluyó a 6 que no cumplían los criterios de inclusión: 2 con demencia grave, 2 por tener información de escalas incompleta, 1 por residir permanentemente fuera del área metropolitana y 1 por cáncer cerebral. Se incluyó para el análisis a un total de 24 pacientes. La evaluación basal se realizó al momento de responder la interconsulta; la segunda, al egreso hospitalario y la tercera, una media de 92,8 días después del alta. Fallecieron durante la hospitalización 9 pacientes (37,5%) y ninguno durante el seguimiento; sobrevivieron 15 y al egreso hospitalario, 5 de ellos (el 20,8% del total de la muestra) presentaban remisión del delirium y los otros 10 (41,6%) continuaron con síntomas de delirium y conformaron el grupo de DP. Se subdividió a estos en 5 pacientes (el 20,8% del total) con DP completo y otros 5 (20,8%) con DPSS; para la tercera evaluación, solo 2 pacientes (el 8,3% del total) continuaron con DP completo y otros 2 (8,3%), con DPSS (fig. 1).
El 66,7% de la muestra era de sexo femenino; la edad mediana, 82 años; algo más de la mitad (54,2%) estaban casados, el 37,5% era viudo, 1 paciente en unión libre y 1 soltero; la gran mayoría (87,5%) vivía con alguno de sus familiares, que ejercía funciones de cuidador; 2 pacientes no residían con familiares (1 en institución geriátrica y 1 con cuidadora externa) y 1 paciente viuda vivía sola. Los antecedentes de enfermedades médicas más frecuentes fueron: 20 pacientes con HTA, 8 hipotiroideos, 6 con EPOC, 6 con cardiopatía, 5 diabéticos, 4 con nefropatía y otros 4 con osteoporosis, 3 con dislipemia y 3 con accidente cerebrovascular (ACV); 2 eran fumadores crónicos activos. La mayoría padecía más de una enfermedad orgánica. El 37,5% (9 pacientes) tenían comorbilidad psiquiátrica: 4 con depresión mayor como única comorbilidad y 5 (20,8%) con diferentes grados de alteraciones neurocognitivas: 3 demencias leves (una con depresión mayor asociada), 1 demencia moderada y 1 deterioro cognitivo leve. Seis de los pacientes (25%) tuvieron diagnóstico de delirium al ingreso hospitalario (prevalencia) y 17 (75%) desarrollaron el delirium durante la hospitalización (incidencia). Por subtipos de delirium, el mixto fue predominante (54,2%), seguido del hiperactivo (29,2%) y el hipoactivo (16,7%). La mediana de duración de los síntomas de delirium antes de la evaluación basal fue 2 días (tabla 1).
Características generales de los 24 pacientes incluidos en el estudio
| Edad (años) | 82 [74–88] |
| Mujeres | 16 (66,7) |
| Estado civil | |
| Solteros | 1 (4,2) |
| Casados | 13 (54,2) |
| Unión libre | 1 (4,2) |
| Viudos | 9 (37,5) |
| Tipo de cuidador | |
| Familiar | 21 (87,5) |
| Otro | 3 (12,5) |
| Vive con | |
| Familiar | 21 (87,5) |
| Otros | 2 (8,3) |
| Solo | 1 (4,2) |
| Antecedentes personales médicos | 24 (100) |
| Hipertensión arterial | 20 |
| Hipotiroidismo | 8 |
| Enfermedad pulmonar obstructiva crónica | 6 |
| Cardiopatía | 6 |
| Diabetes mellitus | 5 |
| Nefropatía | 4 |
| Osteoporosis | 4 |
| Accidente cerebrovascular | 3 |
| Dislipemia | 3 |
| Fumadores | 2 |
| Otros | 18 |
| Comorbilidad psiquiátrica | 9 (37,5) |
| Depresión mayor | 5 |
| Demencia leve | 3 |
| Demencia moderada | 1 |
| Deterioro cognitivo leve | 1 |
| Duración de los síntomas de delirium (años) | 2 [1–4] |
| Diagnóstico de delirium | |
| Al ingreso | 6 (25,0) |
| Durante hospitalización | 17 (75,0) |
| Subtipo de delirium | |
| Hipoactivo | 4 (16,7) |
| Hiperactivo | 7 (29,2) |
| Mixto | 13 (54,2) |
Los valores expresan n, n (%) o mediana [intervalo intercuartílico].
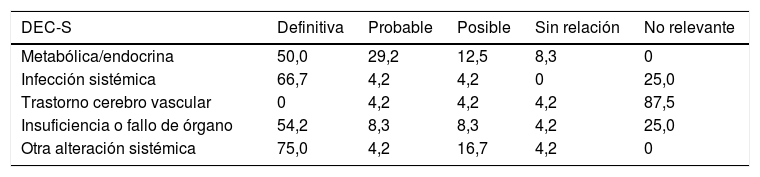
En la tabla 2 se aprecian los factores etiológicos del delirium de los 24 pacientes evaluados. Como causa definitiva, en el 66,7% fueron infecciones sistémicas; en el 54,2%, insuficiencia de un órgano o multiorgánica; en el 50%, alteraciones metabólicas o endocrinas, y en el 75%, otra alteración sistémica, como peritonitis posquirúrgica (2 pacientes) o tras cirugía por fractura de cadera (4 pacientes).
Distribución (%) de las causas o factores etiológicos del delirium de los 24 pacientes del estudio
| DEC-S | Definitiva | Probable | Posible | Sin relación | No relevante |
|---|---|---|---|---|---|
| Metabólica/endocrina | 50,0 | 29,2 | 12,5 | 8,3 | 0 |
| Infección sistémica | 66,7 | 4,2 | 4,2 | 0 | 25,0 |
| Trastorno cerebro vascular | 0 | 4,2 | 4,2 | 4,2 | 87,5 |
| Insuficiencia o fallo de órgano | 54,2 | 8,3 | 8,3 | 4,2 | 25,0 |
| Otra alteración sistémica | 75,0 | 4,2 | 16,7 | 4,2 | 0 |
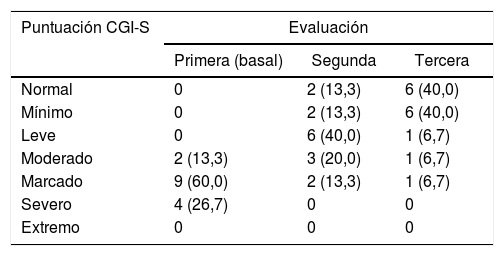
La tabla 3 muestra cómo las puntuaciones de la escala CGI-S disminuyeron con el tiempo y relaciona la severidad del delirium con cada evaluación; se evidencia que en la primera evaluación el 86,7% de los 15 pacientes sobrevivientes se encontraban marcada o severamente enfermos.
Puntuaciones de severidad del delirium según CGI-S en las 3 evaluaciones de los 15 pacientes sobrevivientes
| Puntuación CGI-S | Evaluación | ||
|---|---|---|---|
| Primera (basal) | Segunda | Tercera | |
| Normal | 0 | 2 (13,3) | 6 (40,0) |
| Mínimo | 0 | 2 (13,3) | 6 (40,0) |
| Leve | 0 | 6 (40,0) | 1 (6,7) |
| Moderado | 2 (13,3) | 3 (20,0) | 1 (6,7) |
| Marcado | 9 (60,0) | 2 (13,3) | 1 (6,7) |
| Severo | 4 (26,7) | 0 | 0 |
| Extremo | 0 | 0 | 0 |
Test de Friedman=25,10 (p < 0,001).
La escala DRS-R98 total del grupo de sobrevivientes fue de 26,9±4,7 (21-38) puntos, y la subescala de severidad fue de 20,9±4,7 puntos. Como se aprecia en la tabla 4, los valores de esta subescala disminuyen con el tiempo de la misma manera que el CGI-S, con resultados estadísticamente significativos.
Puntuaciones medias de las escalas utilizadas en los 15 pacientes sobrevivientes
| Escala | Evaluación 1 (basal) | Evaluación 2 (egreso) | Evaluación 3 (a los 3 meses del alta) | p* |
|---|---|---|---|---|
| DRS-R98 severidad | 20,9±4,7 | 10,5±7,3 | 6,5±6,2 | < 0,001 |
| CGI-S | 5,1±0,6 | 3,01±1,2 | 2,0±1,2 | < 0,001 |
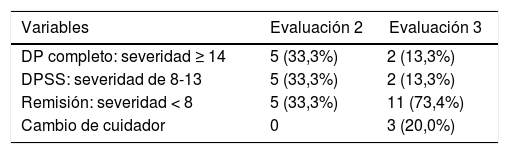
El curso del delirium de los pacientes que egresaron vivos se muestra en la tabla 5. Al final del estudio, el 73,4% estaba en remisión, el 13,3% con DP completo y el 13,3% con DPSS. Cada subgrupo aportó para un acumulado de 11 pacientes en remisión, 2 con DP completo y 2 con DPSS en la última evaluación.
Curso del delirium de los 15 pacientes sobrevivientes al egreso y a los 3 meses
| Variables | Evaluación 2 | Evaluación 3 |
|---|---|---|
| DP completo: severidad ≥ 14 | 5 (33,3%) | 2 (13,3%) |
| DPSS: severidad de 8-13 | 5 (33,3%) | 2 (13,3%) |
| Remisión: severidad < 8 | 5 (33,3%) | 11 (73,4%) |
| Cambio de cuidador | 0 | 3 (20,0%) |
DP: delirium persistente; DPSS: delirium persistente subsindrómico.
Con respecto a los cuidadores, 3 pacientes (20%) cambiaron de cuidador y el resto continuó al cuidado de las mismas personas que antes de la hospitalización; el cambio se dio en 2 pacientes con delirium en remisión y 1 con DP completo. Los cambios fueron a instituciones de cuidado de adultos mayores (2) e intercambio de familiares (1).
De los pacientes con remisión del delirium al alta hospitalaria, 2 ingresaron con el delirium y 3 lo iniciaron durante la hospitalización. En el total del grupo de pacientes con DP, se encontró una prevalencia del 30% y una incidencia del 70%. Del subgrupo de pacientes que presentaron DP completo, 3 tenían los síntomas al ingreso (prevalencia del 60%) y en 2 se iniciaron durante su estancia hospitalaria (incidencia del 40%); del subgrupo de 5 pacientes con DPSS, en todos se inició el delirium en el hospital (incidencia del 100%). Los subtipos de delirium diagnosticados al subgrupo en remisión y el de DP completo fueron: 1 hipoactivo, 1 hiperactivo y 3 mixtos en cada subgrupo, y al de DPSS: 2 hipoactivos, 2 hiperactivos y 1 mixto. Durante el seguimiento, 1 paciente con DPSS y demencia leve asociada al egreso sufrió 2 meses después del alta un nuevo episodio de delirium completo que requirió hospitalización.
El tiempo promedio de hospitalización de los pacientes que egresaron vivos fue 15,3±14,4 (4–55) días y el de los que fallecieron, 26,9±4,7 (21–38) días. El tiempo promedio de hospitalización de los pacientes en remisión fue 17,2 días, el del grupo de DP completo, 10,8 días y el de DPSS, 18. La mediana de duración de los síntomas de delirium antes de la evaluación basal de los egresados vivos en remisión fue 3 días, el del grupo con DP completo, 6,8 días y el de los de DPSS, 1 día.
Respecto a la comorbilidad psiquiátrica, 2 de los sobrevivientes con remisión total al egreso tenía antecedentes de depresión mayor. En el subgrupo de 5 pacientes con DP completo, 1 sufría demencia moderada; 1, demencia leve y 1, deterioro cognitivo leve; en el subgrupo de 5 pacientes con DPSS, 1 presentaba demencia leve; 1, demencia leve con antecedente de depresión mayor y 1, historia de depresión mayor.
Los diagnósticos médicos principales del ingreso de los 4 pacientes con DP completo fueron: infección urinaria, fractura de cadera, neumonía, ACV y EPOC con neumonía asociada a ACV. Para el subgrupo de DPSS fue: 1 con neumonía, 1 con neumonía y cardiopatía, 1 con insuficiencia cardiaca y renal, 1 con sepsis e insuficiencia suprarrenal y 1 con sepsis, fractura de cadera y anemia.
Para los pacientes con DP completo al egreso, la distribución de las causas etiológicas definitivas fue: el 40% con alteración metabólica/endocrina, el 40% con infecciones sistémicas, el 10% con insuficiencia de uno o más órganos y el 10% con otra alteración sistémica (posquirúrgica); para el DPSS, la distribución fue: el 40% con alteración metabólica o endocrina, el 30% con infecciones sistémicas y el 30% con insuficiencia de uno o más órganos.
En cuanto al número de medicamentos psiquiátricos y no psiquiátricos administrados a los sobrevivientes durante la hospitalización, al egreso y a los 3 meses de seguimiento, se apreció una tendencia a la disminución de su uso con el tiempo, con diferencias estadísticamente significativas. Se encontró que los medicamentos no psiquiátricos fueron 9,4±3,9, 6,6±2,8 y 6,9±2,7 en las 3 evaluaciones respectivas (p = 0,01); con los psicofármacos, el comportamiento fue 1,6±0,8, 0,9±0,7 y 1,0±0,8 (p = 0,03). Tres pacientes recibieron benzodiacepinas aun estando en remisión durante el seguimiento, 2 (1 en remisión y otro con DP completo) recibieron opioides continuamente hasta la visita 3, y 7 en remisión y 1 con DP completo recibían corticoides al final del estudio. En la tercera evaluación, 1 paciente con DP completo no tenía formulado tratamiento psicofarmacológico alguno.
DiscusiónLos resultados del estudio muestran que no todos los pacientes se recuperan del delirium al egreso hospitalario y que un grupo importante continúa sintomático 3 meses después del alta. La prevalencia de delirium encontrada, el 25% de todo el grupo estudiado, concuerda con la estimada por Fong et al.1 del 14–24% en hospitales generales, pero superior al 11,7% encontrado por Franco et al.19 en el Servicio de Medicina Interna de la CUB. Las diferencias de prevalencias reportadas en múltiples publicaciones se dan por lo heterogéneo de los grupos poblacionales estudiados. Lo mismo se puede decir de la incidencia de delirium. Nuestra cifra del 75% es mayor que el 6,9% encontrado por Restrepo et al.20 en adultos hospitalizados en el Hospital San Vicente de Paul de Medellín, pero está dentro de lo descrito por Fong et al.1 en su revisión del delirium en ancianos, cuando reportan que puede ser > 56% en poblaciones de cuidados intensivos, en posoperatorio y en cuidados paliativos. Se han dado incidencias del 70–87% en pacientes ancianos ingresados en cuidados intensivos14. Nuestra muestra proviene de pacientes de la Unidad de Cuidados Intensivos y de los servicios de hospitalización de medicina interna y medicoquirúrgicos de la CUB, lo cual podría explicar en parte los hallazgos.
Nuestro grupo, en el que predominan las mujeres (66,7%), con una mediana de edad de 82 años, tuvo una mortalidad del 37,5%, lo que está en el rango del 22–76% de ancianos que fallecen durante la hospitalización, dato mencionado en la guía de la APA para el tratamiento del delirium2. Nuestra casuística comparte características y resultados con el estudio de Kiely et al.9 sobre DP, que tiene un 65% de mujeres, edad promedio de 84 años y mortalidad acumulada a 1 año del 39%. Ninguno de nuestros sobrevivientes falleció durante los 3 meses de seguimiento. Otras características del grupo, relacionadas con factores predisponentes como historia de HTA, EPOC y consumo de cigarrillo, se han descrito en varios estudios21,22.
La prevalencia de demencia y déficit cognitivo leve del 20,8% de la muestra estudiada está por encima del 13% reportado por Saxena et al.23, pero es inferior a las prevalencias de delirium superpuesto a demencia encontradas por Fick et al.24 (del 22 al 89% de los pacientes mayores de 65 años) y Laurila et al.25 (el 26,4% de los pacientes admitidos a un servicio de medicina general en Helsinki). Las diferencias de resultados respecto a demencia asociada a delirium se han explicado por la heterogeneidad de los grupos estudiados, la incoconcordancia en los criterios diagnósticos o de medición y la falta de información del estado cognitivo previo a la hospitalización26. Que se haya encontrado un 25% de enfermedad depresiva asociada es relevante, ya que se la considera factor de riesgo de delirium27. Este hallazgo concuerda con el 28,7% de Laurila et al.25, pero es menor que el 33,2% de Pisani et al.28.
Entre los factores etiológicos del delirium, se han reportado infecciones, enfermedades médicas intercurrentes, cirugías, desequilibrio metabólico, condiciones neurológicas primarias, dolor no controlado, medicamentos y factores ambientales23, algunos de los cuales aparecieron en el estudio.
Nuestros pacientes sobrevivientes al egreso hospitalario estaban severa o moderadamente enfermos en la evaluación basal y presentaron una disminución gradual de las puntuaciones de las escalas de severidad durante el tiempo del estudio. En el 20,8% de los pacientes, el delirium había remitido al egreso y ninguno falleció durante el seguimiento. Solamente 4 de 10 pacientes con DP (40%) continuaban sintomáticos a los 3 meses. Estos hallazgos indican una trayectoria de mejoría gradual y son congruentes con las hipótesis propuestas por varios investigadores sobre el curso del delirium, que se manifista como un espectro o continuo ordinal13,29–32. En la revisión de Cole et al.7, en la mitad de los pacientes con DP al egreso, este había remitido a los 3 meses y nuestro estudio tiene un 60% de remisión de DP en ese mismo tiempo. Está establecido que los pacientes con DP tienen peor pronóstico que los que se recuperan y para Marcantonio et al.33, la disposición al egreso hospitalario del paciente con delirium a su casa y con familiares puede ser de gran beneficio, particularmente si hay comorbilidad con demencia. En nuestro estudio la gran mayoría de los pacientes regresaron a vivir con algún miembro del grupo familiar, lo que representa un factor protector.
Que tuvieran DSS persistente el 20,8% al egreso y el 8,4% al final del estudio está dentro de lo encontrado por Cole6, con cifras de recuperación parcial de un 20–42% al alta hospitalaria y con la posibilidad de que persistiera más tiempo. El efecto negativo del DPSS en los pacientes ancianos está documentado: tienen altas tasas de estancia hospitalaria, rehospitalizaciones, complicaciones médicas, mortalidad tras el alta y deterioro cognitivo y funcional con mayor riesgo de institucionalización; el pronóstico es intermedio entre el de pacientes con delirium pleno y aquellos sin delirium11,13,34,35. La recurrencia del delirium en 1 de nuestros pacientes con DSS se ha documentado en estudios recientes36,37.
La lista de medicamentos que pueden inducir delirium en el anciano es muy amplia38, y Catic39 mencionó específicamente como factor de riesgo algunos de los medicamentos que los pacientes recibían durante el estudio (analgésicos, benzodiacepinas, anticolinérgicos y antidepresivos); y también Meagher et al.40 relacionan otros (antipsicóticos, benzodiacepinas, opioides, psicoestimulantes y corticoides); sin embargo, Ouimet et al.11 no encuentran la relación con indometacina y corticoides. Respecto a tratamientos farmacológicos, lo rescatable de nuestro trabajo es la evidencia de una reducción general de su empleo con el tiempo. No se centró la investigación en el campo terapéutico ni se determinó el impacto en los resultados que pudiera haber tenido el uso de ciertos medicamentos.
Se debe tomar con precaución nuestros resultados. El estudio tiene limitaciones, como el reducido número de pacientes con DP, que no permite extrapolar resultados, que el estado del delirium puede cambiar entre las evaluaciones por lo fluctuante del cuadro, lo heterogéneo del grupo según la procedencia de los casos, la falta de evaluación cognitiva previa al delirium y que el diagnóstico de demencia se realizó por información de antecedentes del déficit cognitivo en la historia clínica y se confirmó con entrevista a familiares, y el desconocimiento de la causa primaria de las demencias. La fortaleza del estudio consiste en ser el primero de DP con instrumentos estandarizados en Colombia.
ConclusionesCon los resultados del estudio, se puede concluir que no todos los pacientes se recuperan del delirium al egreso hospitalario y que un grupo importante continúa sintomático 3 meses después del alta. Se obtuvo una prevalencia de DP del 30% y una incidencia del 70%. Los hallazgos del estudio indican una trayectoria de mejoría gradual, con un 40% de persistencia de síntomas en el seguimiento a 3 meses, consideración importante para tener en cuenta en la práctica clínica.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
FinanciaciónCentro de Investigación para el Desarrollo y la Innovación (CIDI) de la Universidad Pontificia Bolivariana.
Conflicto de interesesNinguno.
Artículo basado en la tesis académica «Prevalencia y características de la persistencia de delirium a los 3 meses post-egreso en pacientes hospitalizados en la Clínica Universitaria Bolivariana» de 2015, Facultad de Medicina, Universidad Pontificia Bolivariana, Medellín. Hallazgos preliminares presentados en el III Simposio de Investigación Escuela Ciencias de la Salud y Clínica Universitaria Bolivariana, UPB, Medellín, Colombia, el 18 de noviembre de 2015.