Determinar cuál es la intervención farmacológica más efectiva y las recomendaciones para la toma de decisiones en el manejo de adultos con diagnóstico de esquizofrenia que presentan conducta violenta o agitación.
MétodoSe elaboró una guía de práctica clínica bajo los lineamientos de la Guía Metodológica del Ministerio de Salud y Protección Social para identificar, sintetizar, evaluar la evidencia y formular recomendaciones respecto al manejo y seguimiento de los pacientes adultos con diagnóstico de esquizofrenia. Se adoptó y actualizó la evidencia de la guía NICE 82. Se presentó la evidencia y su graduación al grupo desarrollador de la guía (GDG) para la formulación de las recomendaciones siguiendo la metodología propuesta por el abordaje GRADE.
ResultadosSe recomienda el uso de medicamentos parenterales en todo paciente agitado que no responda a las medidas de persuasión. Los medicamentos con mejor evidencia con respecto a efectividad (control de conducta violenta) son haloperidol y benzodiacepinas, administradas de manera conjunta o individual, la olanzapina también es una opción teniendo en cuenta que solamente se debe usar en instituciones donde hay psiquiatra disponible 24 horas y la ziprasidona se puede considerar como un medicamento de segunda línea. No hay evidencia suficiente y las disponible es de baja calidad, con respecto a efectos secundarios asociados a la olanzapina y ziprasidona.
ConclusiónLa conducta violenta en los adultos con diagnóstico de esquizofrenia representa un riesgo para ellos mismos y para quienes están a su alrededor, por lo cual se hace necesaria la implementación oportuna de intervenciones dirigidas a tranquilizar al paciente, con el fin de prevenir desenlaces potencialmente negativos. Se recomienda al clínico iniciar estas intervenciones con medidas verbales de persuasión, que en caso de no ser efectivas, es apropiado el uso de medicamentos parenterales: haloperidol y benzodiacepinas como primera linea y olanzapina y ziprasidona como segundas opciones.
To determine the most effective pharmacological intervention and to bring recommendations for decision-making in the management of adults with schizophrenia with violent behavior or agitation.
MethodsA clinical practice guideline was elaborated under the parameters of the Methodological Guide of the Ministerio de Salud y Protección Social to identify, synthesize and evaluate the evidence and make recommendations about the treatment and follow-up of adult patients with schizophrenia. The evidence of NICE guide 82 was adopted and updated. The evidence was presented to the Guideline Developing Group and recommendations, employing the GRADE system, were produced.
ResultsIt is recommended the use of parenteral drugs in all agitated patient who does not respond to the measures of persuasion. The drugs with better evidence on effectiveness (control of violent behavior) are haloperidol and benzodiazepines, administered jointly or individually. Olanzapine is also an option considering that should only be used in institutions where a psychiatrist is available 24hours. Ziprasidone can be considered as a second-line drug. The information about the side effects associated with these drugs is insufficient and has low quality.
ConclusionViolent behavior in adults with schizophrenia represents a risk for themselves and for those around them, so the opportune implementation of interventions aimed to calm the patient, in order to prevent potential negative outcomes is necessary. It is recommended to initiate these interventions with measures of verbal persuasion, and if these measures are not effective, appropriate use of parenteral drugs: haloperidol and benzodiazepines as first-line and olanzapine and ziprasidone as second choices.
La agitación y la conducta violenta son manifestaciones frecuentes en pacientes con esquizofrenia1. Pueden poner en riesgo su integridad y la de otros, por lo tanto requieren una acción rápida.
Para el manejo de esta conducta se requiere2: la prevención, que incluye un ambiente seguro y la existencia de sistemas de alarma; el entrenamiento del personal y las intervenciones propiamente dichas que incluyen evaluación de los pacientes que tienen riesgo de agitación para prevenirla, la contención verbal, farmacológica y física como último recurso.
Idealmente los medicamentos se deben usar si la contención verbal no ha sido suficiente y de ser posible se prefiere la vía oral3,4. Los más utilizados son benzodiacepinas y antipsicóticos, individualmente o en combinación, por su respuesta rápida en el control de alteraciones comportamentales como agresividad y agitación5,6. Tradicionalmente se han administrado vía intravenosa o intramuscular, pero es importante siempre considerar la vía oral, en especial teniendo en cuenta las presentaciones de absorción más rápida disponibles actualmente (orodispersables)3,7.
Es fundamental conocer la eficacia de las distintas alternativas para el control de los síntomas y establecer cuál es el esquema de manejo más seguro para los pacientes adultos con diagnóstico de esquizofrenia que presentan agitación o conducta violenta. Por esto se formuló la siguiente pregunta para el desarrollo de las recomendaciones sobre tratamiento de los pacientes adultos con diagnóstico de esquizofrenia que se encuentran agitados o presentan comportamientos violentos: ¿Cuál es la intervención farmacológica más efectiva para el manejo de conducta violenta o agitación de pacientes con diagnóstico de esquizofrenia?
MetodologíaPara la realización de la GPC se utilizaron los pasos propuestos en el documento Guía Metodológica para la elaboración de Guías de Práctica Clínica en el Sistema General de Seguridad Social en Salud colombiano. La metodología detallada de la elaboración de la guía se encuentra en el documento completo, disponible en la página web del Ministerio de Salud y Protección Social (http://www.minsalud.gov.co)8.
Para el desarrollo de las recomendaciones basadas en la evidencia sobre el tratamiento de los pacientes adultos con diagnóstico de esquizofrenia que se encuentran agitados o presentan comportamientos violentos, se elaboró un protocolo de revisión sistemática de la literatura que se detalla a continuación.
Búsqueda y selección de la literaturaSe realizó un proceso general de búsqueda de guías de práctica clínica sobre la evaluación y el tratamiento del adulto con diagnóstico de esquizofrenia. El proceso incluyó una búsqueda exhaustiva en diferentes fuentes de guías, una tamización y una evaluación de calidad. Para el desarrollo de la guía completa se tomó como base la guías NICE 829. Para esta pregunta se condujo una búsqueda sistemática de novo de la literatura en PubMed, Embase, BVS y Cochrane para identificar estudios que actualizaran la búsqueda de evidencia realizada por la guía fuente y se realizó una selección pareada de los títulos para apreciar críticamente. La fecha de la última búsqueda fue julio de 2013.
Los criterios de inclusión y exclusión de los estudios fueron pacientes adultos con diagnóstico de esquizofrenia y agitación o conducta violenta, exposición a agentes terapéuticos incluidos en las alternativas preestablecidas por el GDG comparados entre ellos. Y cuyos desenlaces fueran el control de conducta violenta o control de la agitación, autoagresión, heteroagresión. Efectos adversos (hipotensión, depresión respiratoria, distonía aguda, síndrome neuroléptico maligno y sedación prolongada). Se incluyeron los siguientes tipos de estudios: revisiones sistemáticas de la literatura y metaanálisis. La literatura revisada estaba en español o inglés o francés.
No se incluyeron estudios que trataran sobre trastorno afectivo bipolar, psicosis afectivas, demencia, reportes en conjunto de pacientes con diferentes diagnósticos psiquiátricos (salvo trastorno esquizoafectivo o esquizofreniforme), mujeres embarazadas, pacientes con diagnóstico de esquizofrenia de inicio muy tardío (mayores de 65 años) y artículos que trataran específicamente sobre esquizofrenia y consumo de sustancias.
Evaluación y selección de estudios individualesUna vez seleccionados los estudios relevantes, teniendo en cuenta los criterios de inclusión descritos anteriormente, cada documento fue sometido a una evaluación del riesgo de sesgo utilizando el instrumento SIGN de apreciación crítica10. Dicha evaluación fue realizada por dos evaluadores de manera independiente, y los desacuerdos fueron resueltos por consenso o por un tercer revisor. Solamente fueron incluidos los estudios con calificaciones de “aceptable” o “alta calidad”.
Evaluación de la calidad de la evidencia y formulación de recomendacionesUna vez se seleccionaron los artículos que deberían ser incluidos para basar la formulación de las recomendaciones, se dio paso a la síntesis de la información y a la consolidación del cuerpo de la evidencia disponible para cada uno de los desenlaces considerados como críticos por el grupo desarrollador (GDG); posteriormente, se pasó a evaluar la calidad de la evidencia para cada desenlace utilizando para esto el abordaje GRADE, y teniendo en cuenta los siguientes criterios: Diseño del estudio y riesgo de sesgo, inconsistencia, presencia de evidencia indirecta, imprecisión en los estimativos y sesgo de publicación11.
La evidencia fue presentada en una reunión al GDG, en conjunto con un borrador de las recomendaciones. Las cuales fueron definidas y graduadas en fortaleza a partir de las siguientes consideraciones: calidad de la evidencia, balance entre beneficios y riesgos, uso de recursos y valores y preferencias de los pacientes (el grupo contaba con delegados de Asociación Colombiana de Personas con Esquizofrenia y sus Familiares). En caso de no contar con evidencia se establecieron las recomendaciones y su fortaleza por consenso.
Para facilitar la lectura del artículo e interpretación de las recomendaciones, se utilizarán las siguientes convenciones:
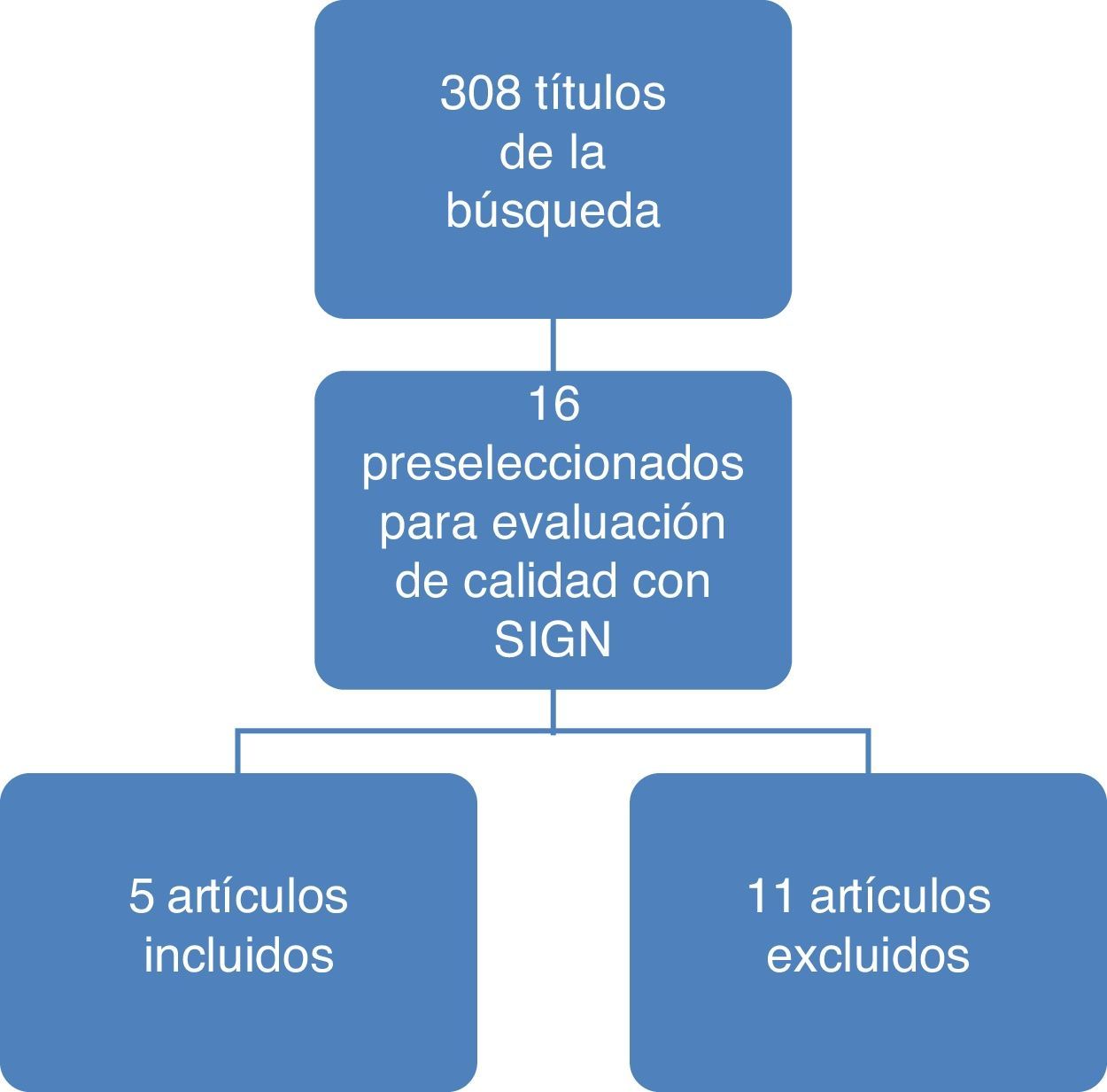
ResultadosEn la figura 1 se ilustran los resultados del proceso de búsqueda y selección de los estudios para actualizar el cuerpo de la evidencia que sirvió de base para la formulación de recomendaciones. El detalle de los artículos incluidos y excluidos puede ser consultado en el documento completo de la guía en la página del Ministerio de Salud y Protección Social (gpc.minsalud.gov.co)12.
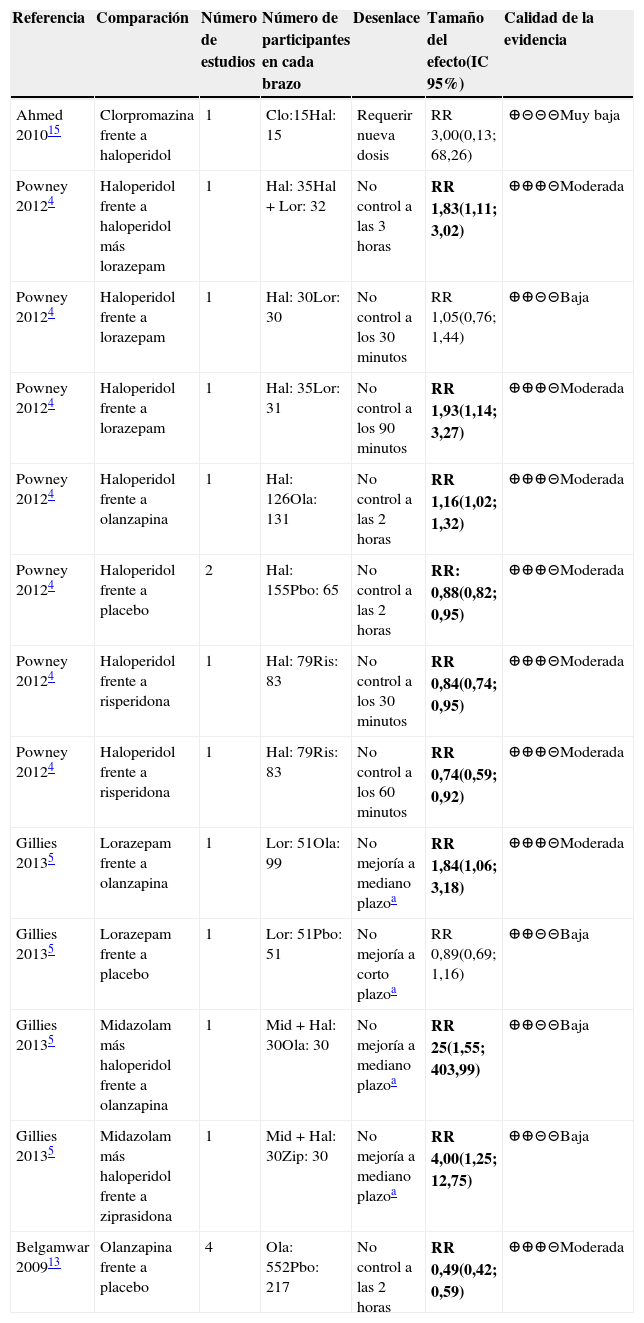
Descripción de los hallazgos y calidad de la evidenciaCon respecto al control de la conducta violenta o de la agitación, se revisaron tres metaanálisis que evaluaban este desenlace para las diferentes comparaciones4,5,13. El desenlace fue definido como: “no control de la conducta”, “no mejoría” o la permanencia de la conducta como “agitado”, o como desenlace indirecto “requerir nueva dosis”. Todos los medicamentos eran administrados por vía intramuscular y algunos por vía oral y el desenlace fue medido desde 30 minutos hasta 3 horas tras la aplicación del medicamento. Para este desenlace la evidencia fue de calidad moderada para comparaciones entre: haloperidol y placebo4, olanzapina y placebo13, haloperidol y olanzapina4, haloperidol y risperidona4, haloperidol y lorazepam4, haloperidol frente a haloperidol más lorazepam4, haloperidol y lorazepam4 y lorazepam frente a olanzapina5. Estas comparaciones favorecieron al haloperidol frente a: placebo y a risperidona, la olanzapina frente a: placebo, haloperidol y lorazepam, el lorazepam frente al haloperidol y la combinación de haloperidol más lorazepam frente al haloperidol. Las comparaciones restantes fueron con olanzapina y la ziprasidona, que mostraron resultados favorables al compararlos con la combinación de midazolam más haloperidol, pero estos estudios fueron de baja o muy baja calidad en la evaluación. En general, los estudios individuales presentan riesgo de sesgos dado que no se reportaba un adecuado proceso de cegamiento para los evaluadores; además, algunos de los resultados de los metaanálisis eran imprecisos. Los resultados se presentan en la tabla 1.
Resumen de la evidencia de las intervenciones farmacológicas para el control de conducta violenta o control de la agitación
| Referencia | Comparación | Número de estudios | Número de participantes en cada brazo | Desenlace | Tamaño del efecto(IC 95%) | Calidad de la evidencia |
|---|---|---|---|---|---|---|
| Ahmed 201015 | Clorpromazina frente a haloperidol | 1 | Clo:15Hal: 15 | Requerir nueva dosis | RR 3,00(0,13; 68,26) | ⊕⊝⊝⊝Muy baja |
| Powney 20124 | Haloperidol frente a haloperidol más lorazepam | 1 | Hal: 35Hal+Lor: 32 | No control a las 3 horas | RR 1,83(1,11; 3,02) | ⊕⊕⊕⊝Moderada |
| Powney 20124 | Haloperidol frente a lorazepam | 1 | Hal: 30Lor: 30 | No control a los 30 minutos | RR 1,05(0,76; 1,44) | ⊕⊕⊝⊝Baja |
| Powney 20124 | Haloperidol frente a lorazepam | 1 | Hal: 35Lor: 31 | No control a los 90 minutos | RR 1,93(1,14; 3,27) | ⊕⊕⊕⊝Moderada |
| Powney 20124 | Haloperidol frente a olanzapina | 1 | Hal: 126Ola: 131 | No control a las 2 horas | RR 1,16(1,02; 1,32) | ⊕⊕⊕⊝Moderada |
| Powney 20124 | Haloperidol frente a placebo | 2 | Hal: 155Pbo: 65 | No control a las 2 horas | RR: 0,88(0,82; 0,95) | ⊕⊕⊕⊝Moderada |
| Powney 20124 | Haloperidol frente a risperidona | 1 | Hal: 79Ris: 83 | No control a los 30 minutos | RR 0,84(0,74; 0,95) | ⊕⊕⊕⊝Moderada |
| Powney 20124 | Haloperidol frente a risperidona | 1 | Hal: 79Ris: 83 | No control a los 60 minutos | RR 0,74(0,59; 0,92) | ⊕⊕⊕⊝Moderada |
| Gillies 20135 | Lorazepam frente a olanzapina | 1 | Lor: 51Ola: 99 | No mejoría a mediano plazoa | RR 1,84(1,06; 3,18) | ⊕⊕⊕⊝Moderada |
| Gillies 20135 | Lorazepam frente a placebo | 1 | Lor: 51Pbo: 51 | No mejoría a corto plazoa | RR 0,89(0,69; 1,16) | ⊕⊕⊝⊝Baja |
| Gillies 20135 | Midazolam más haloperidol frente a olanzapina | 1 | Mid+Hal: 30Ola: 30 | No mejoría a mediano plazoa | RR 25(1,55; 403,99) | ⊕⊕⊝⊝Baja |
| Gillies 20135 | Midazolam más haloperidol frente a ziprasidona | 1 | Mid+Hal: 30Zip: 30 | No mejoría a mediano plazoa | RR 4,00(1,25; 12,75) | ⊕⊕⊝⊝Baja |
| Belgamwar 200913 | Olanzapina frente a placebo | 4 | Ola: 552Pbo: 217 | No control a las 2 horas | RR 0,49(0,42; 0,59) | ⊕⊕⊕⊝Moderada |
Abreviaturas: IC: intervalo de confianza, RR: Riesgo relativo. Hal: haloperidol; Pbo: placebo; Ola: olanzapina; Ris: risperidona; Mid: midazolam; Zip: ziprasidona; Clo: clorpromazina; Lor: Lorazepam; BZD: benzodiacepina.
Resultados en negrilla son significativos.
Respecto a Autoagresión y Heteroagresión no se encontraron estudios que evaluaran este desenlace para la conducta violenta o agitación.
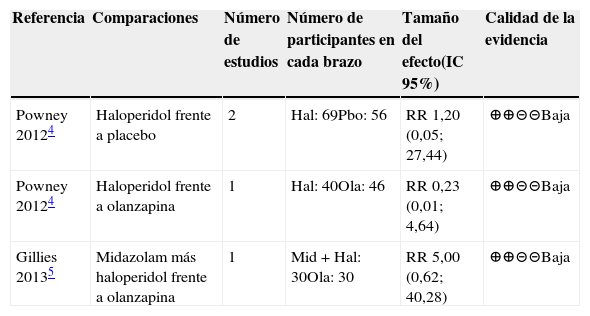
En cuanto a efectos adversos: no se encontraron estudios que evaluaran depresión respiratoria ni síndrome neuroléptico maligno. Para hipotensión se revisaron dos metaanálisis que evaluaban este desenlace4,5. En ellos medían este efecto por el número de eventos que se presentaron posteriores a la administración del medicamento. El desenlace se midió desde minutos posterior a la aplicación hasta tres días después. Las comparaciones evaluadas fueron todas de baja calidad en la evaluación crítica y sus resultados no fueron concluyentes. Inclusive en las comparaciones de más de un medicamento5 no fue significativo el cambio por la falta de precisión de los resultados. En la tabla 2 se encuentran resumidos los resultados.
Resumen de la evidencia de efectos adversos: hipotensión
| Referencia | Comparaciones | Número de estudios | Número de participantes en cada brazo | Tamaño del efecto(IC 95%) | Calidad de la evidencia |
|---|---|---|---|---|---|
| Powney 20124 | Haloperidol frente a placebo | 2 | Hal: 69Pbo: 56 | RR 1,20 (0,05; 27,44) | ⊕⊕⊝⊝Baja |
| Powney 20124 | Haloperidol frente a olanzapina | 1 | Hal: 40Ola: 46 | RR 0,23 (0,01; 4,64) | ⊕⊕⊝⊝Baja |
| Gillies 20135 | Midazolam más haloperidol frente a olanzapina | 1 | Mid+Hal: 30Ola: 30 | RR 5,00 (0,62; 40,28) | ⊕⊕⊝⊝Baja |
Abreviaturas: IC: intervalo de confianza, RR: Riesgo relativo. Pbo: placebo; Hal: haloperidol; Ola: olanzapina; Mid: midazolam.
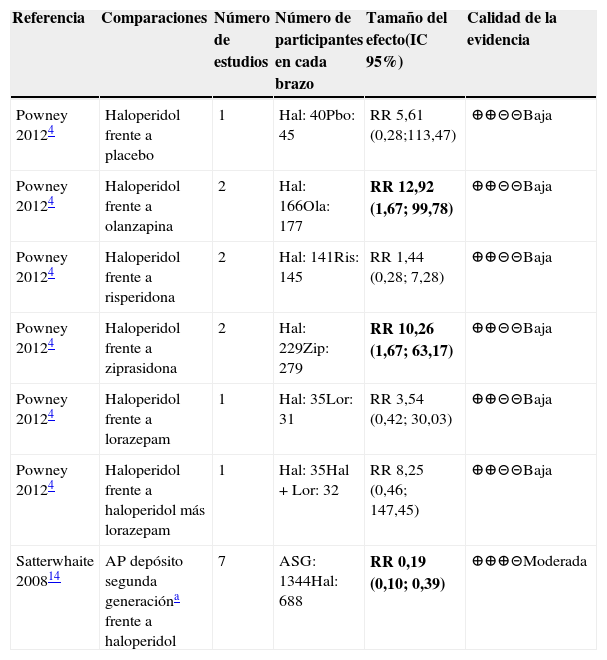
Para distonía aguda se revisaron dos metaanálisis que evaluaban estos desenlaces4,14. Todos ellos medían este efecto por el número de eventos que se presentaron posteriores a la administración del medicamento. En la tabla 3 se encuentran los resultados de este desenlace. El tiempo de seguimiento del desenlace oscilo desde un día posterior a la aplicación del medicamento hasta siete días después. La evidencia fue de calidad moderada para la comparación entre haloperidol y antipsicóticos de segunda generación y los resultados mostraron un menor riesgo de distonía con los de segunda generación. Para las comparaciones entre haloperidol y olanzapina y haloperidol y ziprasidona los resultados indican un mayor riesgo de distonía con el haloperidol que con los otros4. La evidencia de estas comparaciones fue considerada de baja calidad por el riesgo de sesgo y la falta de precisión de los estimativos, hubo otras comparaciones que también fueron de baja calidad y sus resultados no eran concluyentes.
Resumen de la evidencia de efectos adversos: distonía aguda
| Referencia | Comparaciones | Número de estudios | Número de participantes en cada brazo | Tamaño del efecto(IC 95%) | Calidad de la evidencia |
|---|---|---|---|---|---|
| Powney 20124 | Haloperidol frente a placebo | 1 | Hal: 40Pbo: 45 | RR 5,61 (0,28;113,47) | ⊕⊕⊝⊝Baja |
| Powney 20124 | Haloperidol frente a olanzapina | 2 | Hal: 166Ola: 177 | RR 12,92 (1,67; 99,78) | ⊕⊕⊝⊝Baja |
| Powney 20124 | Haloperidol frente a risperidona | 2 | Hal: 141Ris: 145 | RR 1,44 (0,28; 7,28) | ⊕⊕⊝⊝Baja |
| Powney 20124 | Haloperidol frente a ziprasidona | 2 | Hal: 229Zip: 279 | RR 10,26 (1,67; 63,17) | ⊕⊕⊝⊝Baja |
| Powney 20124 | Haloperidol frente a lorazepam | 1 | Hal: 35Lor: 31 | RR 3,54 (0,42; 30,03) | ⊕⊕⊝⊝Baja |
| Powney 20124 | Haloperidol frente a haloperidol más lorazepam | 1 | Hal: 35Hal+Lor: 32 | RR 8,25 (0,46; 147,45) | ⊕⊕⊝⊝Baja |
| Satterwhaite 200814 | AP depósito segunda generacióna frente a haloperidol | 7 | ASG: 1344Hal: 688 | RR 0,19 (0,10; 0,39) | ⊕⊕⊕⊝Moderada |
Abreviaturas: IC: intervalo de confianza, RR: Riesgo relativo. Pbo: placebo; Hal: haloperidol; Ola: olanzapina; Ris: risperidona; Mid: midazolam; Zip: ziprasidona; Clo: clorpromazina; Lor: Lorazepam; ASG: antipsicóticos de segunda generación.
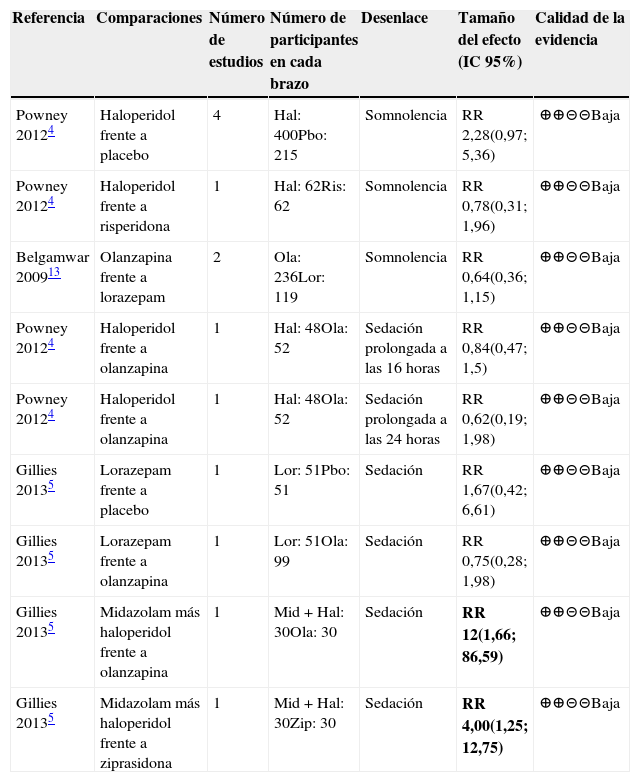
Por último se evaluó la sedación prolongada, se revisaron los metaanálisis que evaluaban este desenlace que se homologó también a “somnolencia”4,5,13, que medían este efecto por el número de eventos que se presentaron posteriores a la administración del medicamento. El tiempo de seguimiento para la evaluación del desenlace fue desde un día posterior a la administración del medicamento hasta siete días después. Todas las comparaciones evaluadas fueron de baja calidad y sus resultados no eran concluyentes, excepto para la combinación de midazolam más haloperidol que fue comparada con olanzapina y ziprasidona cuyo riesgo de sedación fue mayor para la combinación. En la tabla 4 se encuentran todos los resultados de este desenlace.
Resumen de la evidencia de efectos adversos: sedación prolongada
| Referencia | Comparaciones | Número de estudios | Número de participantes en cada brazo | Desenlace | Tamaño del efecto (IC 95%) | Calidad de la evidencia |
|---|---|---|---|---|---|---|
| Powney 20124 | Haloperidol frente a placebo | 4 | Hal: 400Pbo: 215 | Somnolencia | RR 2,28(0,97; 5,36) | ⊕⊕⊝⊝Baja |
| Powney 20124 | Haloperidol frente a risperidona | 1 | Hal: 62Ris: 62 | Somnolencia | RR 0,78(0,31; 1,96) | ⊕⊕⊝⊝Baja |
| Belgamwar 200913 | Olanzapina frente a lorazepam | 2 | Ola: 236Lor: 119 | Somnolencia | RR 0,64(0,36; 1,15) | ⊕⊕⊝⊝Baja |
| Powney 20124 | Haloperidol frente a olanzapina | 1 | Hal: 48Ola: 52 | Sedación prolongada a las 16 horas | RR 0,84(0,47; 1,5) | ⊕⊕⊝⊝Baja |
| Powney 20124 | Haloperidol frente a olanzapina | 1 | Hal: 48Ola: 52 | Sedación prolongada a las 24 horas | RR 0,62(0,19; 1,98) | ⊕⊕⊝⊝Baja |
| Gillies 20135 | Lorazepam frente a placebo | 1 | Lor: 51Pbo: 51 | Sedación | RR 1,67(0,42; 6,61) | ⊕⊕⊝⊝Baja |
| Gillies 20135 | Lorazepam frente a olanzapina | 1 | Lor: 51Ola: 99 | Sedación | RR 0,75(0,28; 1,98) | ⊕⊕⊝⊝Baja |
| Gillies 20135 | Midazolam más haloperidol frente a olanzapina | 1 | Mid+Hal: 30Ola: 30 | Sedación | RR 12(1,66; 86,59) | ⊕⊕⊝⊝Baja |
| Gillies 20135 | Midazolam más haloperidol frente a ziprasidona | 1 | Mid+Hal: 30Zip: 30 | Sedación | RR 4,00(1,25; 12,75) | ⊕⊕⊝⊝Baja |
Abreviaturas: IC: intervalo de confianza, RR: Riesgo relativo. Pbo: placebo; Hal: haloperidol; Ola: olanzapina; Ris: risperidona; Mid: midazolam; Zip: ziprasidona; Clo: clorpromazina; BZD: benzodiacepina.
El GDG revisó la evidencia expuesta y el balance entre beneficios y riesgos para cada alternativa: hay evidencia sobre la efectividad de las intervenciones farmacológicas parenterales para el control de la conducta violenta, los hallazgos diferenciales para cada medicamento en cuanto a su perfil de seguridad fueron determinantes en el momento de hacer el balance de beneficios y riesgos para la especificación del uso de las diferentes alternativas en contextos particulares, e igualmente se discutieron implicaciones con respecto a los precios de los medicamentos. De esta forma se determinó la pertinencia de cada una de las recomendaciones y su respectiva fortaleza.
Recomendaciones pertinentes para la preguntaEl GDG formuló las siguientes recomendaciones:
Recomendación 1. A los pacientes adultos con diagnóstico de esquizofrenia que presentan agitación psicomotora o agresividad y que no respondan a las medidas de persuasión se les debe dar manejo farmacológico parenteral. ↑↑
Recomendación 2. Para el manejo farmacológico del adulto con diagnóstico de esquizofrenia que presenta conducta violenta o agitación, se recomienda cualquiera de las siguientes alternativas de primera línea: haloperidol más benzodiacepina parenteral, benzodiacepina parenteral sola o haloperidol solo. ↑↑
Recomendación 3. En instituciones que cuenten con psiquiatra las 24 horas se puede considerar el uso de olanzapina IM como medicamento de primera línea para el manejo farmacológico del adulto con diagnóstico esquizofrenia que presenta conducta violenta o agitación. ↑
Recomendación 3.1. No se recomienda el uso combinado de olanzapina IM con benzodiacepinas para el manejo farmacológico del adulto con diagnóstico esquizofrenia que presenta conducta violenta o agitación. ↓↓
Recomendación 4. En instituciones que cuenten con psiquiatra las 24 horas se puede considerar el uso de ziprasidona IM como medicamento de segunda línea para el manejo farmacológico del adulto con diagnóstico esquizofrenia que presenta conducta violenta o agitación. ↑
Conflictos de interésLa declaración de intereses y evaluación de los mismos se presenta en el anexo 3 de la guía completa que se puede consultar en la página web (gpc.minsalud.gov.co). Los autores no declararon conflictos de interés relacionados con el tópico de artículo.
Al Ministerio de Salud y Protección Social y al Departamento Administrativo de Ciencia, Tecnología e Innovación (COLCIENCIAS), por la financiación para el desarrollo de la guía mediante Contrato 467 de 2012 suscrito con la Pontificia Universidad Javeriana.
Al personal de soporte administrativo para el desarrollo de la guía.
Dirección y coordinación
Carlos Gómez Restrepo (Líder), Adriana Patricia Bohórquez Peñaranda (Coordinadora)
Equipo Metodológico
Jenny García Valencia, Ana María De la Hoz Bradford, Álvaro Enrique Arenas Borrero
Asistentes de investigación
Mauricio José Avila Guerra, Nathalie Tamayo Martínez, Maria Luisa Arenas González, Carolina Vélez Fernández, Sergio Mario Castro Díaz.
Equipo Temático
Luis Eduardo Jaramillo, Gabriel Fernando Oviedo Lugo, Angela Vélez Traslaviña,
Luisa Fernanda Ahunca
Equipo de Evaluación Económica
Hoover Quitian, Jair Arciniegas, Natalia Castaño
Equipo de Implementación
Natalia Sánchez Díaz, Andrés Duarte Osorio
Expertos de la Fuerza de Tarea Ampliada
Ana Lindy Moreno López, Edwin Yair Oliveros Ariza, Maribel Pinilla Alarcón
Usuarios
Gloria Nieto de Cano, Marisol Gómez, Gloria Pinto Moreno
Equipo de soporte administrativo
Carlos Gómez Restrepo, Jenny Severiche Báez, Marisol Machetá Rico
Equipo de coordinación metodológica y editorial
Ana María De la Hoz Bradford, Carlos Gómez Restrepo
Equipo de comunicaciones
Mauricio Ocampo Flórez, Pedro Mejía Salazar, Carlos Prieto Acevedo
Marisol Machetá Rico, Jenny Severiche Báez, Paola Andrea Velasco Escobar
Equipo de coordinación general alianza CINETS
Carlos Gómez Restrepo, Rodrigo Pardo Turriago, Luz Helena Lugo Agudelo
Otros Colaboradores
Dr. Carlos Alberto Palacio Acosta, Dr. Alexander Pinzón, Dr. Omar Felipe Umaña
La Guía de práctica clínica para el diagnóstico, tratamiento e inicio de la rehabilitación psicosocial de los adultos con esquizofrenia completa fue desarrollada por el grupo que aparece en el anexo de este artículo. Este artículo-resumen fue redactado por los integrantes del grupo que se mencionan bajo el título. La fuente principal del documento es la guía, aclaramos que algunos apartes fueron tomados textualmente del texto de la guía pues no requerían ajustes o modificaciones. Financiación: El desarrollo de la Guía de Atención Integral fue financiado por el Ministerio de Salud y Protección Social y por el Departamento Administrativo de Ciencia, Tecnología e Innovación (Colciencias), mediante Contrato 467 de 2012 suscrito con la Pontificia Universidad Javeriana. Convocatoria 563 de 2012 de Colciencias (Conformación de un banco de proyectos para el desarrollo de Guías de Atención Integral (GAI) Basadas en Evidencia), fue elegido por el Consejo del Programa Nacional de Ciencia y Tecnología de la Salud, el proyecto fue liderado por la Pontificia Universidad Javeriana, en alianza con la Universidad de Antioquia y la Universidad Nacional de Colombia (Alianza CINETS).