La depresión es la comorbilidad psiquiátrica más común en las personas con epilepsia, lo cual les empeora el pronóstico y la calidad. A pesar de esto, frecuentemente no se reconoce este problema y cuando se diagnostica, el tratamiento es subóptimo.
ObjetivoRealizar una revisión narrativa a partir de la literatura médica, buscando recopilar información útil sobre la relación entre epilepsia y depresión y la mejor forma de diagnosticarla y tratarla.
ResultadosSe identificaron revisiones de tema, revisiones sistemáticas, metanálisis, ensayos clínicos y estudios de seguimiento en inglés y español, sin límite de tiempo, que incluyen aspectos epidemiológicos, clínicos, factores asociados, explicaciones etiológicas y aproximaciones diagnósticas y terapéuticas de la depresión comórbida con la epilepsia.
ConclusionesLa relación entre epilepsia y depresión es compleja. Alguna evidencia científica disponible indica la posibilidad de una relación bidireccional, que podría explicarse a partir de mecanismos etiopatogénicos comunes. A pesar de la alta prevalencia de la depresión entre los pacientes epilépticos, los clínicos siguen identificando escasamente este trastorno mental. Para mejorar esto, se cuenta con instrumentos de fácil aplicación que permiten tamizar sistemáticamente a esta población de pacientes y contribuir de manera sustancial a hacer más visible el problema y procurar la mejora de la calidad de vida de estas personas.
Depression is the most common psychiatric comorbidity in people with epilepsy. It worsens the prognosis and quality of life of these patients. Despite this, depression is poorly diagnosed and when the treatment is given, it is frequently suboptimal.
ObjectiveTo perform a narrative review of the medical literature, seeking to collect useful information regarding the relationship between epilepsy and depression.
ResultsNarrative reviews, systematic reviews, meta-analyses, clinical trials, and follow-up studies were identified in English and Spanish with no time limit, including epidemiological, clinical, associated factors, etiological explanations, diagnostic and therapeutic approaches to comorbid depression in epilepsy.
ConclusionThe relationship between epilepsy and depression is complex. The available scientific evidence suggests the possibility of a bidirectional relationship that could be explained from common aetiopathogenic mechanisms. Despite the high prevalence of depression in epileptic patients, this mental disorder continues to be poorly identified by clinicians. To improve this, we have easy-to-apply instruments that routinely screen this patient population and contribute substantially to making the problem more visible and seek to improve the quality of life for this population.
La depresión es el trastorno psiquiátrico más común entre las personas con epilepsia. La prevalencia de vida de depresión en epilepsia se ha estimado entre un 6 y un 30% en estudios poblacionales y hasta el 50% en centros médicos de alta complejidad1–3. Además del impacto negativo en la calidad de vida, la depresión es un predictor de peor respuesta a los tratamientos farmacológicos y quirúrgicos4,5. Esta alta comorbilidad se ha planteado como la expresión de una relación bidireccional y compleja y a su vez el indicio de mecanismos patogénicos comunes6.
Sin embargo, la búsqueda y la identificación de estos síntomas son escasas y cuando se diagnostica, el tratamiento es subóptimo, lo que priva a los pacientes de la atención integral que requieren7. El objetivo de esta revisión narrativa es identificar aspectos históricos, epidemiológicos, fisiopatológicos, clínicos y terapéuticos que permitan una mirada comprensiva y actual de la depresión en los pacientes con epilepsia.
Las primeras descripciones de trastornos psiquiátricos en personas con epilepsia las realizaron en 1860 Falret y Morel, que enfatizaron las características periódicas de los cambios mentales y los ataques de furia e ira que sufrían los pacientes8. Posteriormente, Kraepelin argumentó que las «disforias periódicas» representaban los trastornos psiquiátricos más comunes en las personas con epilepsia y que se caracterizan por irritabilidad, además de ataques de ira, afecto depresivo, ansiedad, insomnio y cefalea. Bleuler9 hizo descripciones similares. A partir de esta descripción inicial, Blumer acuñó el término trastorno disfórico interictal10.
EpidemiologíaLa prevalencia de depresión entre las personas con epilepsia varía ampliamente según los criterios diagnósticos utilizados, la población estudiada y la metodología del estudio11. En el Canadian Communnity Health Survey Cycle, un estudio que incluyó una muestra de 130.888 personas, la prevalencia de depresión en pacientes epilépticos fue del 13,0%, mientras que en la población general era del 7,2%12. Oliveira et al. reportaron prevalencias mayores, del 22,0 al 27,6% en estudios basados en la comunidad, pero con muestras más pequeñas13,14. Las prevalencias más altas (50,0%) se han obtenido en muestras con pacientes epilépticos de cuidado terciario15.
Algunos estudios epidemiológicos reportaron que el trastorno depresivo mayor puede anteceder y aumentar el riesgo de inicio de epilepsia16. En el contexto de una relación bidireccional entre ambas entidades, no solo los pacientes con epilepsia tiene mayor riesgo de contraer comorbilidades depresivas, sino que también los pacientes con depresión tienen un riesgo 4-7 veces mayor de sufrir epilepsia17–19.
En un estudio reciente, Josephson et al.20 estudiaron a 10.595.709 pacientes de la red de salud canadiense, de los que 229.164 (2,2%) contrajeron depresión y 97.177 (0,9%), epilepsia. La epilepsia incidente se asoció con un incremento en el riesgo de depresión (hazard ratio [HR]=2,04; intervalo de confianza del 95% [IC95%], 1,97-2,09; p<0,001) y la depresión incidente, con mayor riesgo de epilepsia (HR=2,55; IC95%, 2,49-2,60; p<0,001).
A pesar de la extensa literatura que señala a la depresión como la principal comorbilidad psiquiátrica en personas con epilepsia, los reportes continúan indicando que la depresión está infradiagnosticada e infratratada21. Algunas de las explicaciones para esto pueden ser: a) baja sensibilidad de los neurólogos hacia los síntomas psiquiátricos, y b) una presentación clínica atípica de los trastornos depresivos en pacientes con epilepsia, lo que no permitiría realizar el diagnóstico según los criterios de la CIE o el DSM22.
En cuanto al riesgo suicida de las personas con epilepsia, se ha encontrado que es hasta 10 veces mayor que en la población general23,24. Esto se ha relacionado con las altas prevalencias de ideas suicidas (36,7%), planes suicidas (18,2%) e intentos suicidas (12,1%) de estos pacientes que se han reportado25.
Aspectos clínicosUn episodio depresivo mayor según el DSM-5 se define a partir de ánimo depresivo con un interés marcadamente disminuido en casi todas las actividades de la vida, acompañado de por lo menos 5 de 9 síntomas propuestos y con una duración no inferior a 2 semanas (tabla 1).
Criterios diagnósticos de trastorno depresivo mayor según el DSM-530
| Criterio A | Cinco (o más) de los síntomas siguientes han estado presentes durante el mismo periodo de 2 semanas y representan un cambio de funcionamiento previo; al menos uno de los síntomas es: a) estado ánimo depresivo, o b) pérdida de interés o de placer:• Estado de ánimo deprimido la mayor parte del día, casi todos los días, según se desprende de la información subjetiva o la observación de otras personas• Disminución importante del interés o el placer por todas o casi todas las actividades la mayor parte del día, casi todos los días, según se desprende de la información subjetiva o la observación de otras personas• Pérdida importante de peso sin hacer dieta o aumento de peso o disminución del apetito casi todos los días• Insomnio o hipersomnia casi todos los días• Agitación o retraso psicomotor casi todos los días• Fatiga o pérdida de energía casi todos los días• Sentimientos de inutilidad o culpabilidad excesiva o inapropiada (que puede ser delirante) |
| Criterio B | Los síntomas causan malestar clínicamente significativo o deterioro en lo social, laboral u otras áreas importantes del funcionamiento |
| Criterio C | El episodio no se puede atribuir a los efectos fisiológicos de una sustancia u otra afección médica |
| Criterio D | El episodio de depresión mayor no se explica mejor por un trastorno esquizoafectivo, esquizofrenia, trastorno esquizofreniforme, trastorno delirante u otro trastorno psiquiátrico |
Una alternativa diagnóstica es la escala para depresión en epilepsia Neurologic Disorders Depression Inventory for Epilepsy (NDDI-E), que contiene 6 preguntas autoaplicadas a las que se responde en menos de 3 min; una puntuación ≥ 15 indica un episodio depresivo mayor con sensibilidad del 81%, especificidad del 90%, valor predictivo positivo del 62% y valor predictivo negativo del 96%26. Esta escala está validada a español, portugués, alemán, italiano y japonés; si bien se requieren más estudios para validar su utilidad en pacientes epilépticos, tiene la ventaja de que es de uso libre7,27.
La escala de ansiedad y depresión hospitalaria Hospital Anxiety and Depression Scale (HADS) es un inventario breve y autoaplicable para evaluar síntomas tanto de ansiedad como de depresión en pacientes médicamente enfermos. En Colombia se cuenta con validación de esta escala en pacientes oncológicos28. La HAD se validó en epilépticos, con un punto de corte de 7, con sensibilidad del 99% y especificidad del 87,5-100%29.
Estas escalas facilitan la tamización, pero algunos proponen28 que un trabajador de salud mental confirme el diagnóstico, apoyándose en los criterios diagnósticos del DSM-5 que se muestran en la tabla 130. La presencia de ánimo depresivo, frecuente en pacientes con y sin epilepsia, cuando es transitoria no implica el diagnóstico clínico de depresión y no requiere tratamiento31. Por el contrario, la anhedonia, la anergia y el aislamiento social, síntomas con importante valor depresivo, no deben ser «normalizados» en esta población32.
Otros hallazgos en depresión asociada con epilepsiaAlgunos estudios realizados en personas con epilepsia muestran que la depresión y el riesgo suicida se relacionan con alteraciones en estructuras cerebrales33,34 y en el metabolismo de la serotonina35,36. Estudios electrofisiológicos, bioquímicos y de neuroimagen han encontrado hipofrontalidad y aumento en el tamaño de la amígdala que llevan a disfunción frontal y temporal37.
Temporalidad de los síntomas afectivos en relación con las crisis epilépticasLa temporalidad de los síntomas afectivos en relación con las crisis epilépticas permite hablar de síntomas depresivos: preictales, posictales o ictales. Cuando los síntomas depresivos no tienen ninguna relación con las crisis ictal, se denominan interictales23,38.
Episodios o síntomas depresivos preictalesEl ánimo depresivo y la irritabilidad pueden ocurrir como episodios prodrómicos, que se manifiestan horas o días antes de la crisis epiléptica y, con frecuencia, los síntomas se resuelven con el inicio de la crisis39. En un estudio prospectivo, Blanchet y Frommer40 siguieron a 27 pacientes con diferentes tipos de epilepsia durante 56 días como mínimo, y encontraron que 13 pacientes presentaron al menos una crisis. Las escalas de depresión mostraron más cantidad de síntomas depresivos los días previos a la crisis. Esto coincide con lo reportado por Kanner et al.28.
Episodios o síntomas depresivos ictalesLos síntomas depresivos pueden ser fenómenos ictales y como tales son una crisis parcial simple. Esta manifestación afectiva de un fenómeno ictal resulta de difícil identificación para el observador no entrenado. Por esto con frecuencia pasa inadvertida y se interpreta como síntomas afectivos no relacionados con un fenómeno epiléptico. Para identificar más fácilmente estos síntomas depresivos, se debe tener en cuenta las siguientes características: a) los síntomas son breves; b) son estereotipados; c) ocurren fuera de contexto, y d) pueden asociarse con otros fenómenos ictales28. La depresión ictal parece ser más común en pacientes con epilepsia del lóbulo temporal41, si bien en el 25% de las auras hay síntomas psiquiátricos y el 15% de estas auras incluyen síntomas afectivos42.
Episodios o síntomas depresivos posictalesSe han descrito síntomas depresivos de duración variable luego de una crisis epiléptica. Aunque es infrecuente encontrar a pacientes con episodios depresivos posictales aislados, la mayoría de estos también sufren episodios depresivos interictales. Los episodios de depresión posictal ocurren con más frecuencia tras crisis parciales simples originadas en las estructuras temporales derechas8.
En un estudio realizado en el Rush Epilepsy Center con 100 pacientes epilépticos mal controlados, el 43% sufrió síntomas depresivos posictales. De los pacientes con síntomas depresivos, 13 reportaron 7 o más síntomas depresivos, con una duración media de 24 h, y 13 pacientes admitieron haber tenido ideación suicida43.
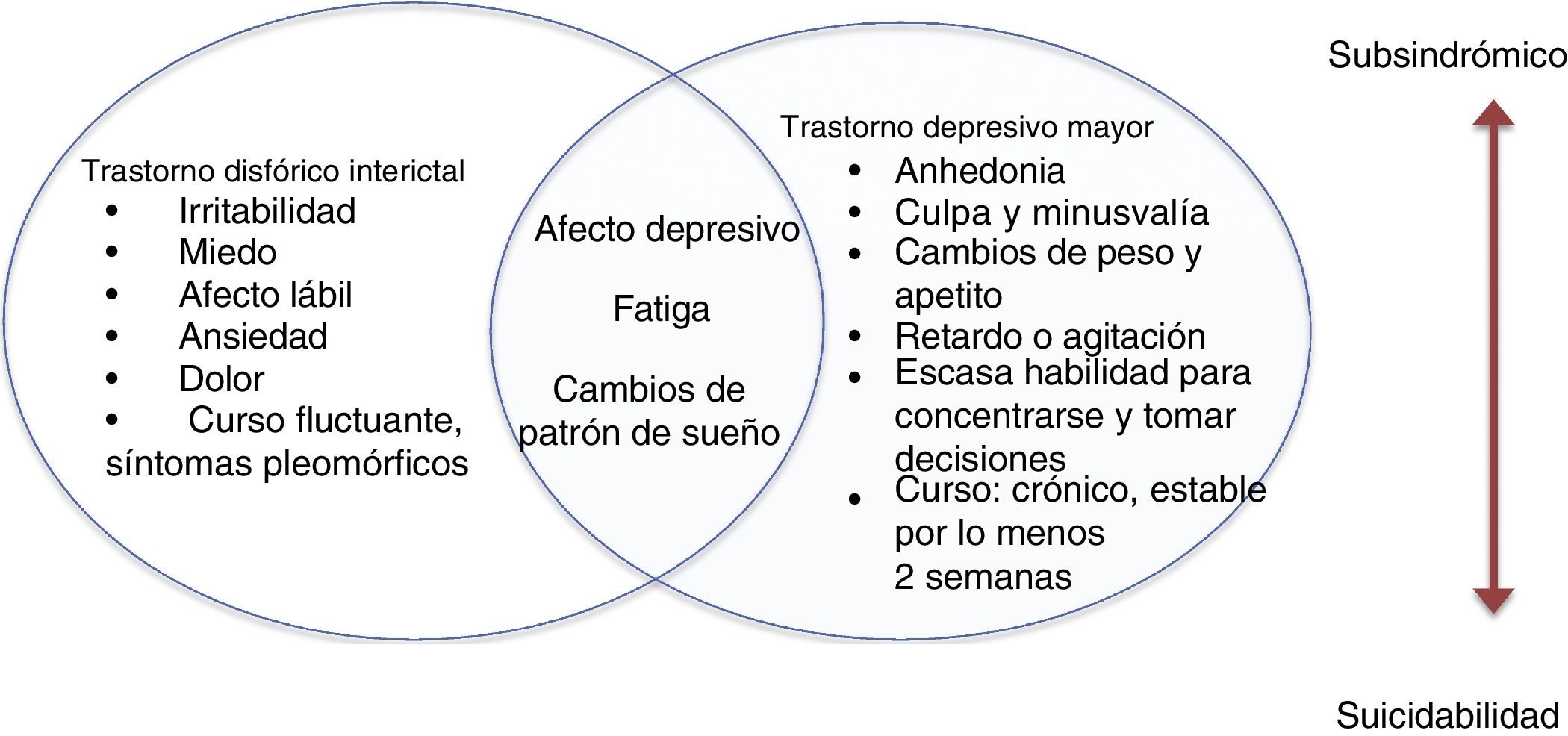
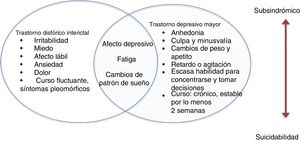
Episodios o síntomas depresivos interictalesLos episodios depresivos interictales son más prevalentes que los episodios en relación directa con la crisis epiléptica. Un 25-50% de estos episodios depresivos no cumplen por completo los criterios diagnósticos convencionales y se acompañan de características atípicas ya descritas (figura)28.
En un estudio clásico de Mendez et al.44, que describieron la semiología de la depresión en 175 pacientes con epilepsia, se encontró que el 22% podría clasificarse con características atípicas, y los síntomas depresivos considerados típicos de depresión endógena como la alteración de los ritmos circadianos y sentimientos de culpa eran poco frecuentes en estos pacientes. Posteriormente, Kanner et al. encontraron que el 71% de los pacientes con epilepsia refractaria y episodios depresivos graves no cumplían los criterios de depresión del DSM-IV45,45bis.
Trastorno disfórico interictalLos trastornos depresivos de las personas con epilepsia se presentan de manera multifacética. Pueden manifestarse como grupos de síntomas o aparecer como trastornos bien caracterizados que cumplen los criterios diagnósticos del DSM-5. Algunos proponen que las características de estos cuadros depresivos son atípicas39.
El trastorno disfórico interictal describe un trastorno afectivo pleomórfico en pacientes con epilepsia, caracterizado por 8 síntomas: ánimo depresivo, anergia, dolor, insomnio, miedo, ansiedad, irritabilidad paradójica y ánimo eufórico. Algunos clínicos apoyan esta propuesta, pero no se cuenta con suficientes estudios que aporten evidencia contundente sobre la validez del trastorno.
En un estudio que incluyó a 229 pacientes (el 46,5% con epilepsia y el 73,3% con migraña), se les aplicaron escalas de depresión: el inventario de Beck (BDI), el inventario para trastorno disfórico interictal (IDDI) y el cuestionario para trastornos afectivos (MDQ). Se concluyó que el trastorno disfórico interictal representaba un constructo homogéneo, diagnosticado al 17%, pero que estos síntomas no eran típicos de epilepsia y que se presentaban también en la migraña. Si bien otros estudios se han realizado con esta propuesta nosológica, se requieren más estudios46,47.
Episodios o síntomas depresivos iatrogénicosEn 2008, la Food and Drugs Agency (FDA) de Estados Unidos emitió una alerta de que «todos los medicamentos antiepilépticos tienen el potencial de causar ideación y conductas suicidas»48. Esta alerta ha sido cuestionada por algunos, porque surgió de estudios con errores metodológicos49,50 y porque los intentos de otros investigadores de repetir dichos hallazgos ha dado resultados contradictorios51,52. Además, se debe tener en cuenta que síntomas como la fatiga, los trastornos del sueño, el aumento de peso y las alteraciones en la memoria son efectos adversos comunes de los medicamentos antiepilépticos y pueden confundirse con síntomas depresivos53.
En cuanto al tratamiento quirúrgico para la epilepsia, los episodios depresivos y de ansiedad son comunes en el posoperatorio de estos pacientes, particularmente en los primeros 3-6 meses tras lobectomías anterotemporales, en las cuales se han reportado cifras de depresión del 20-40% de los pacientes. Si bien la mayoría de estos trastornos depresivos tienden a remitir al final del primer año, pueden persistir en un 10-15% de los pacientes54,55.
Carga de la enfermedadLa epilepsia representa un estado de estrés crónico y de carga alostática elevada según el modelo de diátesis estrés56. La «carga» relacionada con esta enfermedad se configura a partir de múltiples factores: las lesiones relacionadas con las crisis57, la fatiga interictal y posictal58, las alteraciones cognitivas, los menores logros académicos y socioeconómicos59, el estrés psicológico60 y el insomnio61. El estigma social y la falta de información en la comunidad sobre esta enfermedad representan una carga adicional específica para las personas con epilepsia62,63. Así, no sorprende que estos pacientes tengan una calidad de vida especialmente afectada64,65 y que la depresión actúe como uno de los principales factores predictores de este deterioro66,67.
Desesperanza aprendida y estilo atribucionalLa epilepsia, al ser una enfermedad crónica, genera importantes cargas de estrés de origen biológico, psicológico y social. Por otra parte, la depresión está influida por patrones cognitivos negativos que generan la tendencia a reaccionar desesperanzadamente a las dificultades y las pérdidas. El estilo atribucional es el modo en que una persona da explicación a las cosas que le ocurren en la vida cotidiana. Hermann et al. demostraron hace 20 años que el estilo atribucional se asocia significativamente con la depresión relatada por el paciente68. Las crisis recurrentes e impredescibles favorecen la desesperanza aprendida de las personas con epilepsia, lo cual, sumado a un estilo atribucional negativo, sería un terreno fértil, desde el punto de vista cognitivo, para la aparición de la depresión69–71.
Factores neurobiológicos en depresión y epilepsiaUna de las características que ambos trastornos tienen en común es la desregulación del eje hipotálamo-hipófiso-adrenal72,73. La epileptogénesis podría exacerbarse con el exceso de hormonas liberadas durante los estados crónicos de estrés que caracterizan la depresión, en tanto que el hipocampo es particularmente vulnerable a estas hormonas por las grandes cantidades de receptores de corticoides que posee74. De modo complementario, el estrés es el precipitante de crisis más comúnmente identificado por las personas con epilepsia75. Tanto la corticoliberina como los corticoides incrementan la excitabilidad de las neuronas del hipocampo y facilitan el inicio de convulsiones76. Además se ha documentado una pérdida de volumen cortical bilateral a nivel frontal y de tálamo izquierdo en personas con epilepsia y depresión77.
Otro de los mecanismos comunes propuestos, se relaciona con la producción de células granulares en el hipocampo78. El estrés crónico, la depresión y la epilepsia están asociadas con la alteración de procesos de neurogénesis en adultos79. En la depresión y el estrés crónico, disminuye la neurogénesis en el hipocampo; en la epilepsia, si bien en fases tempranas de la enfermedad se da una integración aberrante de las células granulares, en la fase tardía se observa una disminución en la producción celular. Esta alteración en la células granulares llevaría a que el giro dentado no pueda evitar el exceso de actividad excitatoria, con lo que se favorece la actividad ictal. Por otra parte, estudios en ratones han encontrado que la falta de actividad física, frecuente en los pacientes con depresión, lleva a una disminución en la producción de galanina, con el consecuente aumento de la actividad ictal5.
El papel del glutamato en la patogenia de la epilepsia es claro y reconocido de tiempo atrás, y en los últimos años se viene hablando del papel de este neurotransmisor excitatorio en la depresión a través de una disfunción de las proteínas transportadoras y concentraciones corticales del neurotransmisor anormales39.
Si bien estos mecanismos fisiopatológicos vinculan la depresión y la epilepsia y dan señales de una posible relación bidireccional, es necesario verificar rigurosamente estas hipótesis a través de más estudios y de mejor metodología, que permitan explorar prospectivamente el tipo de relación que se establece entre estas 2 entidades clínicas, para determinar si es posible hablar de una relación causal y los posibles factores modificadores del efecto.
Medicamentos antiepilépticos y depresiónLos medicamentos antiepilépticos son la piedra angular del tratamiento de la epilepsia. Según algunos investigadores, se debe contrastar estos efectos «benéficos» con los problemas conductuales y psiquiátricos que pueden generar. La psicopatología en epilepsia tiene una etiología multifactorial y los medicamentos antiepilépticos son solo una de estas etiologías, por lo que resulta difícil establecer cuándo los síntomas afectivos son secundarios a la medicación o se explican por otros factores80. Algunos medicamentos antiepilépticos se han asociado con síntomas depresivos y mayor riesgo de suicidio, lo que dio como resultado la alerta instaurada por la FDA para todos los medicamentos antiepilépticos43,44.
Algunos fármacos como el fenobarbital, la tiagabina, el topiramato y la vigabatrina se han asociado con síntomas depresivos81,82, efecto que se potencian cuando el paciente tiene antecedente personal o familiar de depresión83. En cuanto al levetirazetam, se han evidenciado tanto efectos negativos como positivos en el comportamiento y el afecto de los pacientes con epilepsia84,85. Por otra parte, se considera que la carbamazepina, la gabapentina, la lacosamida, la lamotrigina, la pregabalina y el divalproato de sodio tienen un mejor perfil psicotrópico86,87. La dosis, el modo de liberación del medicamento y la historia familiar de trastornos psiquiátricos son determinantes en los efectos adversos de los medicamentos antiepilépticos88.
Tratamiento de la depresión de personas con epilepsiaLa meta de cualquier tratamiento de los trastornos depresivos de las personas con epilepsia es lograr una completa remisión de los síntomas depresivos. Las estrategias terapéuticas son tanto farmacológicas como no farmacológicas. Sin embargo, son pocos los estudios controlados sobre el tratamiento de la depresión de personas con epilepsia publicados hasta la fecha. Así, las estrategias de tratamiento para esta población continúan apoyándose en datos derivados del tratamiento de los trastornos depresivos primarios89. Como los episodios depresivos iatrogénicos son comunes en personas con epilepsia, es recomendable tener algunas precauciones para minimizar o prevenir su aparición (tabla 2).
Recomendaciones para prevenir episodios depresivos iatrogénicos en personas con epilepsia28
| Evite los medicamentos antiepilépticos con propiedades psicotrópicas negativas (p. ej., benzodiacepinas, barbitúricos, topiramato, levetirazetam) para pacientes con historia familiar y/o personal de trastornos psiquiátricos |
| Monitorice la suspensión de medicamentos antiepilépticos con propiedades estabilizadoras del ánimo (p. ej., ácido valproico, carbamazepina, oxcarbazepina y lamotrigina) de los pacientes con historia personal y/o familiar de trastornos psiquiátricos |
| Ajuste las dosis de medicamentos antidepresivos al introducir algún medicamento antiepiléptico que cause inducción enzimática (p. ej., carbamazepina, fenitoína). |
| Monitorice a los pacientes que se someten a cirugía para la epilepsia y tienen antecedentes de un trastorno afectivo |
La terapia cognitivo-conductual se ha efectiva en el tratamiento de los trastornos depresivos de los pacientes con y sin epilepsia. Esta forma de terapia psicológica debe considerarse para los pacientes que se niegan a tomar medicamentos antidepresivos o no toleran los efectos adversos. Además, debería considerarse para las personas con epilepsia que tienen un trastorno depresivo de larga duración, particularmente si se asocian con trastornos de ansiedad65.
Tratamiento farmacológicoLa mayor parte de la información publicada para el tratamiento de los trastornos depresivos de las personas con epilepsia incluyen ensayos clínicos no controlados, con antidepresivos tricíclicos (ADT) e inhibidores selectivos de la recaptación de serotonina (ISRS). Hasta la fecha hay pocos estudios controlados que determinen la efectividad de los antidepresivos en personas con epilepsia.
Dos grupos de expertos han determinado que los ISRS son la primera línea para el tratamiento del trastorno por su perfil de seguridad y tolerabilidad. Sin embargo, son escasos los estudios controlados con estos medicamentos en esta población90.
Un estudio de Kanner et al.57 encontró remisión de los síntomas depresivos en el 59% de los pacientes epilépticos tratados con sertralina en monoterapia91. Hovorka et al. evaluaron la eficacia del citalopram en 43 personas con epilepsia y depresión. Luego de 4 semanas de tratamiento, los pacientes tuvieron una reducción en la puntuación de la HDS de 21,5 a 14,5 (p<0,001). A las 8 semanas, la puntuación de la HDS había bajado a 9,9 (p<0,001) y el 65% de los pacientes habían obtenido respuesta92.
Kuhn et al. evaluaron el efecto del citalopram, la mirtazapina y la reboxetina en 75 personas con epilepsia y depresión. Los síntomas depresivos remitieron en el 21,2% de los pacientes en tratamiento con citalopram, el 14,8% de los tratados con mirtazapina y el 20,0% de aquellos con reboxetina, en tanto que el 36% del primer grupo, el 52% del segundo y el 53% del tercero tuvieron una reducción>50% de los síntomas93. Un estudio de reciente publicación ha planteado que la modulación glutamatérgica y serotoninérgica serían importantes objetivos en el tratamiento de la depresión de los pacientes epilépticos y que los inhibidores de la indolamina 2,3-dioxigenasa y los potenciadores de la actividad de la norepinefrina podrían administrarse conjuntamente con ácido valproico94.
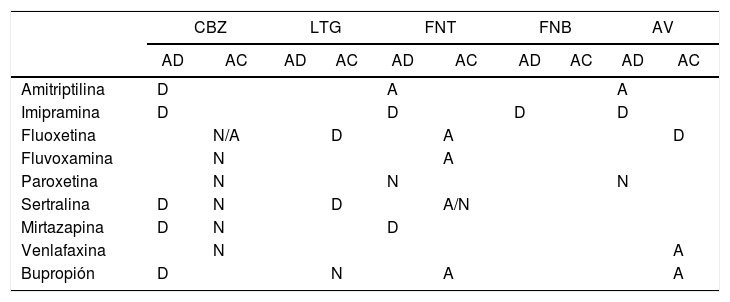
¿Cómo elegir un antidepresivo para pacientes epilépticos?Algunos estudios experimentales han mostrado que los antidepresivos pueden modificar los efectos de los antiepilépticos de 3 maneras: aumentando la actividad anticonvulsiva, dejándola igual o disminuyéndola95. Si bien tales interacciones farmacodinámicas y mecanismos farmacocinéticos pueden parecer distantes de la realidad clínica y la cotidianidad de los pacientes, se han propuesto como factores clave en el pronóstico. Por lo tanto, evitar el uso de antidepresivos que disminuyen el umbral convulsivo y la eficacia de los medicamentos anticonvulsivos es una práctica médica recomendada (tabla 3).
Interacciones entre antidepresivos y anticonvulsivos
| CBZ | LTG | FNT | FNB | AV | ||||||
|---|---|---|---|---|---|---|---|---|---|---|
| AD | AC | AD | AC | AD | AC | AD | AC | AD | AC | |
| Amitriptilina | D | A | A | |||||||
| Imipramina | D | D | D | D | ||||||
| Fluoxetina | N/A | D | A | D | ||||||
| Fluvoxamina | N | A | ||||||||
| Paroxetina | N | N | N | |||||||
| Sertralina | D | N | D | A/N | ||||||
| Mirtazapina | D | N | D | |||||||
| Venlafaxina | N | A | ||||||||
| Bupropión | D | N | A | A | ||||||
A: aumenta; AC: efecto anticonvulsivo; AD: efecto antidepresivo; AV: ácido valproico; CBZ: carbamazepina; D: disminuye; FNB: fenobarbital; FNT: fenitoína; LTG: lamotrigina; N: neutro. Modificado de Banach et al.89.
A la luz de la evidencia científica presentada, se considera que la depresión es más que una simple comorbilidad de la epilepsia. Los estudios epidemiológicos confirman la existencia de una relación bidireccional entre la epilepsia y la depresión, lo que implica que no es que la epilepsia «cause» la depresión o viceversa, sino que tal relación puede explicarse por la existencia de mecanismos patogénicos comunes. La depresión precederá al comienzo del trastorno convulsivo en algunos casos y en otros aparecerá luego pero, independientemente de en qué momento ocurran, afectarán negativamente a la calidad de vida, el pronóstico de la epilepsia, el funcionamiento general del paciente y su expectativa de vida.
Por esto se propone que, al momento del diagnóstico de epilepsia, se realice una evaluación psiquiátrica completa que permita identificar apropiadamente los antecedentes psicopatológicos personales y familiares del paciente además de explorar la presencia de síntomas afectivos y definir si requieren psicoterapia y/o farmacoterapia.
Al momento de elegir medicamentos anticonvulsivos o antidepresivos, se debe optar por medicamentos con adecuado perfil para la epilepsia y la depresión y finalmente tamizar sistemáticamente la depresión (mínimo 1 vez al año) y cuando haya recaídas sintomáticas tanto epilépticas como afectivas.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.