La arteritis de Takayasu es una vasculopatía crónica inflamatoria e idiopática de las grandes arterias, cuyas consecuencias son cambios oclusivos, estenóticos o aneurismáticos de la aorta y de sus ramas inmediatas.
Se presenta el caso de una mujer de 37 años con déficit neurológico focal y angiorresonancia, que demuestra disminución del flujo de la arteria carótida interna izquierda y adelgazamiento de la arteria cerebral izquierda con aortograma torácico y de vasos de cuello que confirma los hallazgos y, además, demuestra estenosis de la arteria subclavia izquierda, cumpliendo los criterios clasificatorios de una arteritis de Takayasu.
Se realiza una revisión de la arteritis de Takayasu, haciendo énfasis en la fisiopatología, manifestaciones clínicas, diagnóstico, tratamiento y pronóstico.
Takayasu arteritis is a chronic inflammatory and idiopathic vasculopathy of the large arteries, whose consequences are occlusive, stenotic or aneurysmal disease of aorta and its immediate branches.
We describe a case of a 37 year old woman with focal neurological deficit, with magnetic resonance angiography demonstrating decreased flow of the left internal carotid and thinning of left cerebral artery. Thoracic aortogram and neck vessels confirms the findings and also demonstrates the left subclavian artery stenosis, meeting the classification criteria of Takayasu arteritis.
A review of Takayasu arteritis is performed with emphasis on the pathophysiology, clinical manifestations, diagnosis, treatment and prognosis.
La arteritis de Takayasu (AT) es un tipo de vasculitis de grandes vasos que afecta, en especial, la aorta cuyo resultado son cambios oclusivos ectásicos, dilatación o formación de aneurismas, principalmente, en la aorta y sus ramas inmediatas, así como en la arteria pulmonar1.
En la segunda década del siglo XX, el oftalmólogo, Dr. Takayasu documentó alteraciones del flujo de los vasos centrales de la retina en el fondo del ojo de una mujer joven2. Posteriormente, la ausencia de pulsos en las extremidades, asociada a los cambios oculares descritos por Takayasu, configuraron la enfermedad que lleva su nombre3.
En 1952 los doctores Shimizu y Sano presentaron una descripción detallada de una arteritis braquiocefálica y denominaron la condición como la enfermedad sin pulso, nombre que se hizo popular y es considerado sinónimo hoy en día, junto con el término síndrome del arco aórtico4. En las siguientes décadas investigadores orientales recolectaron información de autopsias y de arteriografías que demostraron que la enfermedad también compromete el resto de la aorta torácica, abdominal, al igual que sus ramas5.
La AT es considerada una rara enfermedad que afecta en su mayoría a mujeres (82,9-97%) jóvenes en la tercera y cuarta década de la vida6–9 y, principalmente, asiáticas, siendo mayor la prevalencia en Japón con 40 casos por millón7, mientras que en el mundo occidental hay una incidencia similar entre estos países con un rango entre 0,4 a 2,6 casos por millón8,10–13. En Latinoamérica la serie más grande de pacientes la describieron Soto et al., 110 pacientes mexicanos, en los cuales la enfermedad tiene un comportamiento y pronóstico similar al de los pacientes orientales8. Es de destacar que en el ámbito local Cañas et al., describen resultados semejantes en 35 pacientes colombianos14.
Es clave hacer el diagnóstico oportuno de la AT, ya que la inflamación y la remodelación arterial progresiva aumentan las posibilidades de desarrollar estenosis, oclusión, dilatación o formación de aneurismas15. Desafortunadamente, el retraso en el diagnóstico desde la presentación de los primeros síntomas hasta el diagnóstico es lo más usual en nuestro medio, pasando de meses hasta años16.
Usualmente, la presentación clínica inicial es con síntomas constitucionales, pero de forma ocasional puede comenzar con isquemia de un órgano determinado, como, por ejemplo, un evento cerebrovascular, el cual no es infrecuente, pero pocos casos se han descrito en el momento del diagnóstico17. Se hace la presentación de un caso de una paciente en la cuarta década de la vida que comienza con ataque cerebrovascular isquémico asociado a oclusión de la carótida izquierda, confirmado por arteriografía.
Presentación del casoPaciente con cuadro de 2 años de evolución de cefalea y parestesias en mano derecha, para lo cual, 10 días previos al ingreso por urgencias, estaba siendo tratada con carbamazepina 200mg/día, formulada por un médico general con impresión diagnóstica de síndrome del túnel del carpo. La primera vez que consulta al servicio de urgencias presentaba 2 días de inestabilidad para la marcha, sensación subjetiva de mareos y somnolencia, sin afectar contenidos del pensamiento. Se piensa, en ese momento, que los síntomas referidos son atribuibles a los efectos secundarios de la carbamazepina y es dada de alta. Reingresa a las 24 horas siguientes, presentando, además de los síntomas descritos, hemiparesia braquial izquierda y afasia motora. En la revisión por sistemas negaba cefalea, visión borrosa, alucinaciones ni alteraciones sensitivas. También negaba ojo rojo, caída del cabello, disfagia, úlceras orales, brote en piel, artralgias, fenómeno de Raynaud, tos, disnea, dolor abdominal, edemas y orina espumosa.
Antecedentes personales- -
Síndrome de ovario poliquístico.
- -
Obesidad.
- -
Convulsiones. Hace 2 años presentó 2 episodios convulsivos. Estuvo tratada con ácido valproico que suspendió a los pocos meses.
Sus signos vitales eran estables con presión arterial en el brazo izquierdo de 120/85mmHg y en el derecho 130/90mmHg, sin soplos en arterias subclavias. En el examen físico se evidenció disminución de pulsos en miembros inferiores y extremidad superior izquierda; y en la evaluación neurológica presentaba fuerza muscular de 3/5 en miembro superior izquierdo y de 5/5 en el resto de las extremidades. Bradilálica con lenguaje coherente, sin alteraciones en pares craneales, signos meníngeos, dismetría, adiadococinesia ni alteración de la marcha. Escala NIHSS 3. Le realizaron una tomografía de cráneo y una ecocardiografía, las cuales no reportan alteración, así como los estudios de autoinmunidad. Avanzaron exámenes con resonancia simple y contrastada de encéfalo que demostró imagen hipointensa en T1, hiperintensa en T2, con restricción de la difusión en región frontal izquierda asociada a hipoflujo en arteria carótida interna izquierda y adelgazamiento de la arteria cerebral media izquierda.
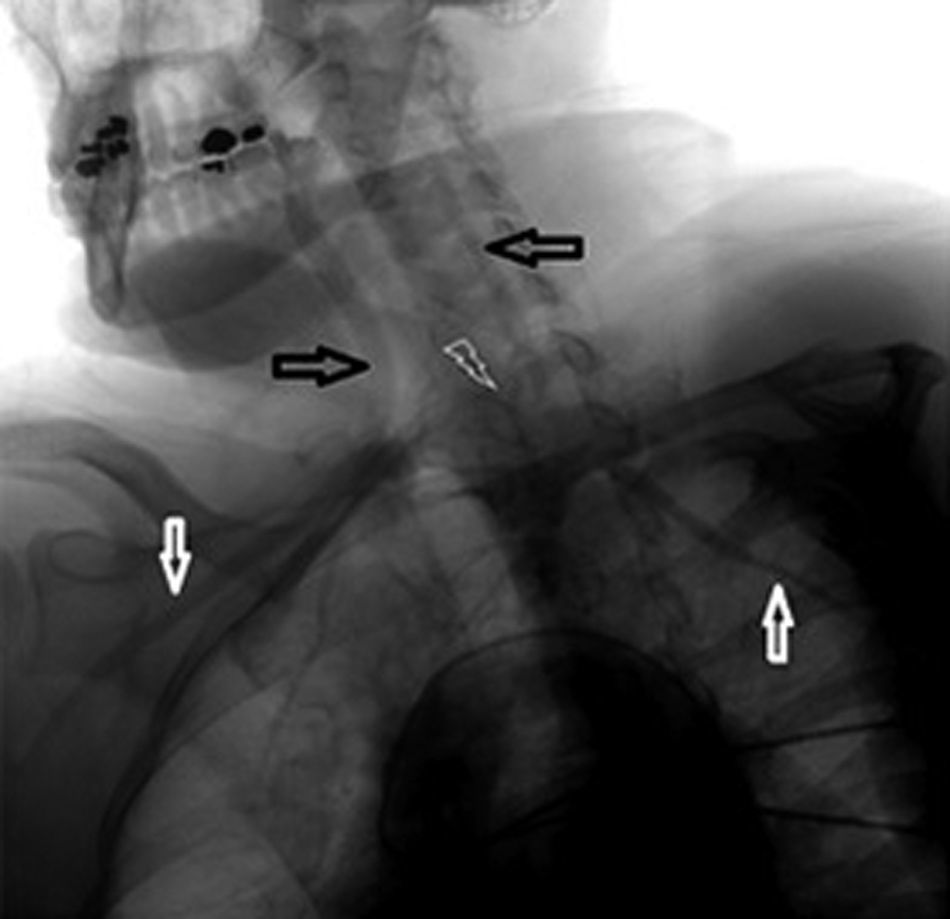
Se decidió realizar aortografía con arteriografía de vasos de cuello y de cerebro, que reportaron una oclusión de la arteria carótida común izquierda, desde su origen. Asimismo se observó la arteria subclavia izquierda con disminución progresiva de su lumen, la arteria vertebral izquierda con dilatación significativa, de la cual se originan ramas espinales que generan importante circulación colateral que reconstituía el flujo de la arteria carótida externa y carótida interna izquierda, tal como se ve en la figura 1. Además, con muñón de amputación inferior a la bifurcación carotídea izquierda.
Arteriografía de la paciente del caso. Las flechas en blanco demuestran la asimetría entre las arterias subclavias. La cabeza de flecha señala la amputación de la arteria carótida común izquierda. Las flechas hacia la derecha e izquierda marcan las arterias carótida interna derecha y vertebral izquierda, respectivamente, nótese la gran dilatación compensadora de este último vaso.
Ya con el diagnóstico de AT se inició manejo con esteroides a dosis altas y con metotrexate con adecuada tolerancia a la terapia. La paciente presentó una evolución clínica favorable, consciente, sin alteraciones cognitivas ni del lenguaje, caminando sin alteraciones en la marcha, controlando esfínteres, solo con hemiparesia izquierda (4/5), con una escala de Rankin modificada de 2 (ligera discapacidad). Se dio de alta con el siguiente tratamiento: prednisolona 70mg c/día y metotrexate 15mg/semana. El seguimiento lo hicieron Reumatología y Neurología, con recuperación total de la hemiparesia derecha a los 2 meses.
DiscusiónAproximadamente un 10-20% de los pacientes con AT han sido reportados por tener manifestaciones neurológicas. Estas incluyen mareos, cefalea y eventos cerebrovasculares que son raramente descritos como la primera manifestación de la enfermedad17. También se han descrito casos que comienzan con convulsiones y no descartamos que el antecedente de convulsiones de la paciente 2 años atrás sea explicado por la AT18,19.
En el enfoque de una paciente joven con un ataque cerebrovascular isquémico, como el que se presentó en nuestro caso, el compromiso de grandes vasos arteriales extracraneales es la manifestación cardinal para considerar la AT. Sin embargo, una variedad de trastornos inflamatorios sistémicos pueden estar asociados a vasculitis de grandes vasos. Esto incluye arteritis de células gigantes, enfermedad de Behçet, síndrome de Cogan, policondritis recurrente y sarcoidosis. La aortitis puede también estar asociada con enfermedades autoinmunes sistémicas tales como el lupus eritematoso sistémico, la artritis reumatoide y las espondiloartropatías. También hay que tener presente la etiología infecciosa como sífilis, tuberculosis y aneurismas micóticos por estafilococo spp. y Salmonella spp. que son los gérmenes más comunes. Otras condiciones no inflamatorias como el Marfan, Ehlers Danlos, neurofibromatosis y la displasia fibromuscular de la media pueden presentar lesiones similares a la de nuestra paciente20–22.
Además de la estenosis de los vasos extracraneales como explicación de los eventos cerebrovasculares, también pueden ocurrir émbolos que se originan desde regiones inflamadas de las arterias ya sea con o sin dilatación aneurismática23. La combinación de ambos fenómenos puede explicar el ataque cerebrovascular de la paciente. Otros mecanismos postulados son la estenosis intracraneal de vasos arteriales, hipertensión arterial y aterosclerosis prematura17.
Con respecto a la patogénesis, los estudios han mostrado infiltración celular de CD4 y CD8 en un 15%24. Estas células desempeñan un papel importante en la patogénesis de las vasculitis de grandes vasos25. El interferón gamma es responsable de la formación de células gigantes y de la activación de macrófagos que liberan factor de crecimiento endotelial (VEGF) y factor de crecimiento derivado de las plaquetas, resultando en un incremento de la neovascularización y proliferación de la íntima, respectivamente24.
La AT puede tener un curso clínico monofásico en el 20% de los casos. La gran mayoría (80%) tiene un curso crónico con recaídas en el tiempo26,27. Al inicio de la enfermedad predominan los síntomas constitucionales vagos como mialgias y fiebre que se acompañan, posteriormente, de síntomas propios de los vasos comprometidos, como la asimetría de pulsos en un 57%, o discrepancia de la presión arterial de las extremidades en un 53%. Adicionalmente, se puede presentar degeneración aneurismática o disección de la aorta. También se puede manifestar como ataque cerebrovascular, infarto del miocardio y claudicación de miembros superiores28,29. Otras manifestaciones incluyen artralgias, lesiones en piel que simulan eritema nudoso y pioderma gangrenoso27,30.
Existen los criterios clasificatorios del Colegio Americano de Reumatología para la AT (tabla 1), y de los 6 criterios se necesita cumplir 3 para ser clasificado con 90,5% de sensibilidad y 97,8% de especificidad31. Nuestra paciente cumplía con 4 de ellos: edad menor de 40 años, asimetría del pulso y la presión braquial, y las anormalidades angiográficas. Recordemos que estos son criterios clasificatorios desarrollados para identificar grupos homogéneos que se distingan de otras formas de enfermedades similares, con el fin de realizar estudios epidemiológicos y de tratamiento, más que para ser utilizados en la práctica clínica como una herramienta diagnóstica, excluyendo de esta manera un número considerable de pacientes con la enfermedad en etapas tempranas o con manifestaciones atípicas. Por otro lado, los criterios diagnósticos ayudan a distinguir la enfermedad de controles normales de la población general y de otras condiciones que puedan simular la enfermedad31–33.
Criterios clasificatorios del Colegio Americano de Reumatología para arteritis de Takayasu
| Edad de inicio | Signos o síntomas de arteritis de Takayasu antes de 40 años |
| Claudicación | Fatiga de extremidades superiores o inferiores con ejercicio |
| Disminución de pulsos braquial | Disminución de pulso braquial uni o bilateral |
| Asimetría de presión arterial braquial | >10mmHg de diferencia entre presión arterial sistólica braquial |
| Soplo | Audible sobre la aorta o la subclavia |
| Anormalidades angiográficas | Oclusión o estenosis de la aorta, o de sus ramas o de arterias de gran calibre en extremidades superiores, de forma localizada o segmentaria. No explicada por aterosclerosis, displasia fibromuscular u otras causas |
Fuente: Arend et al.31.
En 1988, Ishikawa propuso sus criterios diagnósticos (tabla 2) basados en la edad de presentación y parámetros clínicos, de laboratorio y angiográficos, agrupados en criterios mayores y menores, con una sensibilidad del 84% y especificidad mayor al 95%33. Posteriormente, estos criterios fueron aplicados a pacientes de la India con AT comprobada a través de angiografía, la sensibilidad disminuyó a 60,4%34. En 1995, Sharma modificó los criterios de Ishikawa al retirar la edad <40 años, la exclusión de lesiones aortoilíacas y la incorporación de lesiones de arterias coronarias en pacientes jóvenes.
Criterios diagnósticos de Ishikawa para arteritis de Takayasu modificados por Sharma
| Tres criterios mayores | |
| Lesión de la porción media de la arteria subclavia izquierda | La estenosis más severa u oclusión presente en la porción media desde el punto 1cm proximal de la arteria vertebral o a 3cm distal del orificio determinado por angiografía |
| Lesión de la porción media de la arteria subclavia derecha | La estenosis más severa u oclusión presente en la porción media desde el orificio de la arteria vertebral derecha al punto 3cm distal del orificio determinado por angiografía |
| Signos y síntomas característicos de al menos un mes de duración | Incluye claudicación de miembros, abolición de pulsos o diferencia de pulsos en miembros, una diferencia de presión arterial significativa (>10mmHg de diferencia en la presión arterial sistólica en miembros), fiebre, dolor de cuello, amaurosis transitoria, visión borrosa, síncope, disnea o palpitaciones |
| Diez criterios menores | |
| Elevación de la velocidad de sedimentación | Elevación persistente inexplicada >20mm/h en el diagnóstico o presencia de evidencia en la historia del paciente |
| Pulso carotídeo débil | Debilidad del pulso unilateral o bilateral a la palpación |
| Hipertensión | Persistencia de una presión arterial braquial >140/90mmHg o >160/90mmHg poplítea |
| Regurgitación aórtica o ectasia anuloaórtica | Regurgitación aórtica por auscultación o ecocardiografía doppler o angiografía; o ectasia anuloaórtica por angiografía o ecocardiografía bidimensional |
| Lesión en arteria pulmonar | Oclusión arterial lobar, segmentaria o equivalente, determinada por angiografía, gammagrafía de perfusión o presencia de estenosis, aneurisma, irregularidad luminal o cualquier combinación determinada por angiografía en el tronco de la arteria pulmonar o en las arterias pulmonares uni- o bilateral |
| Lesión de la porción media de la arteria carótida común izquierda | Presencia de estenosis severa u oclusión en la porción media, de 5cm de longitud y a 2cm distal a su orificio determinado por angiografía |
| Lesión distal del tronco braquiocefálico | Presencia de severa estenosis u oclusión del 1/3 distal determinado por angiografía |
| Lesión de la aorta torácica descendente | Estrechamiento, dilatación o aneurisma, o irregularidad del lumen o cualquier combinación de aneurismas, determinado por angiografía; la tortuosidad aislada no se acepta |
| Lesión de la aorta abdominal | Estrechamiento, dilatación o aneurisma, o irregularidad del lumen o combinación de aneurismas |
| Lesión de las arterias coronarias | Documentadas en angiografía antes de los 30 años de edad en ausencia de factores de riesgo como hiperlipidemia o diabetes mellitus |
Fuente: Sharma et al.35.
Se considera una alta probabilidad de AT cuando hay 2 criterios mayores o un criterio mayor y 2 menores o 4 criterios menores, con una sensibilidad del 92,5% y la misma especificidad34,35. De todas formas, la comunidad científica considera que existe la necesidad de crear unos criterios diagnósticos validados en una población mayor y diversa, para la mayoría de las vasculitis y, en este sentido, actualmente hay un esfuerzo internacional: el Estudio de Vasculitis en el Diagnóstico y Criterios de Clasificación, con el fin de incluir 2.000 pacientes con vasculitis sistémicas y 1.500 con condiciones que semejan una vasculitis, el cual está en fase de recolección de pacientes36.
En cuanto a los estudios de laboratorio, no hay hallazgos característicos, lo usual es encontrar estudios de autoinmunidad negativos, anemia de enfermedad crónica, elevación de la proteína C reactiva y de la velocidad de sedimentación globular. Sin embargo, hasta un 11% de los pacientes tienen reactantes de fase aguda normales en el momento del diagnóstico26,29, como en el caso de nuestra paciente. Esto abre la posibilidad a patologías no inflamatorias, descritas anteriormente, específicamente la displasia fibromuscular de la media, ya que el fenotipo de la paciente descartaba condiciones congénitas. No obstante, el patrón de compromiso angiográfico lo hace poco probable como se explicará más adelante. Es de destacar que los reactantes de fase aguda tampoco sirven para el seguimiento del tratamiento debido a que hasta el 25% de los pacientes estarán normales a pesar de tener la enfermedad activa26,27.
Teniendo presente que la biopsia de grandes arterias no puede fácilmente ser realizada, las imágenes son esenciales para el diagnóstico. La angiografía guiada por catéter ha sido, tradicionalmente, el estándar de oro, no obstante solo detecta anormalidades del lumen, dilatación y estenosis, lo cual está ausente en las fases tempranas de la enfermedad por lo que otras técnicas como la angiotomografía y la angiorresonancia están emergiendo como técnicas útiles al no ser invasivas y capaces de detectar alteraciones luminales y murales37. La resonancia tiene el problema de la pobre estandarización y la ecografía es operador dependiente38.
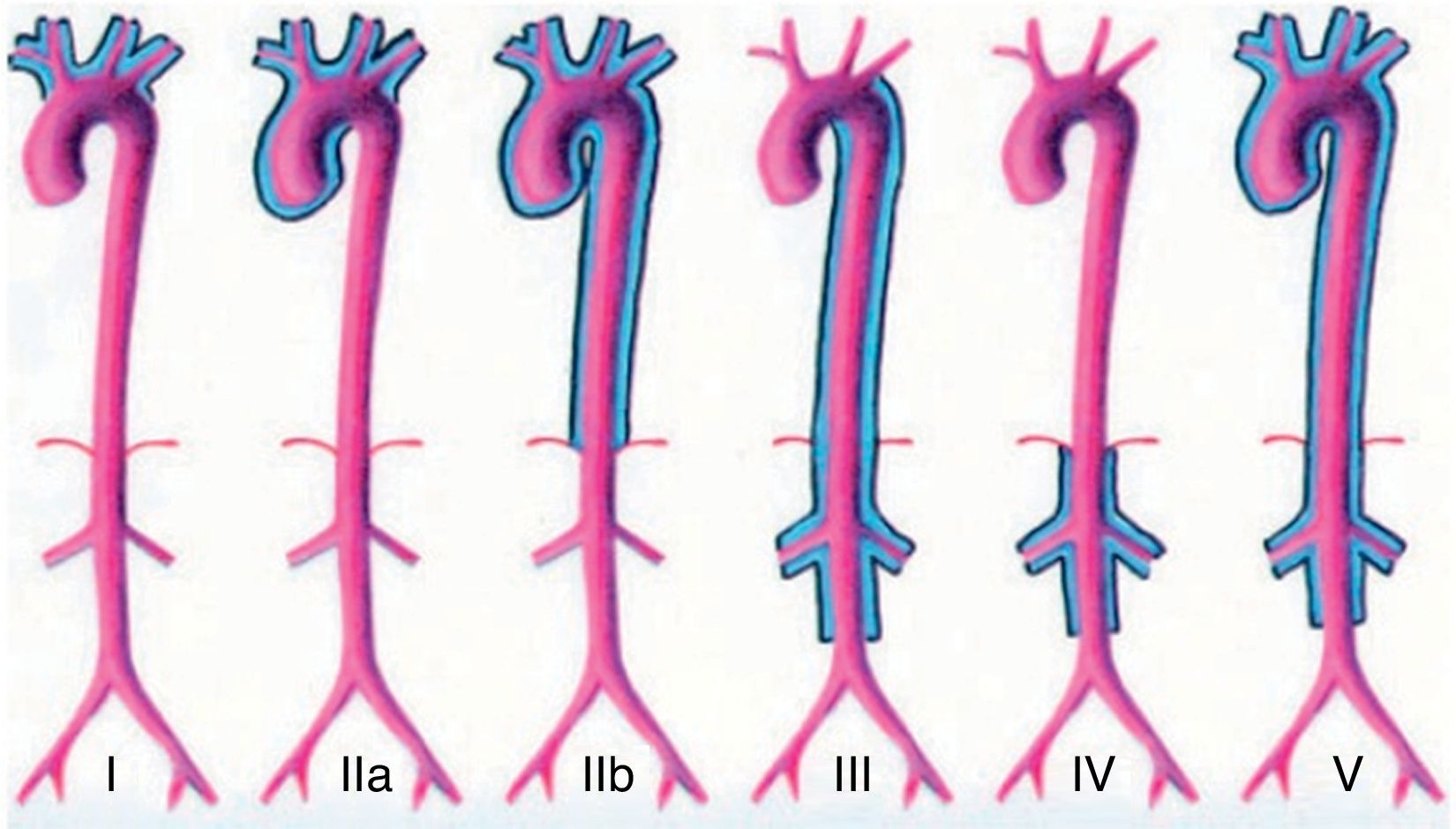
La clasificación angiográfica del Consenso de AT de 1994 (fig. 2) define los siguientes tipos de lesiones: tipo I, compromete los vasos que se originan del arco aórtico, tipo IIa involucra aorta ascendente, arco aórtico y sus ramas. En el tipo IIb, además de lo anterior se agrega la aorta torácica descendente; el tipo III comprende aorta torácica descendente, abdominal o arterias renales: el tipo IV afecta aorta abdominal o arterias renales; finalmente el tipo V combina la tipo IIb y la IV. Se agregan las letras C o P dependiendo de si hay compromiso de las arterias coronarias o pulmonares, respectivamente39. La afección de la arteria cerebral media y subclavia izquierda, sin compromiso de la aorta torácica, de nuestra paciente, la clasifica probablemente como tipo I (no se evaluó aorta abdominal ni arterias renales), la cual es más frecuente en pacientes japoneses, junto con la tipo II; mientras que en otros pacientes asiáticos y latinoamericanos su frecuencia disminuye. Estas variaciones sugieren el papel de la etnia en la fisiopatología de la AT26,39. En la serie de Cañas et al., el más frecuente fue el tipo I con 34%, seguido del tipo V y tipo IV con 28,8 y 20%, respectivamente16.
Clasificación angiográfica del Consenso de Arteritis de Takayasu 1994. Tomada de Nastri et al.50.
Trabajos previos sugieren que el engrosamiento mural es el hallazgo más importante en fases tempranas37. Las calcificaciones en la pared engrosada es otro importante signo, usualmente es transmural y ha sido observado en el 27% de los pacientes38. En la exploración antes del contraste de la angiotomografía, el engrosamiento mural es de alta atenuación con respecto al lumen, mientras que en las imágenes, después del contraste, se manifiesta el realce en doble anillo, lo cual es más evidente en la fase venosa. Lo más frecuente es encontrar un pobre realce dentro del anillo y aumentado en la periferia. Se ha propuesto que la parte interna representa el edema intimal, mientras que el anillo externo indica inflamación de la media y la adventicia38,40. Algunos estudios evidencian que este patrón de doble anillo es útil para evaluar la eficacia del tratamiento40. La tomografía de emisión de positrones con 18-fluoro desoxiglucosa es un examen prometedor ya que al evaluar la actividad metabólica de la pared vascular resalta las regiones inflamadas, y como la inflamación precede los cambios morfológicos puede facilitar un diagnóstico más temprano, con una sensibilidad del 92% y especificidad de 100% en el diagnóstico41,42.
Así mismo, se han propuesto marcadores para determinar la actividad de la enfermedad tales como ICAM-1, VCAM-1 e IL-1, sin embargo, no se ha logrado consenso al respecto43. Recientemente ha surgido la medición de pentraxin 3 como un marcador más específico de inflamación vascular; según un estudio publicado en Annals of Internal Medicine, mediciones de pentraxin 3 superiores a 1ng/ml son más precisas en indicar actividad de la enfermedad en comparación con mediciones de proteína C reactiva y eritrosedimentación44.
Con respecto al tratamiento, la terapia de primera línea son los esteroides a altas dosis, sin embargo, la mayoría de los pacientes recaen al suspenderlos45. Según algunos estudios, remisiones persistentes solo pueden alcanzarse en menos del 30% de los pacientes después de reducir la dosis de prednisolona de 10mg o menos. Entre 46 y 84% de los pacientes, en quienes es difícil la suspensión de los esteroides, se emplea la terapia combinada con agentes inmunosupresores, tales como la azatioprina, metotrexate, tacrolimus y ciclosporina. Incluso en pacientes que no responden a terapia de segunda línea se recomienda el uso de infliximab46.
Las alternativas terapéuticas como los anti-TNF α son útiles para disminuir la duración de la enfermedad, como lo demuestra la serie de casos reportada por Hoffman47, realizada en 15 pacientes con enfermedad activa o recaída a pesar de tratamiento con esteroides y agentes de segunda línea. La duración promedio de la enfermedad, previo al uso de los anti-TNF, era de 6 años; después de recibir infliximab el 93% presentó remisión sostenida durante un promedio de 1 a 3,3 años.
Cuando un paciente presenta síntomas no controlados, el tratamiento quirúrgico es una opción que puede prevenir un mayor deterioro. Sin embargo, las indicaciones quirúrgicas en AT son controversiales, porque depende del número de vasos comprometidos, la extensión de la oclusión, la presencia de circulación colateral y de las manifestaciones clínicas; es importante tener en cuenta que en fase de inflamación aguda la cirugía es de alto riesgo por el gran potencial de rechazo de los injertos y complicaciones48.
El pronóstico de estos pacientes generalmente es variable, se han propuesto como factores determinantes en él, la presencia de insuficiencia aórtica, hipertensión y falla cardiaca46. Los datos de mortalidad son limitados, se reportan tasas de mortalidad de 3-15% en diferentes series con distintos manejos y de diferentes causas como falla cardiaca, falla renal, ACV, infarto de miocardio y rotura de aneurisma49. En países de oriente el pronóstico ha mejorado, en la última década, gracias al diagnóstico temprano favorecido por la implementación de métodos de ayudas no invasivos y el advenimiento de nuevas alternativas terapéuticas15.
ConclusiónLa AT siendo una rara patología en nuestro medio, se puede manifestar clínicamente de forma agresiva como lo es el ataque cerebrovascular, tal como le ocurrió a la paciente de este caso. Si bien, actualmente, se dispone de una variedad de ayudas diagnósticas y hay una urgencia de opciones terapéuticas, la alta sospecha del clínico y, por consiguiente, un diagnóstico oportuno es el principal determinante en el pronóstico de los pacientes.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
FinanciaciónNinguna.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.