El síndrome de Gardner-Diamond o púrpura psicógena es una vasculopatía de presunto origen autoinmune que se caracteriza por una reacción cutánea localizada, asociada a situaciones de estrés emocional. Se presenta el caso de una paciente con lesiones equimóticas, dolorosas y de aparición intermitente, relacionadas con diversos eventos estresores, que habían sido manejadas como manifestación de lupus.
Gardner-Diamond syndrome or psychogenic purpura is an vasculopathy characterized by a localized cutaneous reaction, associated with episodes of emotional stress or mental illness as trigger factors. A case of a female patient with multiple, intermittent, nodular, ecchymotic and painful lesions related to various stressing events that was treated as lupus is reported below.
Las enfermedades orgánicas asociadas a un componente psicológico generan un reto para el clínico, tanto en el diagnóstico como en el enfoque terapéutico; dado que algunas manifestaciones pueden ser atribuidas de manera errónea a lesiones autoinfringidas o ser subvaloradas en el momento de la evaluación. El síndrome de Gardner-Diamond, también conocido como púrpura psicógena, síndrome de sensibilización autoeritrocitaria o síndrome de hematomas dolorosos1–4, es una de esas patologías donde el componente psicológico juega un papel primordial como desencadenante o exacerbante de la enfermedad. Este síndrome es una vasculopatía de presunta etiología autoinmune, que se caracteriza por una reacción cutánea localizada1. Principalmente, se diagnostica en mujeres caucásicas, menores de 30 años, con estrés emocional o una o más enfermedades mentales concomitantes2. A continuación presentamos el caso de una paciente de 23 años, con un cuadro clínico de 10 años de evolución de múltiples lesiones equimóticas dolorosas intermitentes en miembros superiores e inferiores, cuya aparición estaba relacionada con diversos eventos estresores.
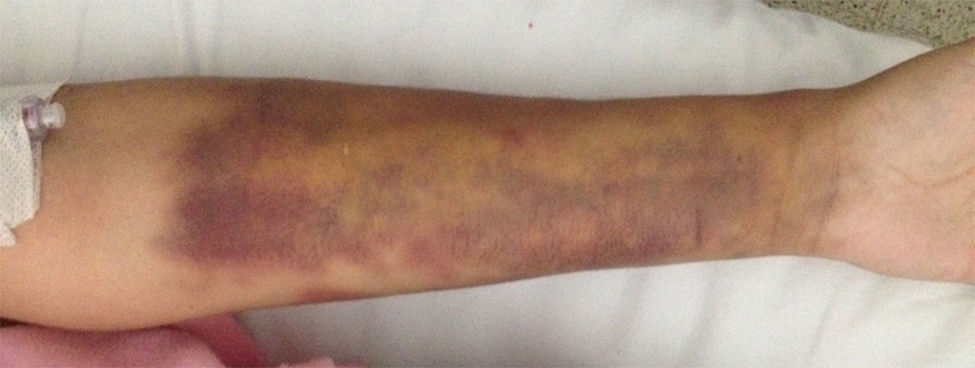
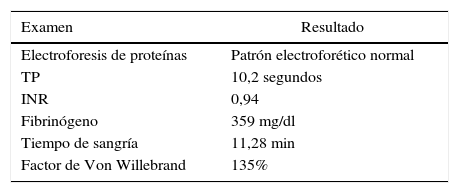
Reporte de casoMujer de 23 años, con diagnóstico no claro, desde los 13 años de edad, de lupus eritematoso sistémico (LES); según historia clínica de otra institución, se realizó este diagnóstico por presencia de artritis y lesiones maculares en rodilla derecha, desde entonces en manejo con prednisona 10mg al día. Consultó por cuadro clínico de un mes de evolución, el cual inicia posterior a trauma de tejidos blandos en antebrazo izquierdo; de edema, eritema y calor local en esa área, ambulatoriamente se consideró como infección superficial de tejidos blandos, por lo que dieron manejo intrahospitalario con clindamicina y ciprofloxacina intravenosa, durante 16 días, sin mejoría clínica. Posteriormente, aparición de lesiones nodulares violáceas, induradas, muy dolorosas, asociadas a cambios vasomotores (diaforesis, frialdad e hiperalgesia), además de poliartralgias y fiebre objetiva hasta 38,5°C. Al examen físico presentaba en antebrazo izquierdo edema, así como múltiples nódulos violáceos, indurados, no adheridos a planos profundos, frialdad a la palpación de la extremidad pero con llenado capilar y pulsos conservados (fig. 1). Inicialmente se consideraron dentro de las opciones diagnósticas: paniculitis lúpica versus proceso infeccioso (gérmenes bacterianos atípicos, tuberculosis o micosis profundas), por lo que se hospitalizó para biopsia incisional y realización de estudios complementarios con el fin de confirmar o descartar el diagnóstico de LES.
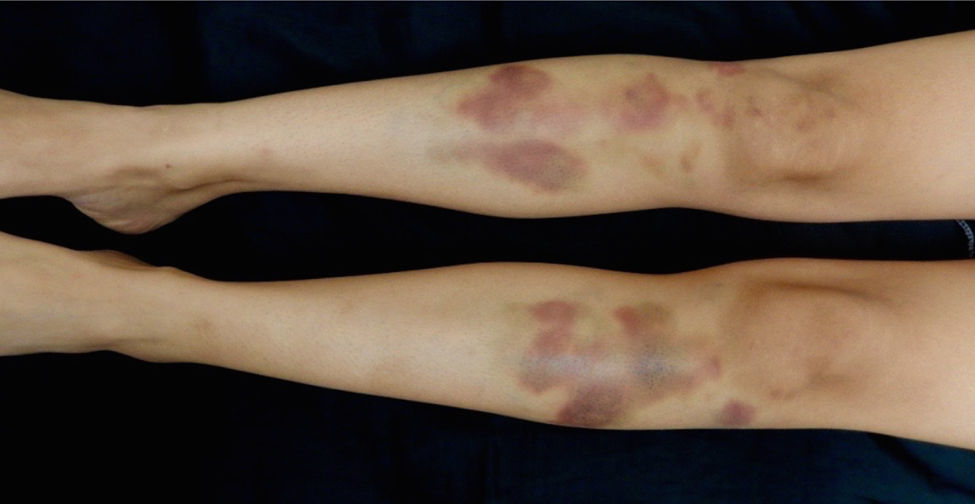
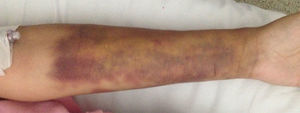
Durante la estancia hospitalaria, presentó aparición de nuevos nódulos en antebrazo contralateral y tuberosidad anterior de ambas tibias (fig. 2), así como dolor abdominal tipo cólico posprandial de intensidad 8/10 y sensación de parestesias en las 4 extremidades, lo que nos hizo considerar posibilidad diagnóstica de poliarteritis nudosa y, ante la rápida evolución del cuadro clínico, se decidió riesgo/beneficio administrar pulsos de metilprednisolona y solicitar angiotomografía computarizada de aorta abdominal, electromiografía y neuroconducción de cuatro extremidades. Dichos estudios se le realizaron de manera prioritaria, reportando angiotomografía computarizada dentro de límites normales, así como electromiografía y neuroconducción sin evidencia de polineuropatía periférica ni mononeuritis múltiple. La biopsia de piel reportó epidermis y dermis media sin cambios; dermis profunda y tejido celular subcutáneo con abundantes eritrocitos extravasados, leve fibrosis de los septos del panículo adiposo y discreto infiltrado inflamatorio linfocitario en el lobulillo, sin cambios de vasculitis de pequeño o mediano vaso, sin fenómenos trombóticos, ni cambios que sugieran paniculitis infecciosa ni lúpica, coloraciones especiales (ZN, ZN modificado y plata de metenamina) negativas. Dado lo anterior y sumado a los paraclínicos realizados durante la hospitalización (tabla 1), se descartó la posibilidad de LES o vasculitis sistémica y se suspendió la orden de pulsos de metilprednisolona.
Paraclínicos
| Examen | Resultado |
|---|---|
| Hemoglobina | 13,2 g/dl |
| Leucocitos | 9,1 mil/mm3 |
| Plaquetas | 318.000/mm3 |
| ANA - ENA | Negativos |
| C4 | 20,9 mg/dl |
| C3 | 106 mg/dl |
| Anticuerpos anti-DNA nativo | Negativo |
| Anticuerpos anticardiolipina IgG | 5,8 U GPL/ml |
| Anticuerpos anticardiolipina IgM | 7,4 U MPL/ml |
| Anticoagulante lúpico | Negativo |
| Crioglobulinas | Negativas |
| Creatinina | 0,63 mg/dl |
| VSG | 6 mm/1 hora |
ANA: anticuerpos antinucleares; C3-C4: complemento; ENA: anticuerpos extraíbles del núcleo; VSG: velocidad de sedimentación globular.
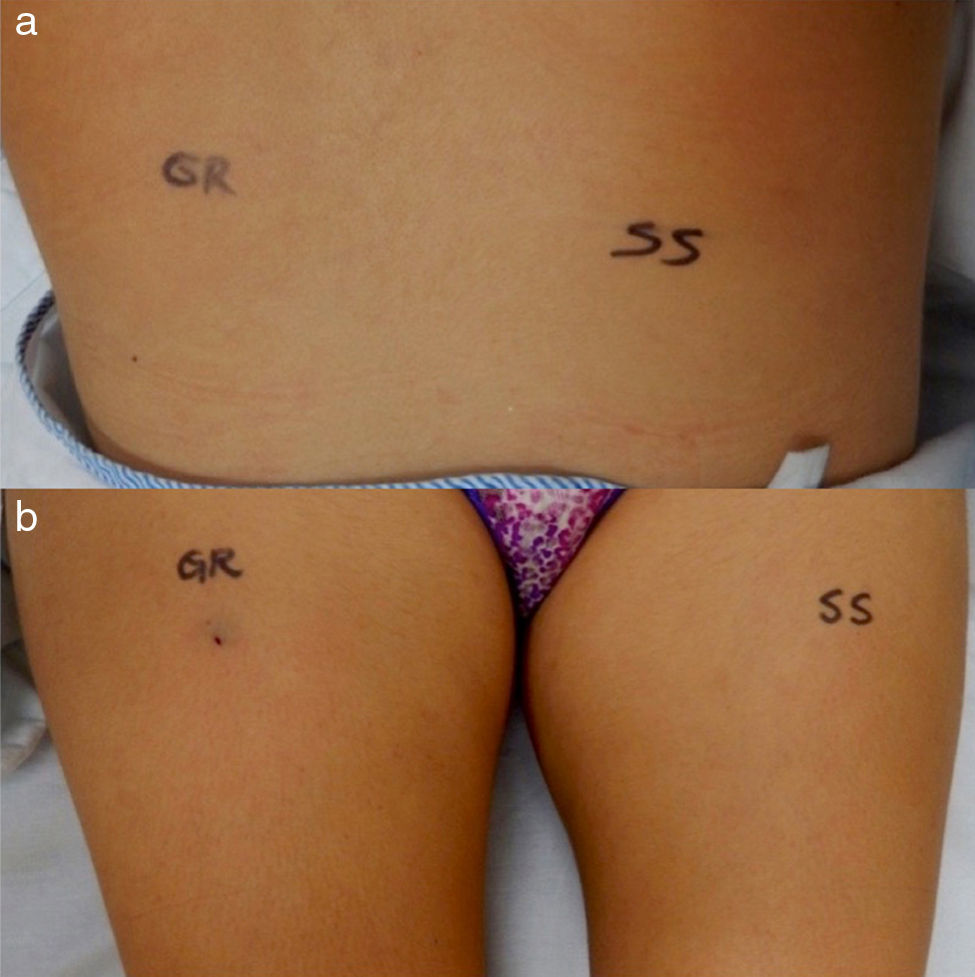
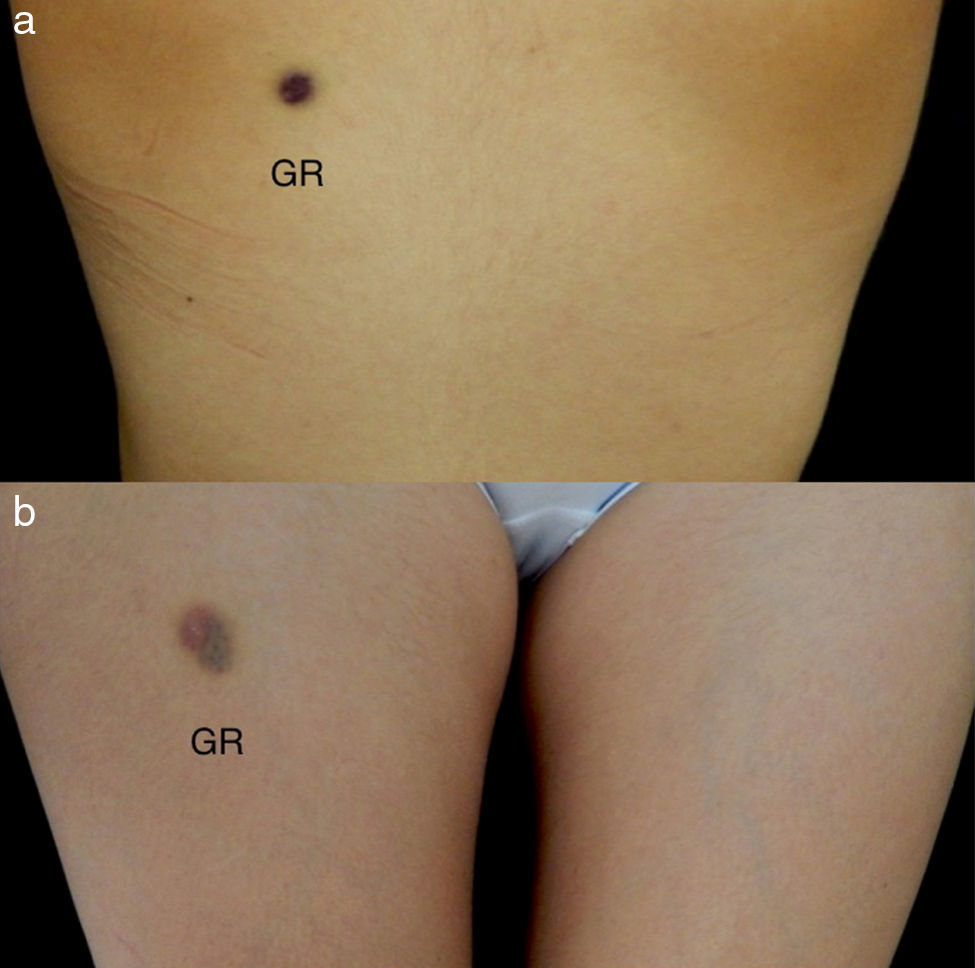
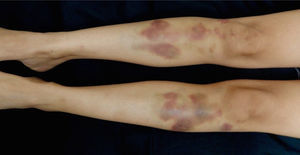
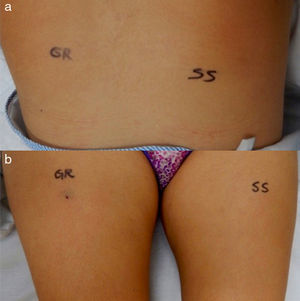
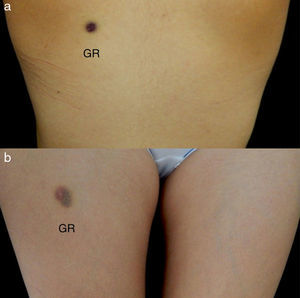
Ante la negatividad de los estudios y la presencia en la biopsia de piel de eritrocitos extravasados, sin evidencia de paniculitis, se planteó como posibilidad diagnóstica el síndrome de Gardner-Diamond o púrpura psicógena. Se realizó prueba de sensibilización intradérmica con eritrocitos autólogos lavados así: se inyectó 0,1ml de eritrocitos autólogos lavados en escápula izquierda y 0,1ml de solución salina al 0,9% como control en escápula derecha; además se inyectó 0,1ml de eritrocitos autólogos lavados en muslo derecho y 0,1ml de solución salina al 0,9% en muslo izquierdo (fig. 3a y b), con control a las 3 y 24 h para valorar respuesta, considerándose prueba subcutánea positiva a las 48 h para diagnóstico de púrpura psicógena (fig. 4a y b).
Debido a que el diagnóstico de púrpura psicógena es, en muchas ocasiones, de exclusión, se le realizaron estudios adicionales, con el fin de descartar alteraciones hematológicas que explicaran las manifestaciones en piel. Todos estos estudios fueron normales (tabla 2). Se inició manejo tópico con vitamina K al 2% y desmonte progresivo de la prednisona que venía recibiendo. Se reevalúo a los 12 días posterior al alta hospitalaria, observando máculas violáceas y nódulos palpables residuales en antebrazos, sin lesiones en miembros inferiores, ni aparición de nuevas lesiones.
Al reinterrogar a la paciente, refería que las lesiones usualmente aparecían posteriores a traumas leves o eventos que generaban estrés psicológico; hace 2 años después de cirugía de liberación del túnel carpiano había presentado esas mismas lesiones (equimosis), en áreas distantes al sitio quirúrgico, las cuales se autolimitaron en el tiempo. Por otro lado, previamente a esta hospitalización, refería eventos psicosociales de índole familiar que le generaban marcado estrés emocional. Fue evaluada por psiquiatría que confirmó los anteriores hallazgos e indicó sertralina.
DiscusiónLas primeras descripciones del síndrome de Gardner-Diamond se hicieron a comienzos del siglo XX3, siendo la primera en 1955, cuando Gardner y Diamond describen 4 mujeres adultas con lesiones equimóticas dolorosas, reproducibles después de una inyección intradérmica de glóbulos rojos autólogos3–5. Más tarde, en 1968 Agle y Ratnoff, observaron los factores psicológicos que subyacen a la enfermedad, cambiando el nombre por síndrome de púrpura psicógena1,5.
Este es un trastorno extremadamente raro. Solo alrededor de 162 casos han sido descritos en la literatura mundial, hasta el año 20093. La mayoría de los casos se diagnostican en mujeres menores de 30 años y tan solo un 5% de ellos se presenta en el género masculino; los síntomas tienden a desarrollarse después de un estrés severo, trauma emocional, enfermedad mental, traumatismo menor o cirugía2,5,6. Sin embargo, el origen del síndrome no se ha logrado identificar2,5,7,8.
Entre los mecanismos etiológicos postulados, se ha planteado la posibilidad de una vasculopatía autoinmune por autosensibilización a la fosfatidilserina, un fosfoglicérido de la membrana celular, componente del estroma de los eritrocitos2–4; sin embargo, esta teoría no ha sido probada5,9. Otros mecanismos fisiopatológicos planteados han tenido en cuenta la respuesta al estrés en estos pacientes, en los cuales se ha asociado con un aumento en los glucocorticoides y catecolaminas, que finalmente llevaría a alteración en los mecanismos hemostáticos como la fibrinolisis. Además, hay evidencia de que en esta enfermedad la actividad local (a nivel cutáneo) del activador tisular del plasminógeno está aumentada, lo que llevaría a un incremento de la actividad local de la plasmina, con rápida degradación de los coágulos de fibrina, resultando en sangrado a nivel subcutáneo10–12.
El síndrome de Gardner-Diamond, consiste en una reacción cutánea localizada que se caracteriza por placas eritematosas dolorosas, únicas o múltiples, mal definidas, encontradas con mayor frecuencia en el tronco y las extremidades superiores e inferiores (especialmente en la superficie ventral), que progresan a equimosis en las siguientes 24 h1,3,13,14. A menudo, hay un pródromo en forma de parestesia local y sensación urente unas horas antes de la aparición de los síntomas, seguido por induración cutánea y finalmente, al cabo de 4-5 h, aparición de placas eritematosas que evolucionan lentamente a equimosis, desapareciendo por completo en 7 a 10 días sin dejar cicatriz o pigmentación residual1–3,5,15.
La evaluación psicológica de estos pacientes puede mostrar rasgos histéricos, masoquistas, depresivos o de ansiedad; generalmente considerados como trastorno limítrofe de la personalidad. Cabe señalar que algunos pacientes no demuestran ningún síndrome psicopatológico predominante específico1,3.
Aparte de los síntomas psicógenos y cutáneos, pueden presentarse síntomas sistémicos como: síntomas gastrointestinales (dolor abdominal, diarrea, náuseas y emesis) en más de la mitad de los pacientes; trastornos en el ciclo menstrual (hasta el 80% de las mujeres afectadas experimentan ciclos menstruales profusos); hemorragias externas (epistaxis, sangrado gastrointestinal y otorraquia); y síntomas inespecíficos como dolor torácico, cefalea, artralgias y fiebre; los cuales en muchas ocasiones obligan al clínico a considerar infinidad de posibilidades diagnósticas1,2,6,7,9,10.
A pesar de que no existe una prueba de laboratorio específica y el diagnóstico es de exclusión, una prueba positiva con inyección intradérmica de una solución al 80% de eritrocitos autólogos lavados, se ha considerado que puede corroborar el diagnóstico; aunque la utilidad de esta prueba sigue siendo controvertida, dado el desconocimiento en cuanto a su sensibilidad y especificidad2,5.
En esta prueba se considera un resultado positivo si se presenta prurito inmediato y eritema alrededor del sitio de la inyección con el desarrollo posterior (en las próximas 48 h), de una lesión típica, sin embargo, está claro que un resultado negativo no descarta el diagnóstico1–3. Estudios hematológicos, incluyendo los parámetros de coagulación, deben ser normales1,2,4.
Aunque la biopsia de piel no es mandatoria y, usualmente, muestra cambios inespecíficos; cuando se realiza, se evidencia una epidermis sin cambios con eritrocitos dérmicos extravasados en ausencia de cambios sugestivos de vasculitis, con edema y un infiltrado linfohistiocitario perivascular inespecífico y con menor infiltración dérmica. Los macrófagos pueden contener pigmento que tiñe positivo para hierro2,14. Hay ausencia de vasculitis leucocitoclástica o degeneración fibrinoide de vasos sanguíneos2,3,14.
En definitiva, el diagnóstico se basa en la anamnesis, teniendo en cuenta la presencia de un episodio de trauma físico o psíquico antes del desarrollo de los síntomas, en combinación con lesiones cutáneas típicas, siendo un diagnóstico de exclusión, basado en la historia y en el examen físico al paciente7. En los casos difíciles, el diagnóstico puede llegar a requerir manejo multidisciplinario con otras especialidades como psiquiatría o hematología, principalmente, para descartar otras causas potencialmente fatales para el paciente3,7.
El diagnóstico diferencial incluye una gran variedad de trastornos tales como: coagulación intravascular diseminada, púrpura trombocitopénica idiopática, púrpura anafilactoide, enfermedad de Von Willebrand, deficiencia de factor XIII, síndrome antifosfolípido, LES, síndrome de Ehlers-Danlos, dermatitis artefacta, celulitis, síndrome de Munchausen, síndrome compartimental, paniculitis espontánea. El uso de algunos medicamentos como los esteroides y los inhibidores selectivos de la recaptación de serotonina, también hace parte de las condiciones a descartar en este grupo de pacientes2,3,8,9. En el caso de los esteroides, pueden presentarse como púrpura, la cual, generalmente, aparece con fotosensibilidad en áreas expuestas al sol, pero sin edema o dolor; nuestra paciente a pesar de la ingesta crónica de esteroides no presentaba áreas de fotosensibilidad y sus lesiones eran muy dolorosas y con gran edema en tejidos blandos. Los inhibidores selectivos de la recaptación de serotonina pueden inducir episodios de sangrado relacionado con la inhibición de la agregación plaquetaria, debido al efecto de estos medicamentos en la disminución de las concentraciones de serotonina intraplaquetaria16.
Por desgracia, en la mayoría de los pacientes reportados con síndrome de Gardner-Diamond, los resultados de las pruebas de un trastorno primario de la hemostasia no están disponibles, por lo tanto, su prevalencia en esta población de pacientes es completamente desconocida17.
El pronóstico depende de la gravedad de los síntomas facticios15. La enfermedad sigue un curso intermitente e irregular con una respuesta al tratamiento variable; en la mayoría de los casos las remisiones pueden ser de larga duración, reportándose en la literatura tiempo libre de recaídas hasta de 38 años1,3,9. La psicoterapia es más eficaz cuando es instaurada de forma temprana durante el curso de la enfermedad1,3. Así mismo, algunos medicamentos psicotrópicos (amitriptilina y levomepromazina) han sido prescritos con éxito3,18. Otras opciones terapéuticas incluyen el uso de antidepresivos, en especial los inhibidores selectivos de la recaptación de serotonina, los cuales aparte de su mecanismo de acción, ejercen un efecto antihistamínico y anticolinérgico que podría llevar a mejoría de los síntomas en los pacientes5; también se podría recomendar el uso de antihistamínicos y se ha usado manejo tópico con corticoides o vitamina K, pero se ha visto que su efecto es similar al placebo3,8.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.