Evaluar el protocolo quirúrgico y discutir los posibles factores predisponentes de la periimplantitis apical.
Material y métodoEn el presente trabajo, se planteó un estudio descriptivo retrospectivo analizando una serie de 11 casos clínicos de periimplantitis apical diagnosticados y tratados en el ámbito del Hospital de La Princesa (Madrid) y la Clínica Universidad de Navarra (Pamplona) entre 2002 y 2013. Los pacientes sintomáticos fueron tratados mediante legrado de la zona con o sin relleno.
ResultadosSe analizaron un número total de 11 casos de periimplantitis apical (4 asintomáticos y 7 con síntomas). La clínica observada fue parecida a la enfermedad dentaria periapical y el tiempo transcurrido hasta el diagnóstico fue variable, inferior a los 3 años. Se observó resolución completa del problema en 6 de los 7 casos tratados con legrado de la zona periapical del implante. En el caso restante se procedió a la explantación del implante afecto.
En los casos asintomáticos no se realizó ningún tipo de tratamiento quirúrgico, presentando una tendencia autolimitada.
ConclusiónLa periimplantitis apical es una enfermedad que puede complicar el tratamiento implantológico. La cirugía conservadora ha tenido resultados satisfactorios en los casos sintomáticos.
The purpose of this study was to evaluate the surgical protocol and discuss possible predisposing factors of apical peri-implantitis.
Material and methodsA retrospective study was performed by analyzing a series of cases involving 11 patients, all of whom where diagnosed with, and treated for, apical peri-implantitis at La Princesa Hospital in Madrid and at Navarre University Clinic in Pamplona, Spain, between 2002 and 2013. Symptomatic patients were treated with curettage of the area, which was, in some cases, combined with bone regeneration techniques.
ResultsA total of 11 cases of apical periimplantitis were included (4 asymptomatic and 7 symptomatic). The symptoms observed were similar to dental periapical pathology, and the period of time elapsed until the patients were diagnosed with API was variable, but was less than 3 years. Complete resolution of the pathology was observed in 6 of the 7 patients treated with curettage of the periapical implant area. In the remaining case the affected implant was removed.
No surgical treatment was used in asymptomatic cases, as they were self-limiting.
ConclusionApical periimplantitis is a condition which may complicate the dental implant treatment. Conservative surgical treatment has shown satisfactory results in symptomatic patients.
A pesar de los avances de la implantología en la rehabilitación oral, la viabilidad de un implante puede verse limitada por posibles complicaciones cuyo conocimiento presenta un gran interés.
Una de ellas es la periimplantitis apical (PIA), entidad descrita en los años 901 como un proceso infeccioso-inflamatorio de los tejidos que rodean al ápice de un implante dentario integrado. La PIA tiene como elemento central la falta de osteointegración únicamente en la zona apical del implante2. En una revisión bibliográfica del 2011, Romanos et al. afirman que, a pesar de las técnicas diagnósticas disponibles, hoy en día no es posible establecer si la PIA representa una cicatriz ósea, una nueva lesión destructiva del hueso alveolar o una reactivación de una lesión previa3.
Se han sugerido varios posibles factores etiológicos: sobrecalentamiento óseo4,5, lesión alveolar o apical previa6, carga excesiva del implante1,7, contaminación de la superficie implantaria4,8, presencia de restos radiculares y cuerpos extraños4,7, etc. pero en algunos casos no se puede evidenciar ninguna causa destacable y en otros pueden coincidir varios factores. Hoy en día, se considera que la PIA puede tener una etiología multifactorial3.
Si la lesión no produce sintomatología y aparece como un hallazgo radiológico se clasifica como inactiva y no necesita tratamiento sino seguimiento, considerando que este tipo de lesión representa una cicatriz ósea determinada por un exceso de fresado apical7.
La PIA sintomática puede producir dolor, parestesia, episodios supurativos recidivantes, fístulas, pérdida de hueso alveolar y condicionar la pérdida del implante3.
Los primeros casos fueron publicados por Sussman que describió la lesión «implant to tooth» (tipo I), cuando es causada en la preparación del lecho implantario y la lesión tipo tooth to implant (tipo II), cuando se origina a partir de una lesión apical en los dientes vecinos al implante9.
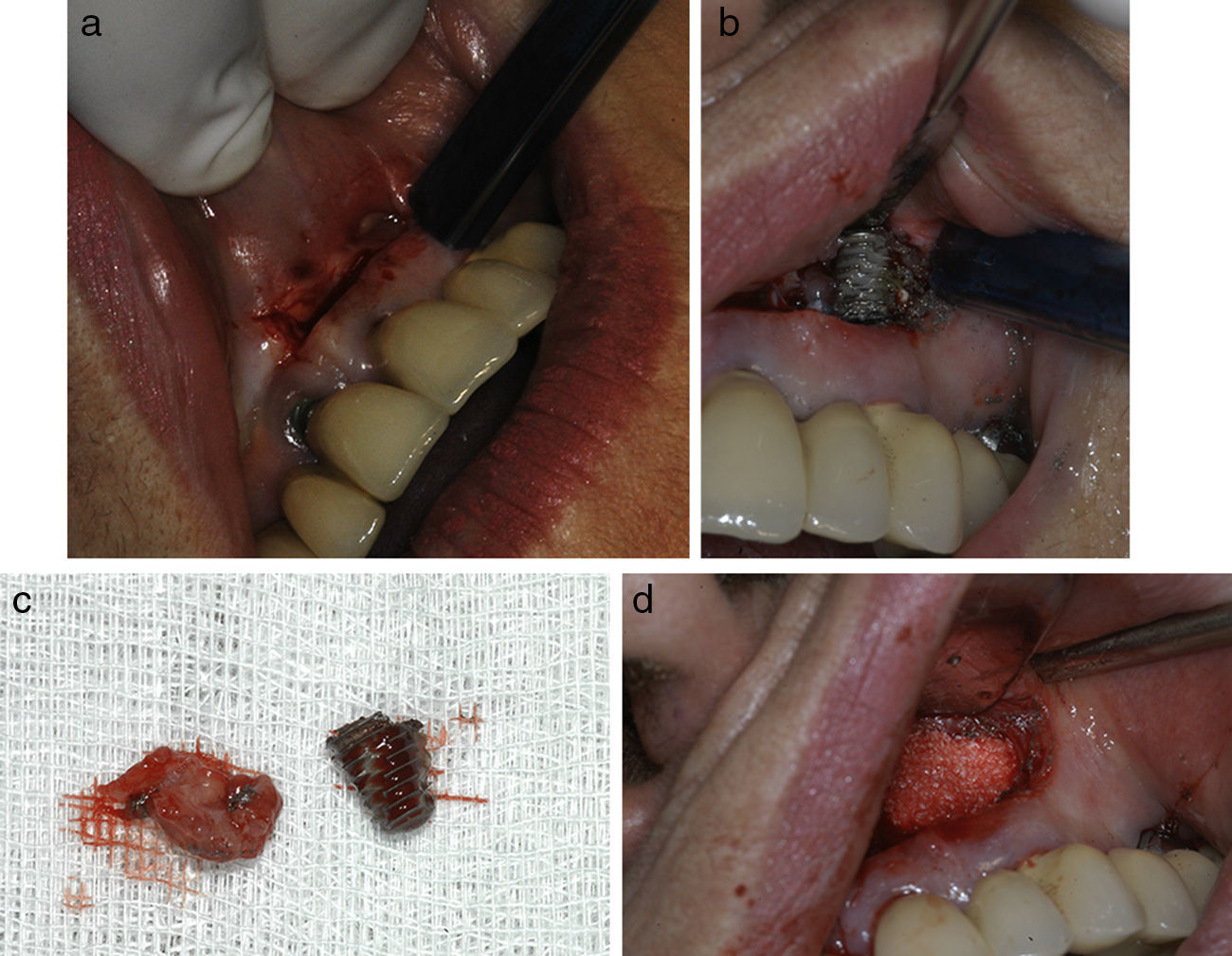
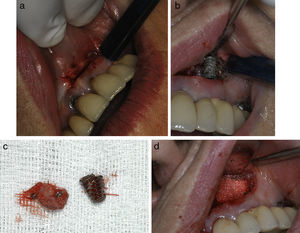
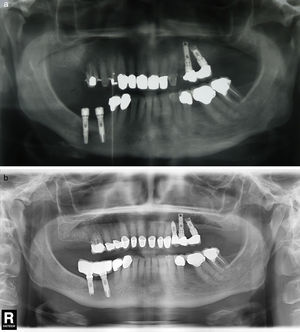
Material y métodosSe trata de un estudio descriptivo retrospectivo que presenta una serie de 11 casos clínicos de PIA diagnosticados y tratados en el ámbito del Hospital de La Princesa (Madrid) y la Clínica Universidad de Navarra (Pamplona). Se han incluido todos los casos con implantes integrados clínica y radiológicamente y con imágenes radiolúcidas a nivel de los ápices de los implantes entre 2002 y 2013: 4 pacientes eran asintomáticos (no se han intervenido salvo una endodoncia del diente vecino en un caso) y 7 pacientes sintomáticos. Los pacientes sintomáticos se trataron con abordaje estándar de «apicectomía» mediante una incisión a nivel del vestíbulo oral, practicándose legrado del tejido de granulación y en 3 de ellos la resección del ápice implantario para facilitar el acceso a la cavidad y eliminar la zona más contaminada del implante (fig. 1a,b,c). No se ha realizado la detoxificación de la superficie implantaria. Se efectuó relleno óseo (asociado con uso de membranas de colágeno reabsorbibles) en 3 casos: con autoinjerto de hueso alveolar particulado en 2 casos y con hueso artificial de origen bovino en el caso restante (fig. 1d). En un caso se realizó además tratamiento endodóncico de un diente vecino por vitalidad pulpar negativa (tabla 1).
a) Abordaje tipo «apicectomía» mediante una incisión a nivel del vestíbulo oral. b) Exposición de la zona de osteítis periimplantaria y sección de la parte apical implantaria para facilitar el acceso. c) Zona apical del implante resecada y el tejido de granulación cureteado. d) Relleno óseo (en este caso con hueso artificial).
Actitud terapéutica y evolución
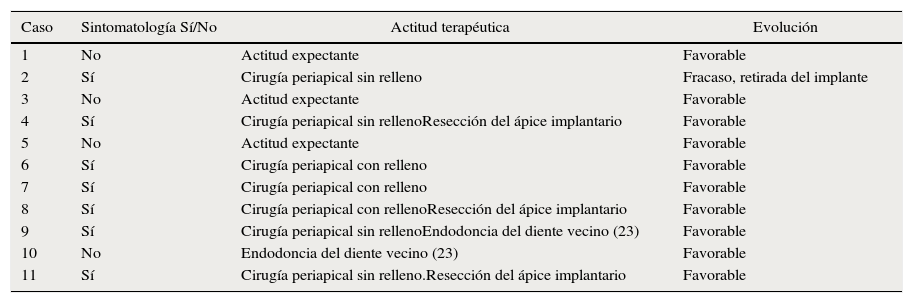
| Caso | Sintomatología Sí/No | Actitud terapéutica | Evolución |
|---|---|---|---|
| 1 | No | Actitud expectante | Favorable |
| 2 | Sí | Cirugía periapical sin relleno | Fracaso, retirada del implante |
| 3 | No | Actitud expectante | Favorable |
| 4 | Sí | Cirugía periapical sin rellenoResección del ápice implantario | Favorable |
| 5 | No | Actitud expectante | Favorable |
| 6 | Sí | Cirugía periapical con relleno | Favorable |
| 7 | Sí | Cirugía periapical con relleno | Favorable |
| 8 | Sí | Cirugía periapical con rellenoResección del ápice implantario | Favorable |
| 9 | Sí | Cirugía periapical sin rellenoEndodoncia del diente vecino (23) | Favorable |
| 10 | No | Endodoncia del diente vecino (23) | Favorable |
| 11 | Sí | Cirugía periapical sin relleno.Resección del ápice implantario | Favorable |
El tratamiento médico antibiótico y antiinflamatorio se aplicó en los brotes agudos o asociado a la cirugía para el tratamiento de la PIA.
ResultadosEn la serie hemos encontrado varios factores predisponentes de la PIA:
- -
presencia de lesión previa: quiste apical (en un caso) y periodontitis marginal crónica con osteítis alveolar (en un caso)
- -
fracaso implantario previo por periimplantitis (en un caso)
- -
mecanismo tipo «implant to tooth» (en 2 casos)
- -
longitud del implante mayor de 13mm (en 8 casos presentados) (tabla 2).
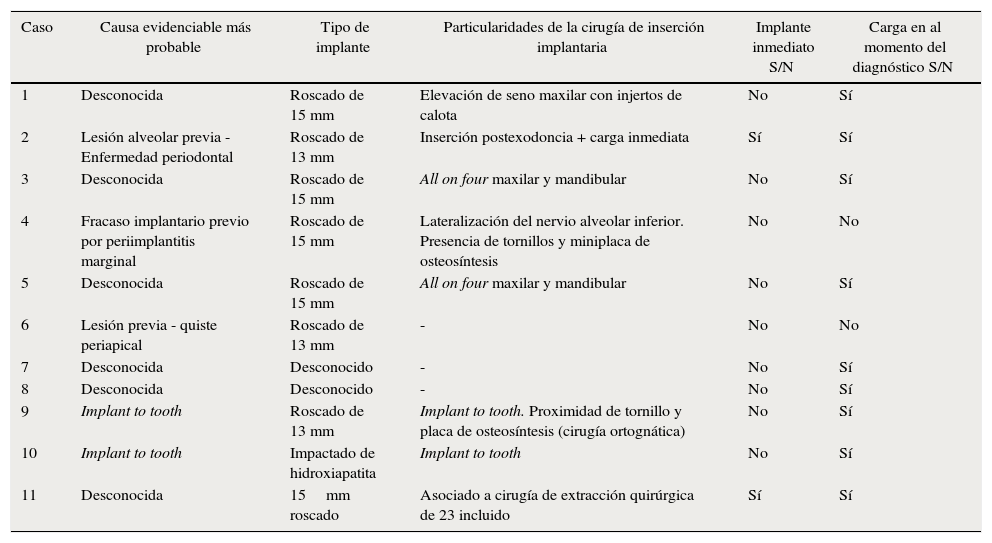
Tabla 2.Elementos particulares de los implantes y posibles factores etiológicos asociados
Caso Causa evidenciable más probable Tipo de implante Particularidades de la cirugía de inserción implantaria Implante inmediato S/N Carga en al momento del diagnóstico S/N 1 Desconocida Roscado de 15 mm Elevación de seno maxilar con injertos de calota No Sí 2 Lesión alveolar previa - Enfermedad periodontal Roscado de 13 mm Inserción postexodoncia + carga inmediata Sí Sí 3 Desconocida Roscado de 15 mm All on four maxilar y mandibular No Sí 4 Fracaso implantario previo por periimplantitis marginal Roscado de 15 mm Lateralización del nervio alveolar inferior. Presencia de tornillos y miniplaca de osteosíntesis No No 5 Desconocida Roscado de 15 mm All on four maxilar y mandibular No Sí 6 Lesión previa - quiste periapical Roscado de 13 mm - No No 7 Desconocida Desconocido - No Sí 8 Desconocida Desconocido - No Sí 9 Implant to tooth Roscado de 13 mm Implant to tooth. Proximidad de tornillo y placa de osteosíntesis (cirugía ortognática) No Sí 10 Implant to tooth Impactado de hidroxiapatita Implant to tooth No Sí 11 Desconocida 15mm roscado Asociado a cirugía de extracción quirúrgica de 23 incluido Sí Sí
Los pacientes sintomáticos acudieron refiriendo una sintomatología similar: dolor y molestias locales, inflamaciones de repetición y fístulas. Todos los implantes presentaban estabilidad conservada. En 3 casos desconocemos la situación prequirúrgica por proceder de otros centros. Dos implantes se realizaron de forma simultánea a la extracción dentaria y en ellos se hizo carga inmediata. El resto fueron diferidos.
El periodo de tiempo transcurrido entre la cirugía de inserción implantaria y el diagnóstico varió entre un mes y 3 años, con una media de 12,5 meses.
En la mayoría de los casos sintomáticos (5 de 7 casos) la clínica se inició en los primeros 6 meses después de la inserción implantaria (tabla 3).
Datos clínicos de la serie
| Caso | Momento del diagnóstico (intervalo transcurrido desde la cirugía de inserción implantaria) | Posición | Clínica S/N |
|---|---|---|---|
| 1 | 12 meses | Maxilar zona premolar (14) | No |
| 2 | 2 meses | Mandíbula interforaminal | Sí |
| 3 | 24 meses | Mandíbula interforaminal (33) | No |
| 4 | 1 mes | Mandíbula zona lateral | Sí |
| 5 | 24 meses | Mandibular zona interforaminal (33) | No |
| 6 | 1 mes | Maxilar zona frontal (12) | Sí |
| 7 | 3 meses | Maxilar zona canina (23) | Sí |
| 8 | 36 meses | Maxilar zona canina (23) | Sí |
| 9 | A los 6 meses | Maxilar zona premolar (14) | Sí |
| 10 | A los 18 meses | Maxilar zona premolar (24) | No |
| 11 | 12 meses | Maxilar zona canina (23) | Sí |
La localización más frecuente fue la zona premolar maxilar (4 casos) seguida por la zona interforaminal mandibular (3 casos) (tabla 3).
La intervención quirúrgica logró la remisión clínica y radiológica en 6 de los 7 casos operados, presentando resultados estables a 1-4 años de seguimiento. En el otro caso, a pesar de la cirugía, la pérdida ósea periapical persistió, condicionando la pérdida del implante (tabla 1).
En los casos asintomáticos se efectuó el seguimiento clínico-radiológico, observando una tendencia autolimitada.
DiscusiónUna causa de la PIA discutida en la literatura sería la necrosis ósea determinada por sobrecalentamiento óseo durante la cirugía de inserción implantaria. Varios trabajos publicados han indicado que el desarrollo de la lesión ósea apical sería más probable en un hueso más duro (más probable en la mandíbula) que puede implicar el uso de fuerza excesiva para poder realizar el fresado. Aun así, la práctica no confirma estas suposiciones: la bibliografía indica la mayor frecuencia a nivel maxilar (con un pico de incidencia a nivel premolar maxilar)3, hallazgo que coincide con nuestras observaciones (7 casos de 11 a nivel maxilar de los cuales 3 a nivel premolar maxilar y 3 en la zona canina maxilar) (tabla 3).
La correlación general entre el fresado más profundo (mayor de 12mm) y el mayor calentamiento óseo ha sido propuesta en varios estudios10–12. De esta manera se correlaciona la mayor longitud del implante con una mayor probabilidad de aparición de la PIA. Esta observación, aunque no demostrada, coincide con los resultados de nuestra serie en la cual la mayoría de los implantes (8 de 11) tienen una mínima longitud de 13mm (tabla 2).
Sin embargo, otras publicaciones sobre la necrosis ósea indican que al realizar fresado óseo hay más fricción y sobrecalentamiento en la zona cortical y no en la zona apical13.
Existe un debate sobre la presencia de bacterias en las lesiones apicales periimplantarias14. Algunos autores respaldan esta etiología15 otros consideran que la etiología infecciosa tiene una importancia secundaria16.
En la revisión bibliográfica de Romanos, de todos los 32 casos presentados (la gran mayoría son casos sintomáticos intervenidos) se tomaron muestras microbiológicas solo en 3 casos y la presencia bacteriana se confirmó únicamente en un caso3.
Varios autores recomiendan el tratamiento antibiótico en fase aguda, asociándolo con la cirugía periapical17 e incluso reportan erradicaciones del proceso patológico exclusivamente con tratamiento médico18,19. En nuestra serie la administración de antibióticos solo consiguió remisiones parciales de la sintomatología inflamatoria aguda, sin eliminar completamente el proceso inflamatorio.
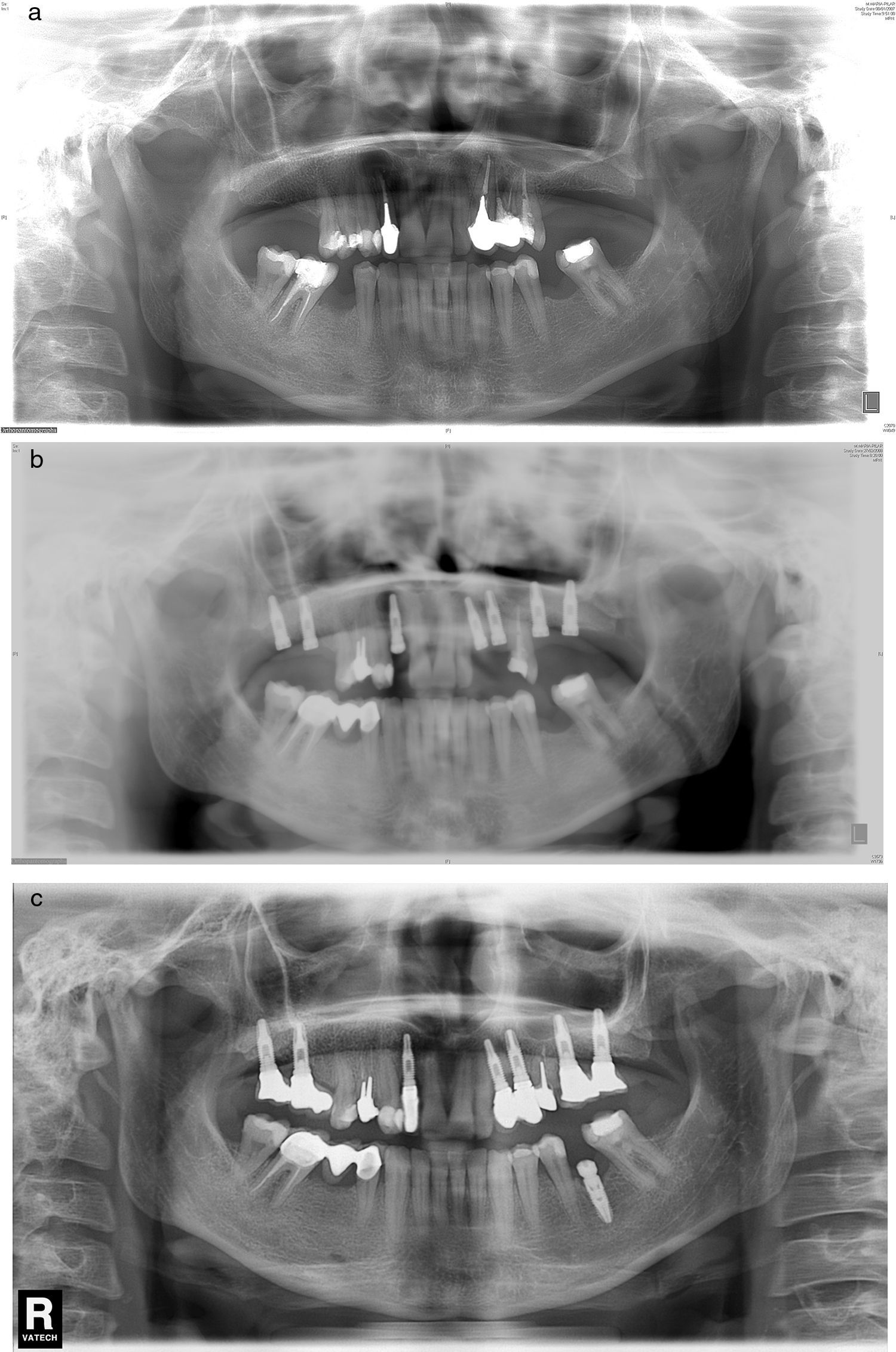
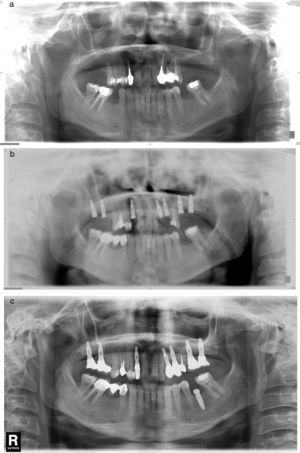
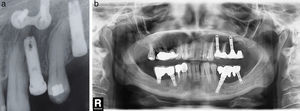
Los estudios prospectivos sobre la tasa de éxito de los implantes insertados en alvéolos con infección periapical previa no indican mayor índice de complicaciones y recomiendan este tipo de procedimiento en las condiciones del correcto desbridamiento alveolar. Este aspecto va en contra de las suposiciones iniciales sobre la etiología, que presentaban la lesión alveolar previa como un factor etiológico importante20,21. En la serie presentamos un caso de reaparición de la lesión apical previa (el caso número 6), el único caso de la serie que tiene efectuado el examen anatomopatológico (resultado compatible con quiste periapical) (fig. 2 a, b, c).
a) Caso número 6: radiografía preoperatoria que muestra lesión periapical quística a nivel del incisivo lateral superior derecho. Se realizó exodoncia del diente 12 y legrado del área apical con buena cicatrización. b) Vuelve a aparecer el área periapical después de la inserción del implante que presenta buena estabilidad; se realizó curetaje. c) Resultado final después de cirugía periapical asociada con relleno óseo.
Otro factor reportado es la carga excesiva y prematura que, no obstante, no puede explicar la localización apical de la lesión ya que la carga excesiva induce microfracturas en la interfase hueso implante3. Aparte, muchos de los casos descritos en la literatura aparecen antes de iniciar la carga implantaria. Por ejemplo, en las series de Peñarrocha y Zhou, de 7 y 6 casos respectivamente, todas las PIA habían aparecido antes de la carga16,17. En nuestra serie sin embargo 9 de los 11 casos fueron diagnosticados tras la carga. Consideramos que muy probablemente este aspecto se debe al diagnóstico tardío efectuado en los casos de nuestra serie (promedio de 12,5 meses) en comparación con el diagnóstico precoz realizado en las series mencionadas en la bibliografía (2-3 semanas). Por ello, en el momento del diagnóstico la mayoría de los implantes de nuestra serie tenían carga (que se ha realizado a los 3 meses).
Con respecto a las lesiones asintomáticas, nuestra experiencia indica una tendencia autolimitada. De los 4 casos asintomáticos de la serie ninguno ha presentado síntomas durante el seguimiento radiológico ni tendencia a la progresión. Al igual que otros autores7 consideramos que en el caso de PIA asintomática se debería efectuar únicamente seguimiento.
Los pocos casos publicados en los que se efectuó examen anatomopatológico indican cambios inflamatorios inespecíficos de tipo: infiltrado inflamatorio, necrosis ósea, tejido de granulación2,22,23 muy parecidos a los encontrados en la periodontitis apical.
Con respecto a la actitud terapéutica, existen descritas variaciones de la técnica quirúrgica: curetaje e irrigaciones con clorhexidina24, aplicación de tetraciclina localmente6,17 aplicación de un ácido para favorecer una nueva osteointegración5 y regeneración ósea con biomaterial y membranas24,25, que no están aceptadas universalmente.
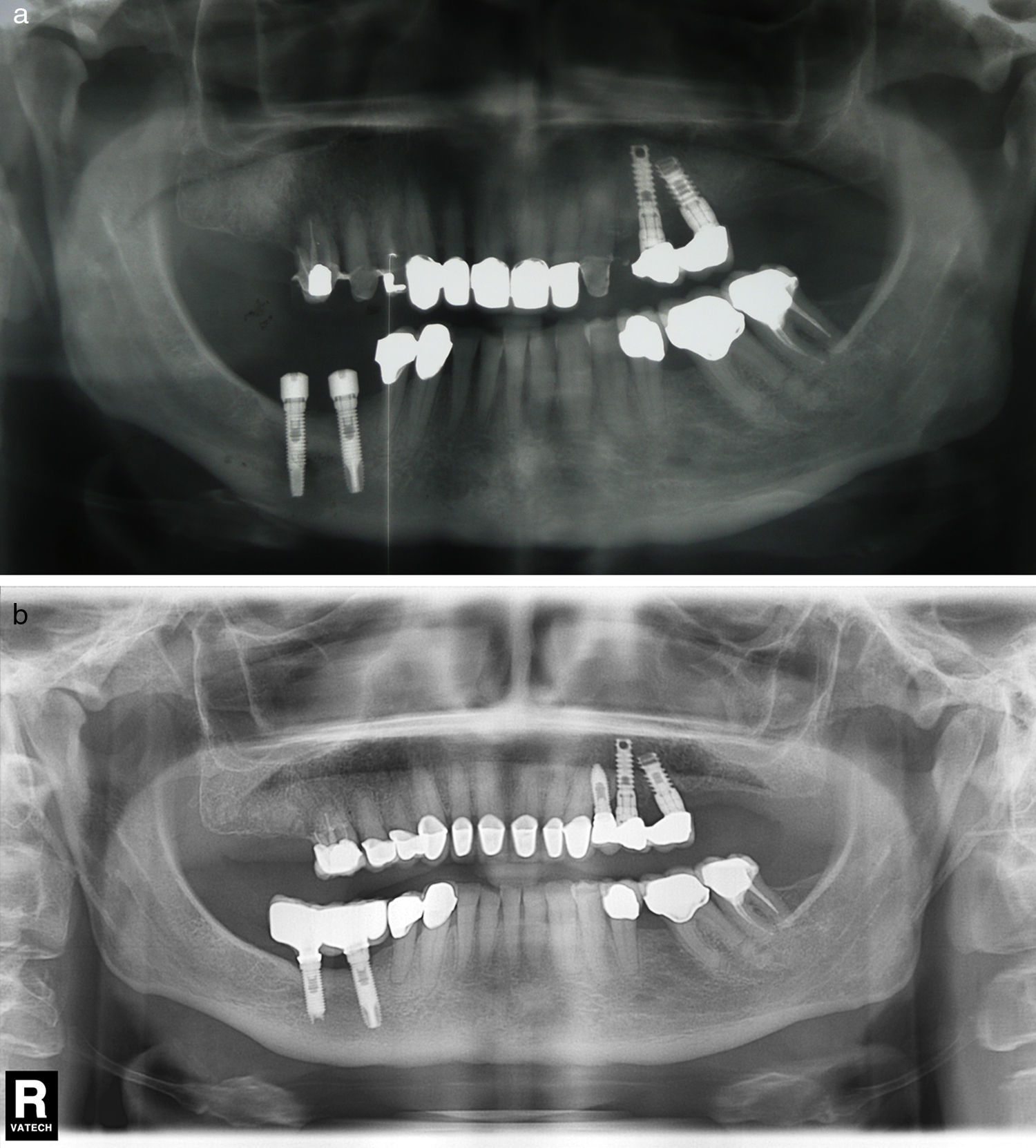
La resección del ápice implantario generalmente se recomienda en casos en los que impide la completa eliminación del tejido de granulación, o cuando están localizados en seno maxilar o cavidad nasal26 (fig. 3 a,b).
a) Caso número 4: presencia de zona radiolúcida alrededor del ápice implantario del implante mandibular más posterior. En este caso la inserción implantaria se realizó a la vez que la lateralización del nervio alveolar inferior derecho. b) Control radiológico después de cirugía periapical sin relleno óseo. La resección del ápice fue necesaria para acceder correctamente a toda la zona de osteítis.
Hay autores que cuestionan la posibilidad de reosteointegración27 o la mejoría de la osteointegración con la detoxificación14. En los 7 casos de PIAC intervenidos de nuestra serie no hemos utilizado técnicas de detoxificación ni de demineralización, con tasas de éxito similares a las descritas en la literatura (83%). El relleno de la cavidad ósea prevendría la migración del conectivo hacia el defecto óseo y eliminaría el espacio muerto postoperatorio. En nuestra serie, el legrado periapical ha demostrado buenos resultados: en 3 de los 7 casos utilizamos relleno con hueso alveolar rascado (2 casos) y hueso artificial bovino en el caso restante.
El caso reportado en 2009 por Li-Ching Chang de PIA mandibular que remitió únicamente con tratamiento antibiótico (resultado estable a 2 años)18 no nos hace cambiar la actitud pero ofrece la posibilidad de considerar un tratamiento antibiótico cuando la cirugía no se puede efectuar inmediatamente.
Otro elemento clave en la prevención y el manejo de la PIA es la relación con los dientes vecinos indicada por Sussman en el 1998. Más tarde, varios autores publican casos de PIA en pacientes edéntulos y sin relación ninguna con otros dientes restantes, demostrando que la enfermedad periimplantaria apical no está relacionada exclusivamente con los dientes vecinos2,15.
Desde un punto de vista práctico las lesiones implant to tooth y tooth to implant tienen como denominador común la pérdida de vitalidad del diente adyacente, lo que impone como primera medida la realización de su endodoncia. La realización de la cirugía periapical asociada depende de la presencia o la ausencia de los síntomas.
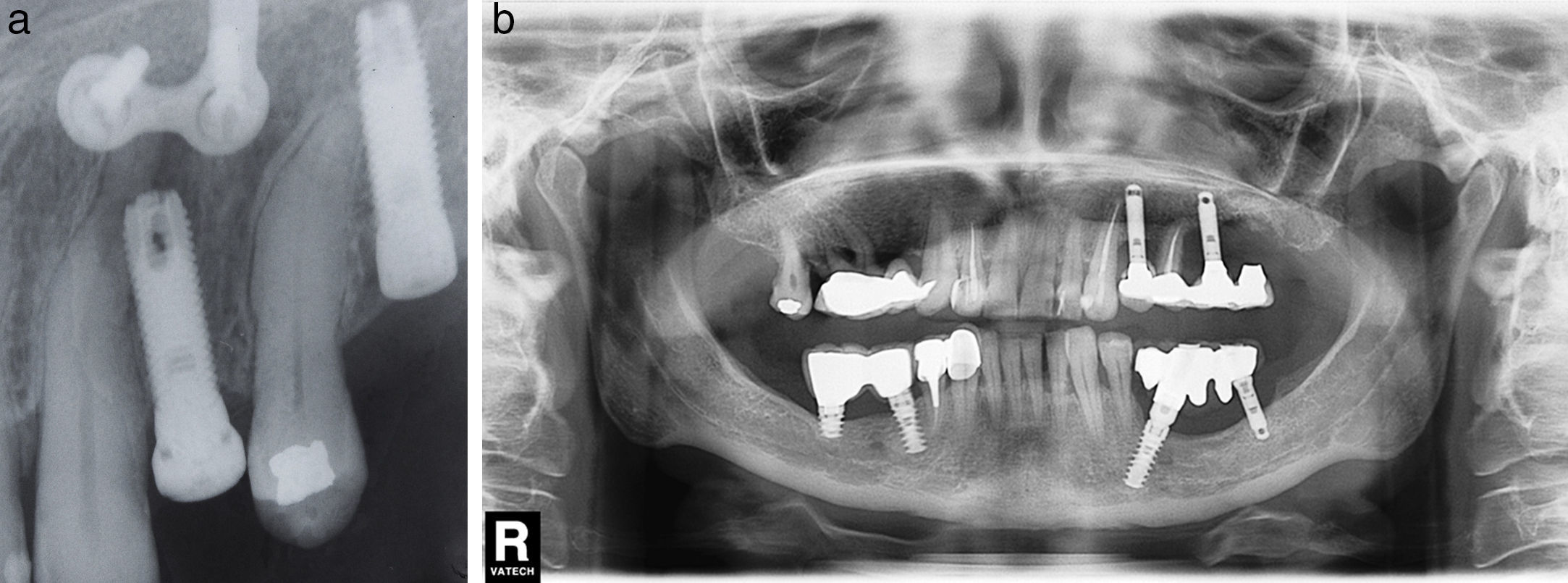
Los 2 casos de lesión tipo I («implant to tooth» o daño de un diente vecino al colocar el implante) comprendidos en nuestra serie fueron tratados respetando el principio enunciado previamente. Después de realizar la endodoncia del diente lesionado intervinimos un caso sintomático con resolución posterior del proceso periapical (fig. 4a). En un caso asintomático decidimos realizar la endodoncia y vigilar la evolución, observando la desaparición paulatina de la radiolucidez periapical (fig. 4b).
a) Caso número 9: lesión tipo implant to tooth que ha sido favorecida por la curvatura radicular del diente adyacente. La presencia de la miniplaca se debe a una cirugía ortognática previa (osteotomía maxilar). b) Caso número 10: después de la inserción implantaría, el canino superior izquierdo ha perdido la vitalidad pulpar. Se realizó la endodoncia y la radiotransparencia inicial desapareció durante el seguimiento. No se ha realizado cirugía periapical porque la paciente no tuvo síntomas.
La PIA es un proceso inflamatorio infrecuente que puede determinar la pérdida de implantes o de dientes vecinos, complicando el plan de tratamiento.
La PIA puede ser considerada una osteítis alveolar similar, desde un punto de vista anatomopatológico y evolutivo, a la periodontitis apical. Siempre que se pueda se intentará una cirugía periapical conservadora que ofrece buenos resultados.
Las causas pueden ser múltiples: enfermedad periapical o periimplantaria previa, sobreinstrumentación del lecho implantario (por ejemplo por implantes muy largos).
Para extender el conocimiento en este campo quirúrgico se recomiendan realizar cultivos microbiológicos y exámenes anatomopatológicos sistemáticos de las piezas quirúrgicas.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que los procedimientos seguidos se conformaron a las normas éticas del comité de experimentación humana responsable y de acuerdo con la Asociación Médica Mundial y la Declaración de Helsinki.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes y que todos los pacientes incluidos en el estudio han recibido información suficiente y han dado su consentimiento informado por escrito para participar en dicho estudio.
Derecho a la privacidad y consentimiento informadoLos autores han obtenido el consentimiento informado de los pacientes o sujetos referidos en el artículo. Este documento obra en poder del autor de correspondencia.
Conflicto de interesesLos autores expresan que no hay conflictos de intereses al redactar el manuscrito.