Las infecciones osteoarticulares causadas por hongos siguen siendo entidades poco frecuentes, pese a que su incidencia haya aumentado en los últimos años1. Todos aquellos factores que debiliten el sistema inmunitario, en especial la inmunidad celular, son causas predisponentes para el desarrollo de estas infecciones1-3. En pacientes inmunocompetentes, la mayoría de los casos son debidos a inoculación directa, inyecciones intraarticulares o cirugía4. La infección en pacientes inmunodeprimidos suele tener un desenlace fatal por diseminación hematógena del hongo1,-3, 5, 6.
CASOS CLINICOS
Durante los años 1998 y 2000 fueron tratados en nuestro centro dos casos de artritis en rodilla y tobillo en otros tantos pacientes inmunocompetentes.
Los cultivos microbiológicos de las muestras quirúrgicas fueron positivos para Scedosporium apiospermum.
Caso 1
Se trata de un varón de 61 años sin antecedentes médicos conocidos que 5 meses previos a la consulta fue intervenido de osteotomía valguizante de tibia izquierda y operación de Maquet por un cuadro de gonartrosis. Siguió un curso postoperatorio tórpido con dehiscencia de la herida quirúrgica y exposición de la grapa tibial que obligó a su retirada. Al ingreso en nuestro centro se constató una rodilla con claros signos de artritis, defecto cutáneo en cara anteroexterna de la pierna de 5 x 5 cm con exposición de la tuberosidad tibial anterior.
En la analítica se observó velocidad de sedimentación globular (VSG) 71 mm/1° h, PCR 7,1 mg/dl, leucocitos 8.300/µl, 70% segmentados. El resto del hemograma y bioquímica sanguínea estuvieron dentro de la normalidad. Se realizaron serologías para virus de la inmunodeficiencia humana (VIH), hepatitis B y C que resultaron negativas. La radiología mostró importantes cambios degenerativos con osteoporosis periarticular y consolidación de la osteotomía (fig. 1).
Figura 1. Caso 1. Radiografía anteroposterior de rodilla al ingreso.
Bajo la sospecha de artritis séptica se procedió al desbridamiento quirúrgico con sinovectomía y curetaje del hueso expuesto hasta esponjosa sangrante. Se observó una importante reacción sinovial con formación de pannus y destrucción del cartílago articular. En espera de los resultados de patología y microbiología se instauró un tratamiento antibiótico empírico con cefazolina 1 g/iv/8 horas y gentamicina 240 mg/iv/24 horas y se cerró la articulación con puntos de masa sin cobertura del defecto cutáneo externo.
Anatomía patológica: sinovitis aguda con infiltrado polimorfonuclear. No se objetivaron granulomas. Tinción de PAS negativa. Microbiología: se cultivaron los fragmentos de sinovial en medios habituales produciéndose el crecimiento fúngico a las 72 horas. La observación microscópica del hongo permitió identificarlo como S. apiospermum.
Se inició tratamiento antifúngico específico con 200 mg de itraconazol oral cada 12 horas. A las dos semanas los cultivos tomados en profundidad eran negativos, procediéndose a una nueva limpieza quirúrgica y cierre del defecto con un colgajo fasciocutáneo de rotación. El tratamiento antifúngico se mantuvo durante 5 meses hasta la normalización de los parámetros de inflamación aguda (VSG y PCR). A las 4 semanas de la reintervención y con el colgajo cicatrizado se inició la fisioterapia articular.
A los dos años de iniciarse el cuadro, el paciente presenta un balance articular de 10°-80°, dolor moderado que le permite la deambulación sin ayudas, radiología con marcada artrosis tricompartimental y normalización de la VSG a 7 mm/1 h y PCR 0,3 mg/dl (fig. 2).
Figura 2. Caso 1. Radiografía comparativa de ambas rodillas a los dos años de iniciarse el cuadro séptico.
Caso 2
Se trata de un varón de 82 años con antecedentes de síndrome depresivo en tratamiento con fluoxetina que un año previo a la consulta fue sometido a una infiltración en el tobillo izquierdo por un cuadro doloroso sin traumatismo previo. Al ingreso en nuestro centro el paciente presentaba un tobillo caliente y flogótico, con fístula productiva en cara posterointerna con emisión de material seroso y esfacelos.
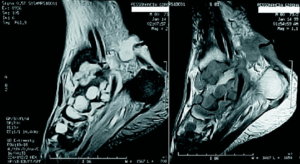
En la analítica encontramos VSG 112 mm/1 h, PCR 9,4 mg/dl, leucocitos 7.500 µml y resto de hemograma y bioquímica normal. Serologías negativas para VIH, hepatitis B y C. La radiología mostró destrucción articular intensa tibioastragalina con formación de quistes y afectación difusa de los huesos del tarso (fig. 3). En la resonancia magnética nuclear (RMN) encontramos un proceso neoformativo de grandes y pequeñas articulaciones del pie con múltiples quistes articulares (fig. 4).
Figura 3. Caso 2. Radiografias anteroposterior y lateral de tobillo al ingreso.
Figura 4. Caso 2. Imágenes de resonancia magnética nuclear en las que se aprecia la afectación de grandes y pequeñas articulaciones. Nótese el trayecto fistuloso en la cara posterior del tobillo.
Se procedió al desbridamiento quirúrgico con resección completa de la cúpula astragalina, maléolo externo y pilón tibial con montaje de fijador externo tibiocalcáneo a compresión, constatándose una importante reacción sinovial y quistes intraóseos en tibia y astrágalo que fueron extirpados. En espera de los resultados microbiológicos y de patología se instauró tratamiento empírico con cefazolina 1 g/iv/8 horas y gentamicina 240 mg/iv/24 horas.
Anatomía patológica: sinovitis aguda con infiltrado polimorfonuclear y linfocitario. No se objetivaron granulomas. Tinción de PAS negativa. Microbiología: el cultivo de las muestras sinoviales y óseas en medios habituales fue positivo para hongos a las 72 horas. El estudio microscópico de los mismos los identificó como S. apiospermum.
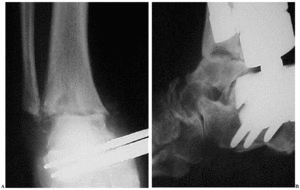
Se inició tratamiento antifúngico específico con 200 mg de itraconazol oral cada 12 horas que se mantuvo durante 6 meses. El fijador externo fue retirado a los tres meses colocándose una bota de yeso y continuándose la deambulación en carga. Se evidenció la consolidación de la artrodesis tibiocalcánea a los 6 meses con secado espontáneo de la fístula y normalización a los 15 meses de la intervención de la VSG 15 mm/1 h y PCR 0,6 mg/dl (fig. 5).
Figura 5. Caso 2. Radiografías anteroposterior (A) y lateral (B) tras desbridamiento y previa retirada del fijador externo a los tres meses, seguido de inmovilización enyesada y carga hasta los 6 meses.
Los estudios microbiológicos realizados en ambos casos fueron similares. Se cultivaron los fragmentos de membrana sinovial y hueso en medios de agar sangre de carnero (5%), Mac Conkey, Chapman y caldo tioglicolato. La temperatura de incubación fue de 37 °C detectándose el crecimiento fúngico a las 72 horas aproximadamente, visualizándose colonias de aspecto blanquecino con micelio aéreo. El estudio microscópico de las colonias reveló la existencia de hifas hialinas tabicadas con aneloconidios de forma ovoide monocelulares, que fueron catalogadas como S. apiospermum. Ambas muestras fueron remitidas al Centro Nacional de Microbiología (Majadahonda, Madrid) para la confirmación y estudio de la sensibilidad (tabla 1).
DISCUSIÓN
S. apiospermum es un hongo filamentoso de la clase Ascomycetes, familia Microascaceae, que representa el estado asexual o amorfo de Pseudallescheria boydii. Dentro de la misma clase también ha sido identificado el S. inflatum actualmente conocido como S. prolificans y también productor de patologías. Se trata de hongos telúricos siendo su hábitat natural el suelo, playas, restos orgánicos y deyecciones de animales1.
Desde el punto de vista clínico, Scedosporium da lugar a una amplia variedad de enfermedades denominadas hialohifomicosis. Ambas especies, S. apiospermum y S. prolificans, producen un espectro similar de patología según sea la puerta de entrada, describiéndose formas cutáneas (micetoma), broncopulmonares, nasales, meníngeas y osteoarticulares. Otras localizaciones más infrecuentes son las oftálmicas, óticas y endocárdicas1- 3,5.
La importancia de este patógeno ha aumentado en los últimos años ya que puede causar infecciones diseminadas en pacientes inmunodeprimidos, especialmete neutropénicos, que pueden llevar a la muerte de los mismos. Requieren especial mención las infecciones causadas por S. prolificans que muestran una mayor prevalencia en España sin que por el momento se sepan las causas2,3,5.
Dellestable et al (1993) recopilan 10 casos de infección osteoarticular por S. apiospermum, 9 de los cuales eran pacientes inmunocompetentes. En todos los casos la presentación más usual era de una monoartritis de larga evolución tras un traumatismo abierto mínimo, infiltración articular o cirugía. En 9 casos la articulación afecta era la rodilla y en uno el tarso. En todos se consiguió el secado de la infección pese a que dos precisaron de artrodesis y dos más quedaron con limitación de la movilidad articular4.
El tratamiento se basa en la cirugía y la administración de antifúngicos específicos1,4. S. apiospermum se considera sensible a miconazol y resistente a fluconazol y 5-fluocitosina; y la sensibilidad es variable para itraconazol, amfotericina-B y ketoconazol7,8.
Con el tratamiento adecuado el pronóstico de esta entidad es bueno, siempre y cuando no exista un estado de inmunosupresión asociado que permita la diseminación del hongo. En nuestra experiencia, el desbridamiento radical y los antifúngicos sistémicos mantenidos durante períodos largos deben ser considerados como el tratamiento de elección para este tipo de infecciones.