El gold standard en la reconstrucción del ligamento cruzado anterior (LCA) es el hueso-tendón rotuliano-hueso, autólogo u homólogo1,2. El mayor inconveniente del uso de autoinjertos es la morbilidad producida en la zona donante (fractura de la rótula, tendinitis rotuliana, debilitamiento del tendón rotuliano, cicatriz dolorosa y síntomas sensitivos por lesión de la rama infrapatelar del nervio safeno)3. El uso de aloinjertos ha sido propuesto por muchos autores1,3-14 como alternativa quirúrgica con la ventaja de reducir la morbilidad en la zona dadora, reducir el tiempo quirúrgico y las incisiones. Como inconveniente expone al paciente a un riesgo de infecciones, como el virus de la inmunodeficiencia humana (VIH) y la hepatitis, aunque de incidencias muy bajas15. Si ambos tipos de injertos dan lugar a resultados similares en cuanto a estabilidad y función de la rodilla, ello debería tenerse en cuenta cuando se ofrecen las dos opciones de tratamiento a los pacientes.
El objetivo de este trabajo es comparar los resultados obtenidos con las plastias homólogas y autólogas en la reconstrucción del LCA en dos grupos de pacientes con un seguimiento mínimo de dos años.
MATERIAL Y MÉTODO
Se realizó un estudio retrospectivo de sujetos intervenidos entre agosto de 1997 y abril del 2000 para comparar dos grupos de pacientes que fueron sometidos a la reconstrucción del LCA. Se hicieron 96 reconstrucciones del LCA (46 autoinjertos y 50 aloinjertos) por dos cirujanos mediante técnica artroscópica.
Los pacientes eligieron el tipo de injerto que se les iba a implantar tras informarles de las ventajas e inconvenientes del auto y homoinjerto hueso-tendón rotuliano-hueso. La edad media en el momento de la cirugía fue de 26,8 años en el grupo de los autoinjertos y de 27,2 años en el de los aloinjertos (tabla 1).
Todas las reconstrucciones incluidas en la revisión fueron cirugía primaria en pacientes con lesiones no agudas del LCA. Se excluyeron los pacientes con cirugía previa de la rodilla, lesiones multiligamentosas y lesiones ligamentosas de la rodilla contralateral.
Los aloinjertos fueron frescos congelados y no estaban irradiados. Tanto los autoinjertos como los aloinjertos usados llevaban una pastilla ósea de 10 mm de ancho. Se usaron tornillos interferenciales para la fijación femoral siempre, y en la mayoría de las fijaciones tibiales; en algunos casos se utilizaron grapas para la fijación tibial.
No hubo complicaciones intraoperatorias y todos los injertos se inspeccionaron artroscópicamente en extensión completa para comprobar que no se producía roce en la escotadura. Se hicieron radiografías postoperatorias para confirmar la correcta ubicación de los túneles óseos.
A todos los pacientes se les colocó una ortesis que limitaba los últimos grados de extensión y se les prohibió la carga total hasta las 6 semanas, momento en que comenzaron con el protocolo de rehabilitación sin ortesis y con apoyo total progresivo. Se les prohibió cualquier actividad deportiva hasta el sexto mes.
Se llamó por teléfono para revisión acudiendo 66: 30 autoinjertos y 36 aloinjertos. Se valoró la sintomatología subjetiva mediante la escala de Lysholm16 y se objetivaron signos clínicos y radiográficos mediante la prueba manual de Lachman, el pívot shift y Lachman activo radiográfico, comparando con la rodilla sana. Los médicos implicados en la revisión, expertos en la exploración de la rodilla, no habían sido participes en la intervención quirúrgica.
La exploración manual de la prueba de Lachman se consideró negativa si no estaba elongada: (sin traslación anterior de la tibia con respecto al fémur), igual a la rodilla normal y con tope final duro, y positivo si se producía alargamiento respecto a la rodilla normal y con tope final blando. Para la realización del pívot shift se colocó la rodilla en extensión, se aplicó fuerza en valgo a la parte proximal de la tibia y con el pie en rotación interna y se inició la flexión, anotando la presencia de un deslizamiento o un resalte anterior del platillo tibial lateral a los 20°-40° de flexión; se consideró negativa si era igual a la rodilla sana, y positiva si se producía dicho deslizamiento o resalte. La prueba de Lachman activa radiográfica se realizó con el paciente sentado, la rodilla en flexión de 20°-30°, colocando un tope en la parte posterior y distal del muslo y 7 kg de peso en el tobillo.
El análisis estadístico se realizó mediante la prueba de Chi cuadrado y la «t» de Student para dos muestras. Se consideró un resultado estadísticamente significativo cuando el valor de p < 0,05.
RESULTADOS
No encontramos diferencias estadísticamente significativas en cuanto a la edad, sexo, lado, tipo de rotura o mecanismo lesional. La presencia de roturas meniscales fue similar en ambos grupos (15 en los autoinjetos y 18 en los aloinjertos). Tampoco observamos diferencias en cuanto al tiempo transcurrido desde la lesión hasta la cirugía.
Hubo una mejoría en las pruebas de Lachman y pívot shift tras la cirugía. Si bien en el seguimiento no hay diferencias significativas en las pruebas de Lachman y pívot shift entre los dos grupos, observamos una mayor positividad en ambas pruebas en el postoperatorio en el grupo de los aloinjertos (tabla 2).
Los resultados en la prueba de Lachman activa radiológica (fig. 1) comparado con la rodilla sana y sus diferencias se muestran en la tabla 3, sin que constatáramos diferencias estadísticamente significativas entre ambos grupos.
Figura. 1. Prueba de Lachman radiológica activa con resultado positivo en una rodilla intervenida.
La puntuación media postoperatoria en la escala de Lysholm fue de 85,54 para los autoinjertos y de 82,61 para los aloinjertos, sin que hubiese diferencias estadísticamente significativas (tabla 4). Estratificando los resultados obtuvimos un 90% de pacientes con una puntuación igual o superior a 80 en el grupo de las plastias autólogas y de 86,1% en el de las homólogas.
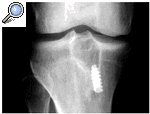
En el grupo de los aloinjertos se produjo un caso de rotura traumática a los 12 meses de la cirugía. En el grupo de los aloinjertos hubo dos casos de osteólisis tibial (fig. 2) a los 6 y 7 meses, respectivamente, que condujeron al fracaso de los implantes. En el grupo de los autoinjertos observamos dos casos de artrofibrosis a los 2,5 meses de la operación que se resolvieron mediante artrolisis artroscópica. Hubo una infección superficial de la herida quirúrgica que respondió a las curas locales.
Figura. 2. Imagen de osteólisis del túnel tibial, que condujo al fracaso de la intervención.
DISCUSION
La resistencia y duración de los aloinjertos han sido objeto de varios estudios3-5,13,14. Shino et al6, Noyes et al7 y Noyes y Barber-Westin8 han obtenido buenos resultados clínicos en más del 89% de las reconstrucciones del LCA con aloinjertos. Las reconstrucciones del LCA con aloinjertos y con autoinjertos dan resultados similares9-11. En nuestra serie hemos obtenido resultados comparables a estos estudios y hemos observado una mayor tendencia al deslizamiento en las pruebas de Lachman y pívot shift en los aloinjertos, si bien los pacientes presentaban subjetivamente rodillas estables.
La congelación del aloinjerto produce la muerte celular con destrucción de los antígenos de histocompatibilidad de la superficie celular, lo que, teóricamente, elimina la respuesta inflamatoria y el rechazo17. No obstante, se ha descrito la presencia de inmunocomplejos en el líquido sinovial de perros transplantados con aloinjertos congelados17. No está claro si los dos casos de osteólisis tibial en los aloinjertos están en relación con algún tipo de fenómeno inflamatorio de origen inmunológico. No hemos efectuado análisis inmunológico del líquido sinovial.
La revascularización del injerto es un proceso biológico lento que requiere 5-6 meses e incluye la incorporación ósea, la regeneración celular, la red colágena y fibrilar del tendón e incluso la regeneración de fibras nerviosas amielínicas responsables de la propiocepción5,14,17, lo que explicaría la sensación subjetiva de estabilidad postoperatoria a pesar de la persistencia de cierta positividad en las maniobras de pívot, Lachman clínico y radiográfico, en muchos casos. Por otra parte, es probable que el proceso biológico de regeneración celular sea más lento en los aloinjertos, lo que implicaría que se debería ser más cauto en el tratamiento rehabilitador postoperatorio.
Al recibir e implantar los aloinjertos desconocemos la edad, sexo y otras condiciones físicas de los donantes. Somos conscientes de la existencia de donantes de hasta 55 años cuyos injertos han sido implantados en receptores de mucha menos edad. Desconocemos el futuro a largo plazo (más de 15 años) y no hemos encontrado bibliografía al respecto.
En resumen, los resultados han sido similares en ambos grupos. Hemos tenido dos casos de osteólisis tibial, cuyo origen desconocemos, en la serie de los aloinjertos. Se observaron dos casos de artrofibrosis en el grupo de los autoinjertos que obligaron a la reintervención y que no modificaron los resultados finales.
Conflicto de intereses. Los autores no hemos recibido ayuda económica alguna para la realización de este trabajo. Tampoco hemos firmado ningún acuerdo por el que vayamos a recibir beneficios u honorarios por parte de alguna entidad comercial. Por otra parte, ninguna entidad comercial ha pagado ni pagará a fundaciones, instituciones educativas u otras organizaciones sin ánimo de lucro a las que estemos afiliados.