Determinar la incidencia y analizar los posibles factores de riesgo de desarrollar una degeneración del disco adyacente después de una artrodesis lumbar instrumentada.
Material y métodoEstudio retrospectivo consecutivo de 230 pacientes con patología degenerativa lumbar, tratados entre los años 1990 y 2000 mediante una artrodesis instrumentada posteroexterna lumbar o lumbosacra. Se ha valorado la afectación del disco adyacente, mediante un criterio radiológico con RX y RM, y se han analizado los siguientes factores de riesgo: la edad, el sexo, el número de niveles instrumentados, el estado del disco límite previo a la cirugía, la lordosis del segmento instrumentado y la lordosis lumbosacra, y la sagitalización de las facetas articulares del disco límite.
ResultadosHemos observado 41 pacientes (17,82%) afectos de síndrome del disco adyacente, con un seguimiento medio de 8,5 años. La edad media fue de 59 años con predominio del sexo femenino. La fusión L5-S1 presenta menos incidencia de afectación del disco límite (p<0,05). Se afectó mayoritariamente el disco adyacente proximal en 36 pacientes (87,8%) y 19 pacientes (46%) requirió cirugía. El tiempo medio hasta el diagnóstico del disco adyacente radiológico ha sido de 6,1 años.
ConclusionesExiste un riesgo del 17,82% (41 pacientes) de presentar disco adyacente radiológico a los 6 años después de la primera cirugía con un riesgo de 6,26% (19 pacientes) de ser intervenido. El sexo, el número de niveles fusionados y la fusión hasta el sacro han sido los principales factores de riesgo.
The aim of this retrospective study is to determine the incidence, the rate of adjacent disc degeneration (ADD) and to analyse the major risk factors after instrumented lumbar fusion.
Materials and methodsRetrospective consecutive study of 230 patients, with lumbar degenerative disease, who underwent lumbar or lumbosacral instrumented spine fusion between 1990 and 2000. We used radiographic criteria (X-RAY and MRI) in order to determine ADD, and we analysed the following risk factors: age, gender, number of levels fused, adjacent disc status before surgery, segmental lordosis and lumbosacral lordosis, and finally, the facet joint angle of adjacent disc.
ResultsADD was found in 41 (17.82%) patients, the mean follow-up period was 8.5years. The average age was 59years with female predominance. L5-S1 fusion showed a significant (P<.05) lower risk for developing degenerative changes at the adjacent segments than any other fusions. The cranial level of the fused segment was mainly affected in 36 (87.8%) patients and 19 (46%) patients required surgery. The average interval from surgery to the development of ADD was 6.1years.
ConclusionsThere is a risk of 17.82% (41 patients) of being affected by radiographic ADD in an average of 6years after the first surgery, with a risk of 6.26% (19 patients) of having surgery. The gender, number of levels fused and fusion to the sacrum were the main risk factors.
La fusión lumbar o lumbosacra es un procedimiento quirúrgico ampliamente aceptado para el tratamiento de los problemas degenerativos a dicho nivel. La utilización de instrumentación pedicular ha permitido disminuir la tasa de pseudoartrosis permitiendo una movilidad precoz de los pacientes. Sin embargo, existen estudios que sugieren una mayor y precoz incidencia de afectación del disco adyacente con la utilización de instrumentaciones rígidas1,2.
Aunque el mecanismo exacto etiológico de desarrollar la afectación del disco adyacente es desconocido, la degeneración de los segmentos móviles adyacentes a una fusión ha sido descrita en la literatura. Lee et al3 en un estudio biomecánico en cadáver demostraron una mayor solicitud de fuerzas a nivel del disco adyacente a una fusión lumbar, con una progresiva degeneración e hipertrofia facetaria del mismo.
Existen varios estudios experimentales corroborando las solicitudes biomecánicas a nivel de los discos adyacentes a una fusión lumbar, sin embargo los estudios clínicos parecen contradictorios. Van Horn et al4 no encontraron una mayor incidencia de degeneración del nivel adyacente entre el grupo fusionado y el grupo control. Sí en cambio, Guigui et al5 corroboran una mayor degeneración en el grupo de pacientes con fusión.
A la vista de los estudios realizados hasta ahora, es razonable asumir, que tanto la progresión de la enfermedad degenerativa6,7 como las alteraciones biomecánicas, parecen ser dos factores determinantes en el desarrollo de la enfermedad del disco adyacente.
El objetivo de este trabajo retrospectivo es determinar la incidencia y tasa de degeneración del disco adyacente, así como analizar posibles factores de riesgo de desarrollar la degeneración del disco adyacente a una fusión lumbar.
Material y métodoEstudio retrospectivo consecutivo de 230 pacientes intervenidos por patología degenerativa lumbar desde el año 1990 al 2000. La patología más frecuente ha sido la estenosis de canal (42%), seguido de la espondilolistesis (28%), degeneración discal postdiscectomía (17%) y degeneración con hernia discal (13%). En todo ellos se realizó descompresión, si había compromiso neurológico y una artrodesis posterolateral instrumentada con tornillos pediculares e injerto autólogo de cresta ilíaca.
En todos los pacientes se ha realizado un control radiográfico al mes, tres meses, 6 meses y anualmente. Se ha considerado una fusión correcta, una buena masa de fusión sin interfase entre el injerto y el cuerpo vertebral y con ausencia de inestabilidad en radiografías dinámicas con buena tolerancia clínica.
Se ha utilizado el criterio radiológico para definir la afectación del disco límite, y el diagnóstico se ha realizado mediante radiografía simple y resonancia magnética. En la radiografía simple se ha considerado disco adyacente afectado cuando existía una disminución de la altura discal > de 4mm, inestabilidad anterior > de 4mm, retrolistesis y angulación de más de 10°, y en la RM cuando existía discopatía degenerativa, protusión o hernia discal y estenosis segmentaria.
Se han analizado los siguientes factores de riesgo: la edad, el sexo, el número de niveles instrumentados, el estado del disco límite previo a la cirugía valorado por RM (clasificación de C. Pfirrmann8), la lordosis del segmento instrumentado y de la lordosis lumbosacra (ángulo de Cobb) y la sagitalización de las facetas articulares del disco límite (cortes axiales de RM), donde ángulos mayores de 45°, presentan mayor probabilidad de desarrollar una listesis degenerativa9.
Los resultados recogidos han sido analizados mediante el programa estadístico SPSS, estableciéndose como significativa una diferencia entre grupos con p-valor menor de 0,05.
ResultadosCon un seguimiento medio de 8,5 años (2 a-13 a), hemos objetivado 41 (17,82%) pacientes de 230 pacientes de toda la serie, con disco adyacente afectado por RX y/o RM durante el período desde 1990 al 2000. En los 41 pacientes afectos radiológicamente de degeneración del disco adyacente la artrodesis estaba consolidada.
La edad media de los pacientes con disco adyacente afecto fue de 59 años (45 a-80 a), la edad media de la serie global fue de 49 (29-70) años. De los 41 pacientes con afectación radiológica del disco adyacente se distribuyeron según el sexo en 18 varones y 23 mujeres, comparando con la serie global, observamos que están afectos 18 (14%) varones de un total de 131 y están afectas 23 (21%) mujeres de un total de 109 (p<0,05).
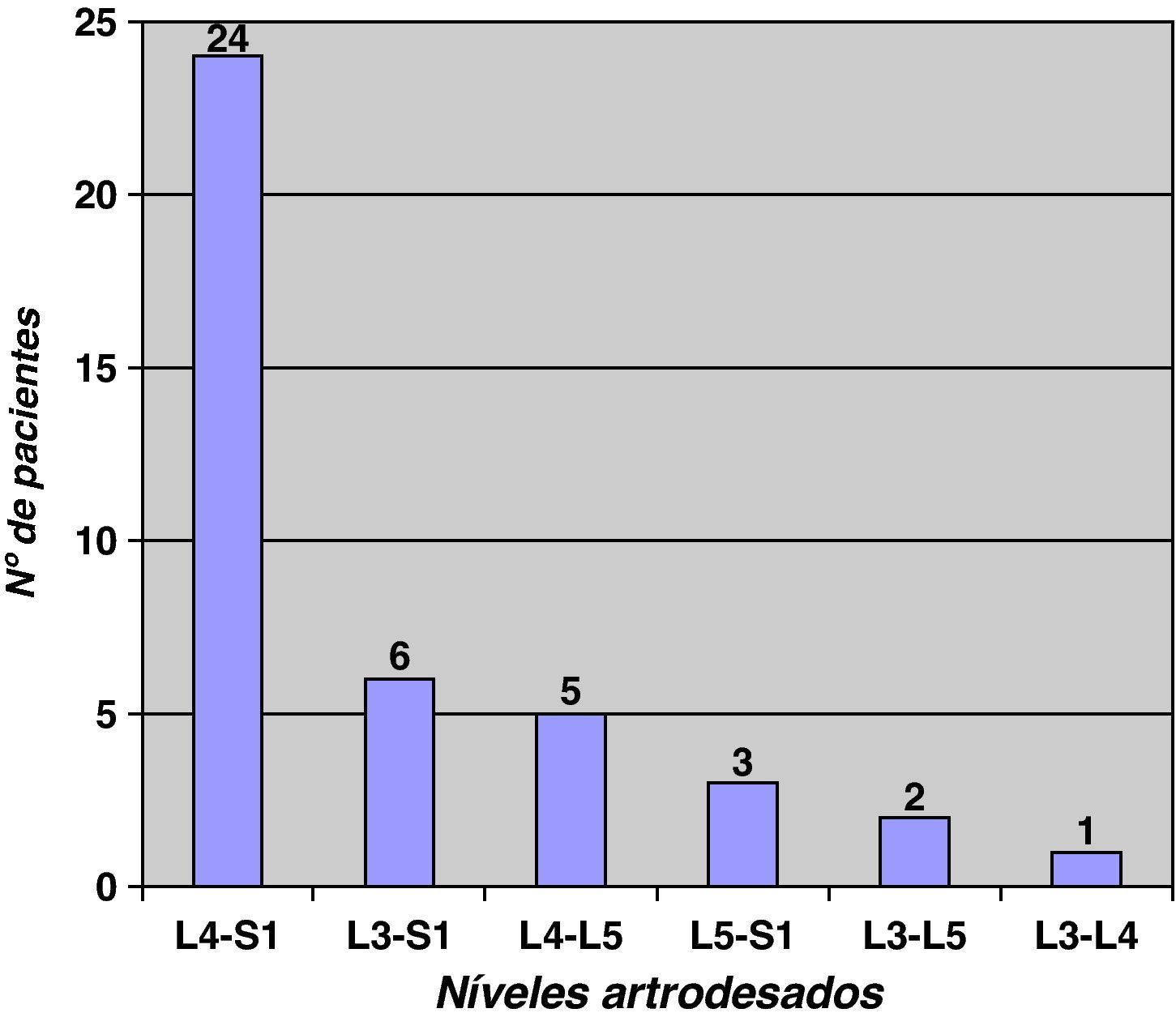
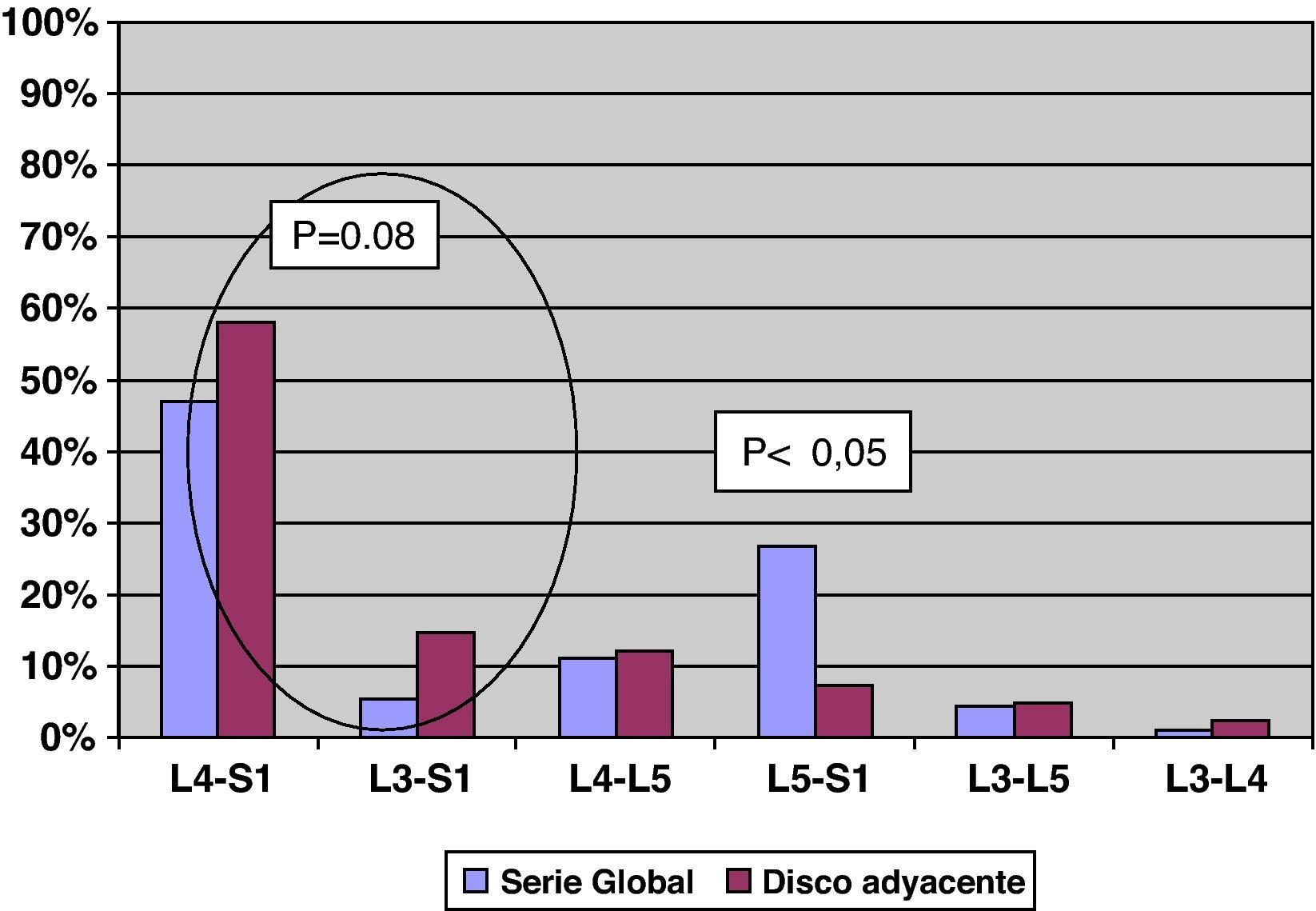
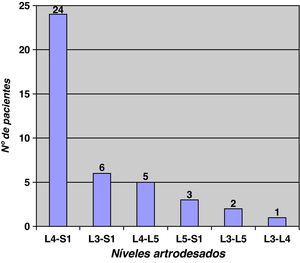
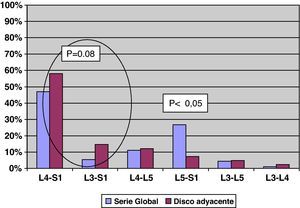
La cirugía previa realizada (fig. 1) en la serie del disco adyacente afecto, muestra que el 78,04% (32 pacientes) de los casos se han fusionado dos o más segmentos, y que en el 80% (33 pacientes) de los casos han sido fusiones incluyendo el sacro, la artrodesis mayormente realizada ha sido la fusión L4-S1 en 24 pacientes. Los pacientes con fusión previa L5-S1, presentan menor afectación del disco adyacente (p<0,05). Los pacientes con fusiones hasta el sacro o con mayor número de segmentos fusionados presentan una significación estadística en el límite (p=0,08) de desarrollar la afectación del disco adyacente (fig. 2).
La clínica que presentaban los pacientes con afectación del disco límite fue: lumbalgia (27%), ciática aislada (2%), lumbociática (20%), claudicación neurógena (20%) y el 31% permanecían asintomáticos. Radiológicamente estos pacientes presentaban estenosis segmentaria en 25 pacientes (60,97%), retrolistesis degenerativa en 8 pacientes (19,51%), discopatia en 5 pacientes (12,19%) y hernia discal en tres pacientes (7,31%). La afectación más frecuente fue en el disco adyacente proximal (36 casos) y en dos casos se afectó más de un disco adyacente. El 46% (19 pacientes) de los pacientes con disco adyacente afecto radiológicamente requirió la intervención quirúrgica del mismo por presentar sintomatología clínica. En 10 pacientes se realizó descompresión posterior y ampliación de la artrodesis, en 5 pacientes descompresión y una estabilización dinámica y en 4 pacientes descompresión aislada.
Según la clasificación de C Pfirrmann8 la mayoría de los discos límites afectos, correspondían al grado II y III preoperatoriamente según el estudio por RM. Hemos observado una correcta lordosis tanto del segmento fusionado, como de la lordosis lumbosacra global con valores medios de 29,57° y 47,82° respectivamente. Analizando el ángulo facetario, se ha observado una sagitalización de las articulaciones facetarias con una media de 60,69°, en todos los pacientes de la serie con afectación del disco límite.
El tiempo medio hasta el diagnóstico del disco adyacente radiológico ha sido de 6,1 años (2 años-13 años), que en los 19 pacientes intervenidos ha coincidido con el inicio de la clínica. En nuestra serie de 41 pacientes, 19 (46,34%) han sido intervenidos, 18 del nivel inmediato superior y 1 del nivel inferior. Tres pacientes mujeres han requerido una segunda reintervención del siguiente disco adyacente.
DiscusiónLa degeneración del disco adyacente a una fusión lumbar es un problema que se describe con frecuencia en la literatura. Aunque el mecanismo exacto por el cual se produce esta degeneración es incierto, parece ser que las alteraciones biomecánicas puedan influir en la afectación más precoz del disco adyacente. Estudios experimentales in vitro, han verificado un incremento de la movilidad en el disco adyacente a una fusión vertebral3,10,11.
Existen también estudios in vivo que corroboran estos fenómenos. Un estudio clínico prospectivo realizado por Axelsson12 demostró un aumento de la movilidad del segmento adyacente después de realizar una fusión posterolateral no instrumentada. Diversos estudios in vivo realizados en animales demuestran una mayor degeneración del disco adyacente en el grupo donde se ha realizado la fusión comparándolo con el grupo control13,14.
Siendo los estudios in vivo en animales, sugestivos de una mayor degeneración del disco adyacente a una fusión lumbar por factores biomecánicos, los estudios clínicos son contradictorios. Diversos autores concluyen que la afectación del disco adyacente es el proceso fisiológico de degeneración y envejecimiento del raquis vertebral. Seitsalo15 realizó un estudio valorando la incidencia de afectación del disco adyacente en 227 pacientes tratados de manera conservadora o con fusión, y no encontró diferencias entre los dos grupos. Existen estudios similares realizados por otros autores con las mismas conclusiones16,17.
Recientemente, un estudio realizado por Guigui5 comparando edad y sexo entre pacientes con fusión posterolateral y un grupo control, encuentra una mayor incidencia de cambios degenerativos en los discos próximos a una fusión lumbar.
Todos estos estudios son retrospectivos con grupos heterogéneos de población, y sigue siendo difícil atribuir los cambios degenerativos del disco adyacente a una fusión, a la progresión de la enfermedad degenerativa o bien a factores biomecánicos de sobrecarga.
En nuestro estudio la incidencia de afectación del disco adyacente es del 17,82%, siguiendo criterios radiográficos, siendo asintomáticos el 31%. Si observamos en la literatura existe un rango muy amplio de incidencia que oscila del 5,2 al 100%, debido a estudios realizados en grupos de población diferentes, metodologías distintas que influyen en estos resultados tan dispares. Utilizando criterios radiográficos la incidencia de degeneración del disco adyacente es generalmente mayor que si se utilizan criterios clínicos18–20.
En nuestra serie, el tiempo medio para el diagnóstico radiográfico de enfermedad del disco adyacente ha sido de 72 meses, siendo todos nuestros pacientes fusiones vertebrales instrumentadas. Si comparamos con otros estudios de la literatura, observamos un intervalo más reducido desde la cirugía al diagnóstico de disco adyacente en fusiones con instrumentación. Aota1 encontró un tiempo medio de 25 meses en el diagnóstico radiográfico de afectación del disco adyacente en pacientes con fusión instrumentada. Otros estudios en la literatura corroboran esta tendencia, observando un intervalo menor en el diagnóstico de disco afecto en fusiones instrumentadas18,21 si comparamos con otros estudios con fusiones sin instrumentación2.
En la literatura, también se describe como factor de riesgo la lesión de la faceta inferior por la colocación de la instrumentación pedicular, pudiendo contribuir a una inestabilidad del disco límite1. En nuestra serie hemos observado una sagitalización de las articulaciones facetarias en todos los pacientes con disco adyacente afecto, aunque esta alteración morfológica no la podemos atribuir directamente a la instrumentación pedicular. La correcta colocación de los tornillos pediculares, sin lesionar la articulación facetaria, puede ser un factor determinante para disminuir la incidencia de lesión del disco adyacente.
La alteración de la alineación sagital, se describe en la literatura como posible factor de riesgo de desarrollar la afectación del disco adyacente18,22. Aunque no existen estudios concluyentes, quizás en nuestra serie podamos atribuir una menor incidencia de afectación radiográfica del disco límite si lo comparamos con otros estudios de la literatura, debido a que la mayoría de los casos presentan una alineación sagital entre los límites de la normalidad18. Un reciente estudio, realizado por Min JH et al20, demuestra que la hipolordosis del segmento fusionado puede contribuir en desarrollar una degeneración precoz del disco adyacente.
El número de segmentos fusionados puede influir en la degeneración del disco adyacente. Fusiones de dos o más niveles producen una mayor solicitación mecánica en este disco límite11,23. En nuestra serie hemos observado con valores próximos a la significación estadística, que en fusiones de dos o más niveles existe una mayor probabilidad de desarrollar la degeneración del disco adyacente. Sin embargo, Kumar et al18 no observan una mayor incidencia de afectación del disco adyacente con el aumento de niveles fusionados. Otros autores como Carl et al24 concluyen en su estudio una mayor incidencia de afectación radiográfica del disco adyacente, en fusiones flotantes L4-L5, con un seguimiento medio de 13 años cuando se compara con fusiones incluyendo el sacro; sin embargo, los resultados clínicos son similares en ambos grupos.
En la literatura también se describe como factor implicado en la afectación del disco adyacente, la degeneración previa del mismo25. En nuestro estudio no hemos observado ningún disco previo con grados avanzados de degeneración discal, en cuyo caso hubiéramos incluido en la fijación prevista.
La edad y sexo de los pacientes también se exponen en la literatura como factores de riesgo, en nuestro trabajo hemos observado una mayor afectación en pacientes mujeres1,19,23.
En la actualidad, existen nuevos tratamientos quirúrgicos de la patología degenerativa lumbar, con preservación de la movilidad, diseñados para evitar la fusión de la columna lumbosacra y la alteración de la biomecánica de la misma, como son las prótesis de disco y los dispositivos dinámicos. En la actualidad los estudios son limitados, con poco tiempo de evolución para poder afirmar una disminución de la afectación del disco adyacente. La utilización de fijaciones dinámicas o dispositivos interespinosos en el disco superior a una artrodesis, si bién puede ser una alternativa para evitar el deterioro del mismo, no existe actualmente ningun estudio que lo demuestre. En nuestra práctica clínica, en algún caso seleccionado utilizamos fijaciones dinámicas tipo Dynesis, con resultados clínicos similares a las fusiones. Siendo el número de reintervenciones por patología del disco límite no despreciable, creemos que es preciso seguir investigando y buscar alternativas para disminuir el riesgo de afectación del disco adyacente a una artrodesis lumbar o lumbosacra.
Probablemente sean necesarios estudios prospectivos, y a largo plazo para definir mejor los factores de riesgo para poder disminuir la tasa de pacientes afectos de lesión del disco adyacente a una fusión lumbar.
Conclusiones- –
Existe un riesgo del 17,82% (41 pacientes) de presentar disco adyacente radiográfico a los 6 años después de la primera cirugía.
- –
Existe un riesgo de 6,26% (19 pacientes) de ser intervenido por patología del disco adyacente a los 6 años.
- –
Más frecuente en el sexo femenino.
- –
Menos incidencia de disco adyacente en fijaciones L5-S1 (p<0,05).
- –
El 30% pacientes asintomáticos.
- –
La estenosis segmentaria es el diagnóstico radiológico más frecuente.
- –
La sagitalización de las facetas articulares ha sido un factor constante en todos los pacientes, con afectación del disco adyacente.
Nivel de evidencia IV.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.