REVISTA DE ORTOPEDIA Y TRAUMATOLOGÍA
Volumen 42, pp 489-501
Lesiones ligamentosas de la rodilla en el niño y adolescente
LIGAMENTOUS KNEE INJURIES IN CHILD AND ADOLESCENT
R. CANOSA SEVILLANO
Área de Cirugía Ortopédica, Traumatología y Rehabilitación. Fundación Hospital Alcorcón. Madrid.
Correspondencia:
Dr. R. CANOSA SEVILLANO.
Sirio, 18, 6.° C dra.
28007 Madrid.
RESUMEN: Las lesiones de los ligamentos en la rodilla infantil es una patología que cada vez se evidencia con mayor frecuencia. El problema que se plantea cuando se indica un tratamiento quirúrgico radica en la posibilidad de lesionar la placa fisaria con el acortamiento o angulación secundaria del miembro. Por ello en este trabajo se pretende resaltar aquellos factores clínicos, epidemiológicos, de diagnóstico y tratamiento que permitan orientar correctamente estas entidades.
PALABRAS CLAVE: Rodilla. Niño. Ligamento. Inestabilidad.
ABSTRACT: Injuries to the knee ligaments are increasingly more common. The problem that arises when surgical treatment is indicated is that the physeal plate can be damaged, thus producing secondary limb shortening or desviation. This study examines the clinical, epidemiological, diagnostic and therapeutic factors that make it possible to focus these disorders correctly.
KEY WORDS: Knee. Child. Ligament. Instability.
Aunque las lesiones de los ligamentos de rodilla en niños se consideraban raras, es cierto que cada vez se observan con mayor frecuencia. Clásicamente se pensaba que los traumatismos agudos de rodilla en niños provocaban únicamente lesiones en la placa fisaria, ya que la fisis estaba catalogada como la estructura anatómica más débil; así, en 1974, Rang48 señaló que no existían lesiones de los ligamentos de rodilla en este grupo de edad, una opinión que la historia natural no ha confirmado, debido a la mayor frecuencia tanto de lesiones fisarias como de fracturas-avulsiones en la inserción de los ligamentos y roturas intraligamentarias. Las lesiones de los ligamentos de la rodilla en los niños responden al tratamiento quirúrgico de la misma manera que en los adultos, por lo que se recomienda que sean tratados siguiendo los mismos principios; sin embargo, el problema a evitar en estas lesiones es el provocar una lesión yatrógena en la fisis originada por la reparación quirúrgica.14,32 Por ello, y debido a la posibilidad de lesión de la placa fisaria con el adicional acortamiento o angulación del miembro, se recomienda diferir el tratamiento quirúrgico en algunas ocasiones o plantear intervenciones de menor magnitud para evitar su lesión.14,33,38 La evaluación de la madurez ósea y fisiológica por la historia, exploración física y estudios de imagen proporcionarán datos suficientes del potencial de crecimiento de las fisis femoral y tibial.
El objetivo de esta revisión es resaltar factores epidemiológicos e intentar sistematizar criterios de diagnóstico y tratamiento en las lesiones de los ligamentos de rodilla de pacientes esqueléticamente inmaduros.
Epidemiología
El interés actual por las lesiones en la rodilla infantil proviene de varios factores: por un lado, el mayor número de niños que practican una actividad deportiva, estimándose que un 25% de niñas y un 50% de niños entre los 8 y 16 años de edad participan anualmente en deportes de competición. Gómez y cols.24en un estudio prospectivo de 890 niñas entre 14 y 18 años que practicaban baloncesto señalan una tasa de 0,49 lesiones por atleta y por temporada, siendo las lesiones de rodilla las que con más frecuencia precisaron de cirugía y el ligamento cruzado anterior (LCA) la estructura afectada en el 69% de las lesiones consideradas graves; otros factores que contribuyen al mejor diagnóstico de las lesiones de rodilla en niños son el desarrollo de tecnologías (RM y KT-1000) que permiten evaluar con precisión las roturas de los ligamentos, así como la mentalización de la comunidad médica ante este problema y por tanto un reconocimiento más preciso de estas lesiones.
Embriología y anatomía
La rodilla se desarrolla embriológicamente como una hendidura entre los rudimentos mesenquimales del fémur y la tibia alrededor de la octava semana del desarrollo fetal. El mesénquima vascular queda aislado dentro de la articulación y es el tejido precursor de los ligamentos cruzados y meniscos. En la décima semana el LCA y el ligamento cruzado posterior (LCP) son estructuras separadas que se hacen completamente independientes una de otra en la decimoctava semana de desarrollo. La presencia de los ligamentos cruzados y meniscos colaboran en la formación de los cóndilos femorales y platillo tibial de la rodilla y en su ausencia se produce una aplasia de la eminencia intercondílea. Eilert y cols.19 señalan que la mayoría de los problemas en niños menores de 12 años son congénitos, por ello hay que ser precavido y tener en cuenta estas anomalías congénitas cuando se evalúa un niño con una rodilla inestable. En este sentido en un niño con inestabilidad clínica y sin historia de traumatismo esto puede ser debido a una alteración del desarrollo, a una anomalía asociada de los miembros (hemimelía, dismetrías, etc.)53 o a una aplasia de la eminencia intercondílea de la tibia que se evidenciará en la radiografía anteroposterior (AP).
Biomecánica
Se han descrito dos factores que ayudan a explicar la alta incidencia de lesiones fisarias cuando se compara con lesiones ligamentarias puras: a) la menor resistencia de la placa fisaria comparada con la de los ligamentos, y b) la localización anatómica de las inserciones de los ligamentos, los cuales concentran las fuerzas en la placa fisaria, ya que todos los orígenes o inserciones de los ligamentos de la rodilla, excepto la inserción del ligamento colateral tibial, están dentro de los límites de las placas fisarias de la extremidad distal del fémur y proximal de la tibia y peroné.4 Además, la resistencia de la placa fisaria también se afecta por varias hormonas: la hormona del crecimiento produce una gruesa placa fisaria que es más débil ante fuerzas no fisiológicas y cargas transversas, mientras que los estrógenos provocan una placa de crecimiento más delgada que es más resistente. Los ligamentos de la rodilla del niño tienen la misma secuencia patodinámica de rotura que lo que ocurre en el adulto; ante fuerzas lentas, las lesiones de los ligamentos tienden a ocurrir en la inserción ósea, mientras a alta velocidad las roturas ocurren en la estructura del ligamento.11 Skak y cols. en 198756 en una serie de 91 niños menores de 14 años concluyen que los traumatismos de baja energía estaban asociados con lesiones de los ligamentos, mientras los traumatismos de alta energía se asocian con lesiones fisarias. Durante los cambios fisiológicos rápidos, característicos del adolescente, las propiedades de los ligamentos y de las fisis se van alterando progresivamente a medida que el niño adquiere la maduración esquelética.11
Diagnóstico
Hay tres parámetros esenciales para hacer un diagnóstico adecuado de una lesión de ligamentos de la rodilla en pacientes esqueléticamente inmaduros: historia de la lesión, exploración física y estudios de imagen.
Principios generales
En el episodio agudo es importante saber las circunstancias de la lesión. La hiperextensión de la rodilla se asocia con frecuencia con una lesión del LCA; una fuerza en rotación externa aplicada sobre la rodilla forzada en valgo puede provocar una rotura del ligamento colateral medial y del LCA y un golpe directo sobre la parte anterior de la tibia podría resultar en una lesión del LCP. También hay signos asociados cuya presencia sugiere rotura de uno de los principales ligamentos de rodilla: sonido audible en el momento de la lesión, hemartros precoz en 6-12 horas, desinserción meniscal periférica o una fractura osteocondral;22,55,60,63 sin embargo, el desarrollo de un derrame durante un período largo de tiempo (24-48 horas) sugiere derrame sinovial y una lesión más benigna. El dolor en la fase aguda también puede revelar la severidad de la lesión: si inicialmente existe un dolor intenso se debe sospechar una rotura parcial de ligamentos o una lesión de la placa fisaria; esta situación exige ser precavido a la hora de realizar actividades deportivas para prevenir lesiones adicionales de los ligamentos o fracturas. Por otro lado, la sensación de inestabilidad al cargar peso sobre la extremidad lesionada se asocia habitualmente con una lesión ligamentosa importante; estos pacientes podrían tener un dolor mínimo tras la lesión e intentar volver a jugar, encontrando que la inestabilidad previene su participación deportiva.
En el paciente con una rodilla crónicamente inestable es habitual una historia de inseguridad (giving way) durante la realización de una actividad determinada. El paciente refiere que la rodilla se encuentra inestable en ciertas posiciones, aunque esta sensación también podría estar relacionado con lesiones meniscales. Si ambas lesiones, lesión de ligamentos cruzados y rotura meniscal, están presentes, la exploración física es esencial para determinar cual es el responsable de los síntomas del paciente. Una rodilla que falla durante la marcha normal es más inestable que una que sólo falla durante la actividad deportiva. En pacientes con síntomas crónicos el dolor puede ser debido a episodios de inestabilidad patelar, ligamentaria o a lesión de la superficie articular. Al realizar la anamnesis puede observarse que si el dolor es percibido sólo después de la carga o de la actividad prolongada es más probable que sea debido a una lesión condral; sin embargo, si el dolor se asocia a sensación de giving way, la causa más probable es una lesión de ligamentos, una patología meniscal o una inestabilidad femoropatelar. La pérdida de movilidad en la rodilla lesionada comparada con la rodilla normal no es un buen elemento de evaluación lesional, ya que podría ser debido a un problema estructural como un cuerpo libre, rotura meniscal, derrame, espasmo muscular o contractura musculotendinosa refleja.
Exploración física
La exploración física de la rodilla lesionada de un niño es la mejor prueba diagnóstica disponible para evaluar la localización y severidad de la lesión, aunque es más difícil que la exploración en un adulto. Especialmente en la fase aguda los niños están asustados y son incapaces de relajar su musculatura, haciendo que la evaluación de la laxitud y arco de movilidad sea difícil.22 En niños es importante distinguir una lesión de la placa fisaria de una lesión de los ligamentos, siendo esencial detectar el punto de máximo dolor para distinguir ambas lesiones. Una exploración previa de la rodilla sana ayuda generalmente a relajar al paciente dándole una idea de cómo se realizará la exploración de la rodilla lesionada.21,28,54 Ello también da idea al médico de la laxitud fisiológica del paciente cuando se vaya a explorar la rodilla enferma.15 Después de esto se realiza una exploración visual de la rodilla lesionada; la presencia de una deformidad sugiere habitualmente una lesión de la placa fisaria más que una rotura de los ligamentos. Si la equimosis está presente esto indica la localización exacta de la lesión.21 La presencia de un gran derrame también es evidente con la inspección visual.
La palpación de la rodilla se realizará después de la inspección y localizará los puntos específicos de dolor, lo que ayudará a diferenciar lesión de ligamentos, meniscos o de la placa fisaria. Si la palpación sugiere una lesión de la placa fisaria se deben realizar radiografías antes de continuar con la exploración de la laxitud; si la placa de crecimiento no es dolorosa se debe explorar la rodilla para determinar su estabilidad antes de realizar el estudio radiológico. El orden para realizar las maniobras clínicas de estabilidad no es importante, pero rutinariamente siempre se debería realizar con la misma sistemática. El grado de laxitud en cualquier dirección se expresa como: 0, igual a la rodilla normal; + (leve), indicando que las superficies articulares se abren < 5 mm; ++ (grave), indicando una separación de 5-10 mm, y +++ (severo), indicando una separación > 10 mm.16
La rodilla se evalúa en extensión y a 30° de flexión para inestabilidad varo y valgo, y ulteriormente explorar el pivote central; la positividad de las maniobras de Lachman, pivot shift, jerk test y cajón anterior en rotación indican una rotura del LCA. Recientemente, Adler y cols.1 han descrito un nuevo test para la laxitud anterior de rodilla denominado drop leg Lachman test, el cual es físicamente más fácil de realizar y más sensible que el test de Lachman. La maniobra de Lachman posterior y el test del cajón activo del cuádriceps (cuadriceps active drawer test) se realizarán para evaluar el LCP; estos test son muy sensibles incluso después de una lesión aguda. El recurvátum (sag posterior) y la maniobra del cajón posterior son las maniobras más determinantes de lesión del LCP en pacientes con una rodilla crónicamente inestable. La maniobra del cajón posterolateral y el aumento de la rotación externa pasiva a 30° de flexión indica lesión de las estructuras posterolaterales.45 Finalmente se explorará el mecanismo femoropatelar para desalineamientos y o inestabilidad, así como los meniscos para evaluar puntos dolorosos sugestivos de rotura meniscal.
Exploración radiográfica
Normalmente se realizarán radiografías AP, lateral, axial de rótula y proyección del desfiladero para identificar lesiones de la placa fisaria, lesiones osteocondrales o avulsión ósea. Si no se evidencia ninguna anomalía en las radiografías simples, en pacientes con lesión aguda y signos clínicos asociados se realizarán radiografías funcionales en plano AP y lateral4,15,58 porque en algunos casos éstas son esenciales en niños para distinguir fracturas fisarias de lesiones de los ligamentos. Obviamente también se podrán utilizar las otras técnicas de imagen (RM, TAC helicoidal) para clarificar el diagnóstico,6,35 aunque se debe ser cauto en no sobrevalorar o infravalorar sus hallazgos, sobre todo en pacientes con lesiones parciales de los ligamentos cruzados.
Algunos estudios especializados podrían requerir una sedación del paciente, bien con anestesia local o general, si esto fuera necesario el especialista debería estar preparado para realizar la cirugía siempre que este tratamiento fuera el indicado.
Ligamento colateral medial
Las lesiones del ligamento colateral medial (LCM) ocurren habitualmente tras un mecanismo de valgorrotación externa de la rodilla estando el pie fijo, con lo que se fuerza la interlínea medial.29,55 El paciente se presenta con una rodilla muy dolorosa y a menos que también exista otra lesión intraarticular, la ex-ploración de la laxitud no muestra inestabilidad en lesiones incompletas y estos atletas podrían ser capaces de volver a jugar inmediatamente tras la lesión.
La exploración de la rodilla puede revelar un ligero derrame y la contractura de los isquiotibiales debido al dolor del LCM hace que la rodilla se mantenga en ligera flexión.55 En roturas parciales la región medial de la rodilla es dolorosa a la palpación a nivel de las inserciones femoral o tibial o en la parte media del ligamento dependiendo del nivel de la lesión; la rodilla es estable al forzar el valgo en extensión completa, pero a 30° de flexión (lo cual relaja la cápsula posterior) la aplicación de la misma fuerza provoca malestar y demuestra una apertura medial de la interlínea si el LCM está lesionado.29,55 Es importante reseñar la sensación del tope final durante la realización de la maniobra de forzar el valgo, ya que ayudará a concretar la gravedad de la lesión. En roturas completas del LCM la rodilla se abre completamente al forzar el valgo en extensión máxima, y en estos casos es imprescindible realizar un estudio con radiología simple para detectar avulsiones óseas de las inserciones del LCM. Es esencial la exploración cuidadosa de otros ligamentos, sobre todo del LCA; la asociación de una lesión meniscal con una lesión aislada del LCM es infrecuente y difícil de diagnosticar en la fase aguda.
Tratamiento
Una vez diagnosticado la localización y gravedad de la lesión del LCM y haber excluido la lesión de otros ligamentos debe instaurarse un plan de tratamiento. Las lesiones aisladas del LCM grados I-III deben ser tratadas ortopédicamente. Las avulsiones óseas aisladas del LCM requieren reducción abierta y fijación interna sólo si el ligamento está muy desplazado de su inserción, aunque estas lesiones también podrían ser tratadas ortopédicamente con movilidad protegida y ejercicios de potenciación muscular.55
El tratamiento consiste en un corto período inicial de inmovilización en una ortesis en extensión para disminuir el dolor y proteger la respuesta de la reparación. Debido a la baja incidencia de lesiones meniscales en estos pacientes la artroscopia no se recomienda rutinariamente. A los 5-7 días se autoriza la movilidad completa de rodilla en una ortesis articulada. Se insiste en ejercicios de potenciación, incluyendo elevación de la pierna y progresivamente ejercicios isotónicos e isocinéticos de cuádriceps e isquiotibiales. Se autoriza la carga tan pronto como la rodilla esté confortable en la ortesis; ésta se retirará cuando exista una movilidad completa de la rodilla y un control muscular completo del miembro.
La carrera podrá iniciarse cuando la rodilla esté libre de dolor, exista una movilidad completa y la fuerza muscular sea adecuada tras la evaluación con test objetivos. Cuando la zona de lesión del ligamento no sea dolorosa a la palpación y la rodilla tenga una estabilidad normal al forzar el valgo a 30° de flexión se autorizan la carrera con cambios de dirección. El niño podría volver a realizar una actividad deportiva completa cuando la fuerza del cuádriceps e isquiotibiales de la pierna lesionada sea igual que la pierna normal.29 Para pacientes con lesiones grados I-II esto requiere 10-14 días, mientras que para lesiones grado III requiere 3-4 semanas. La reparación quirúrgica de una lesión aislada del LCM sólo se indica en raras ocasiones y es necesaria sólo si hay una avulsión ósea desplazada del LCM o si hay otras lesiones ligamentosa o lesiones meniscales reparables asociadas.30,55
Ligamento colateral lateral
Las lesiones aisladas de los ligamentos laterales de la rodilla son infrecuentes y habitualmente consisten en lesión del ligamento colateral lateral (LCL), complejo del ligamento arcuato y tendón del poplíteo.29,33 La lesión ocurre tras un mecanismo en hiperextensión o al forzar el varo de la rodilla.29 Los signos clínicos más fecuentes son dolor a lo largo del trayecto del ligamento, derrame y pérdida de movilidad.
Diferentes autores, en estudios anatómicos,23,29demuestran que el LCL y el complejo arcuato actúan conjuntamente como las estructuras principales en resistir las fuerzas en varo y rotación externa de la tibia. El LCL se palpa con facilidad cuando la pierna lesionada se cruza sobre la pierna contraria en la posición de 4 (test de Grand). La inserción del tendón del poplíteo se localiza en una posición anterior al ligamento colateral peroneal en el fémur y cruza posteriormente por detrás del peroné para insertarse en la tibia; este tendón también puede palparse con el test de Grand y funciona como un estabilizador estático y dinámico frente a la rotación externa de la tibia.23
Cuando se aplica una fuerza en varo el grado de laxitud se mide empleando el mismo sistema utilizado en las lesiones del LCM: la fuerza en varo a 30° de flexión evalúa la integridad del LCL, mientras que el test del cajón posterolateral y la rotación externa pasiva a 30° se emplean para evaluar el tendón del poplíteo y el complejo arcuato.29 En estas lesiones es necesario considerar la laxitud fisiológica presente en la rodilla sana, especialmente en pacientes con genu varo.
Tratamiento
El tratamiento de estas lesiones no siempre es fácil y su evolución no siempre es previsible.32 Las lesiones aisladas de alguna de las estructuras laterales (LCL, tendón del poplíteo o complejo arcuato) se tratan de la misma manera que las lesiones aisladas del LCM, con inmovilización hasta que el paciente está confortable, movilidad controlada en una ortesis articulada y ejercicios de potenciación muscular; la carga asistida se mantiene hasta que desaparece el dolor, existe una movilidad completa y la fuerza es comparable a la de la pierna sana.
Las avulsiones óseas desplazadas del LCL o tendón del poplíteo o cualquier lesión de alguna de las estructuras laterales combinadas con lesión del pivote central (LCA/LCP) o lesión del ligamento colateral medial se tratan mediante reparación primaria del ligamento lesionado. En pacientes esqueléticamente inmaduros la reconstrucción que requiera la realización de túneles a través de la fisis deben de ser evitados. La vuelta a la actividad deportiva ocurre 6 meses después de la reparación quirúrgica. La artroscopia estará indicada si los estudios previos (exploración física, radiografías o RM) sugieren una patología meniscal asociada.
Ligamento cruzado anterior
La lesión aislada del LCA en niños es infrecuente, sobre todo en menores de 14 años.15-18, 51, 61 El incremento de su diagnóstico en los últimos años ha sido debido a varias causas: a) la mayor participación de los niños en actividades deportivas; b) las mejores técnicas de diagnóstico, y c) el reconocimiento que los niños tienen lesiones de los ligamentos de rodilla similares a las de los adultos.4,15,19,28,33,54,56No obstante, la laxitud del LCA en niños puede ocurrir en el seno de una laxitud articular generalizada no traumática o por una ausencia congénita del LCA;31 en otros casos son secundarios a traumatismos de rodilla pudiendo ocurrir una avulsión de sus inserciones, tibial o femoral o roturas en su parte media.
Laxitud anterior no traumática. La laxitud fisiológica en niños podría sugerir una impresión errónea de laxitud del LCA en la rodilla, pero en la mayoría de los casos esto se resuelve con el crecimiento y el desarrollo físico; estos niños tienen una maniobra de pivot shift evidente y un test de Lachman positivo (+, ++), aunque la exploración detecta un tope final firme. Estos signos son bilaterales, lo que enfatiza la importancia de explorar ambas extremidades en pacientes con lesión de una rodilla.
La ausencia congénita del LCA es rara,62 lo cual suele asociarse en algunos casos con una aplasia, evidenciable en las radiografías, de la eminencia intercondílea del platillo tibial. En este sentido, Giorgi21 señalaba que el LCA suple la tracción del platillo tibial durante el desarrollo y cuando el LCA está ausente la eminencia intercondílea no se forma, llevando a la apariencia rediológica de una aplasia.
Laxitud anterior traumática. Un segundo grupo de pacientes corresponde a aquellos con inestabilidad postraumática del LCA15,16 Para su estudio pueden ser clasificados dependiendo de la localización de la lesión, avulsión tibial, avulsión femoral o rotura en la parte media, así como del tiempo transcurrido desde el traumatismo: agudo o crónico.
Tratamiento
Fractura-avulsión de la espina tibial
La mayoría de las lesiones del LCA en niños son avulsiones de su inserción en la eminencia tibial.15,51 El LCA tiene una inserción fibrosa en la base de la espina tibial anterior con una prolongación hacia el cuerno anterior del menisco externo. Esta inserción anatómica y la relativa resistencia del ligamento comparada a la del hueso adyacente y placa fisaria explica la propensión a las avulsiones tibiales.32,40 En este sentido, Rinaldi y Mazzarella50 señalan que en pacientes esqueléticamente inmaduros la espina tibial tiene menor resistencia a las fuerzas de tracción que el LCA; así, las lesiones que en adultos provocan una rotura progresiva del LCA, en niños podría resultar en una avulsión (parcial o completa) de la eminencia tibial.15,16,33,40 Meyers y McKeever40 en sus trabajos iniciales clasificaron las fracturas de la eminencia tibial en cuatro tipos: Tipo I, no desplazada; Tipo II, mínima elevación de la eminencia tibial; Tipo III, elevación completa de la eminencia tibial con desplazamiento, y Tipo IV, lesiones con desplazamiento completo y rotación del fragmento. Esta clasificación es la que se utiliza habitualmente en cualquier serie, aunque Zaricznyj66 añadió un Tipo V, el cual se corresponde con una conminución del fragmento desplazado.
La avulsión del LCA en la eminencia intercondílea se asocia con frecuencia a lesiones de otras estructuras como los ligamento colaterales o los meniscos, por esta razón en niños diagnosticados de avulsiones de la espina tibial es esencial realizar una evaluación completa de todos los ligamentos de la rodilla,20,40incluyendo en ocasiones RM, exploración bajo anestesia y artroscopia. Las lesiones inestables de los meniscos se deben tratar mediante reparación cuando técnicamente es posible y las lesiones de los ligamentos colaterales se deben tratar ortopédicamente.40 Para las fracturas Tipos I y II de la eminencia tibial muchos autores recomiendan un tratamiento conservador mediante reducción e inmovilización en 20° de flexión durante 4 semanas,32,38,40,44,46,49 ya que como señalan Michelis y Foster41 el fragmento fracturado está sometido a menos tracción entre 15 y 30° de flexión y la extensión hasta 0° provoca un desplazamiento del mismo. Sin embargo, otros autores han recomendado la inmovilización en extensión completa ya que en estos casos, al poner la rodilla en los últimos 5° de extensión los cóndilos femorales comprimen el fragmento, consiguiendo una reducción adecuada, la cual debe ser confirmada por fluoroscopia para determinar la posición de la rodilla que optimiza la reducción.36
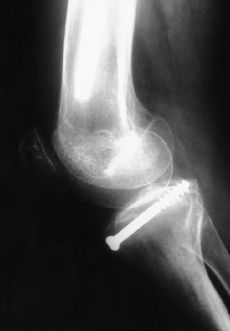
Las fracturas Tipo II, en las que no se consigue una reducción anatómica, deben tratarse quirúrgicamente mediante reducción y osteosíntesis.12,40 Todas las fracturas Tipos III, IV y V deben tratarse mediante reducción quirúrgica y osteosíntesis, habitualmente por artroscopia, empleando suturas, agujas o tornillos, recomendando una inmovilización postoperatoria de 3 semanas y descarga de 6 semanas (Fig. 1). No se recomienda la fijación transepifisaria debido al riesgo de provocar una lesión de la placa fisaria y una deformidad posterior en hiperextensión de la rodilla; para evitarlo algunos autores han recomendado realizar la sutura del fragmento al cuerno anterior del menisco medial o lateral.65
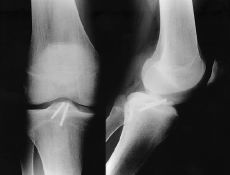
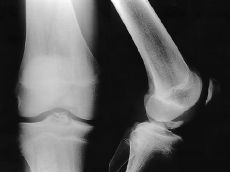
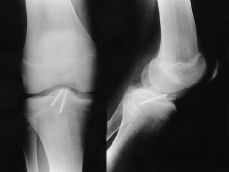
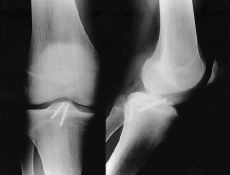
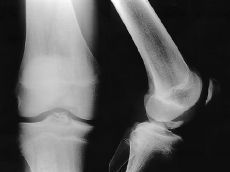
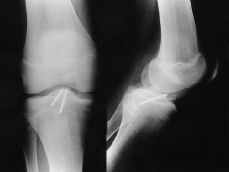
Figura 1. Niño de 14 años de edad con fractura de la espina tibial (Meyers y McKeever Grado III). A: Radiografías preoperatorias. B: Fijación artroscópica con dos tornillos de Whipple. C: Radiografía a las 10 semanas de evolución donde se aprecia consolidación de la fractura.
En general, los resultados clínicos tras la reducción adecuada de la espina tibial son buenos o excelentes.32,36,40 Así, Meyers y McKeever40 señalaron un 86% de resultados excelentes tras el tratamiento de las avulsiones de la eminencia tibial, aunque Smith,57sin embargo, indica que sólo el 47% de los pacientes estaban asintomáticos. Se ha descrito una mayor incidencia de laxitud residual del LCA tras el tratamiento de las avulsiones de la eminencia tibial,40,43,62 así como pérdida de los últimos grados de extensión de la rodilla.8,40 Baxter y Wiley8 emplearon un sistema de instrumentación para evaluar la laxitud residual tras las avulsiones de la espina tibial; en este estudio los autores encontraron que los pacientes con lesiones Tipo I tenían una laxitud residual mínima, mientras aquellos con lesiones Tipos II-V tuvieron diferencias significativas de 3 mm (a 90° de flexión) y 4 mm (a 20° de flexión), respectivamente, entre la extremidad lesionada y no lesionada. Todos los pacientes tuvieron un déficit de extensión en la extremidad lesionada, aunque ninguno de ellos refería una inestabilidad de rodilla. Los autores concluyen que a pesar de la reducción anatómica estas lesiones provocan un cierto grado de laxitud del LCA, y aunque sea asintomática origina una cierta limitación deportiva. Algunos autores han sugerido que previo a la avulsión de la eminencia tibial puede ocurrir un fallo secuencial de las fibras de colágeno del LCA, la cual podría originar una curación del mismo en un estado ligeramente más elongado.
Fractura-avulsión de la inserción femoral
La avulsión del LCA de su inserción en el cóndilo femoral es muy rara. Eady y cols. en 198217 y Corso y Whipple en 199614 describieron, respectivamente, dos casos diferentes en niños de 7 y 3 años de edad. El diagnóstico se puede realizar mediante la sospecha clínica y los estudios de imagen (radiografía y RM) o exploración artroscópica. El tratamiento recomendado es el anclaje mediante suturas y túneles óseos en el cóndilo externo, procurando no lesionar la placa fisaria. En el momento de realizar la intervención quirúrgica se debe estar seguro que se trata de una fractura-avulsión y no de una desinserción proximal del ligamento, ya que aunque el tratamiento sería similar en ambas casos el período de curación y de reincorporación a la práctica deportiva sería más prolongado.
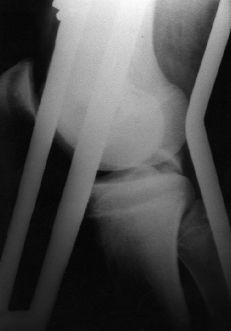
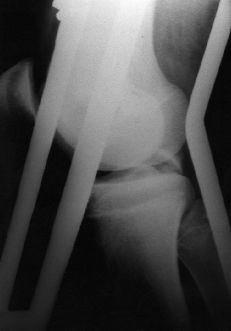
Figura 2. Niño de 15 años de edad con fractura avulsión del LCP y fractura asociada de la diáfisis del fémur. A: Radiografía preoperatoria. B: Radiografía a los 6 meses de evolución.
Roturas intraligamentarias
Las roturas intraligamentarias del LCA, aisladas o asociadas con otras roturas de ligamentos, son infrecuentes en niños con fisis abiertas.15,16,44La historia clínica señalará un traumatismo directo o indirecto, giros o deceleración con traumatismo en hiperextensión.22,55 Las lesiones aisladas habitualmente ocurren tras un cambio de posición brusco sin existir contacto asociado, mientras que cualquier traumatismo asociado en varo o valgo puede provocar una lesión de los ligamentos colaterales.
Clínicamente el arco de movilidad podría estar limitado por el derrame o el dolor provocado por la lesión asociada del ligamento colateral o menisco. Las maniobras de Lachman, Losee y el test del cajón en flexión-rotación son positivas y pueden obtenerse en un paciente colaborador.16,33,55 Las maniobras del jerk test y pivot shift se obtienen fácilmente en pacientes con roturas crónicas, pero pueden ser difíciles de obtener en pacientes con lesión aguda debido al dolor y al espasmo muscular. La palpación del trayecto de los ligamentos colaterales pueden detectar lesión de estas estructuras.16,33
El estudio radiológico de rutina o funcional es básico para diferenciar lesiones intraligamentarias, avulsiones o lesiones fisarias. La RM proporciona información adicional acerca de la localización de la lesión del LCA y la presencia asociada de lesión meniscal u ósea. El papel de la artroscopia como prueba diagnóstica confirmará la extensión y localización de la lesión del LCA y evaluará el estado de los meniscos y superficies articulares, aunque ésta nunca debe sustituir a una historia o evaluación clínica o de imagen.35
Lesiones agudas
Los niños con una rotura completa del LCA pueden ser divididos en dos grupos dependiendo del significado funcional de la laxitud. En el primer grupo se incluyen aquellos pacientes sin evidencia de inestabilidad funcional y capaces de participar en deportes sin síntomas de fallos. En el segundo grupo la rodilla presenta sensación de fallo durante las actividades diarias y deportivas; debido a que el nivel de actividad de un niño es difícil de restringir, estos pacientes presentarán una limitación significativa. Inicialmente no se puede determinar si el niño tendrá inestabilidad funcional, pero es esencial informar al paciente y a los padres que cada episodio de inestabilidad provocará lesión al menisco y cartílago articular, incluso aunque ellos no estén funcionalmente limitados.15,16
Los problemas que plantea la reconstrucción de una lesión del LCA en niños es que cualquier procedimiento quirúrgico que se diseñe para controlar su función de pivote puede lesionar la placa fisaria y provocar una deformidad angular y una discrepancia de longitud de la pierna.16,32 La determinación adecuada del potencial de crecimiento de las fisis del fémur distal y tibia proximal requiere la evaluación de varios factores. Es importante revisar la historia familiar para determinar la altura de los padres y parientes. La presencia o ausencia de caracteres sexuales secundarios proporciona información en cuanto a la madurez esquelética; el método de Tanner-Whitehouse determina para cada paciente si el crecimiento esquelético está avanzado o retrasado (madurez esquelética). También puede emplearse el atlas de Greulich y Pyle en una radiografía de muñeca para determinar la edad esquelética, conociendo la variabilidad inherente de 6-12 meses en este sistema. Además habrá que revisar las radiografías simples y determinar si las fisis de fémur y tibia están abiertas o cerradas; si hubiera alguna duda sobre esto la RM puede clarificarlo.
El tratamiento de una rotura aguda del LCA en un paciente con fisis abiertas es controvertido. Por esta razón se recomienda intentar retrasar el tratamiento quirúrgico, modificando el estilo de vida del niño, lo que no siempre es fácil, hasta que se haya completado el crecimiento del fémur distal y tibia proximal y se pueda realizar con seguridad una reconstrucción isométrica. Dado que el 77% de la población presenta una discrepancia media de longitud de las piernas de 7 mm, De Lee16recomienda tratar a los pacientes que tienen un potencial de crecimiento menor de 1 cm como adultos y realizar perforaciones a través de las placas fisarias sin riesgo de desarrollar una discrepancia de longitud significativa. Normalmente una dismetría de 1 cm se puede compensar con un alza en el zapato.
En pacientes con potencial de crecimiento mayor de 1 cm es necesario una evaluación completa de la rodilla incluyendo RM y artroscopia. La artroscopia se realiza para confirmar la localización y magnitud de la rotura del LCA y para valorar el estado de los meniscos; si existiera una desinserción periférica de éstos es obligada su reinserción. Si el menisco tiene una rotura intrameniscal y su reparación es técnicamente posible, incluso en la zona blanca-blanca, se recomienda su realización. Sólo cuando la rotura meniscal es irreparable la excisión del fragmento es el tratamiento indicado. Si en la artroscopia se observa una avulsión proximal o distal del LCA (con o sin hueso) debe realizarse su reparación mediante suturas tipo Bunnell a través del ligamento pasándolos por túneles labrados en las epífisis femoral y tibial evitando las fisis.38 Estos pacientes son inmovilizados con la rodilla flexionada 10-30° durante 3 se-manas, seguido por ejercicios con ganancia progre-siva de la movilidad en una férula articulada durante otras 3 semanas, autorizándose posteriormente la carga.64
Si se observa una rotura intraligamentaria sin rotura de los ligamentos colaterales en un paciente con potencial de crecimiento se recomienda el tratamiento conservador. Si hay una lesión meniscal reparable asociada en estos pacientes el menisco debe ser reparado y el LCA tratado ortopédicamente. Una vez conseguido el arco completo de movilidad y la potenciación muscular, se permite incrementar la actividad autorizando la carrera a las 12 semanas; no se permitirán deportes de aceleración y desaceleración ni incluso con una ortesis.
DeLee16 recomienda la reparación aguda para roturas intraligamentarias aisladas del LCA en niños, cuando hay laxitudes Grado 3+ con las maniobras de Lachman y pivot shift o con lesiones asociadas de los ligamentos colaterales. El método de tratamiento recomendado es el descrito por Marshall y cols.,38 que consiste en colocar suturas en el cabo distal del LCA y anclarlo a través de dos túneles que no atraviesan la fisis, en el fémur, realizar sutura simple del cabo proximal, suturar el paquete adiposo de Hoffa al LCA y realizar una plastia extraarticular con la cintilla iliotibial; posteriormente el paciente se mantiene en una ortesis, autorizando sólo la movilidad entre 30 y 70° de flexión durante 4 semanas, continuando con movilización progresiva y rehabilitación muscular.
Lesiones crónicas
En niños con laxitud e inestabilidad crónica del LCA durante las actividades de la vida diaria la decisión de realizar o no un tratamiento quirúrgico está basado en la frecuencia de episodios de giving way.32,40 Aunque es difícil cuantificar el verdadero valor del tratamiento ortopédico, la mayoría de autores están de acuerdo en que a pesar de una rehabilitación adecuada y protección con ortesis, la mayoría de los pacientes activos desarrollan inestabilidad sintomática, incapacidad para volver al deporte, roturas meniscales y secuelas a largo plazo secundarias al daño articular.
Angel y Hall1 y otros42 revisaron 22 niños con lesión del LCA con un seguimiento medio de 51 meses y ninguno con una rotura completa fue capaz de volver al deporte al mismo nivel prelesional. También las secuelas a largo plazo fueron evidentes, incluyendo episodios repetidos de giving way, lesión meniscal o artrosis precoz. Graft y cols.26 encuentran que tras un seguimiento de 2 años los ocho pacientes de la serie tuvieron síntomas de giving way y siete de ellos desarrollaron nuevas lesiones meniscales.
Por ello, en pacientes con inestabilidad crónica del LCA de grado moderado (Lachman Grados I o II), que tienen un potencial de crecimiento significativo (> 2 cm) y en quienes el tratamiento conservador ha fracasado, se recomienda la reconstrucción con una plastia extraarticular como el método de Marshall y cols.38 Este procedimiento es eficaz para proteger el menisco de una lesión posterior y prevenir el fenómeno de pivot shift en adultos y niños. Es importante cerrar completamente el defecto en la banda iliotibial para restaurar la estabilidad lateral; si esto no se hace cualquier procedimiento extraarticular que simplemente pase la banda iliotibial alrededor del ligamento colateral lateral puede provocar una tensión excesiva en la placa epifisaria distal del fémur y provocar una separación de la placa durante la rehabilitación postoperatoria. Si esta plastia se elongara con el tiempo, más tarde puede realizarse un procedimiento intraarticular cuando se haya cerrado la placa de crecimiento. Sin embargo, los resultados a largo plazo de diferentes series26,39,40 señalan que un alto porcentaje de pacientes tratados con plastias extraarticulares experimentaban sensación moderada de inestabilidad al realizar deporte y que esto se iba deteriorando con el tiempo, por lo que hay que ser cautos en su indicación.
En una rodilla con una laxitud anterior crónica marcadamente patológica (Lachman Grado III o un desplazamiento de 8 mm o más con el KT-1000) la reconstrucción extraarticular aislada no proporciona suficiente estabilidad para la rodilla. En esta situación algunos autores aconsejan realizar pequeños túneles (6-8 mm) a través de la placa fisaria de la tibia y colocar una plastia de tendones isquiotibiales a lo largo de este túnel y anclarlo over the top en el fémur. Es previsible que estos pequeños túneles rellenos de tejidos blandos (tendones), sobre todo si están colocados centralmente en la placa fisaria, no provocarán un cierre precoz de ésta y anomalías del crecimiento. Sin embargo, este procedimiento tiene un riesgo potencial y no existen series numerosas de pacientes con suficiente seguimiento que lo avalen, aunque sí hay series experimentales27,59 que muestran lesión de la placa fisaria femoral y tibial (12 y 4%) al realizar túneles de 2 mm. Por ello es preferible realizar una reconstrucción intraarticular modificada como la descrita por Bergfeld y la modificación de Drez, ya que no lesionan las fisis de alrededor;16 este procedimiento origina una reconstrucción que no es isométrica en los lugares de inserción en fémur y tibia, lo que podría llevar a fracaso de la plastia debido a pérdida de movilidad o inestabilidad recurrente. La realización de una escotadura en la tibia origina una colocación más isométrica de la plastia en la posición tibial, aunque debe tenerse precaución para no lesionar la placa fisaria durante la realización de esta escotadura. Parker y cols.36 señalan sus resultados con esta técnica en cinco pacientes tras un seguimiento de 33 meses; cuatro de ellos volvieron al nivel previo de actividad, aunque la medición instrumentada de la laxitud mostró una diferencia lado-lado de 3,6 cm ± 1,9 mm. Otra posibilidad es realizar la técnica descrita por Brief,9 en la que el semitendinoso y el recto interno se dejan anclados distalmente y se introducen en la rodilla por debajo del cuerno anterior del menisco interno, fijándolo con grapas en el condilo femoral en la posición over the top; en todos los pacientes de su serie se asoció una tenodesis extraarticular de la banda iliotibial. Los resultados de nueve pacientes con una edad media de 17,2 años y tras un seguimiento entre 3 y 6,5 años mostró que ningún paciente tenía pivot shift y que ocho de los nueve pacientes no presentaban inestabilidad. Con la evolución, los pacientes mostraron maniobras de Lachman y cajón anterior de 1+, lo que indica elongación de la plastia; seis de los pacientes fueron capaces de volver a realizar deporte a nivel prelesional, pero con precaución y ortesis.
Al igual que en adultos, las técnicas de reconstrucción intraarticular con túneles transepifisarios también se han empleado en pacientes esqueléticamente inmaduros.13,35,37,39 La mayoría de las series emplean injertos de partes blandas como isquiotibiales, tendón de Aquiles o aloinjerto de fascia lata, aunque el hueso-tendón-hueso de tendón patelar también se ha utilizado.12,39
Lipscomb y Anderson35 revisan 54 pacientes (11 con fisis abiertas y 13 con fisis parcialmente cerradas) en los que se hizo una reconstrucción con semitendinoso y recto interno y túneles femoral y tibial. Tras un seguimiento de 35 meses, 15 de los 24 habían vuelto a su nivel deportivo prelesional. Las radiografías mostraron una discrepancia de longitud de 5-10 mm en cinco pacientes, de 13 mm en uno y de 20 mm en otro. Cuando se consideran estas pequeñas dismetrías hay que recordar que el 77% de la población normal tiene una diferencia de longitud de las piernas de 7 mm y que en el 7-8% de la población normal esta diferencia puede llegar a 12,5 mm o más.
En 1994, McCarrol y cols.39 señalan su experiencia con 60 pacientes y proponen un protocolo de tratamiento para lesiones del LCA en enfermos esqueléticamente inmaduros.
En general, pacientes en un estadio I-II de Tanner con evidencia de fisis ampliamente abiertas, sin brote puberal y una diferencia significativa de altura (10-15 cm) con respecto a sus familiares se tratan ortopédicamente; 38 pacientes con estos criterios fueron tratados inicialmente con un programa de rehabilitación, ortesis y modificación de la actividad durante un tiempo medio de 29 meses (mínimo: 3 y máximo: 120 meses), observando roturas meniscales sintomáticas en 27 de 28 pacientes.
En pacientes con evidencia radiológica de madurez esquelética, altura similar a sus parientes, brote puberal y un estadio de Tanner de al menos IV se recomienda la plastia hueso-tendón-hueso con túneles de 10 mm, observando unos buenos resultados en 55 de 66 pacientes sin evidencia de trastorno del crecimiento o deformidades angulares. Resultados similares fueron obtenidos por Andrews y cols.3 en 1994 utilizando aloinjertos de 7 mm de fascia lata o tendón de Aquiles a través de un túnel tibial y en la posición over the top en el fémur.
Lo y cols.37 publican una serie de 19 pacientes con lesión del LCA, esqueléticamente inmaduros, en los que cinco tenían las fisis ampliamente abiertas; la edad media de este grupo era de 12,9 años, teniendo el paciente más joven 8 años en el momento de la reconstrucción. En todos los pacientes se hicieron túneles tibiales de 6 mm o menos a través de la placa de crecimiento colocando la plastia en el fémur en la posición over the top. Todos los injertos eran de partes blandas (tres con isquiotibiales y dos empleando cuádriceps-fascia prepatelar-tendón patelar) y en cuatro se reforzó con plastia sintética de Kennedy-Lad. Tras un seguimiento de 7,4 años ningún paciente tuvo maniobras de Lachman, pivot shift o cajón anterior positivo. La medición instrumentada de la laxitud mostró diferencias menores de 3 mm y la RM evidenció que en cuatro de los pacientes las fisis se habían cerrado de manera simétrica y una permanecía abierta; las radiografías no mostraron dismetrías significativas (0,8 ± 3,4 mm) o deformidades angulares. Cuatro de los cinco pacientes volvieron a su nivel previo de actividad prelesional y uno sólo pudo participar en actividades ligeras: la ganancia de altura postoperatoria fue de 14,3 cm (mínimo: 7,5 y máximo: 28,5 cm), lo que estaba acorde con el desarrollo esperado del grupo.
Por tanto, es evidente que la reconstrucción intraarticular con injertos de tejidos blandos puede ser realizado con poco riesgo de lesión fisaria, mientras que el empleo de injertos óseos a través de las fisis en pacientes esqueléticamente inmaduros deben estar contraindicados cuando hay un potencial de crecimiento.
Ligamento cruzado posterior
La lesión del LCP es una lesión rara en adultos y mucho menos frecuente en niños.46 Sólo hay algunos casos descritos en la literatura de lesiones del LCP en niños menores de 15 años,8,25,52,61 por eso en el momento actual los déficit funcionales debidos a la ausencia del LCP en la rodilla de pacientes esqueleticamente inmaduros son poco conocidos. Anatómicamente el LCP está dividido en dos fascículos: un fascículo anterior de gran tamaño y un fascículo posterior más pequeño que se inserta en la región posterior de la tibia. La banda anterior se tensa en flexión, mientras el fascículo posterior se tensa en extensión. Debido a que el LCP es dos veces más resistente que el LCA,32 esto explica lo infrecuente de su lesión.
El LCP controla la traslación posterior de la tibia sobre el fémur y ayuda a estabilizar la rodilla en flexión; contribuye en un 95% a limitar la fuerza de desplazamiento del cajón posterior. El LCP puede lesionarse por dos mecanismos diferentes: primero, por un desplazamiento posterior forzado con la tibia fija sobre el fémur y con la rodilla en 90° de flexión, y segundo, por una lesión en hiperextensión de la rodilla. Durante la hiperextensión, los cóndilos femorales se deslizan posteriormente sobre la tibia y el cóndilo femoral medial presiona contra el LCP, el cual se elonga o estira. El LCP permite un desplazamiento posterior adicional del fémur, pero si la fuerza de hiperextensión continúa a partir de los 30° se produce una rotura o una avulsión del LCP. Se ha descrito un tercer mecanismo de lesión provocado por una caída con la rodilla en flexión de 90° y el pie en flexión plantar,16y con un traumatismo directo sobre la cresta tibial anterior, siendo la hiperflexión de la rodilla y no el golpe sobre la cresta tibial lo que provoca la lesión del LCP.
Tras una lesión aguda aislada del LCP es esencial una exploración neurológica y vascular de la extremidad afectada, observando que habitualmente no existe derrame debido a la localización intrasinovial y extracapsular del LCP. La rodilla inicialmente es dolorosa y existe limitación de la movilidad, aunque en 2-3 días el dolor disminuye y mejora el arco de movimiento. Los signos clásicos de recurvátum o cajón posterior pueden inicialmente estar ausentes debido a la estabilidad proporcionada por la cápsula posterior y los ligamentos de Wrisberg y Humphry.5 El signo más preciso para diagnosticar una rotura aguda de LCP es el test cajón activo del cuádriceps; sin embargo, la sensación final observada con la maniobra del Lachman posterior también es útil para evaluar estas lesiones. La palpación de la pérdida del relieve normal del platillo tibial cuando al rodilla está en 90° de flexión también es un signo adecuado de lesión del LCP. Recientemente, Owens44 ha descrito un nuevo test, el pivot shift posteromedial, que demuestra la ruptura del LCP.
Las radiografías también juegan un papel importante en el diagnóstico, ya que las proyecciones simples pueden detectar fracturas avulsiones en las inserciones femoral o tibial del LCP,24 aunque la prueba más adecuada para determinar la localización de la lesión es la RM.
Tratamiento
La localización de la lesión del LCP es crítica en la planificación del tratamiento. Las lesiones debidas a una avulsión distal o proximal se deben reparar quirúrgicamente en las primeras 3 semanas, con grandes posibilidades de mantener la estabilidad,17 mientras las roturas intraligamentarias no tienen una mejor reparación primaria que las del LCA.8,51
La artroscopia se emplea para confirmar la localización de la lesión del LCP, para evaluar la patología meniscal y para visualizar las superficies condrales. Si el LCP está avulsionado del fémur o la tibia se repara con suturas intraepifisarias o mediante fijación con tornillos de las avulsiones óseas.12,24,32Diferentes autores señalan una inestabilidad y laxitud persistente de la rodilla en adultos después de la reconstrucción de avulsiones del LCP;29,33 esta laxitud es debida a la deformidad intersticial del ligamento previo a la avulsión. Las roturas intraligamentarias aisladas no se reparan porque la reparación a esta edad no ha demostrado ser mejor que cuando sean adultos;21 en estos casos el tratamiento conservador, incluyendo la restauración del grado de movilidad y potencia muscular de cuádriceps e isquiotibiales, es el tratamiento recomendado. Si hay inestabilidad funcional o dolor o si las radiografías detectan signos incipientes de artrosis habrá que tomar en consideración la reconstrucción del LCP después de que el crecimiento haya finalizado.
Si el paciente tiene una lesión completa asociada de alguno de los ligamentos colaterales, el ligamento colateral se debe reparar quirúrgicamente y el LCP sólo se operará si está avulsionado del fémur o de la tibia. Si el LCP presenta una rotura intraligamentaria y todavía existe potencial de crecimiento, el ligamento debe reparase utilizando una técnica similar a la descrita por Marshall y cols. para el LCA;37 si a pesar de ello hubiera una laxitud residual clínicamente significativa, el LCP se podría reconstruir utilizando una plastia de tendón patelar cuando haya finalizado el crecimiento.
Bibliografía
1. Adler, GG; Hoekman, RA, y Beach, DM: Drop leg Lachman test. A new test of anterior knee laxity. Am J Sports Med, 23: 320-323, 1995.
2. Amillo, JR; Dotz, C; Monreal, M; García Díez, F; Villar, L, y Pedrola, V: Segond''s fracture at the knee level. Rev Chir Orthop, 77: 551-554, 1991.
3. Andrews, M; Noyes, FR, y Barber-Westin, SD: Anterior cruciate ligament allograft reconstruction in the skeletally immature athlete. Am J Sports Med, 22: 48-54, 1994.
4. Angel, KR, y Hall, DJ: Anterior cruciate ligament injury in children and adolescents. J Arthrosc Rel Sur, 5: 197-200, 1989.
5. Arnoczky, SP, y Warren, RF: Anatomy of the cruciate ligaments. En: Fedgin, JA, Jr. (Ed): The Cruciate Ligaments. New York. Churchill Livingstone, 1988, 175-179.
6. Barry, KP; Mesgarzadeh, M; Triolo, J; Moyer, R; Tehranzadeh, J, y Bonakdarpour, A: Accuracy of MRI patterns in evaluating anterior cruciate ligament tears. Skel Radiol, 25: 365-370, 1996.
7. Baxter, MP, y Wiley, JJ: Fractures of the tibial spine in children. J Bone Joint Surg, 70B: 228-230, 1988.
8. Bianchi, M: Acute tears of the posterior cruciate ligaments: Clinical study and results of operative treatment in 27 cases. Am J Sports Med, 11: 308-314, 1983.
9. Brief, LP: Anterior cruciate ligament reconstruction without drill holes. Arthroscopy, 7: 350-357, 1991.
10. Bright, RV: Physeal injury. En: Rockwood, CA; Wilkins, KE, y King, R (Eds): Fractures in Children.Philadelphia. J. B. Lippincott, 1984, 87-172.
11. Butler, DL; Noyes, FR, y Grood, ES: Ligamentous restraints to anterior posterior drawer in the human knee. J Bone Joint Surg, 62A: 259-270, 1980.
12. Canosa, R, y Fernández, J: Injuries to meniscus and ligaments. En: De Pablos, J (Ed): The Immature Knee. Barcelona. Masson, 1998, 242-262.
13. Clancy, WG; Shlebourne, KD,y Zoellner, GB: Treatment of knee joint instability secondary to rupture of the posterior cruciate ligament. J Bone Joint Surg, 61A: 310-322, 1983.
14. Corso, SJ, y Whipple, TL: Avulsion of the femoral attachment of the anterior cruciate ligament in a 3-year-old boy. Arthroscopy, 12: 95-98, 1996.
15. DeLee, JC: ACL insufficiency in children. En: Feagin, JA, Jr (Ed): The Cruciate Ligaments.New York. Churchill Livingstone, 1988, 439-447.
16. DeLee, JC: Ligamentous injury of the knee. En: Stanitski, CL; DeLee, JC, y Drez, D, Jr (Eds): Pediatric and Adolescents Sports Medicine. Philadelphia. W. B. Saunders, 1994, 406-432.
17. Eady, JL; Cardenas, CD, y Sopa, D: Avulsion of the femoral attachment of the anterior cruciate ligament in a seven year old child. J Bone Joint Surg, 64A: 1376-1378, 1982.
18. Ehrlich, MG, y Strain, RE: Epiphyseal injuries about teh knee. Orthop Clin North Am, 10: 91-103, 1979.
19. Eilert, RE: Arthroscopy of the knee joint in children. Orthop Rev, 5: 61-65, 1976.
20. García, A, y Neer, CS: Isolated fractures of the intercondylar eminence of the tibia. Am J Surg, 95: 593-598, 1958.
21. Giorgi, B: Morphologic variations of the intercondylar eminence of the knee. Clin Orthop, 8: 209-217, 1956.
22. Glancy, GL: The injured knee in the adolescent. J Musc Med, 14-27. 1986.
23. Gollehon, DL; Torzilli, PA,y Warren, RF: The role of the posterolateral and cruciate ligaments in the stability of the human knee. J Bone Joint Surg, 69A: 233-242, 1987.
24. Gómez, E; De Lee, JC, y Farney, WC: Incidence of injury in Texas girls high school basketball. Am J Sports Med, 24: 684-687, 1996.
25. Goodrich, A, y Ballard, A: Posterior cruciate ligament avulsion associated with ipsilateral femur fracture in a 10-year-old child. J Trauma, 28: 1393-1396, 1988.
26. Graft, BK; Lange, RH, y Fujisaki, CK: Anterior cruciate ligament tears in skeletally immature patients: Meniscal pathology at presentation and after attempted conservative treatment. Arthroscopy, 8: 229-233, 1992.
27. Guzzanti, V; Falciglia, F,y Gigante, A: The effect of intra-articular ACL reconstruction on the growth plates of rabbits. J Bone Joint Surg, 76B: 960-963, 1994.
28. Halpern, B; Thompson, N, y Curl, WW: High school football injuries: Identifying the risk factors. Am J Sports Med, 15: 113-117, 1987.
29. Hughston, JC, y Norwood, LA: The posterolateral drawer test and external rotational recurvatum test for posterolateral rotatory instability of the knee. Clin Orthop, 147: 82-87, 1980.
30. Indelicato, PA:Non-operative treatment of complete tears of the medial collateral ligament of the knee. J Bone Joint Surg, 65A: 323-329, 1983.
31. Johansson, E, y Aparisi, T: Congenital absence of the cruciate ligaments. Clin Orthop, 162: 108-111, 1982.
32. Kannus, P, y Jarvinen, M: Knee ligaments injuries in adolescents. J Bone Joint Surg, 70B: 772-776, 1988.
33. Kennedy, JC (Ed): The Injured Adolescent Knee. Baltimore. Williams & Wilkins, 1979.
34. Liu, SH; Osti, L; Henry, M,y Bocchi, L: The diagnosis of acute complete tears of the anterior cruciate ligament. Comparison of MRI, arthrometry and clinical examination. J Bone Joint Surg, 77B: 586-588, 1995.
35. Lipscomb, AB, y Anderson, AF: Tears of the anterior cruciate ligaments in adolescents. J Bone Joint Surg, 68A: 19-28, 1986.
36. Lo, IKY; Bell, DM, y Fowler, PJ: Anterior cruciate ligament injuries in the skeletally immature patient. En: Cannon, WD (Ed): AAOS Instruct Course Lect 47. Rosemont, 1998, 351-359.
37. Lo, IKY; Fowler, PJ, y Miniaci, A: The outcome of operatively treated anterior cruciate ligament disruptions in the skeletally immature. Arthroscopy, 13: 627-634, 1997.
38. Marshall, JL; Warren, RF,y Wickiewicz, TL: The anterior cruciate ligaments: A technique of repair and reconstruction. Clin Orthop, 143: 98-106, 1979.
39. McCarroll, JR; Retting, AC,y Shelbourne, KD: Anterior cruciate ligaments injuries in the young athlete with open physes. Am J Sports Med, 16: 44-47, 1988.
40. Meyers, MH, y McKeever, FM: Fracture of the intercondylar eminence of the tibia. J Bone Joint Surg, 52A: 1677-1684, 1970.
41. Micheli, LJ, y Foster, TE: Acute knee injuries in the immature athlete. En: Heckman, JD (Ed): AAOS Instruct Course Lect 42. Rosemont, 1993, 473-481.
42. Mizuta, H; Kubota, K, y Shiraishi, M: The conservative treatment of complete tears of the anterior cruciate ligament in skeletally immature patients. J Bone Joint Surg, 77B: 890-894, 1995.
43. Molander, ML; Walkin, G, y Wikstnd, I: Fracture of the intercondylar eminence of the tibia. A review of 35 patients. J Bone Joint Surg, 63B: 89-91, 1981.
44. Norwood, LA, y Hughston, JC: Combined anterolateral-anteromedial rotatory instability of the knee. Clin Orthop, 147: 62-67, 1980.
45. Owens, TC: Posteromedial pivot shift of the knee: A new test for rupture of the posterior cruciate ligament. A demonstration in six patients and a study of anatomical specimens. J Bone Joint Surg, 76A: 532-539, 1994.
46. Parker, AW; Drez, D, Jr, y Cooper, JL: Anterior cruciate ligament injuries in patients with open physes. Am J Sports Med, 22: 44-47, 1994.
47. Parolie, JM, y Bergfeld, JA: Long term results of nonoperative treatment of isolated posterior cruciate ligament injuries in the athlete. Am J Sports Med, 14: 31-38, 1986.
48. Rang, M (Ed): Children''s Fractures. Philadelphia. J. B. Lippincott, 1974.
49. Rask, BP, y Micheli, LJ: Knee ligament injuries and associated derangements in children and adolescents. En: Fu, FH; Harner, CD; Vince, KG (Eds): Knee Surgery. Baltimore. Williams & Wilkins, 1995, 365-381.
50. Rinaldi, E, y Mazzarella, F: Isolated fracture avulsion of the tibial insertions of the cruciate ligament of the knee. Ital J Orthop Traumatol, 6: 77-83, 1980.
51. Ringer, JL, y Fay, MJ: Acute posterior cruciate ligament insufficiency in children. Am J Knee Surg, 3: 192-203, 1990.
52. Roberts, JM: Fractures and dislocations of the knee. En: Rockwood, CA; Wilkins, KE, y King, R (Eds): Fractures in Children. Philadelphia. J. B. Lippincott, 1984, 891-945.
53. Salter, RB (Ed): Textbook of Disorders and Injuries of the Musculoskeletal System. Baltimore. William & Wilkins, 1970.
54. Schaefer, RA; Eilert, RE,y Gilloghy, SD: Disruption of the anterior cruciate ligament in a 4-year-old child. Orthop Rev, 22: 725-727, 1993.
55. Sisk, TD: Knee injuries. En: Crenshaw, AH (Ed): Campbell''s Operative Orthopaedics. St. Louis. C. V. Mosby, 1987, 2283-2496.
56. Skak, SV; Jensen, TT, y Poulsen, TD: Epidemiology of knee injuries in children. Acta Orthop Scand, 58: 78-81, 1987.
57. Smith, JB: Knee stability after fractures of the intercondylar eminence of the tibia. J Pediatr Orthop, 4: 462-464, 1984.
58. Snearly, WN; Kaplan, PA, y Dussault, RG: Lateral compartment bone contusions in adolescents with intact anterior cruciate ligaments. Radiology, 198: 205-208, 1996.
59. Stadlemaier, DN; Arnoczky, SP, y Dodds, H: The effect of drilling and soft tissue grafting across open growth plates: A histologic study. Am J Sports Med, 23: 431-435, 1995.
60. Stanitski, CL; Harvell JC,y Fu, F: Observations on acute hemarthrosis in children and adolescents. J Pediatr Orthop, 13: 506-510, 1993.
61. Suprock, MD, y Rogers, VP: Posterior cruciate avulsion in a 4-year-old boy. Orthopaedics, 13: 659-662, 1990.
62. Tolo, VT: Congenital absence of the menisci and cruciate ligament of the knee. J Bone Joint Surg, 63A: 1022-1023, 1981.
63. Vahasarja, V; Kinnuen, P,y Serlo, W: Arthroscopy of the acute traumatic knee in children. Prospective study of 138 cases. Acta Orthop Scand, 64: 580-582, 1993.
64. Warner, JJP, y Micheli, LJ: Pediatric and adolescent musculoskeletal injuries. En: Grana, WA, y Kalenak, A (Eds): Clinical Sports Medicine. Philadelphia, PA. W. B. Saunders, 1991, 490-498.
65. Wiley, JJ, y Baxter, MP: Tibial spine fractures in chidren. Clin Orthop, 255: 54-60, 1990.
66. Zaricznyj, B: Avulsion fracture of the tibial eminence: Treatment by open reduction and pinning. J Bone Joint Surg, 59A: 1111-1115, 1977.