Las metástasis a nivel occipito-cervical corresponden solo al 0,5% de las metástasis del raquis. El manejo de estas lesiones es complejo y conlleva múltiples estudios radiológicos, tales como la radiología simple, la tomografía computarizada (TAC) o la resonancia magnética (RM). Ante la sospecha de afectación vascular también será recomendable la realización de pruebas que valoren la permeabilidad vascular (angio-TC, angio-RM). Este tipo de lesiones, debido a su compleja localización, puede precisar distintos tipos de vías de abordaje; comúnmente será el abordaje posterior, pero en ocasiones se necesitarán abordajes anteriores o anterolaterales asistidos por cirujanos maxilofaciales u otorrinolaringólogos para una correcta exéresis de la tumoración. El dolor con los giros puede orientarnos al diagnóstico en una columna inestable. La RM es la prueba de elección para diagnosticar y estudiar estas lesiones. La presencia de inestabilidad o de clínica neurológica progresiva es indicación de cirugía.
Occipito-cervical metastases correspond to 0.5% of spinal metastases. The management of these lesions is complex and involves multiple radiological studies, such as simple radiology, computed tomography (CT), magnetic resonance imaging (MRI). Is vascular involvement is suspected, tests to assess vascular permeability are also recommended (angioCT). This type of lesion, due to its complex location, may require different types of approaches, commonly it will be the posterior approach, but sometimes anterior or anterolateral approaches will be needed assisted by maxillofacial surgeons or otorhinolaryngologists for correct excision of the tumor. Pain with head turning can guide us to the diagnosis in an unstable spine. Magnetic resonance is the test of choice to diagnose and study these lesions. The presence of instability or progressive neurological symptoms are an indication for surgery.
La columna vertebral es el lugar más frecuente de localización de metástasis óseas, que afectan a la columna cervical hasta en el 15%, pero solo el 0,5% a nivel occipito-cervical. Los tumores de la unión occipito-cervical se definen según la afectación de los cóndilos y/o de la columna atlo-axoidea1,2. La supervivencia media de los pacientes con metástasis raquídeas es de 10meses, por lo que, en general, el objetivo será un control local de la enfermedad, reducir el dolor, mejorar la función neurológica y mantener la estabilidad. El tratamiento de las metástasis a nivel occipito-cervical supone un reto terapéutico importante, dada la peculiar anatomía de la zona y las estructuras neurovasculares que pueden estar afectadas3.
Para realizar un correcto tratamiento de estos pacientes deben tenerse en cuenta: la extensión intrarraquídea, que determinará la posibilidad de resección oncológica; el estado neurológico y general del paciente, así como la histología de la tumoración inicial, diferenciando entre tumoraciones agresivas de difícil control oncológico, como el cáncer de páncreas o gástrico, de tumoraciones con mejor control a largo plazo y menor agresividad, como el de mama. La aparición de una compresión medular condiciona la calidad de vida del paciente, por lo que, independientemente de las escalas de valoración pronóstica utilizadas, puede estar indicada la cirugía. No es infrecuente que un paciente debute con una lesión neurológica con una metástasis y una tumoración de origen desconocido, lo cual complica más la toma de decisiones4.
El origen de la metástasis tiene una importancia capital. De hecho, tumores como el linfoma, el mieloma o el plasmocitoma van a responder muy bien al tratamiento mediante radioterapia, lo que permitirá reducir el tamaño tumoral, mejorar la lesión neurológica, si es el caso, y permitir, si está indicada, la cirugía en casos de inestabilidad de la región afectada. La vascularización del tumor también debe ser tenida en cuenta, dado que carcinomas renales, tiroideos o hepatocelulares están muy vascularizados y deberá plantearse previamente la posibilidad de embolización de estos.
Diagnóstico clínicoLa clínica de tumores localizados en la charnela cervico-occipital suele ser muy anodina, progresando de forma muy lenta, haciendo que el diagnóstico se retrase y ya tenga lugar cuando estos tumores tienen un mayor tamaño. La presentación clínica más frecuente es el dolor cervical y la neuralgia occipital, así como cefaleas a nivel suboccipital y retroauricular. El dolor con las rotaciones se encuentra presente hasta en el 90% de los casos cuando existe afectación occipito-cervical5. La presencia de mielopatía, sin embargo, es rara, estando presente entre el 0 al 22% de los casos, debido a que el canal medular es muy espacioso en esta región.
Diagnóstico por imagenLa primera prueba a realizar será la radiografía simple, para comprobar una correcta alineación de la columna cervical. En la mitad de los casos no encontraremos ningún hallazgo patológico, y en otros puede mostrar áreas líticas o esclerosas, así como alteraciones en la alineación.
La TAC y sus reconstrucciones servirán para definir la lesión lítica; se valorarán los planos coronal, sagital y axial para analizar el grado de destrucción ósea, así como la afectación de elementos que puedan alterar la estabilidad de la charnela cervico-occipital (cóndilos). La TAC también es fundamental para una correcta planificación preoperatoria, para planificar las zonas de resección y su relación con estructuras a preservar.
Ante la sospecha de afectación vascular o en casos en que la tumoración sea próxima a estructuras vasculares se recomienda la realización de angio-TC o angio-RM, donde se comprobará la relación con las arterias vertebrales y las carótidas, permitiendo una cirugía más segura.
La prueba diagnóstica por excelencia en este tipo de tumores será la resonancia magnética (RM), y mediante las distintas secuencias se podrá hacer un diagnóstico probable de su naturaleza, así como un mayor análisis del estado de partes blandas circundantes, tales como los ligamentos. De igual forma es necesario un estudio de extensión completo, dado que en la toma de decisiones del manejo de estos pacientes influyen factores como la presencia de metástasis viscerales y de metástasis óseas en otras localizaciones.
Manejo: radiación versus cirugíaEl manejo de las metástasis vertebrales varía constantemente debido a los avances en los distintos tipos de tratamiento adyuvante y al mejor control general de la enfermedad. En general, se planteará tratamiento quirúrgico en pacientes con más de 6-12meses de expectativa de vida (por debajo de los 3meses parece más controvertida su indicación)6, así como en aquellas columnas con inestabilidad o con clínica neurológica progresiva.
Bilsky et al.5 recomendaron un tratamiento no quirúrgico en pacientes con una correcta alineación y/o subluxación mínima, independientemente de la histología y de la radiosensibilidad tumoral. Se indicaría cirugía en aquellos casos con criterios de inestabilidad, entre los que encontramos: desplazamiento atlo-axoideo >5mm, una destrucción condilar unilateral del 70%, una destrucción condilar bilateral >50%, angulación >11° con desplazamiento de >3,5mm, o con dolor persistente a pesar de la radioterapia.
En los casos en que el tratamiento conservador es de elección, debemos tener en cuenta que la radioterapia tiene mejor resultado en metástasis de próstata y de mama, y peores en metástasis renales y pulmonares, y que se obtienen resultados similares con una sola dosis (8Gy) y con dosis fraccionadas de radiación, considerando en determinados casos la posibilidad de radiocirugía estereotáctica.
La quimioterapia hormonal adyuvante tendrá su papel en tumores hormono-sensibles (mama, tiroides y carcinomas pulmonares de células pequeñas).
Es imprescindible un manejo multidisciplinar entre oncólogos, patólogos, radiólogos, radioterapeutas, anestesistas y cirujanos para llegar a la mejor decisión en cada paciente.
Escalas de valoración e inestabilidadExisten multitud de escalas de valoración pronóstica, destacando la de Baue, la de Tokuhashi y la de Tomita.
En la escala modificada de Bauer7,8 se da 1 punto para cada uno de los siguientes factores pronósticos: 1)ausencia de metástasis en órganos internos; 2)metástasis esquelética solitaria; 3)ausencia de cáncer de pulmón, y 4)tumor primario de mama, riñón, linfoma o mieloma múltiple. El total de puntos se clasifica en tres grupos pronósticos, con una media de supervivencia global de 4,8 (puntuación entre 0 y 1), 18,2 (puntuación de 2) y 28,4 (puntuación de 3 y 4) meses cada uno6.
El sistema de clasificación de Tokuhashi9 tiene en cuenta el estado general del paciente, el tumor original, la presencia de metástasis viscerales y óseas y el compromiso neurológico, habiéndose establecido igualmente una valoración bastante fiable para la mayoría de los tumores (tabla 1).
Escala pronóstica de Tokuhashi modificada
| Factor predictor | Puntos |
|---|---|
| Estado funcional (Karnofsky) | |
| Pobre (10% a 40%) | 0 |
| Moderado (50% a 70%) | 1 |
| Bueno (80% a 100%) | 2 |
| Número de metástasis óseas extravertebrales | |
| Mayor o igual a 3 | 0 |
| 1 a 2 | 1 |
| 0 | 2 |
| Número de metástasis en cuerpo vertebral | |
| Mayor o igual a 3 | 0 |
| 2 | 1 |
| 1 | 2 |
| Metástasis en órganos internos principales | |
| No resecables | 0 |
| Resecables | 1 |
| No metástasis | 2 |
| Sitio del cáncer primario | |
| Pulmón, osteosarcoma, estómago, vejiga, esófago, páncreas | 0 |
| Hígado, vesícula, primario desconocido | 1 |
| Otros | 2 |
| Riñón, útero | 3 |
| Recto | 4 |
| Tiroides, próstata, mama, tumor carcionoide | 5 |
| Lesión medular/ mielopatía | |
| Completa (Frankel A, B) | 0 |
| Incompleta (Frankel C, D) | 1 |
| Ninguna (Frankel E) | 2 |
Score total (ST): 0-8 puntos ≤6 meses de supervivencia; 9-11 puntos ≥6 meses de supervivencia; 12-15 puntos ≥1 año de supervivencia.
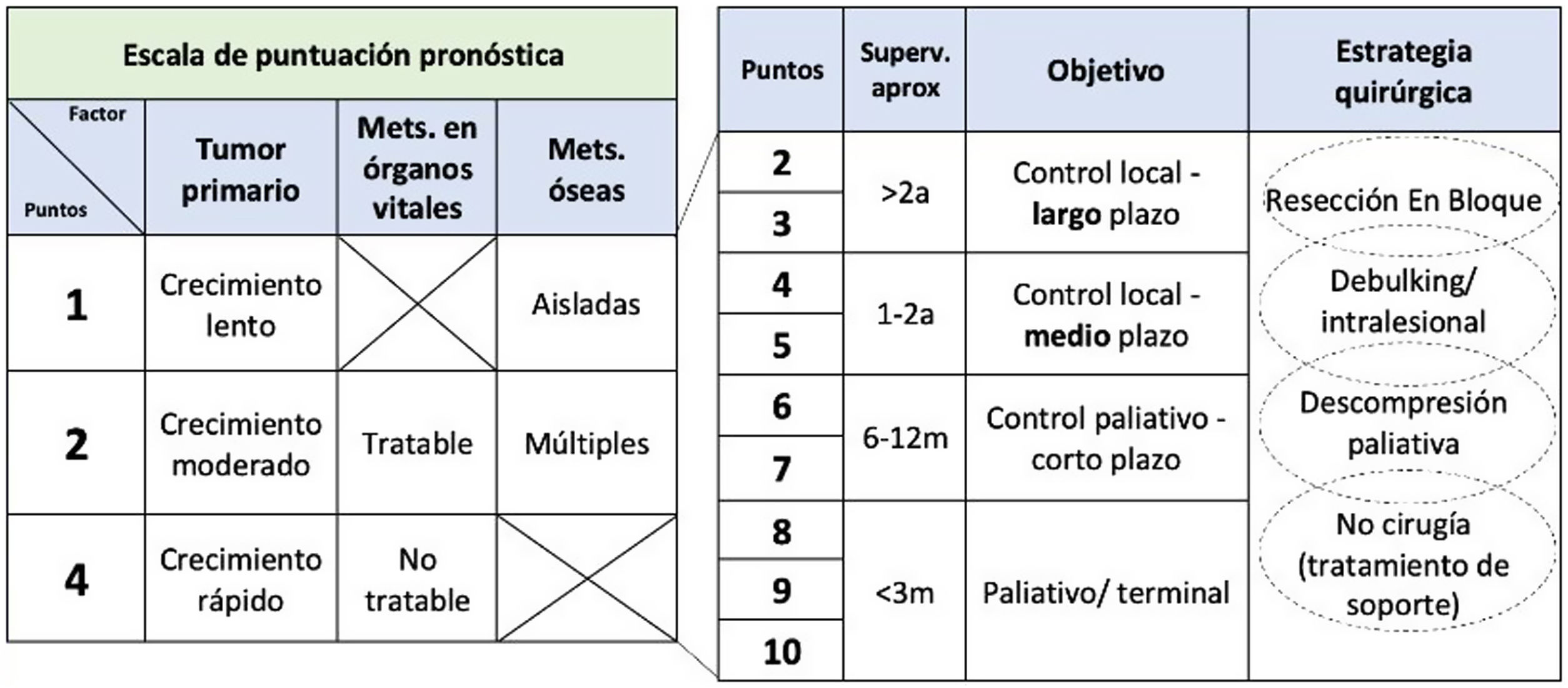
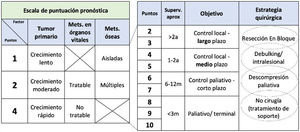
El sistema de Tomita10 valora el tumor original diferenciando entre tumores de crecimiento lento, moderado o rápido, el número de metástasis viscerales y óseas, proponiendo un plan de tratamiento según la supervivencia calculada para cada caso (fig. 1).
Con todo ello podemos llegar a una toma de decisiones y a una valoración del pronóstico de nuestros pacientes, pero hay otras cuestiones clave, como son la compresión neurológica, la inestabilidad vertebral y el estado general del paciente.
Está ampliamente establecido que, ante una compresión neurológica, en la mayoría de los casos está indicado el tratamiento quirúrgico, principalmente para mejorar la calidad de vida del paciente11. En este sentido, el algoritmo NOMS de Bilsky y Smith12 ayuda a evaluar la compresión medular, y analiza el estado neurológico (N), el estado oncológico (O), la inestabilidad mecánica (M) y la enfermedad sistémica (S).
El estado general del paciente debe ser tenido en cuenta, como sugiere el algoritmo de tratamiento propuesto por el grupo de Boriani13.
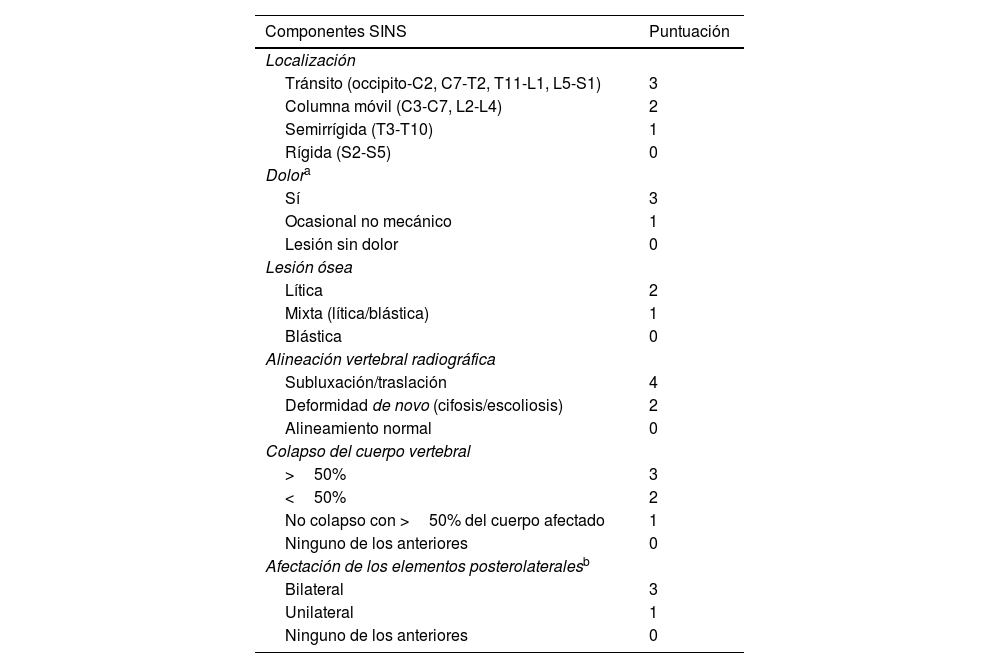
La escala más utilizada en la actualidad para valorar la estabilidad raquídea es el Spine Instability Neoplastic Score (SINS), desarrollada por el Spine Oncology Study Group14,15 y globalmente aceptada16, con una sensibilidad del 96% y una especificidad del 80%. Valora 6 aspectos: localización, presencia de dolor, alineación radiológica, afectación de elementos posteriores, grados de colapso del cuerpo vertebral y morfología de la lesión (tabla 2).
Clasificación SINS: Spinal Instability Neoplastic Score
| Componentes SINS | Puntuación |
|---|---|
| Localización | |
| Tránsito (occipito-C2, C7-T2, T11-L1, L5-S1) | 3 |
| Columna móvil (C3-C7, L2-L4) | 2 |
| Semirrígida (T3-T10) | 1 |
| Rígida (S2-S5) | 0 |
| Dolora | |
| Sí | 3 |
| Ocasional no mecánico | 1 |
| Lesión sin dolor | 0 |
| Lesión ósea | |
| Lítica | 2 |
| Mixta (lítica/blástica) | 1 |
| Blástica | 0 |
| Alineación vertebral radiográfica | |
| Subluxación/traslación | 4 |
| Deformidad de novo (cifosis/escoliosis) | 2 |
| Alineamiento normal | 0 |
| Colapso del cuerpo vertebral | |
| >50% | 3 |
| <50% | 2 |
| No colapso con >50% del cuerpo afectado | 1 |
| Ninguno de los anteriores | 0 |
| Afectación de los elementos posterolateralesb | |
| Bilateral | 3 |
| Unilateral | 1 |
| Ninguno de los anteriores | 0 |
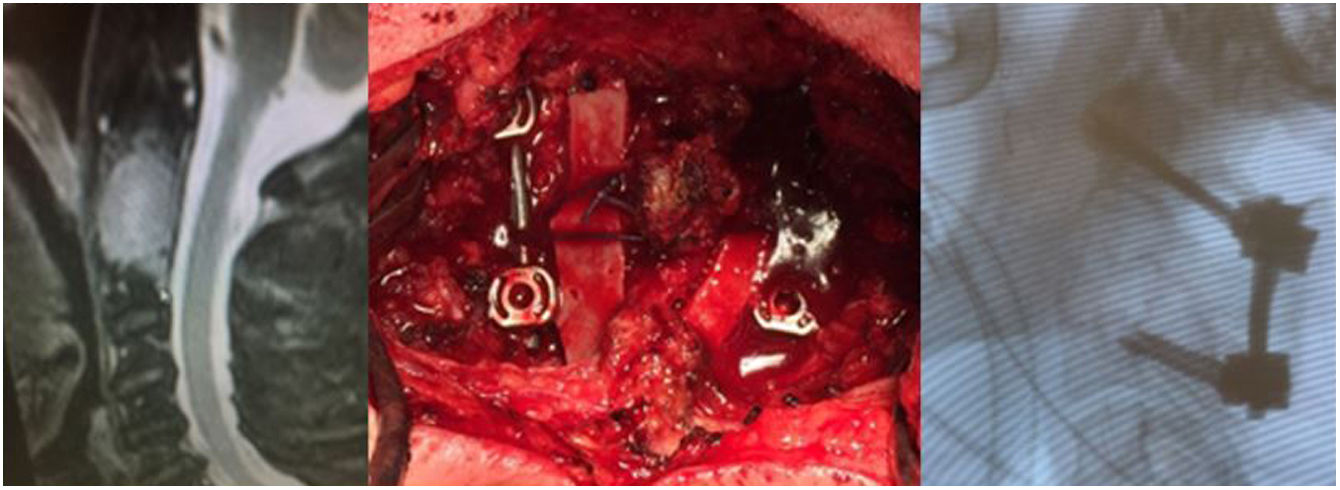
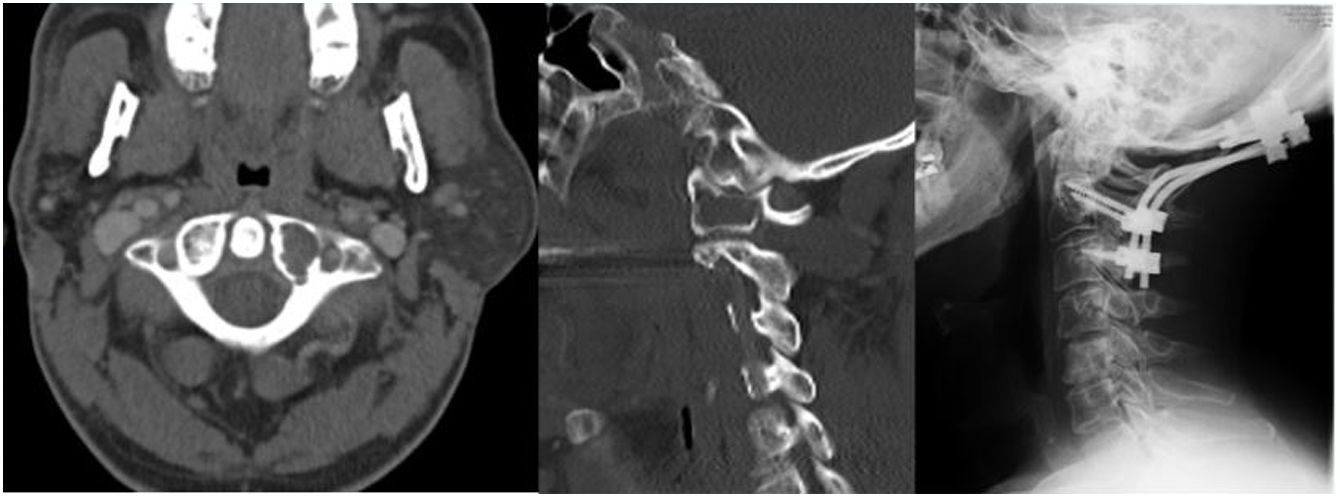
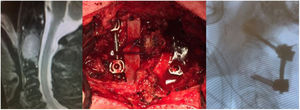
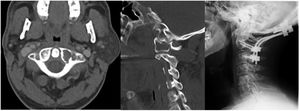
La clasificación de Tokuhashi ayuda a la hora de tomar la decisión de indicación quirúrgica. Se establecen criterios de inestabilidad e indicación de estabilización quirúrgica cuando nos encontramos ante una fractura subluxación >5mm, una destrucción condilar unilateral del 70% o una destrucción condilar bilateral >50% (figs. 2 y 3)17,18.
Una vez que se realiza la indicación quirúrgica19,20 debe elegirse el abordaje a realizar. Lo más frecuente es un abordajeposterior, que nos permite acceso a los elementos posteriores de la unión occipito-cervical. La variabilidad de la arteria vertebral21 debe ser tenida en cuenta, por lo que se debe realizar previo a cualquier intervención una angio-TC o una angio-RM.
Además del abordaje posterior, existe el abordaje transoral22,23, indicado ante una compresión anterior irreductible, que permite el acceso desde el clivus hasta el cuerpo de C3 y la posibilidad de fijación con placa, y el abordaje posterolateral24, que permite el acceso a las zonas anterior y lateral de la unión occipito-cervical; es adecuado sobre todo cuando tenemos una lesión muy vascularizada, pero si precisa fijación será necesario realizar una exposición bilateral. En estos abordajes anteriores o antero-laterales se precisa, en ocasiones, la asistencia de cirujanos maxilofaciales u otorrinolaringólogos, ya que puede quedar una fina capa de tejido faríngeo sobre la zona intervenida que precise colgajos rotacionales locales o colgajos libres vascularizados para cubrirlo. Es importante tener en cuenta que en el postoperatorio, tras un abordaje transoral/transmandibular, es posible que se necesite un retraso de la extubación orotraqueal, sondas de alimentación y vigilancia de la dieta y de la deglución.
Con respecto a qué instrumentación utilizar, se recomiendan tornillos25 mejor que alambres, ya que consiguen un mejor alivio de dolor, la corrección de la alineación y una mayor tasa de fusión26. Kato et al.27 concluyeron que la utilización de instrumentación sublaminar de Luque en metástasis de la columna cervical superior aportaba estabilidad importante para aliviar el dolor, incluso en fase tardías de la enfermedad, siempre y cuando el estado general del paciente permita dicha intervención quirúrgica.
ConclusionesPodemos concluir que las metástasis de la unión occipito-cervical son lesiones raras que inicialmente producen poca clínica. Según estas lesiones aumentan de tamaño, pueden producir dolor y/o inestabilidad.
Se planteará tratamiento quirúrgico en aquellos pacientes con esperanza de vida de 6 a 12meses o más; en aquellos con una supervivencia de 3meses o menos, su indicación es controvertida.
La principal indicación de cirugía es ante la persistencia de dolor, déficit neurológico o criterios de inestabilidad: desplazamiento atlo-axoideo >5mm, una destrucción condilar unilateral del 70%, una destrucción condilar bilateral >50%, una angulación >11° con desplazamiento de >3,5mm, precisando en esos casos un completo estudio radiológico debido a la característica anatomía y cercanía con estructuras vasculares importantes (arterias vertebrales y carótida).
Nivel de evidenciaNivel de evidencia IV.
FinanciaciónEl actual trabajo no ha recibido ayudas o fuentes de financiación.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.