Los modernos diseños de vástagos femorales en las artroplastias totales de cadera (ATC) no cementadas persiguen un apoyo metafisario y la obtención de una rápida fijación a la estructura ósea, sin provocar alteraciones secundarias anatómicas o biomecánicas en el extremo proximal del fémur. Para obtener la estabilidad definitiva y evitar deslizamientos se necesita un anclaje inmediato adecuado, lo que se consigue con la preparación del canal y la geometría del implante1,2, y una fijación secundaria, que se ha llamado incorrectamente biológica, encomendada a la superficie de recubrimiento, a la aplicación de determinados productos como hidroxiapatita (HAP) y a un correcto diseño que permita una normal transferencia de las cargas desde la pelvis hacia la extremidad inferior. Existen evidencias sobre los problemas derivados de la sujeción diafisaria de los vástagos artroplásticos que fueron utilizados hace años, sobre todo relacionados con el establecimiento de una marcada hipotrofia ósea por desuso de la zona trocantérica, origen de dolor en el muslo y movilizaciones de la prótesis.
En la búsqueda de estos condicionantes se han fabricado modelos que persiguen exclusivamente la fijación metafisaria, soslayando el anclaje diafisario mediante un vástago afilado y liso en su extremo distal que evita el crecimiento óseo en esa zona, derivando el apoyo y la sujeción hacia la zona metafisaria. Se han descrito signos radiográficos que traducían la presencia de osteointegración, fijación fibrosa o movilización de los vástagos femorales no cementados3. No obstante, la utilización de los implantes de anclaje exclusivamente metafisario han modificado el significado de la radiotransparencia periprotésica en la zona distal. En los modelos que perseguían una fijación a lo largo de todo el vástago, la presencia de estas líneas eran sinónimo de fracaso o de fijación fibrosa. En los modelos de apoyo metafisario, la aparición de las líneas transparentes periprotésicas en esta zona es, por el contrario, un signo fisiológico de adaptación relacionado con los micromovimientos que permite una estructura de titanio no integrada en contacto con el hueso medular4.
El objetivo de nuestro trabajo es saber cuáles son los signos de fracaso del vástago no cementado en las ATC, en qué momento de la evolución suceden, y si es posible evitar consultas y evaluaciones radiográficas repetidas, mejorando por tanto el coste-efectividad de nuestras actuaciones. Para ello hemos diseñado un estudio prospectivo para comparar los cambios que se producen en la evolución radiográfica de un modelo artroplástico de apoyo exclusivamente metafisario.
MATERIAL Y MÉTODO
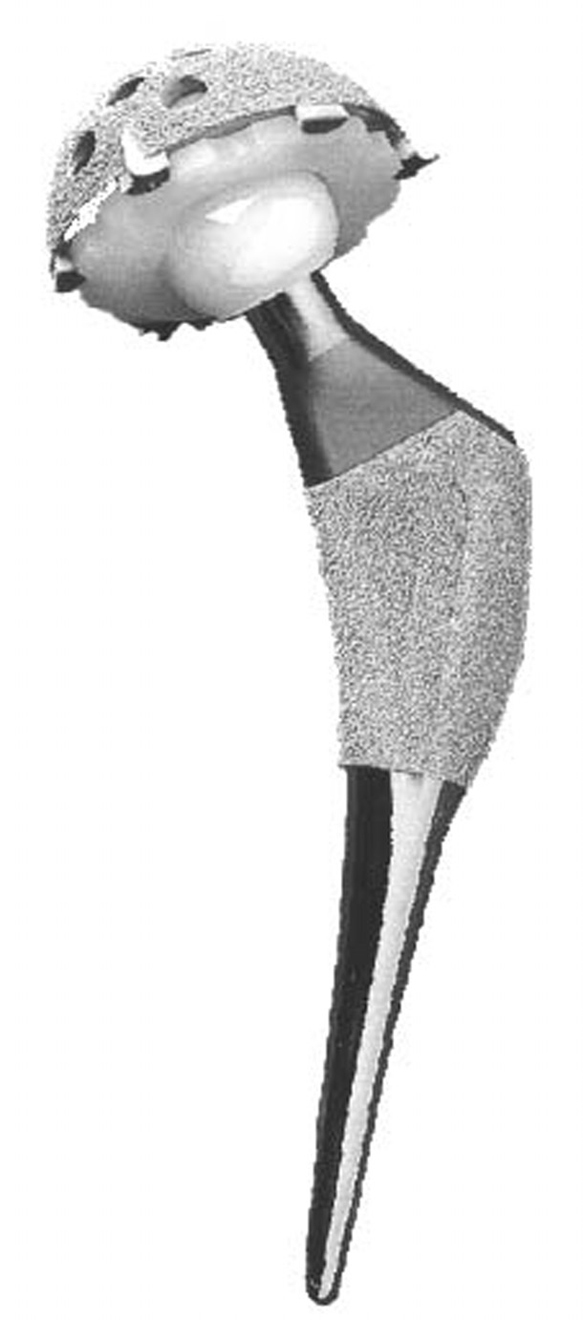
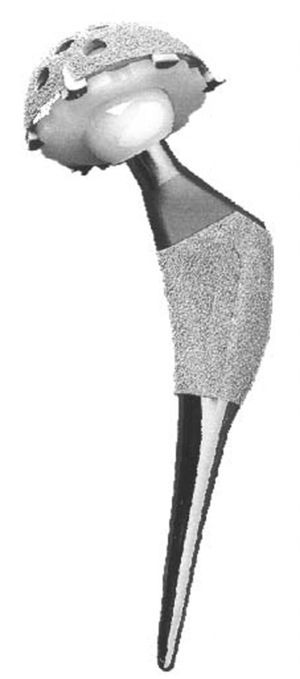
Desde enero de 1993 hasta diciembre de 1998 se implantaron 338 ATC sin cementación, modelo Bihapro® (Biomet Inc, Gran Bretaña) (fig.1). La cúpula cotiloidea es esférica, con superficie rugosa y recubrimiento de HAP, tiene tres aletas externas para la fijación primaria y orificios para la eventual fijación con tornillos; admite núcleos de polietileno con o sin pared posterior, bien de polietileno de alta densidad o con interior metálico cuando se usa el par de fricción metal-metal. El vástago, objeto de este estudio, es anatómico y está diseñado para obtener una exclusiva fijación de la zona metafisaria, que es gruesa, con superficie porosa y recubrimiento con HAP. El extremo distal es delgado, afilado y liso para impedir el contacto y el crecimiento óseo entre el implante y la diáfisis femoral.
Figura 1. Prótesis de cadera Bihapro®.
A todos los pacientes se les realizó una radiografía anteroposterior de la cadera en el estudio preoperatorio, con una distancia foco-placa uniforme y con una técnica previamente definida. Se realizaron nuevos estudios radiográficos en el periodo postoperatorio inmediato, a los 6 meses y luego anualmente, con los mismos condicionantes técnicos.
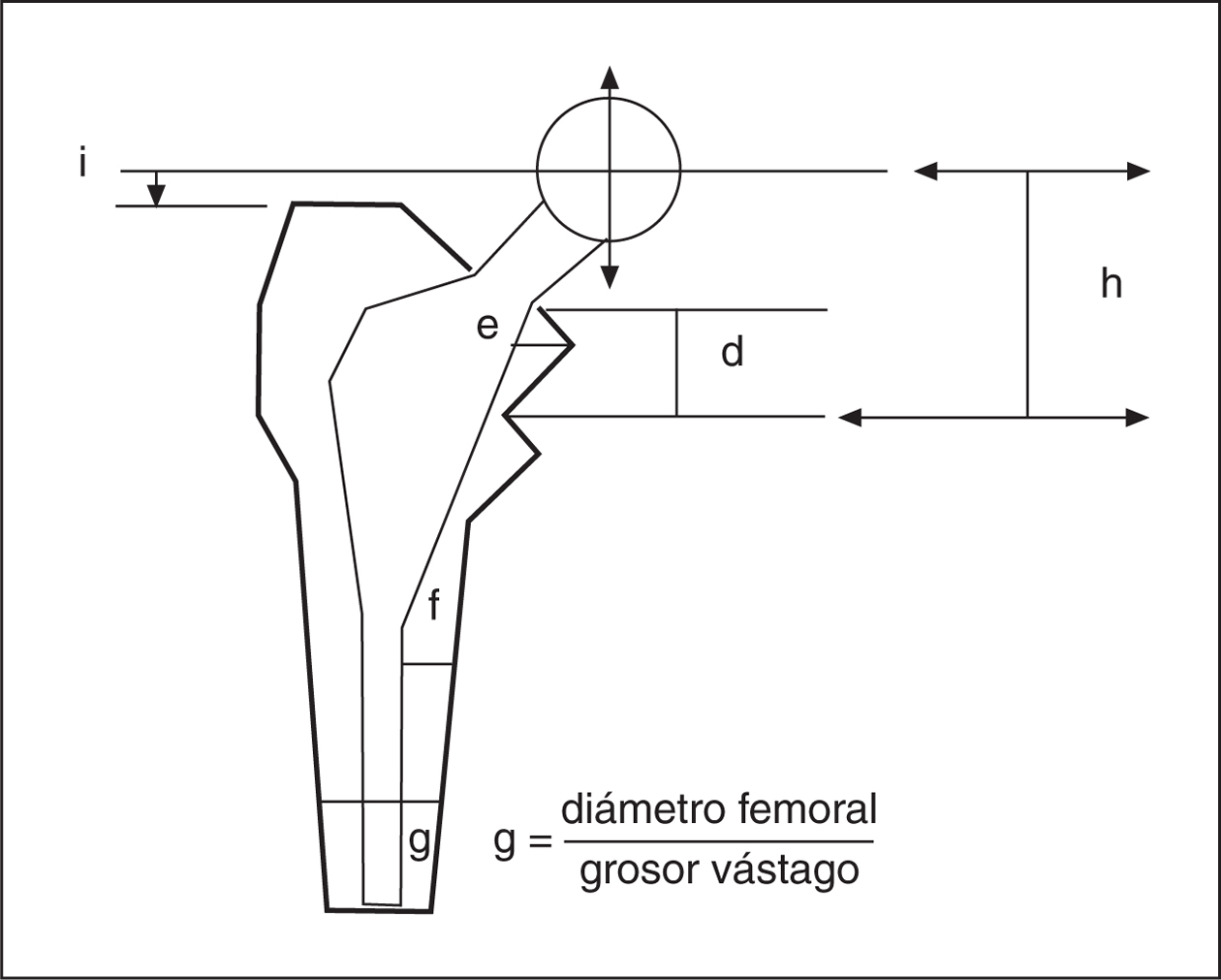
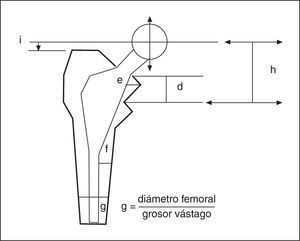
Para evaluar el resultado clínico se aplicó el protocolo de Johnston et al5. En las radiografías se midieron diferentes parámetros en el cotilo y en el fémur (fig. 2). Las mediciones muestran la evolución radiográfica en cuanto al hundimiento del vástago, movilización en varo-valgo, presencia de líneas radiotransparentes en las diferentes zonas descritas por Gruen et al6, signo de los «tirantes» o puentes óseos en la porción metafisaria, llamados también puntos de soldadura (spot-welds), y atrofia del calcar. Se consideró área metafisaria a las zonas de Gruen 1,2, 6 y 7 y área diafisaria las 3, 4 y 5.
Figura 2. Mediciones radiográficas realizadas. i: distancia entre el centro de la cabeza protésica y el extremo superior del trocánter mayor; h: distancia entre el centro de la cabeza protésica y el extremo superior del trocánter menor; d: distancia entre la zona superior del cuello femoral resecado y el trocánter menor; e: distancia entre el borde interno del vástago y la cortical interna del cuello femoral remanente; f: distancia entre el borde interno del vástago en su porción diafisaria y la cortical interna femoral; g: cociente entre el diámetro del canal femoral y el grosor del vástago.
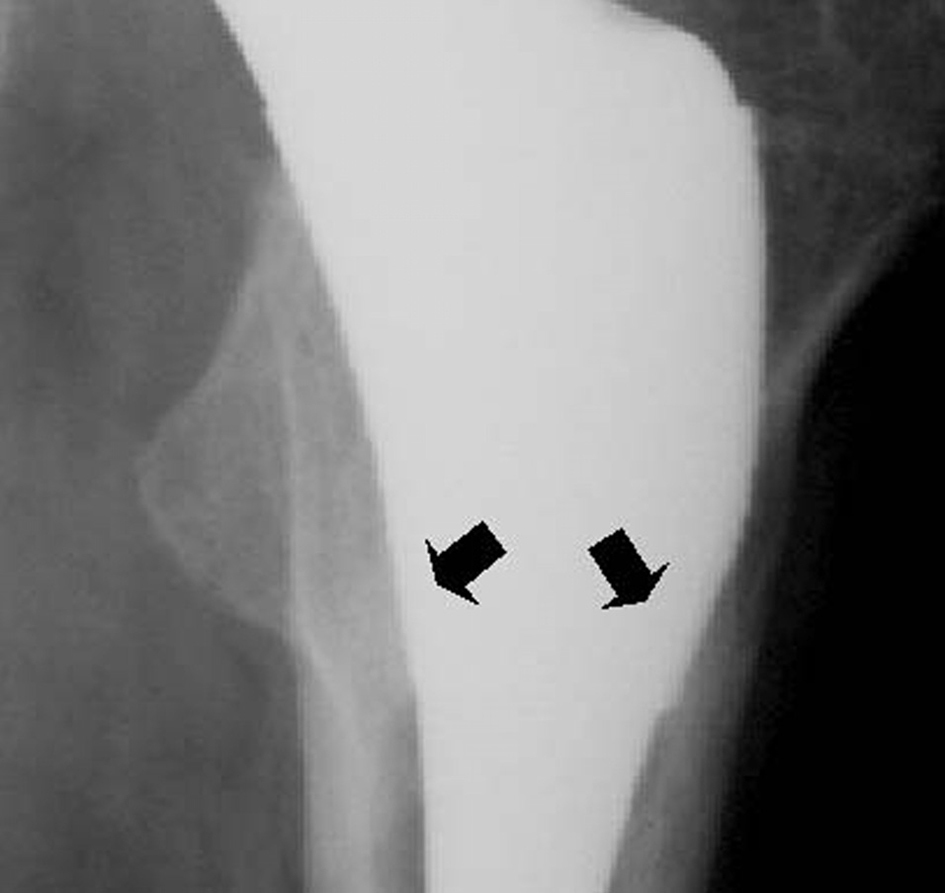
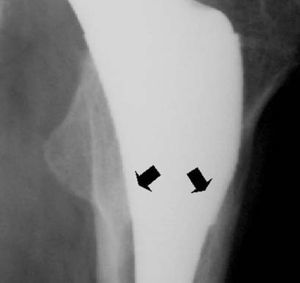
Siguiendo los criterios de Engh et al3, se dividieron los signos radiográficos en dos tipos. Se consideraron signos adaptativos positivos la presencia de tirantes o puentes óseos en la zona metafisaria (fig. 3), la atrofia del calcar y las líneas radiotransparentes en la porción diafisaria del vástago, y como signos radiológicos de inestabilidad, la presencia de radiotransparencias periprotésicas en la zona metafisaria, el hundimiento del vástago o los signos evidentes de aflojamiento.
Figura 3. Osteointegración del vástago. Se observan los tirantes o puentes de soldadura que siguen las líneas biomecánicas de fuerza (flechas).
Los datos recogidos en las radiografías se introdujeron en una base de datos con un programa informático especialmente realizado para ello. El estudio se ha diseñado como observacional prospectivo de métodos diagnósticos. Para el estudio estadístico recurrimos a la prueba de la Chi cuadrado al tratarse de comparación de proporciones con variables cualitativas dicotómicas. Se utilizó el programa Epi-info.
RESULTADOS
Veintidós casos de nuestro estudio fueron excluidos: en 11 no pudieron completarse los estudios radiográficos seriados; en otros 4 se apreciaron evidentes signos de aflojamiento a los 6, 9 y 11 meses (dos casos) de la intervención, acompañados de intensa sintomatología, por lo que fueron sometidos a cirugía de revisión; tres pacientes presentaron cuadros de infección profunda y uno más sufrió una fractura periprotésica; otros 3 fueron excluidos por diferentes causas. La serie definitiva quedó constituida por 316 vástagos femorales con más de 5 años de seguimiento. El 53% eran varones y el 47% mujeres. La edad media fue de 64 años (rango: 29-73).
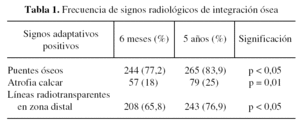
En la tabla 1 aparecen los resultados de los signos radiográficos que fueron anotados por los observadores y su significación estadística. Puede apreciarse que los casos con fenómenos radiológicos adaptativos, sinónimo de buena evolución, aumentaron a lo largo de los 5 años con una diferencia estadísticamente significativa. Por el contrario, los fenómenos que suponían fracaso radiológico sólo se modificaron ligeramente sin observar diferencias con significación estadística (tabla 2).
DISCUSIÓN
El diseño de los vástagos femorales sin cementación ha evolucionado. En la década de los ochenta se utilizaban implantes que perseguían una sujeción total de todo el componente protésico. Ello se conseguía con superficies rugosas o porosas que más tarde se recubrieron con HAP. Pero este concepto de asegurar la fijación a lo largo de todo el implante mediante vástagos gruesos y totalmente porosos originó alteraciones óseas, derivadas de la anormal transferencia de cargas que puentean las líneas de fuerza hacia la zona diafisaria, originando una marcada osteopenia en la zona metafisaria o atrofia por desuso, fenómeno que ha sido denominado en la literatura como stress shielding7,8. El dolor intratable en el muslo y otras eventualidades más alarmantes originaron el diseño de vástagos que perseguían un anclaje exclusivamente metafisario. Pero incluso estos modelos con dos zonas, una metafisaria con superficie porosa y otra distal con superficie pulida, no consiguieron disminuir esta complicación, ya que en la zona diafisaria se producía contacto con la cortical, crecimiento óseo y al final sujeción del implante en esta zona9-11. La artroplastia Bihapro® diseñada a principios de los años noventa12 intentó ofrecer solución a este erróneo anclaje diafisario mediante la aportación por una parte de una zona diafisaria muy fina, pulida que evita el contacto con la cortical de la diáfisis femoral y, por otra, de una porción metafisaria gruesa y con recubrimiento poroso y aplicación de HAP. En estudios radiográficos periódicos hemos comprobado cómo las líneas trabeculares se reorientan, adaptándose a las nuevas solicitaciones, y los patrones trabeculares coinciden con la trayectoria de las tensiones. Se producen imágenes de «tirantes» en la zona metafisaria que siguen las líneas de fuerza definidas por Culman13 (fig. 3).
Los buenos resultados de la aplicación de HAP en los vástagos femorales están confirmados por la práctica clínica14,15. El recubrimiento con HAP evita espacios muertos alrededor del vástago y favorece la conducción del crecimiento óseo hasta el implante, aumentando su estabilidad16. Trabajos prospectivos17 han demostrado que la aplicación de HAP en la zona proximal del vástago produce, en estudios densitométricos, una menor pérdida ósea en la zona metafisaria que cuando no se aplicó este recubrimiento. Esta menor pérdida ósea puede corresponderse con los mejores resultados a medio y largo plazo10.
El seguimiento de la evolución de las artroplastias de cadera se realiza en la práctica clínica mediante protocolos de función, dolor y movilidad, aplicación de escalas de calidad de vida relacionada con la salud y estudios radiográficos seriados. Es habitual que los pacientes acudan con cierta periodicidad al hospital, independientemente de su situación clínica, para realizar una consulta de evaluación. Además, las consultas son más habituales en artroplastias no cementadas que en los modelos cementados18. Si se pudiera disminuir esta frecuencia, sin menoscabar la calidad asistencial, los recursos podrían derivarse hacia otros aspectos de nuestra especialidad.
Por otro lado, existen trabajos que han definido los signos radiográficos óseos de readaptación y de fracaso después del implante de un vástago femoral no cementado. Con la visualización de estos signos y sobre todo con la comparación en estudios periódicos, puede definirse si una prótesis es estable con crecimiento óseo, estable con crecimiento fibroso o inestable. Engh et al3 describieron los signos de osteointegración clasificándolos en mayores y menores. La ausencia de radiotransparencias alrededor del implante, la atrofia o redondeamiento del calcar femoral y la presencia de zonas de soldadura o puentes óseos entre la estructura metálica y el endostio son expresiones de una buena osteointegración y de los fenómenos readaptativos que deben suceder tras el implante. No obstante, estos criterios fueron descritos para vástagos cilíndricos y con recubrimiento total. Para los modelos cónicos y con recubrimiento proximal, como el estudiado por nosotros, hay que añadir como signo de integración ósea la presencia de demarcaciones radiotransparentes en la interfaz hueso-prótesis en la zona distal, donde se persigue justamente la ausencia de crecimiento óseo4. Los signos de fracaso, por otro lado, serían la aparición mantenida y progresiva de demarcación en la zona metafisaria, la hipertrofia del calcar, el hundimiento del implante, o el cambio de posición del vástago. Estas imágenes tienen una excelente correlación con los hallazgos quirúrgicos. Puede asegurarse que la presencia de los fenómenos de fracaso visibles en una radiografía concuerdan con la situación real del implante19.
Además, la visión de estos signos tienen una alto valor predictivo si aparecen precozmente. Khalily et al20 han demostrado que la presencia de radiotransparencias alrededor de la zona porosa del vástago aporta el 100% de sensibilidad y el 55% de especificidad en la predicción de futura cirugía de revisión en los próximos 8 años. Por el contrario, la ausencia de estas líneas aportó el 100% de sensibilidad y el 45% de especificidad al predecir la ausencia de cirugía de revisión.
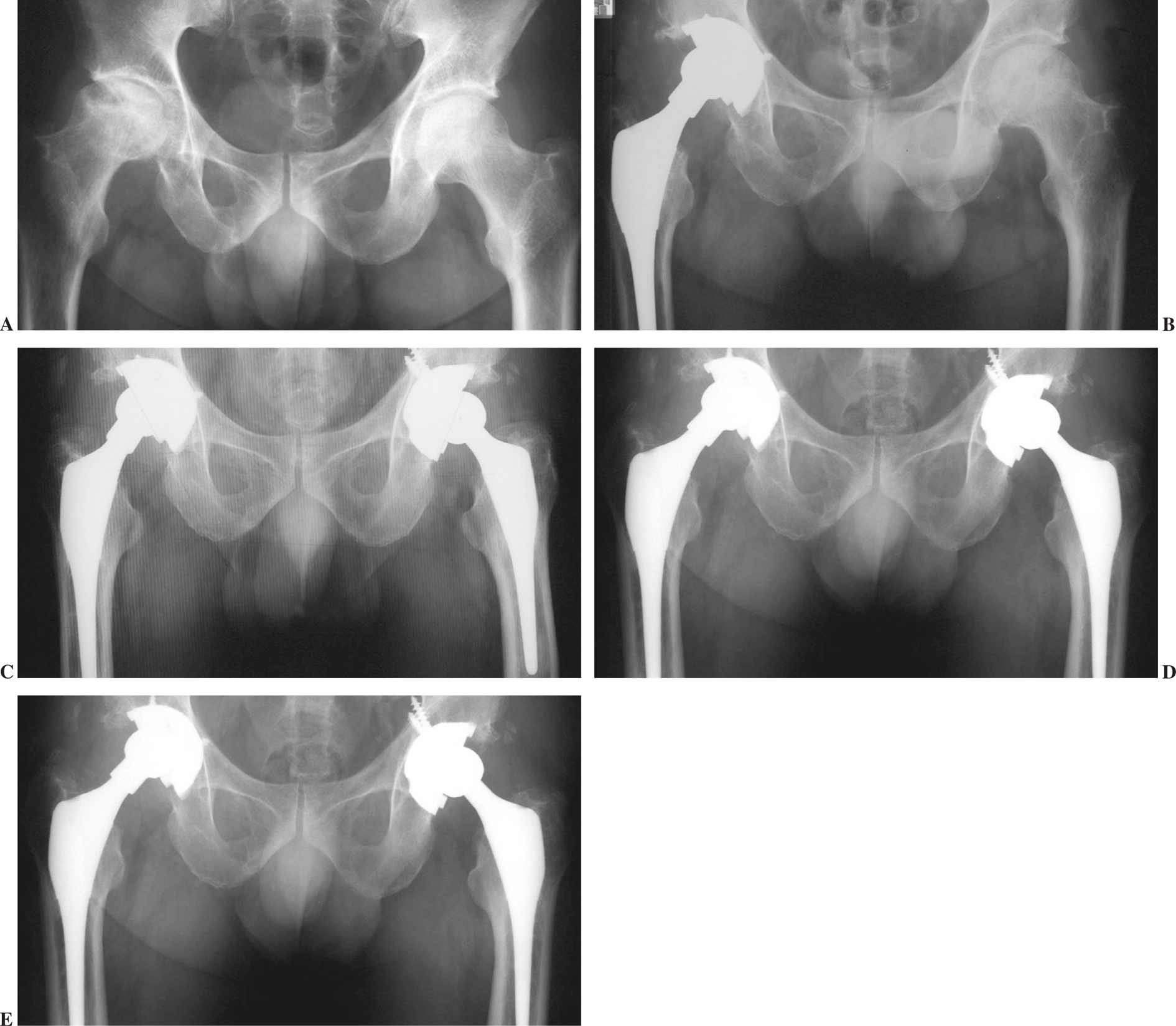
En nuestra serie hemos podido constatar que los fracasos ocurrieron en el primer año y que, cuando éstos no aparecieron, las imágenes radiográficas de osteointegración eran ya visibles en los primeros meses del período postoperatorio y se mantienen en los siguientes años. Si se confirman a los 6 meses, no desaparecerán después, incluso aumentarán a lo largo del tiempo (fig. 4). En efecto, los fenómenos adaptativos positivos como la presencia de puentes óseos en las áreas 1, 2, 6 y 7, el redondeamiento del calcar y las imágenes de radiotransparencias en las zonas de Gruen 3, 4 y 5 aumentaron en el período de tiempo analizado. La frecuencia de fenómenos de fracaso radiológico, o sea, la radiotransparencia en las zonas 1, 2, 6 y 7, el aflojamiento o el hundimiento se mantuvieron en cifras similares.
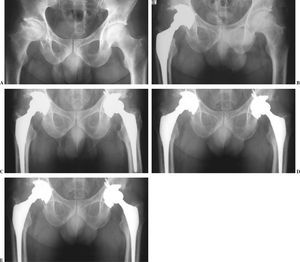
Figura 4. Radiografías seriadas. Los signos de osteointegración no se modifican con el paso del tiempo: A) Imagen preoperatoria. B) Radiografía al año. C) Imagen a los 5 años. D) Radiografía a los 7 años. E) Imagen a los 10 años.
Según nuestros resultados, si la evolución clínica es correcta y el paciente no muestra cambios es innecesaria la repetición de consultas anuales y la realización de estudios radiográficos entre el primer y quinto año para conocer la evolución del vástago. De esta manera haremos nuestra práctica más eficiente y los recursos generados podrán derivarse hacia otras acciones sanitarias. No obstante, es preciso señalar dos limitaciones de este estudio. Nuestros hallazgos se refieren a un modelo de componente femoral con apoyo metafisario y no pueden extrapolarse a otros modelos artroplásticos. Y la pauta recomendada es válida, exclusivamente, para el vástago.
Conflicto de intereses. Los autores no hemos recibido ayuda económica alguna para la realización de este trabajo. Tampoco hemos firmado ningún acuerdo por el que vayamos a recibir beneficios u honorarios por parte de alguna entidad comercial. Por otra parte, ninguna entidad comercial ha pagado ni pagará a fundaciones, instituciones educativas u otras organizaciones sin ánimo de lucro a las que estemos afiliados.