En los aflojamientos del cotilo de una artroplastia total de cadera con defectos óseos severos, las técnicas de reparación son diversas, complejas y, en general, con pobres resultados.
Los defectos óseos mayores o combinados, segmentarios-cavitarios, definidos por un defecto de techo, fondo (con rotura de línea de Köhler) y parte de las paredes y ascenso del centro de rotación de la cadera de más de 3 cm desde la imagen en lágrima, necesitan para su reconstrucción la utilización de injertos óseos estructurales o fragmentados y cotilos especiales1-7, pues los cotilos primarios precisan, para su supervivencia, apoyar al menos un 50% en hueso virgen8.
Presentamos los resultados, a corto y medio plazo, de un grupo de caderas con defectos óseos severos en las que se ha simplificado la técnica de reconstrucción utilizando injertos óseos fragmentados e impactados, restituyendo la morfología ósea y el centro de rotación de la cadera, con un cotilo hemisférico de titanio atornillado y recubrimiento de hidroxiapatita (HA), que apoya casi en su totalidad sobre los injertos, combinando el efecto de los injertos y el recubrimiento protésico con HA.
MATERIAL Y MÉTODO
Desde mayo de 1995 hasta octubre de 2000 se intervinieron en nuestro Servicio 218 recambios de artroplastia de cadera. De ellos, 123 se operaron utilizando prótesis con recubrimiento de HA.
Siguieron controles postoperatorios seriados 103 casos, 17 no tuvieron un correcto seguimiento y tres fallecieron (a los 15 días, 20 días y un año, respectivamente).
De esta serie correctamente controlada se revisaron 42 caderas (35 pacientes) que corresponden a todos los defectos acetabulares tipo IIIA de Paprosky9, que fueron tratados con injertos óseos fragmentados e impactados, por fresado inverso, y cotilos hemisféricos atornillados, con recubrimiento de HA (Furlong®, JRI, Londres, Gran Bretaña), apoyados casi en su totalidad sobre el injerto. El estudio fue retrospectivo. Se incluyeron todos los casos con defectos IIIA sin exclusión por edad u otros factores. Se excluyeron tres pacientes con defectos IIIA con inestabilidad, mal estado general y edad avanzada, a los que se practicó artroplastia de Girdlestone.
La edad media de los pacientes fue de 70 años (rango de 48 a 84 años). El 45% (19) eran hombres y el 55% (23) mujeres. El 50% eran prótesis derechas y el 50% izquierdas. En el 24% (10 casos) se había practicado uno o más recambios previos de cotilo. El 26% (11) tenía antecedentes o enfermedades asociadas que les conferían un riesgo quirúrgico alto (ASA III). El seguimiento medio fue de 53 meses (4 años y medio), rango de 36 a 90 meses. Los controles clínicos y radiológicos se realizaron postoperatoriamente, a las 6 semanas, 3 meses, 6 meses y anualmente en los 42 casos. El aflojamiento del implante había ocasionado un defecto óseo severo combinado, cavitario-segmentario, según la clasificación de la American Academy of Orthopaedic Surgeons10 o tipo IIIA de Praposky9, definido por una protrusión medial del implante con rotura de la línea de Khöler, un ascenso del cotilo y elevación del centro de rotación de la cadera superior a 3 cm (distancia entre el centro de la cabeza de la prótesis femoral y el borde inferior de la imagen en lágrima), creando un defecto cavitario-segmentario de la pared superior y pérdida parcial de hueso en las paredes laterales. El ascenso medio del implante fue de 1,9 cm (rango 0,7 a 3 cm), el ascenso del centro de rotación medio de 3,9 cm (rango 3 a 4,6 cm) y la medialización media de 1,1 cm (rango de 0,5 a 2,5 cm).
La duración media del último implante había sido de 149 meses (rango de 12 a 240). Veinticinco cotilos no cementados roscados presentaban una duración media de 148 meses, 7 cotilos cementados 211 meses, otros modelos no cementados 134 meses, y dos hemiartroplastias 60 meses.
En el momento de indicación de la cirugía de revisión la puntuación de valoración clínica, según la escala de Merle D'Aubigné y Postel11, dolor-movilidad-marcha (MDA), era de 7,3 puntos (rango 3 a 13).
La cirugía se practicó por un mismo equipo quirúrgico, utilizando siempre una vía de abordaje posterior. Se recambió sólo el cotilo en el 50% de los casos, aunque en 8 casos (19%) se practicó en el fémur limpieza y rascado de la osteólisis metafisaria y relleno con injertos, en los casos de osteolisis metafisiaria con vástago distalmente integrado y bien fijo. En la otra mitad se practicó recambio simultáneo de cotilo y vástago.
Una vez extraído el implante y limpiado el acetábulo se hizo la valoración de la lesión y la decisión de la técnica a utilizar. En esta serie se practicó, después de limpieza y fresado para conseguir un resto de hueso receptor limpio, la colocación de injertos óseos fragmentados, de nuestro banco, en cantidad suficiente para rellenar la cavidad hasta la boca del paleocotilo. El tamaño de los injertos, fragmentados manualmente, era de 7 a 10 mm. La cantidad de hueso necesario fue desde tres cabezas hasta una epífisis distal de fémur. Se impactaron los injertos con fresado inverso hasta conseguir un neoacetabulo. En 5 casos (12%) de ausencia total de la pared medial se colocó una lasca ósea plana para evitar la migración de los injertos hacia el interior de la pelvis. Se colocó un cotilo hemisférico atornillado con recubrimiento de HA de 150 micras (Furlong®, JRI, Londres, Gran Bretaña) sobredimensionado en 2 mm para conseguir mayor estabilidad y evitar movilidad en inclinación y rotación. Se practicó el atornillado superior de tres tornillos. Si el defecto era tan severo que no permitía la estabilidad por tratarse de un defecto segmentario con pérdida severa de la pared posterior, se decidió intraoperatoriamente utilizar otra técnica diferente del objeto de este trabajo, consistente en la utilización de injertos impactados y un cotilo con recubrimiento de HA y anillo de fijación (Octopus®, Landos, Francia).
En el 39 % de los casos se utilizó un cotilo superior a 60 mm, en el 38 % entre 56-60 mm y en un 23% inferiores a 56 mm.
Durante la intervención se tomaron sistemáticamente muestras de líquido articular y membranas de interfase para estudio de Gram peroperatorio y recuento del porcentaje de células polimorfonucleares (PMN) en líquido y del número por campo en membranas, en fresco peroperatorio, y en fijado postoperatorio, así como cultivos postoperatorios del líquido y membranas. Se realizó profilaxis antibiótica con cefazolina (tres dosis intravenosas de 1 g/6 h), iniciándola después de la obtención de las muestras. En caso de obtener muestras sospechosas de infección, con Gram peroperatorio con microorganismos o con PMN elevados en líquido o en membranas, los antibióticos se mantuvieron hasta conocer el resultado del cultivo y del recuento definitivo del número de PMN por campo en fijado. Si éstos estaban elevados (> 5-10 PMN por campo), los antibióticos se mantuvieron durante 6 semanas.
La profilaxis antitrombótica con heparina fraccionada de bajo peso molecular se mantuvo hasta las 4-6 semanas. El enfermo caminó con dos muletas en descarga hasta los 3-6 meses. En un 28% (12 casos) en los que se realizó asimismo recambio del componente femoral con fracturas femorales, osteotomías o resultante inestabilidad, se colocó una férula de abducción para proteger la articulación durante 3-6 meses. Se permitió apoyo gradual a partir de los 3-6 meses y apoyo total a partir de los 6-9 meses.
Los controles clínicos y radiológicos a las 6 semanas, 3 meses, 6 meses y anuales consecutivos permitieron la evaluación clínica y radiológica de los pacientes. Clínicamente se utilizó la graduación de Merle D'Aubigné y Postel11 valorando dolor, movilidad y marcha (de 0 a 18 puntos). Radiológicamente se utilizaron parámetros habituales12-13, para valorar comparativamente la movilización o el fracaso del implante y la incorporación de los injertos. Se valoraron radiolucencias, osteolisis, integración o reabsorción de los injertos, grosor del polietileno, cambios en la posición del implante cotiloideo con medidas del ángulo de inclinación, medialización, ascenso y elevación del centro de rotación o del vástago con hundimientos, inclinaciones en varo o valgo. El desgaste del polietileno fue cuantificado en las radiologías simples (anteroposterior y axial) por el método de Dorr14. Todos fueron medidos y comparados en cada control.
Para visualizar posibles radiolucencias en la periferia del implante, se midió su grosor y localización siguiendo zonas de Gruen15 y de Lee y Charnley16, identificando la osteolisis y los fracasos radiológicos del implante. El fallo del implante se definió como revisión o aflojamiento aséptico radiológico. El aflojamiento aséptico radiológico se valoró como cambios en la posición del implante o radiolucencias superiores a 2 mm en más de dos zonas. Las tablas de supervivencia no fueron necesarias ante la no evidencia de fracasos clínicos o radiológicos.
El paciente reseñó en una escala analógica-visual de 0 a 10 la cuantificación del dolor preoperatorio y postoperatorio seriado y final.
Estudios estadísticos fueron practicados para valorar la significancia estadística de algunos parámetros (p < 0,05).
RESULTADOS
Los hallazgos quirúrgicos, una vez extraído el implante y limpiado el acetábulo, no mostraron coincidencia entre la valoración preoperatoria radiográfica del defecto y la valoración de la pérdida ósea intraoperatoria (correspondencia radiológico-quirúrgica: 8 de 34 mostraron un peor estado del previsto).
Según la escala MDA, los resultados postoperatorios a los 6 meses dieron un promedio de 11,8 puntos, con buena movilidad (media de 5 sobre 6) y buen efecto antiálgico (4,3 sobre 6).
La suma media de la marcha de 2,5 sobre 6 fue debido a la necesidad de andar con muletas hasta conseguir una relativa integración de los injertos. Al año, los resultados promedio de la escala global MDA pasaron a 16,9 puntos, al apoyar sin necesidad de bastón, en la mayoría de los casos. La valoración final fue de 17,2 puntos.
Cuando la cadera operada era la única articulación afecta y dolorosa (9 casos), la puntuación ascendía a 17,5 puntos. En pacientes con otra articulación afecta o pendientes de recambio de la otra cadera, y necesidad de uso de bastón/es, descendía a 15,8. Valorando estadísticamente la relación entre la puntuación inicial y final no se observó diferencia (p > 0,05) entre un buen o mal punto de partida y el resultado final. No obstante, se vio una buena correlación entre la puntuación subjetiva del dolor inicial y final con la valoración objetiva del examinador. El 90% de los casos (37) mostraron una valoración final total de 18 puntos con ausencia de dolor, marcha sin bastones y sin claudicación, y amplia movilidad, correspondiendo en la escala analógica visual del dolor a 0.
No se apreció ningún caso de aflojamiento o movilización del implante. En dos casos se observó persistencia de una radiolucencia de 1-2 mm, en la zona III de De Lee y Charnley en uno, y en zona I y II en otro, desde el postoperatorio hasta la valoración a 5 años. En dos casos aparecieron radiolucencias de 1-2 mm, uno en zona II y III y otro en zona I.
Tres casos de radiolucencias postoperatorias, por probable defecto de impactación desaparecieron remodelándose en los controles a los 1, 6; 2 y 3 años y permanecieron estables en la valoración final a 3, 4 y 6 años. No se evidenció ningún caso de osteolisis ni encontramos casos de desgaste evidente de polietileno. Se observaron 6 casos de calcificaciones periprotésicas postoperatorias, tres del tipo I, dos del tipo II y uno del tipo III de Brooker17, sin repercusión clínica, excepto en el grado III, con una disminución de la movilidad relativa (MDA 15 puntos).
Las complicaciones peroperatorias y postoperatorias inmediatas consistieron en una fractura del cotilo al impactar el injerto, que curó en descarga durante 6 meses; un caso de paresia ciática; un caso con amaurosis por trombosis carotídea postoperatoria que requirió cirugía carotídea desobstructiva; una distensión abdominal severa por un síndrome de Ogilv, y una infección superficial (Staphylococcus epidermidis) que curó con desbridamiento y antibióticos. No se evidenciaron complicaciones de forma tardía.
En el protocolo de despistaje de infección se observaron tres casos de posible infección con número de PMN, en fresco y en fijado, superiores a 5 PMN por campo y cultivos positivos a Staphylococcus coagulasa que fueron tratados con antibióticos durante 6 semanas (ciprofloxacino 500 mg/12 h) con excelente evolución. No se evidenciaron complicaciones de forma tardía.
Los injertos parecieron integrados con una buena remodelación ósea del techo y reconstrucción de la pared medial en 31 casos (73,8%) (figs. 1 y 2). Hubo reabsorción parcial del injerto en 4 casos (9,5%), con disminución del grosor inicial del injerto o reabsorciones mínimas lacunares. Fue difícil valorar en 7 casos (16,6%) por superposición del implante metálico y el injerto. Los casos de reabsorciones parciales o dificultad de interpretación radiológica no tuvieron traducción clínica.
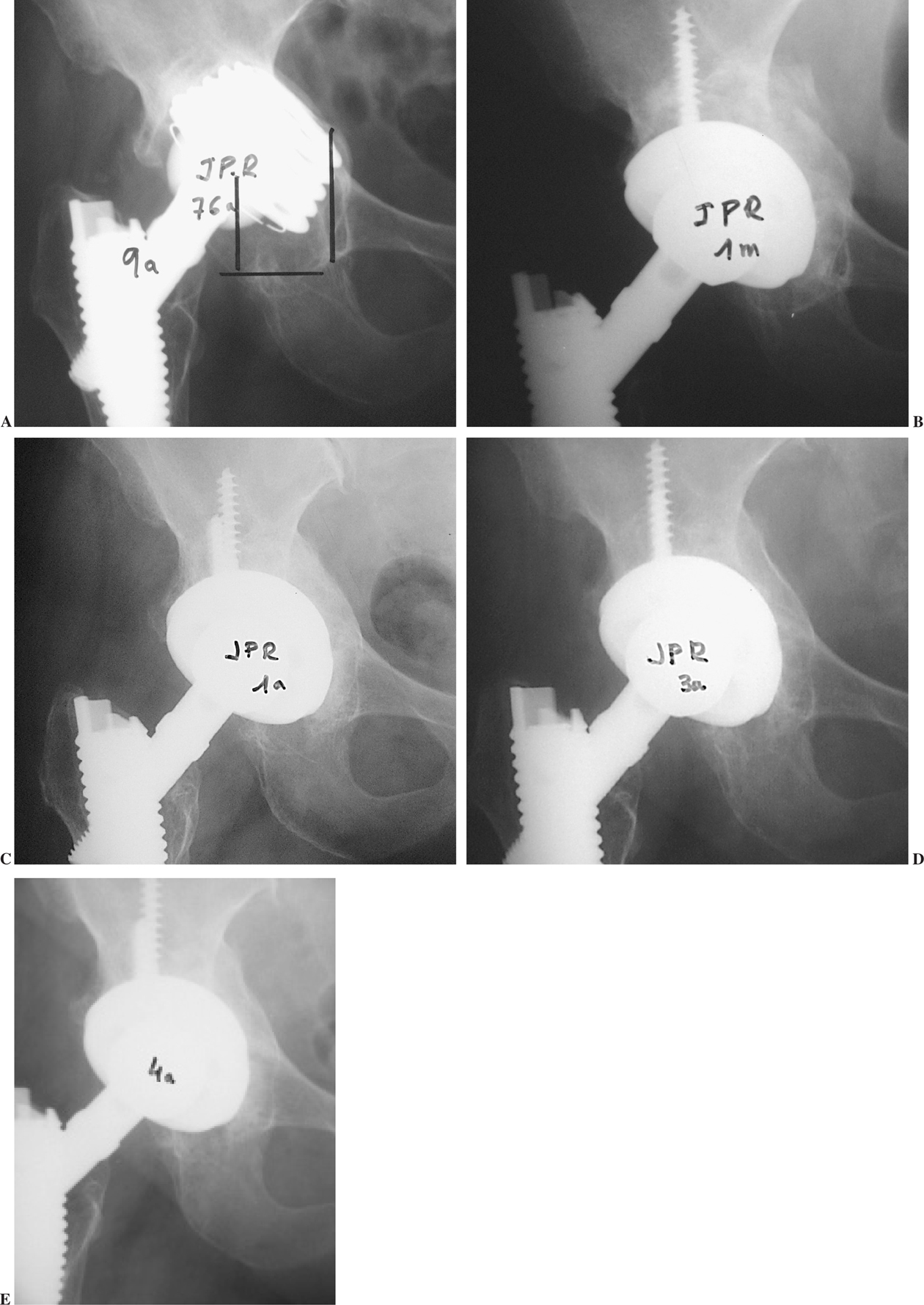
Figura 1.A) Paciente de 76 años con aflojamiento de cotilo de titanio roscado, a los 9 años. Ascenso y medialización del implante; defecto tipo IIIA de Paprosky. B) Cotilo con recubrimiento de hidroxiapatita apoyado en su totalidad sobre injertos óseos de banco fragmentados impactados, al mes de la cirugía. C, D y E) Remodelación progresiva de los injertos a 1, 3 y 4 años, con formación de fondo y techo acetabular de aspecto normal.
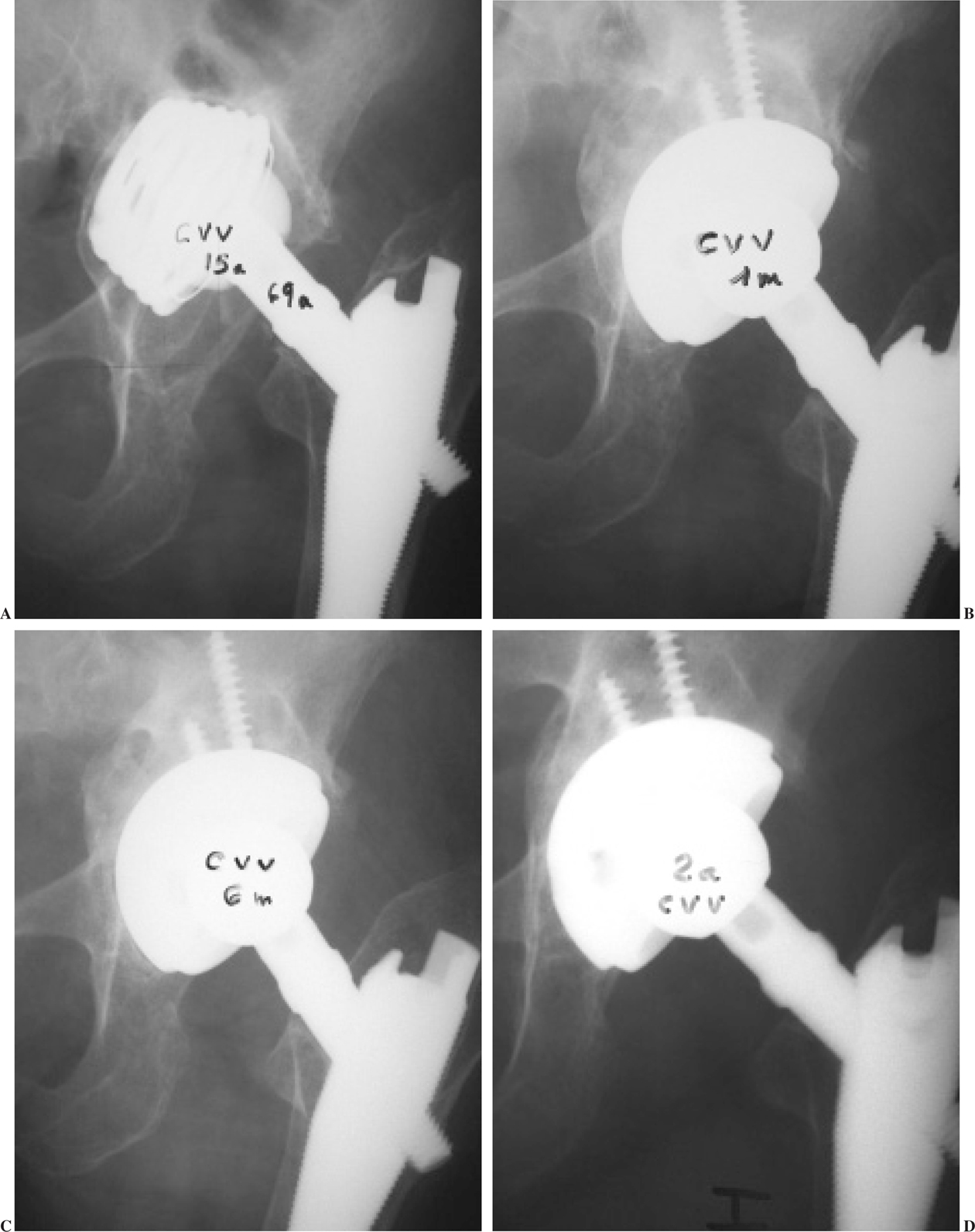
Figura 2.A) Paciente de 69 años con aflojamiento de cotilo de titanio roscado a los 15 años, con desgaste de polietileno, ascenso del implante superior a 3 cm, medialización con rotura de la línea de Köhler. B) Cotilo con recubrimiento de hidroxiapatita apoyado en su totalidad sobre injertos óseos de banco fragmentados impactados, al mes de la cirugía. C) y D) Remodelación progresiva de los injertos a 6 meses y 2 años, con formación de fondo y techo acetabular de aspecto normal.
DISCUSION
La cirugía de revisión acetabular de la artroplastia de cadera es uno de los retos de la cirugía ortopédica por su dificultad técnica y controversia entre los diferentes métodos de tratamiento. Las múltiples clasificaciones hacen difícil la comparación de resultados entre distintas series. El intento de unificar las clasificaciones de los defectos auspiciada por la Academia Americana de Cirugía Ortopédica (AAOS) no ha tenido suficiente acogida. Además, su división en defectos cavitarios, segmentarios o combinados no informa sobre el tamaño ni la localización exacta del defecto. Este problema se complica con la discordancia, en algunos casos, entre la clasificación radiológica preoperatoria y los hallazgos quirúrgicos.
En los casos de defectos óseos acetabulares severos el objetivo de tratamiento es restaurar el material óseo y el centro de rotación para conseguir un implante estable. Éste es el objetivo de diversas técnicas, aunque con resultados dispares. La revisión con cotilos cementados, solos o combinados con injertos, para rellenar cavidades han sido insatisfactorios. El cemento ha dado un porcentaje del 9% de fallos a 2,1 años en la experiencia de Amstutz et al18, mientras que combinado con injertos óseos impactados muestra una cifra de fallos de la interfase cemento-hueso muy variada, entre el 11% y el 60%, en un período comprendido entre 2 y 14 años1-4.
En la revisión con cotilos no cementados, la supervivencia del implante está relacionada con la consecución de un implante estable, ya sea por ajuste a presión o por atornillado. Para obtener un ajuste a presión se necesita hueso suficiente con un borde periférico de la circunferencia del cotilo íntegro que impida movimientos de rotación o inclinación19-21 y apoyar al menos en un 50% sobre hueso virgen y no sobre injertos8,22. La colocación del implante sobre el hueso virgen en un centro de rotación elevado con uso de cotilos grandes (jumbo) se acompaña también de un distinto porcentaje de fallos a medio plazo (de 0% a 11%)23-27. En casos de defectos severos la utilización de injertos estructurales, parciales o totales, con anillos de soporte dan un porcentaje de fracasos dispares del 12%-24% a medio plazo5-8.
La técnica de Sloof utiliza un cotilo cementado sobre injertos fragmentados y compactados. Este tratamiento convierte los defectos segmentarios o combinados en defectos cavitarios, utilizando mallas metálicas para contener los injertos. No es una técnica fácil, los injertos deben tener un tamaño de 7 a 10 mm, la compactación debe hacerse con impactores y martillo y la cementación debe ser perfecta. Nuestra técnica es una variación. Utiliza injertos fragmentados, impactados por fresado inverso progresivo, hasta conseguir una argamasa ósea capaz de soportar y dar estabilidad primaria al implante; una mayor estabilidad se consigue con el atornillado del mismo. Este tratamiento no es técnicamente tan difícil y permite utilizar un cotilo primario. Aunque el recubrimiento de HA parecía estar destinado al contacto con hueso virgen, el contacto con injertos fragmentados de banco permite su integración radiológica y estabilidad a medio plazo. La integración y remodelación ósea radiológica de los injertos es progresiva a partir de los 6 meses.
La viabilidad e integración de los injertos impactados ha sido evidenciada histológicamente por Van der Donk y Sloof28 en 24 biopsias acetabulares de injertos impactados, de 3 meses a 15 años, que demuestra una rápida revascularización ósea, seguida de resorción osteoclástica y formación de nuevo hueso lamelar con estructura trabecular.
Nuestro trabajo demuestra que los injertos óseos fragmentados compactados consiguen una excelente integración radiológica y son capaces de soportar un implante primario, aunque este no apoye sobre hueso virgen. Los defectos óseos graves pueden ser solucionados con injertos óseos fragmentados e impactados, y utilización de cotilos primarios recubiertos de HA. Además, para la reconstrucción de defectos mayores no son precisos cotilos especiales. Los cotilos primarios HA impactados sobre injertos y atornillados pueden ser estables.
Conflicto de intereses. Los autores no hemos recibido ayuda económica alguna para la realización de este trabajo. Tampoco hemos firmado ningún acuerdo por el que vayamos a recibir beneficios u honorarios por parte de alguna entidad comercial. Por otra parte, ninguna entidad comercial ha pagado ni pagará a fundaciones, instituciones educativas u otras organizaciones sin ánimo de lucro a las que estemos afiliados.