Evaluar los resultados obtenidos en el tratamiento de fracturas intertrocantéreas de cadera con placa de compresión percutánea (PCCP).
Material y métodoAnalizamos 611 pacientes, intervenidos mediante PCCP, con una edad media de 79 años (65 a 99 años). El seguimiento mínimo fue de 10 meses (10 a 24). Se midieron datos relativos a la pérdida sanguínea, relacionándolos con la recuperación postoperatoria del paciente.
ResultadosLa duración media de la cirugía fue de 32min (15 a 75min). La caída media en el valor de la Hb fue de 1,9g/dl (0,3 a 8,4). El 14,7% de los pacientes precisó una transfusión sanguínea, con una media de 0,25 unidades transfundidas (0 a 3). La estancia hospitalaria media fue de 8 días. Ocurrió un 12,6% de complicaciones médicas y un 5% de complicaciones radiológicas. La mortalidad total en el primer año fue del 3,8% (23 pacientes).
ConclusionesCon la PCCP se consigue una recuperación funcional precoz del paciente asociada a una escasa morbilidad, siendo una alternativa para el tratamiento de las fracturas intertrocantéreas de cadera.
To evaluate the results obtained in the treatment of intertrochanteric hip fractures with a percutaneous compression plate (PCCP).
Material and methodWe analysed 611 patients, operated on using PCCP, with a mean age of 79 years (65 to 99 years). The minimum follow up was 10 months (10 to 24). Data associated with blood loss and the post-operative recovery of the patients were analysed.
ResultsThe mean duration of surgery was 32minutes (15 to 75min). The mean drop in the haemoglobin value was 1.9g/dl (0.3 to 8.4). A blood transfusion was required by 14.7% of patients, with a mean of 0.25 transfusion units (0 to 3). The mean hospital stay was 8 days. There were 12.6% medical complications and 5% radiological complications. The overall mortality in the first year was 3.8% (23 patients).
ConclusionsAn early functional recovery of the patient associated with a low morbidity was achieved with PCCP, making it an alternative for the treatment of intertrochanteric hip fractures.
La fractura de la región proximal del fémur representa uno de los tipos de fractura más frecuente en ancianos y su incidencia crece progresivamente, debido al envejecimiento de la población1. Además, supone el 30% de los ingresos hospitalarios por fractura, siendo aproximadamente el 50% de estas fracturas de la región intertrocantérea2. El objetivo de su tratamiento es restaurar la función previa sin morbilidad asociada, por lo que será necesario efectuar una reducción anatómica con una fijación estable y el menor trauma quirúrgico posible, para la pronta movilización del paciente.
A lo largo de los años se han utilizado diversos métodos de tratamiento, incluyendo osteotomías trocantéreas, cementación y diferentes tipos de diseños de osteosíntesis3-5. Son implantes muy utilizados y no exentos de complicaciones. El llamado “cut-out” del tornillo cefálico es la más frecuente y provoca una varización de la fractura y el desplazamiento medial de la diáfisis femoral. También se ha sugerido que el amplio orificio taladrado para la inserción del tornillo puede provocar una fractura secundaria de la cortical lateral y colapso de la fractura6,7. Además, un único tornillo puede resultar insuficiente para asegurar la estabilidad rotacional, ya que el fragmento proximal puede rotar alrededor de éste en determinados tipos de fractura.
Por otra parte, la técnica quirúrgica precisa una incisión larga y una disección amplia de las partes blandas, dividiendo el músculo vasto lateral al menos 10cm, por lo que puede asociarse a una significativa pérdida sanguínea y daño de tejidos8 que puede empeorar el estado de los pacientes. Estas complicaciones no necesariamente impiden la reparación de la fractura, pero el dolor provocado por la carga de peso puede retrasar la movilización y recuperación a corto plazo del paciente.
La cirugía mínimamente invasiva ha ganado popularidad en la traumatología moderna, ya que se asocia a una menor pérdida de sangre y menor dolor postoperatorio y, potencialmente, menor riesgo de morbilidad postquirúrgica con una recuperación de la función más rápida. En este contexto surgieron los implantes intramedulares, pero realmente no se pueden considerar mínimamente invasivos por el considerable trauma tisular, daño del músculo glúteo medio durante el fresado e invasión del canal medular femoral, y el alto sangrado que provocan, precisando los pacientes un elevado número de transfusiones9. Están indicados en la fijación de las fracturas inestables5, pero se ha observado un considerable porcentaje de fracturas diafisarias secundarias, sobre todo con los primeros diseños10.
La placa de compresión percutánea o PCCP fue diseñada para estabilizar las fracturas intertrocantéreas, estables e inestables, mediante una técnica de invasión mínima6, representando un nuevo abordaje quirúrgico de los problemas asociados con estas fracturas. El implante consiste en una placa de longitud única y ángulo cérvico-diafisario fijo (135°), que termina en bisel para su inserción percutánea y deslizamiento subvasto, dos tornillos telescópicos de cuello femoral y tres tornillos de fijación diafisaria. Los principios fundamentales del tratamiento con la PCCP son permitir una reducción cerrada de la fractura; implantación mediante cirugía mínimamente invasiva sin exposición del foco de fractura, lo que evita la devascularización de los fragmentos y la pérdida del hematoma de fractura y, al reducir el trauma operatorio, disminuye el sangrado y el dolor. Además, es una técnica conservadora de hueso, ya que el brocado de la pared lateral es de menor diámetro que con una broca única, previniendo la rotura de la cortical lateral del fémur y con ello el desplazamiento y colapso de la fractura4. También proporciona estabilidad rotacional gracias a los dos tornillos de cuello femoral, con capacidad de deslizamiento, que realizan una fijación en doble eje y teóricamente facilitan la impactación controlada de la fractura, permitiendo la carga inmediata del peso corporal7.
Los objetivos del presente estudio son analizar los resultados obtenidos con esta técnica en un amplio número de pacientes, y comparar nuestros resultados con los datos de otros autores. Se trata de valorar sus potenciales beneficios, y más concretamente evaluar la pérdida de sangre y su influencia en la recuperación del paciente.
Pacientes y metodologíaRealizamos un estudio retrospectivo de los 670 pacientes diagnosticados con fractura intertrocantérea de cadera que ingresaron por urgencias entre los meses de octubre 2003 y julio 2007 y que fueron intervenidos mediante osteosíntesis con PCCP (Efratgo Ltd, Kiryat Bialik, Israel). Los primeros 50 casos se consideraron dentro de la curva de aprendizaje y no se incluyeron en la revisión.
Los criterios de inclusión para este estudio fueron: pacientes mayores de 65 años, con una fractura aguda de la región intertrocantérea tipo 31-A1 y 31-A2 según la clasificación Orthopaedic Trauma Association (AO/OTA), o estable o inestable según la clasificación de Evans.
Se excluyeron aquellos pacientes que presentaban una fractura oblicua inversa o de la zona subtrocantérea (tipo 31-A3 de AO/OTA), fractura de cadera bilateral, fracturas patológicas y/o metastásicas, lesiones múltiples asociadas, cuando no fue posible realizar una reducción cerrada y los casos en que se contraindicó la cirugía.
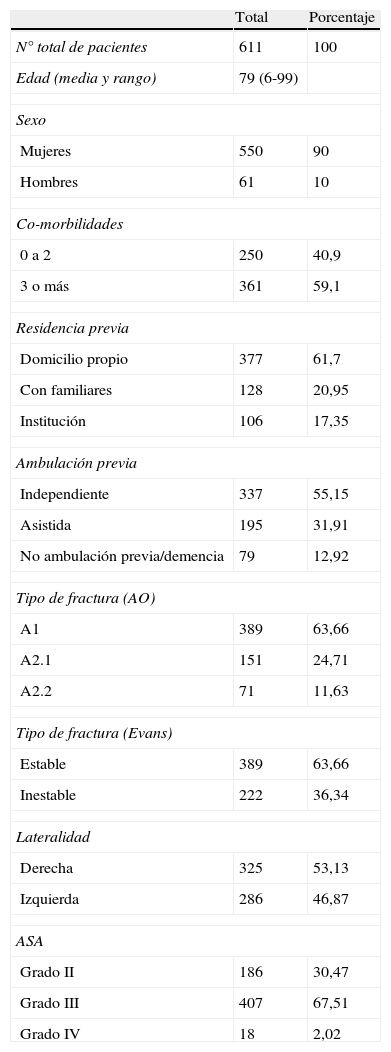
Un total de 611 pacientes fueron considerados para el análisis final. La edad media del grupo fue de 79 años (rango de 65 años a 99 años), siendo el 90,1% mujeres y el 9,9% hombres. El seguimiento se realizó hasta el segundo año o hasta la consolidación de la fractura y el retorno a sus actividades previas a la lesión, durante una media de 18 meses (10 a 24). El 83% de los pacientes se evaluaron a los 3 meses y el 69% al final del seguimiento.
Se recogió de forma retrospectiva información acerca de aspectos del paciente previos a la fractura y datos referentes a la intervención y evolución posterior del paciente, mediante estudio de su historial clínico y por entrevista al paciente o sus familiares durante las posteriores revisiones (tabla 1). Los datos preoperatorios recopilados fueron: edad, sexo, nivel funcional previo y lugar de residencia, antecedentes patológicos y riesgo quirúrgico, según la clasificación de la Sociedad Americana de Anestesiología (ASA).
Demografía de la muestra
| Total | Porcentaje | |
| N° total de pacientes | 611 | 100 |
| Edad (media y rango) | 79 (6-99) | |
| Sexo | ||
| Mujeres | 550 | 90 |
| Hombres | 61 | 10 |
| Co-morbilidades | ||
| 0 a 2 | 250 | 40,9 |
| 3 o más | 361 | 59,1 |
| Residencia previa | ||
| Domicilio propio | 377 | 61,7 |
| Con familiares | 128 | 20,95 |
| Institución | 106 | 17,35 |
| Ambulación previa | ||
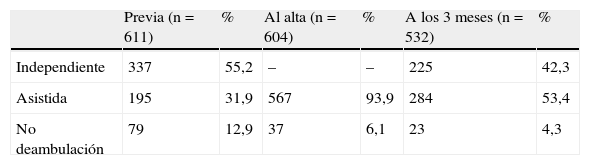
| Independiente | 337 | 55,15 |
| Asistida | 195 | 31,91 |
| No ambulación previa/demencia | 79 | 12,92 |
| Tipo de fractura (AO) | ||
| A1 | 389 | 63,66 |
| A2.1 | 151 | 24,71 |
| A2.2 | 71 | 11,63 |
| Tipo de fractura (Evans) | ||
| Estable | 389 | 63,66 |
| Inestable | 222 | 36,34 |
| Lateralidad | ||
| Derecha | 325 | 53,13 |
| Izquierda | 286 | 46,87 |
| ASA | ||
| Grado II | 186 | 30,47 |
| Grado III | 407 | 67,51 |
| Grado IV | 18 | 2,02 |
El nivel funcional se valoró en cuanto a la capacidad de ambulación y dependencia o no para las actividades de la vida diaria. Los antecedentes patológicos del paciente se agruparon como neurológicos, cardiovasculares, pulmonares, diabetes, diálisis o cirrosis (tabla 1).
Se obtuvieron radiografías previas a la cirugía y en el primer día postquirúrgico, que sirvieron para agrupar las fracturas siguiendo la clasificación de la AO/OTA y de Evans.
Protocolo de la cirugíaEl manejo de los pacientes se realizó siguiendo el protocolo para las fracturas de cadera aplicado en nuestro centro. Se obtuvo un estudio preoperatorio completo y se estabilizó al paciente respecto a sus condiciones médicas en caso necesario. Todos los pacientes incluidos en el estudio fueron intervenidos quirúrgicamente, bajo anestesia general o espinal, mediante la técnica posteriormente descrita, tras dar su consentimiento informado. Se aplicó una profilaxis antibiótica previa a la cirugía (2g de cefazolina iv en dosis única) y, tras la intervención, se inició una profilaxis antitrombótica con heparina de bajo peso molecular (enoxaparina 40mg subcutánea) hasta la movilización completa del paciente, generalmente durante 4 a 6 semanas.
Se siguió un protocolo de rehabilitación similar en todos los pacientes previamente ambulantes, excepto en aquellos cuyo deterioro general lo contraindicaba, consistente en sentarlos al segundo día y ambulación precoz con carga de peso según tolerancia.
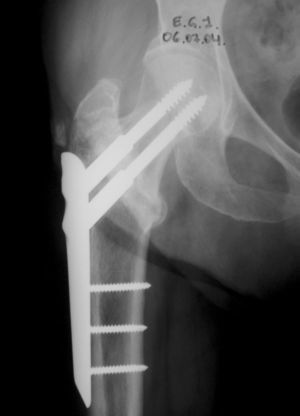
Técnica quirúrgicaEl implante está compuesto por una placa estándar con final en bisel que permite su inserción a través de tejidos blandos, dos tornillos telescópicos cérvico-cefálicos de compresión, y tres tornillos de fijación diafisaria. El paciente se coloca en decúbito supino sobre mesa ortopédica, y se reduce la fractura mediante maniobras externas de tracción, rotación, y un dispositivo de reducción posterior (Pord®), bajo control con intensificador de imagen.
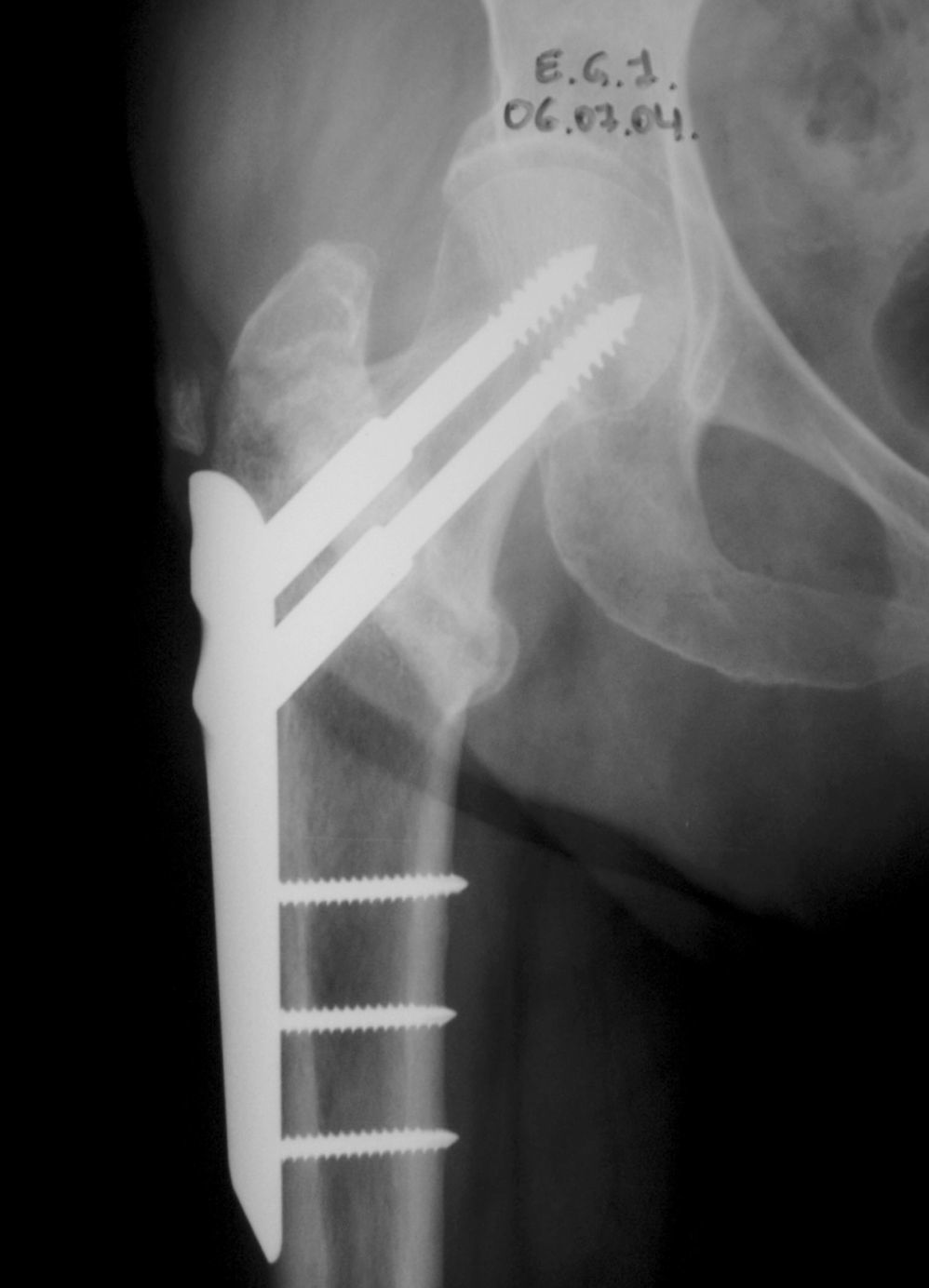
Se realiza una primera incisión de 2cm en la cara lateral del muslo a nivel del borde superior del trocánter mayor, a través de la cual se inserta la placa conectada a su introductor. El introductor dispone de una guía externa paralela a la placa, con una serie de orificios por donde se introducirán las brocas y tornillos. La placa, con su final en bisel, se desliza profunda al músculo vasto lateral, quedando en contacto con el periostio de la cortical lateral del fémur proximal. A través de una segunda incisión de 2-3cm, distal a la anterior, se introduce el gancho diafisario que fija temporalmente la placa al hueso, y queda sujeto a la guía externa. Se comprueba con escopia lateral la correcta posición de la placa, cuya parte superior debe quedar alineada con el cuello femoral y la parte inferior quedará a lo largo del eje femoral. Se ajusta la posición de la placa de modo que la aguja guía del primer tornillo de cuello femoral, insertada por el orificio oblicuo más distal de la guía externa (y la placa), quede 2-3mm proximal al calcar en la visión antero-posterior y en el centro del cuello y cabeza femoral en la visión lateral. Se broca el orificio de forma gradual (7mm y 9,3mm) y se coloca el tornillo telescópico de la longitud adecuada, quedando a 5mm del hueso subcondral. A continuación se colocan tres tornillos corticales de 4,5mm para fijar la placa a la diáfisis femoral, y se retira el gancho diafisario para colocar el segundo tornillo cefálico, superior y paralelo al primero. Se desconecta y retira el introductor, y se irrigan y cierran las heridas (fig. 1).
Durante la estancia hospitalaria se recogieron los siguientes parámetros: tiempo transcurrido hasta la cirugía, tipo de anestesia, duración de la intervención, tiempo de estancia hospitalaria y aparición de complicaciones en el postoperatorio (cardiovasculares o pulmonares, trombosis venosa o tromboembolismo pulmonar, infecciones urinarias, desorientación, alteraciones gastrointestinales).
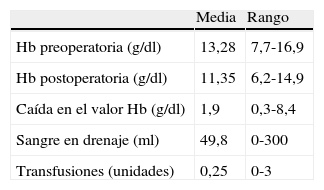
Se determinó previo a la cirugía el nivel de hemoglobina (Hb) en sangre. En cuanto a la pérdida de sangre se analizó la Hb postoperatoria, a las 48 horas, y se determinó la caída en el valor de la Hb respecto a la preoperatoria, la cantidad de sangre recogida en el drenaje, en los casos en que se colocó, y la necesidad de trasfusión de sangre al paciente, determinando el número de pacientes trasfundidos y unidades trasfundidas.
Tras el alta hospitalaria, se volvió a evaluar el estado de los pacientes a las 6 semanas y a los 3, 6 y 12 meses en cuanto a mortalidad ocurrida, complicaciones de la herida, complicaciones médicas (trombosis venosa profunda, tromboembolismo pulmonar, cardiovasculares, renales o pulmonares), y la recuperación o no de la capacidad para caminar. A partir del primer año sólo se recogieron complicaciones relacionadas con la cirugía de cadera.
Análisis estadísticoLas variables cuantitativas continuas se compararon usando el test t-Student o Anova cuando resultó apropiado. El análisis de variables categóricas se realizó con el test chi- cuadrado. En la comparación de nuestros resultados con los de otras series empleando otros implantes se empleó el t-test. Todos los cálculos estadísticos se realizaron empleando el programa informático STATA.
ResultadosLa intervención se realizó a los 2 días de media (0 a 21 días) después del accidente. En el 80% de los casos se realizó una anestesia espinal. La duración media de la cirugía fue de 32min (15 a 75min), empleando un tiempo medio de fluoroscopia de 40s (20 a 210s) y la estancia hospitalaria media fue de 8 días (3 a 30 días).
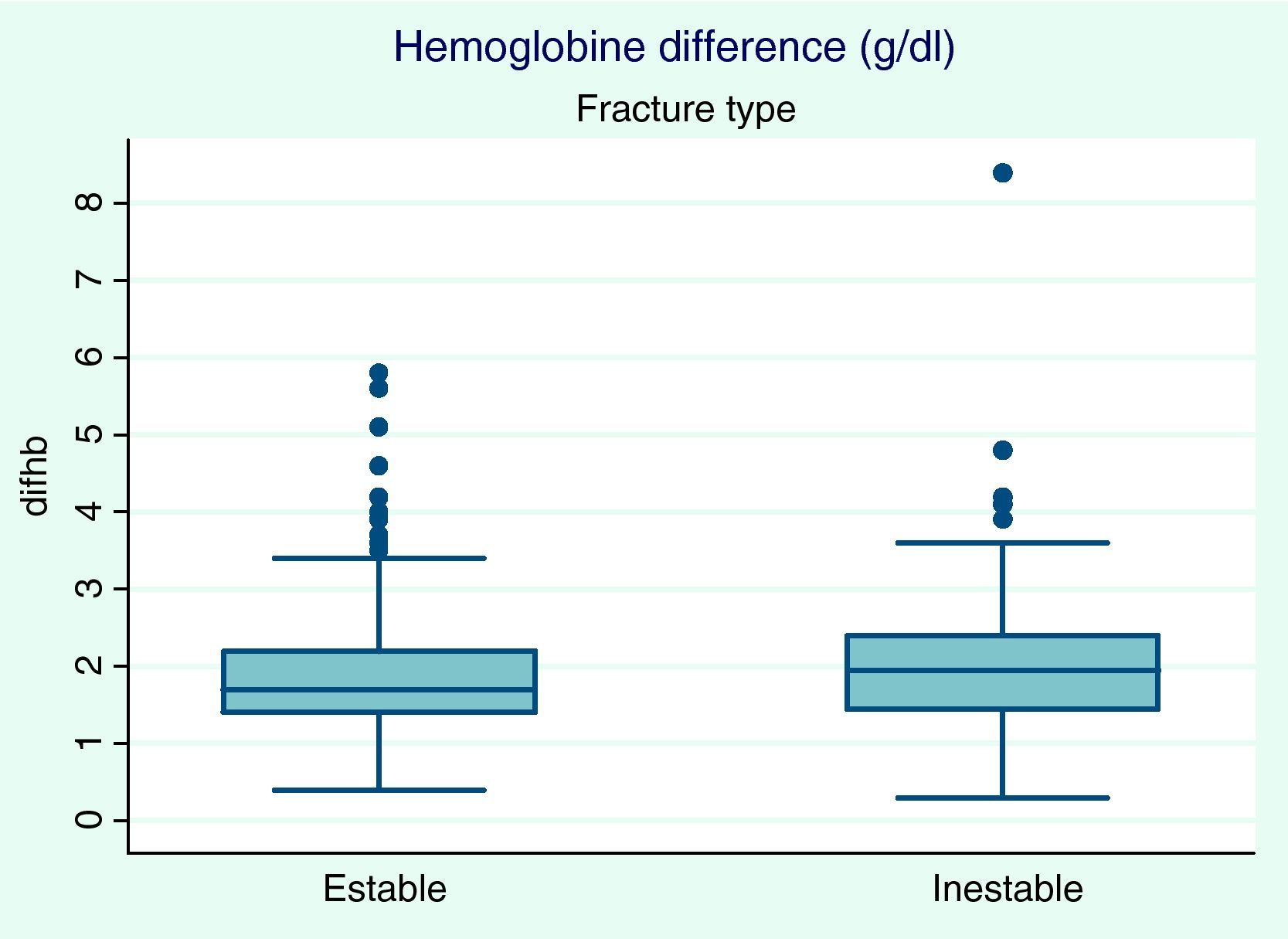
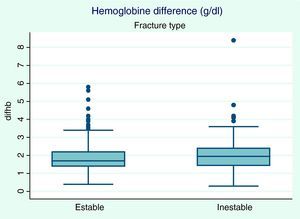
En la tabla 2 se presenta la diferencia de hemoglobina (Hb) pre- y postquirúrgica, la pérdida de sangre tras la cirugía (recogida en el drenaje) y la necesidad de una transfusión. El nivel de Hb postoperatoria está directamente influenciado por el tipo de fractura (p=0,036). La caída media en el valor de la Hb fue de 1,9g/dl (0,3 a 8,4g/dl), mayor en el grupo de fracturas inestables (fig. 2). El volumen medio de sangre en el drenaje fue de 49,8ml (0 a 300ml).
En el 34% de los casos no se consideró necesario colocar un drenaje, por el escaso sangrado durante la cirugía, no habiendo encontrado, en este grupo, mayor porcentaje de complicaciones de la herida (p=0,64). Sólo el 14,73% de los pacientes precisó una transfusión sanguínea, siendo la media de unidades transfundidas de 0,25 (0 a 3). El criterio seguido para realizar una transfusión fue nivel de Hb menor de 10g/dl y presencia de síntomas relacionados con anemia (palidez, taquicardia, etc.).
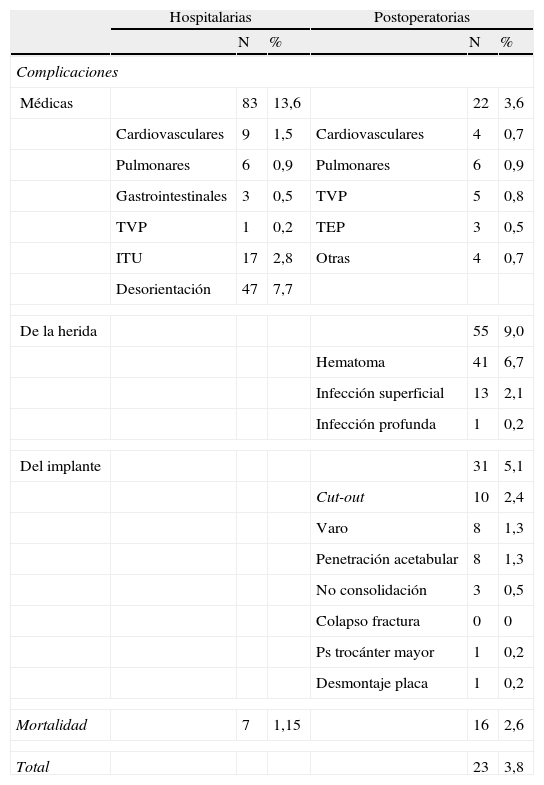
Durante la hospitalización, el 13,6% de los pacientes presentó complicaciones médicas, siendo las más frecuentes desorientación e infección del tracto urinario (tabla 3).
Complicaciones y mortalidad intrahospitalarias y tras un año de seguimiento
| Hospitalarias | Postoperatorias | |||||
| N | % | N | % | |||
| Complicaciones | ||||||
| Médicas | 83 | 13,6 | 22 | 3,6 | ||
| Cardiovasculares | 9 | 1,5 | Cardiovasculares | 4 | 0,7 | |
| Pulmonares | 6 | 0,9 | Pulmonares | 6 | 0,9 | |
| Gastrointestinales | 3 | 0,5 | TVP | 5 | 0,8 | |
| TVP | 1 | 0,2 | TEP | 3 | 0,5 | |
| ITU | 17 | 2,8 | Otras | 4 | 0,7 | |
| Desorientación | 47 | 7,7 | ||||
| De la herida | 55 | 9,0 | ||||
| Hematoma | 41 | 6,7 | ||||
| Infección superficial | 13 | 2,1 | ||||
| Infección profunda | 1 | 0,2 | ||||
| Del implante | 31 | 5,1 | ||||
| Cut-out | 10 | 2,4 | ||||
| Varo | 8 | 1,3 | ||||
| Penetración acetabular | 8 | 1,3 | ||||
| No consolidación | 3 | 0,5 | ||||
| Colapso fractura | 0 | 0 | ||||
| Ps trocánter mayor | 1 | 0,2 | ||||
| Desmontaje placa | 1 | 0,2 | ||||
| Mortalidad | 7 | 1,15 | 16 | 2,6 | ||
| Total | 23 | 3,8 | ||||
ITU: infección del tracto urinario; TEP: tromboembolismo pulmonar; TVP: trombosis venosa profunda.
Todas las fracturas habían consolidado a los 3 meses de la lesión. Durante el seguimiento radiográfico se observaron 31 complicaciones (5,07%), tres de las cuales requirieron cirugía de revisión.
La evolución en la capacidad de caminar fue satisfactoria (tabla 4). Todos los pacientes ambulantes con anterioridad comenzaron a caminar entre el segundo y tercer día tras la operación, con carga completa del peso corporal, excepto 37 pacientes (6%) debido a su mal estado general; el 42,3% de los pacientes caminaban de forma independiente a los 3 meses de la cirugía, habiendo perdido la capacidad de ambular el 4,3%.
La mortalidad total en el primer año fue del 3,8% (23 pacientes); de ellos, 7 (1,2%) murieron durante la estancia hospitalaria; dos a causa de un edema agudo de pulmón y tromboembolismo pulmonar, y el resto por empeoramiento de sus patologías previas. En el primer año tras la cirugía fallecieron 16 pacientes (tabla 3).
DiscusiónEste estudio tiene las limitaciones propias de su naturaleza retrospectiva, además se perdieron 189 pacientes al final del seguimiento (31%), a causa de la elevada edad de esta población, que supondría un impedimento para ellos o sus familiares a la hora de volver al hospital para el examen clínico y radiológico necesario. Por el contrario, cuenta con un gran número de casos analizados, lo que contribuye a disminuir la aparición de errores en los resultados obtenidos. Se han realizado otros estudios prospectivos aleatorizados, pero con menor número de participantes, lo que limita su poder estadístico.
La indicación de cirugía en la fractura intertrocantérea de cadera del anciano es, dada la elevada morbilidad y mortalidad relacionadas con un confinamiento prolongado en cama3. El sistema más comúnmente empleado es el tornillo de compresión de cadera (CHS) y sus variantes (DHS)11, pero en numerosos estudios no se han encontrado diferencias significativas en los resultados clínicos y radiológicos entre tornillo-placa e implantes intramedulares12. Estudios clínicos iniciales han señalado las ventajas de la PCCP y recomiendan su uso en fracturas intertrocantéreas, por la menor pérdida sanguínea y el menor dolor postoperatorio, que contribuyen a la recuperación de la capacidad funcional del paciente13-16. Además, la fuerza de compresión, torsión y axial que es capaz de soportar la PCCP es comparable a otros sistemas convencionales de fijación17,18.
La cirugía mínimamente invasiva puede mejorar el resultado del tratamiento quirúrgico de las fracturas de cadera disminuyendo la pérdida de sangre perioperatoria, el daño de tejidos blandos, el dolor postoperatorio y la morbilidad asociada, siempre que se asegure la estabilidad de la fractura para facilitar la recuperación más rápida de la función19. La inserción de implantes tanto intra como extramedulares por cirugía abierta se asocia a lesiones musculares y complicaciones de la herida en el postoperatorio9,20. La PCCP, con inserción percutánea de la placa bajo el vasto lateral sin dañar el glúteo medio, contribuye a una recuperación temprana, más rápida y más efectiva13.
El tiempo de cirugía con la PCCP es menor que con el CHS8,13,20, excepto en un estudio, probablemente al no realizar los cirujanos prácticamente curva de aprendizaje14. En el presente estudio no se incluyeron los 50 primeros casos intervenidos, considerados de aprendizaje, obteniéndose un tiempo medio de cirugía de 31,5min, siendo el tiempo máximo de 75min. Nuestro tiempo medio empleado con PCCP es menor que el informado por otros autores que oscila entre 47 y 81min para el clavo gamma y otros implantes intramedulares5,20,21.
La osteosíntesis con PCCP está asociada a una menor pérdida de sangre perioperatoria y menor porcentaje de transfusiones de sangre alógena en el postoperatorio que CHS8,13,14,20. Los resultados son comparables a los de nuestro estudio respecto a caída en el valor de la Hb, cantidad de sangre recolectada en el drenaje y número de pacientes y unidades transfundidas. Trabajos aleatorizados que comparan DHS y clavo gamma no encuentran diferencias significativas en la pérdida sanguínea o cantidad de transfusiones; si comparamos nuestros resultados con la serie DHS del estudio de Pajarinen et al22 encontramos diferencias estadísticamente significativas en la pérdida de sangre intraoperatoria (drenaje) y en el número de unidades de sangre transfundidas, mientras que comparándolos otra serie con DHS12 no encontramos diferencias significativas en la pérdida de sangre pero sí en la unidades sanguíneas transfundidas.
El porcentaje de fallo del implante en nuestra serie es del 5%, similar a la experiencia con el mismo sistema en otros estudios y semejante al 4-10% señalado para otros sistemas de osteosíntesis15,22; la PCCP proporciona al menos la misma estabilidad que el CHS.
El análisis radiológico del resultado de la intervención y el hecho de encontrar menor dolor y carga inmediata de peso en algunos estudios13 apoyan la idea de mayor estabilidad torsional, posiblemente gracias a la fijación de la fractura en doble eje. Algunos autores han argumentado que debido al ángulo fijo del implante no puede ser universalmente aplicado. Existen implantes CHS y DHS con distintas angulaciones de varo y valgo, empleando el que se ajusta al ángulo cérvico-diafisario en el que se reduce la fractura. Por el contrario, la PCCP adapta la fractura a la placa, reduciéndola en un ángulo cérvico-diafisario de 135° y no se acepta una angulación en varo. La justificación de esta técnica es mantener la fractura y la capacidad de deslizamiento del implante sometidos a fuerzas de compresión mejor que a fuerzas de angulación para favorecer la impactación controlada de la fractura7.
El porcentaje de complicaciones postoperatorias observado en nuestro estudio es comparable al de otros autores con PCCP, entre el 8 y el 30%15,19, y menor al encontrado con CHS, entre el 37 y el 64%8,14,20.
Una de la complicación más problemática en la fractura de cadera es la aparición de eventos cardiovasculares, que ocurre en el 8 al 27% de los casos. En un estudio prospectivo8 se aprecia una tendencia hacia menos complicaciones cardiovasculares con PCCP frente a CHS. Una posible explicación de este resultado es el efecto combinado del menor sangrado y menor dolor postoperatorio observado con PCCP20. Aunque no se valoró el dolor postoperatorio en nuestro estudio, la cirugía mínimamente invasiva se asocia con menos dolor tras la cirugía y una movilización más rápida. Janzing et al13 demostraron menor dolor postoperatorio con PCCP que con CHS.
Un elevado número de complicaciones postoperatorias (tres o más) es un factor de riesgo para la mortalidad postquirúrgica, que además guarda gran relación con las patologías previas del paciente. En nuestro estudio, solo el 7% de los pacientes presentaba este número de complicaciones, dándose una mortalidad postoperatoria al año de 3,8%. Se necesitarían series de mayor tamaño muestral para demostrar una reducción significativa de la mortalidad.
En nuestro estudio retrospectivo, el uso del implante PCCP ha supuesto un menor tiempo de cirugía, una menor agresividad quirúrgica, sin lesión de tejidos blandos y con escaso número de complicaciones de las heridas, y una disminución en la pérdida de sangre y en la cantidad de transfusiones alógenas. La estabilidad del montaje ha permitido la carga precoz de peso tanto en fracturas estables como inestables, facilitando la rápida recuperación de la función con escasa morbilidad postoperatoria. Basándonos en estos resultados, la PCCP es una alternativa en el tratamiento de las fracturas intertrocantéreas de cadera, ya que permite una recuperación precoz de los pacientes, como otros sistemas de fijación interna, con la ventaja añadida de realizarse mediante una técnica mínimamente invasiva.
Nivel de evidenciaEstudio “antes-después” de nivel de evidencia III.
Conflicto de intereresesLos autores declaran no tener ningún conflicto de intereses.