Las fracturas rotacionales del tobillo son frecuentes, tienen personalidades diversas y afectan tanto a pacientes robustos como a frágiles. Las complicaciones postoperatorias son frecuentes y generan una considerable carga económica. El objetivo principal de este estudio es ampliar los conocimientos actuales sobre los factores predictores de las complicaciones postoperatorias tras la fijación de fracturas de baja energía del tobillo.
Materiales y métodosEstudio de cohortes retrospectivo en un único centro sobre pacientes sometidos a fijación interna por fracturas de baja energía del tobillo. El resultado primario fueron las complicaciones postoperatorias durante el primer año, clasificadas como mayores (quirúrgicas) o menores (no quirúrgicas). Se recopilaron datos sobre pacientes, lesiones y tratamientos. Para identificar posibles factores predictores de los resultados se utilizaron métodos de regresión logística, con un ajuste del modelo regresivo.
ResultadosEn total, se analizaron 663 pacientes con una mediana de edad de 59 años. Se observó una elevada tasa de complicaciones (28,4%), predominando los problemas de cicatrización y las infecciones. En general, el 14,8% tuvieron complicaciones menores, mientras que el 13,6% requirieron una reintervención no planificada. En el análisis multivariable, los predictores más consistentes de complicaciones fueron la edad avanzada (OR: 1,02 por año), un tiempo quirúrgico prolongado (3,32 por hora) y el tabaquismo (2,91).
ConclusionesLos pacientes de edad más avanzada y los fumadores que sufren fracturas que requieren intervenciones quirúrgicas más complejas tienen un mayor riesgo de complicaciones postoperatorias.
Rotational ankle fractures are common, have diverse personalities and affect both robust and fragile patients. Postoperative complications are frequent, creating a sizeable economic burden. The primary purpose of this study was to expand current knowledge on predictors of postoperative complications after low-energy ankle fracture fixation.
Materials and methodsA retrospective single-center cohort study was completed of patients undergoing internal fixation OF low-energy ankle fractures. The primary outcome was first-year postoperative complications, classified as major (surgical) or minor (non-surgical). Data on patients, their injuries, and treatments were collected. To identify potential predictors of outcomes, logistic regression methods were used, with a backward-stepwise method used for model fitting.
ResultsIn total, 663 patients of median age 59 years were analysed. We found a high rate of complications (28.4%), with wound-healing issues and infections predominant. Overall, 14.8% had minor complications, while 13.6% required an unplanned reoperation. On multivariable analysis, the most consistent predictors of complications were older age (OR: 1.02 per year), longer operating time (3.32 per hour), and smoking (2.91).
ConclusionsOlder patients and smokers who sustain fractures requiring more complex surgery are at higher risk of postoperative complications.
Las fracturas de tobillo de baja energía son muy frecuentes, y representan aproximadamente el 10% de todas las fracturas. Se ha reportado una incidencia de 71 a 184 casos por 100.000 habitantes al año1,2, lo cual las convierte en la segunda causa principal de hospitalización y cirugía ortopédica tras las fracturas de cadera, y la primera en personas de alrededor de 60 años de edad3. Por tanto, las cargas económicas asociadas, directas e indirectas, son elevadas, especialmente cuando se trata de lesiones o complicaciones complejas4.
Las tasas de complicaciones reportadas tras la cirugía de fractura de tobillo oscilan del 1 al 36%5–24. La edad madura y la diabetes son factores predictivos de episodios adversos comúnmente identificados8,9,15,16. El conocimiento de los factores de riesgo modificables es de máxima importancia, puesto que podría guiar a la actualización de los protocolos sanitarios, reduciendo así la morbilidad postoperatoria y los costes financieros.
El objetivo primario de este estudio fue identificar qué factores influyen en la necesidad de reintervenciones no planificadas durante el primer año postoperatorio, tras la fijación interna de las fracturas de tobillo de baja energía. En segundo lugar, estudiamos las complicaciones no quirúrgicas y la combinación de cuestiones quirúrgicas y no quirúrgicas. Conjeturamos que los pacientes que experimentaron un mayor deterioro de sus situaciones basales, fracturas más graves, y que requirieron más tratamiento extensivo presentarían un mayor riesgo de complicaciones.
Materiales y métodosEste estudio de cohorte retrospectivo (nivel de evidencia IV) fue aprobado por nuestro comité de revisión institucional (número de referencia PR(ATR)397/2017), guiándose este documento por la declaración STROBE. Todos los pacientes fueron operados consecutivamente en un único centro público y universitario traumatológico de nivel I de noviembre de 2009 a abril de 2019. Setenta y cuatro cirujanos y cirujanos residentes con dedicación variable a la traumatología ortopédica participaron en los procedimientos de fijación. Incluimos todos los pacientes con madurez esquelética (edad≥15 años) sometidos a fijación quirúrgica de fractura de tobillo rotacional de baja energía (segmento 44 de AO/OTA). Se excluyó a los pacientes con fijación trimaleolar, historia previa de cirugía de tobillo, infecciones o situaciones de neoplasia de tobillo, fracturas bilaterales, fracturas producidas en un escenario de traumatismos múltiples (Injury Severity Score≥16). El seguimiento postoperatorio fue de un año.
Las complicaciones postoperatorias se definieron como cualquier historia de complicación postoperatoria local, incluyendo dehiscencia o rotura cutánea, infección y fallo mecánico, durante el primer año postoperatorio. Seguidamente se clasificaron las complicaciones como mayores o menores. Las complicaciones mayores requirieron una reintervención no programada, siendo nuestro objetivo de interés primario. Se excluyeron los procedimientos electivos, como la retirada de tornillos sindesmóticos. Las complicaciones menores no requirieron reintervenciones no planificadas adicionales. Las complicaciones postoperatorias locales durante el primer año, no quirúrgicas y quirúrgicas, fueron agrupadas como «cualquier complicación local».
Recopilamos variables independientes sobre las características basales de los pacientes, lesiones y tratamientos, que se resumen en la tabla 1. Dado que solo encontramos 14 casos con fijación trimaleolar, estos fueron incorporadas en los casos bimaleolares para su análisis. Decidimos probar, a priori, un número modesto de factores predictivos cuya validez ya había sido respaldada por la literatura previamente publicada.
Descripción de los factores predictivos y las estadísticas descriptivas
| Predictores | Resultadosa |
|---|---|
| Edad: edad en años el día del ingreso para el tratamiento de la fractura | 59 (45-72) |
| Diabetes: agentes antihiperglucémicos orales, ingesta de insulina o daño del órgano diana | 95 (14,33) |
| Tabaquismo: registros de consumo de tabaco o tratamiento para dejar de fumar | 115 (17,4) |
| Fractura abierta: herida relativa a cualquier foco de fractura | 26 (3,9) |
| Fractura-luxación: incongruencia significativa de la articulación del tobillo en el momento de la fractura que requiriera maniobras de reducción durante el manejo inicial | 154 (23,2) |
| Deterioro preoperatorio de la piel: contusión grave o abrasión, ampollas o necrosis | 146 (22,0) |
| Tiempo entre el ingreso y la cirugía: días transcurridos entre el ingreso y la fijación quirúrgica | 5 (2-8) |
| Tiempo quirúrgico (horas): tiempo para completar el procedimiento quirúrgico | 1,5 (1,2-1,8) |
| Fijación de la fracturab | |
| Unimaleolar: fijación de la fíbula o la tibia | 308 (46,5) |
| Bimaleolar y trimaleolar: fijación tanto de la fíbula como la tibia | 355 (53,5) |
Las radiografías para cada caso fueron evaluadas utilizando el software RAIM Viewer (Corporació Sanitària Parc Taulí, España). Las historias clínicas se obtuvieron de la base de datos sanitaria institucional SAP (SAP SE, Alemania), que contiene toda la información clínicamente relevante. Cada una de las imágenes e historias clínicas fue evaluada por los tres investigadores designados, todos ellos cirujanos ortopédicos residentes, y coautores de este documento. Los datos fueron recopilados en formularios de casos clínicos en papel, que se introdujeron en una base de datos de Microsoft Excel®. Se aplicaron normas de validación de entradas, sometiendo la base de datos a un proceso de depuración por parte de 2 investigadores independientes. Se eliminaron del análisis final todos los casos con datos ausentes para cualquiera de las variables del estudio. Para revisar el carácter aleatorizado de la pérdida de los datos, se realizó una prueba de rachas sobre la edad de los sujetos excluidos.
Para maximizar la potencia estadística, se incluyó a todos los pacientes que cumplieron los criterios de elegibilidad. Encontramos 90 pacientes con objetivo principal adverso. Ello nos permitió crear, siguiendo las prácticas estándar, modelos de regresión con hasta 9 variables (una variable independiente por 10 casos). De igual modo, buscamos un tamaño muestral mínimo de 550, definido por la fórmula descrita por Bujang et al.25. Se utilizó Stata® 14.2 (StataCorp, EE. UU.) para el análisis. Se realizó un análisis descriptivo de la muestra general, resumiéndose las variables categóricas como cifras y porcentajes, mientras que las variables continuas se resumieron como medianas y rangos intercuartílicos (RIC) debido a la no normalidad de las distribuciones. Para mejorar la precisión, no se implementó la categorización de las variables continuas. Los odds ratio (OR), intervalo de confianza del 95% (IC 95%), y valores p asociados se calcularon mediante regresión logística multivariable para medir la asociación entre los factores de riesgo y los 3 resultados binarios (complicación mayor, menor y cualquiera). Para la selección de las variables independientes, se utilizó una técnica de selección gradual regresiva. Como utilizamos un número modesto de factores predictivos, no consideramos necesario el análisis bivariante para la selección del modelo. Para iniciar el análisis multivariable, se generó un modelo que contenía todas las variables independientes. A cada paso, se eliminó la variable con el valor p más alto, hasta que todos los valores p fueron ≤0,20. Detectamos una interacción cercana a la significación (p=0,06) entre el tiempo quirúrgico y la demora de la cirugía, que fue controlada en el modelo final. Descartamos cualquier otra interacción y los factores de confusión utilizando pruebas de fragmentos. Como existió una potencia estadística inadecuada para el análisis de subgrupo de las complicaciones mayores, solo se realizaron análisis bivariantes, interpretándose dichos resultados con precaución. Se consideró estadísticamente significativo cualquier valor p≤0,05 bidireccional.
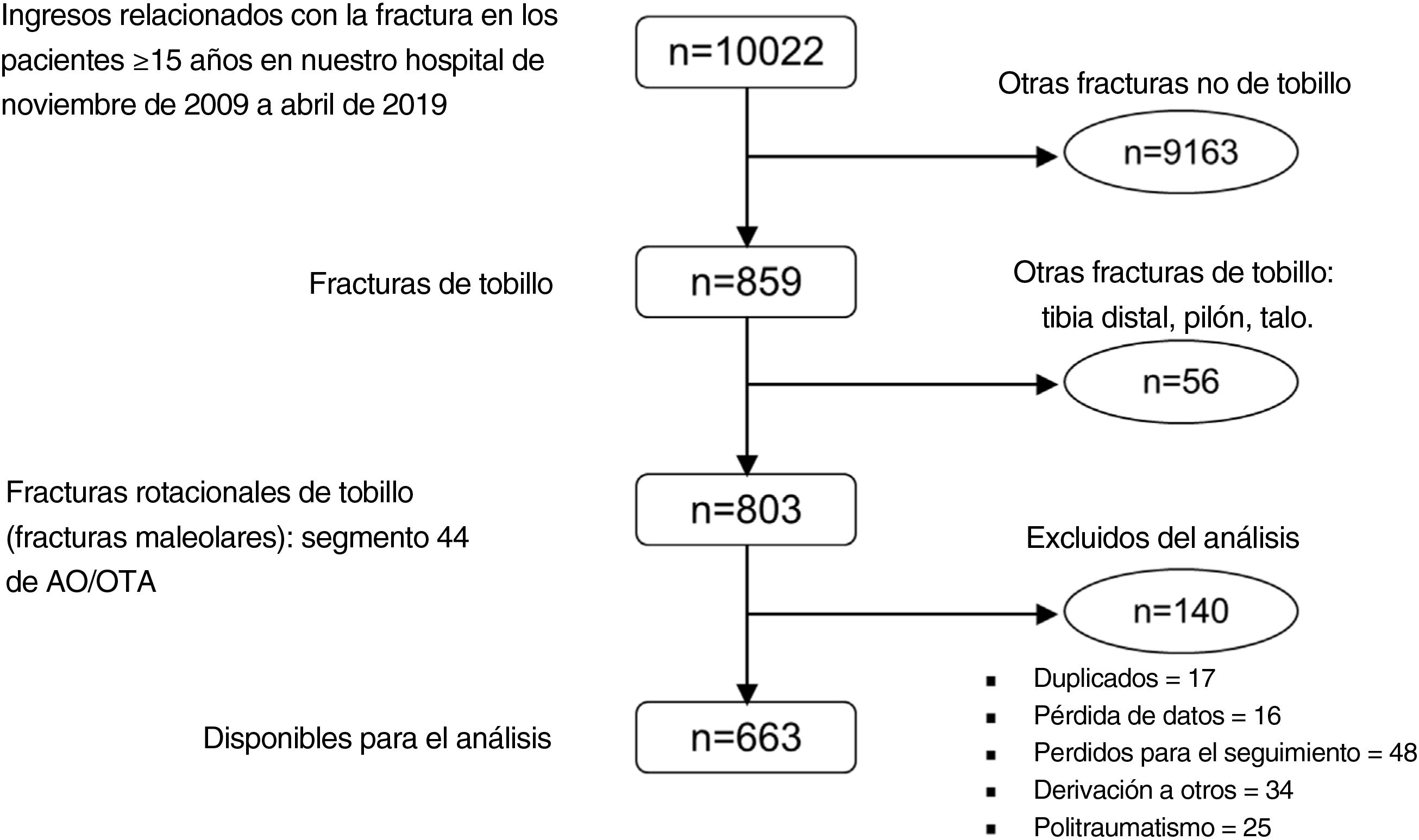
ResultadosSe identificó un total de 803 participantes potenciales. De entre ellos, se eliminaron 17 como duplicados, en 16 pacientes hubo datos ausentes, y 48 se perdieron para el seguimiento. Dado que las edades de los casos perdidos fueron completamente aleatorias (p=0,71), no consideramos esto como fuente de sesgo. Además, 34 pacientes fueron derivados a otros centros sanitarios, debido principalmente a accidentes automovilísticos o lesiones deportivas, excluyéndose además otros 25 casos de politraumatismos. Esto pudo haber sesgado ligeramente nuestra muestra, dado que estas lesiones tienden a estar asociadas a una menor edad. Ello ocasionó que 663 pacientes con una edad media de 59 años (RIC: 27) estuvieran disponibles para el análisis final (fig. 1). Las estadísticas descriptivas para cada variable independiente se resumen en la tabla 1.
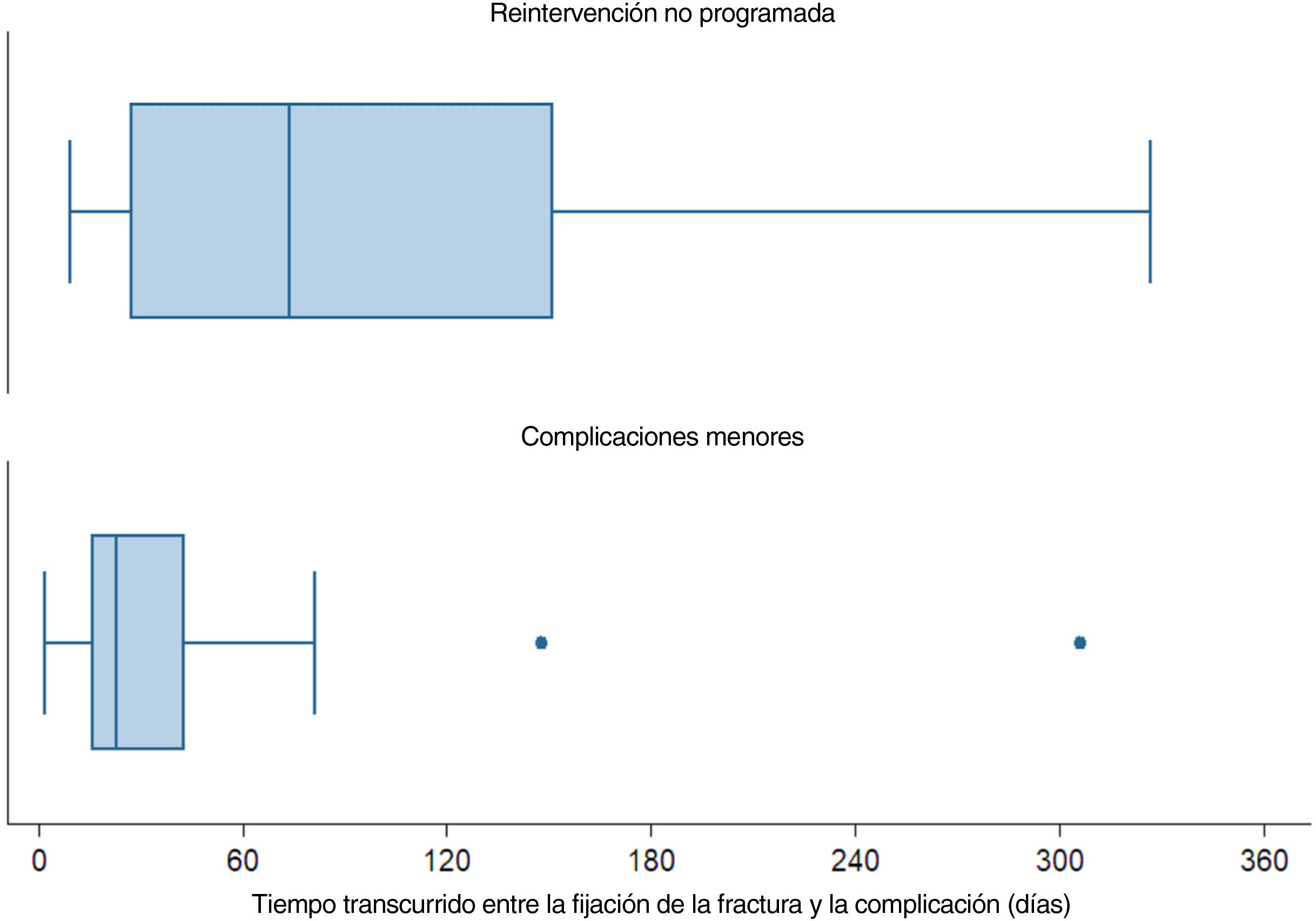
De entre los 663 pacientes, 90 (13,6%) requirieron una intervención quirúrgica no planificada durante el primer año postoperatorio, considerándose por tanto que tenían una complicación mayor. Sesenta y dos pacientes que necesitaron reintervención (9,4%) tuvieron cicatrización de heridas e infecciones deficiente. Tras la debridación, la sutura de la herida primaria fue posible en 42 de dichos 62 casos (6,3%), mientras que la reconstrucción del tejido blando por parte de cirujanos plásticos fue necesaria en 20 casos (22,2%). Se eliminó el implante en todos los pacientes a quienes se realizó debridación, excluyéndose 4 en quienes se logró sutura primaria. Se eliminaron los implantes para permitir la sutura primaria y eliminar la infección. En dicho momento se consideró que las fracturas estaban adecuadamente cicatrizadas, lo cual ocurrió a una media de 117 días posteriores a la fijación (RIC: 152). Los casos que necesitaron reconstrucción del tejido blando recibieron reintervención más temprana, a una media de 33 días (RIC: 35). Veintiocho pacientes (4,2%) tuvieron fracaso mecánico que requirió la revisión de la fijación. De entre ellos, 19 casos (2,9%) de fracaso mecánico estuvieron relacionados con un tratamiento incorrecto de la inestabilidad sindesmótica, mientras que 9 (1,4%) con fracaso total o no consolidación requirieron revisión completa de la fijación. Noventa y ocho pacientes (14,8%) desarrollaron complicaciones menores (no quirúrgicas). Todas las complicaciones menores implicaron cuestiones de cicatrización de heridas que se resolvieron mediante el cuidado adecuado de las mismas, con o sin antibióticos. En general, el 28,4% de los pacientes (n=188) desarrolló alguna forma de complicación local, la mayoría de ellas dentro de los 6 primeros meses postoperatorios (fig. 2).
Gráficos de caja que muestran el tiempo transcurrido entre la fijación de la fractura y el diagnóstico de complicaciones mayores y menores. Muchas reintervenciones tuvieron lugar durante los seis primeros meses postoperatorios. En el caso de las complicaciones menores, la amplia mayoría se produjo durante los 3 primeros meses postoperatorios.
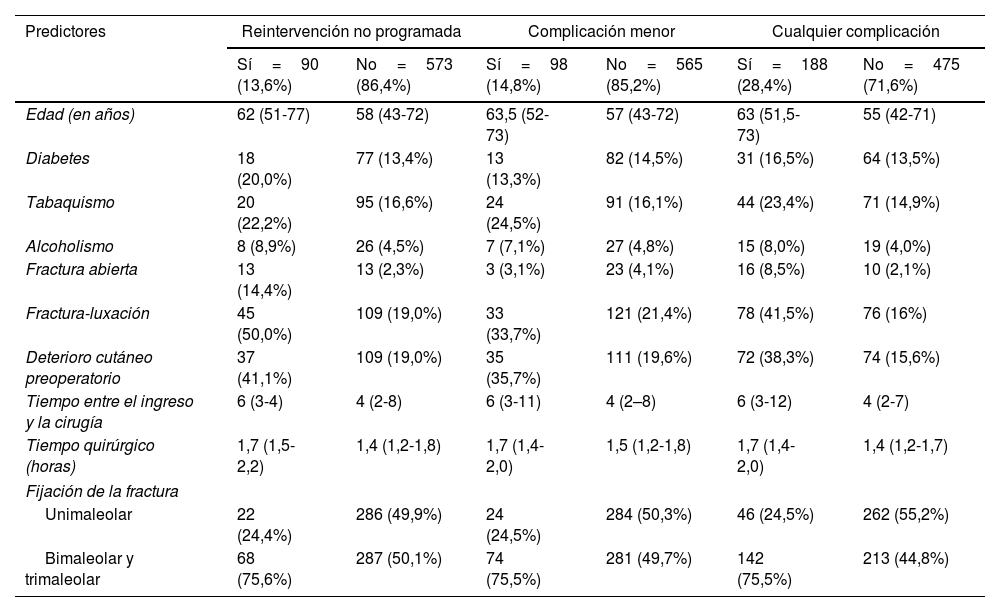
La diabetes no fue suficientemente común para ser un factor predictivo con significación estadística en ninguno de los modelos ajustados multivariante, aunque encontramos un mayor porcentaje de pacientes diabéticos en aquellos sujetos que requirieron reintervención (20 vs. 13,4%) o con complicaciones en general (16,5 vs. 13,5%) (tabla 2). La edad avanzada, el tabaquismo y el tiempo quirúrgico más prolongado fueron los factores predictivos más consistentes, manteniéndose como predictores de los tres resultados investigados (complicación mayor, menor y cualquiera).
Estadísticas descriptivas comparativas
| Predictores | Reintervención no programada | Complicación menor | Cualquier complicación | |||
|---|---|---|---|---|---|---|
| Sí=90 (13,6%) | No=573 (86,4%) | Sí=98 (14,8%) | No=565 (85,2%) | Sí=188 (28,4%) | No=475 (71,6%) | |
| Edad (en años) | 62 (51-77) | 58 (43-72) | 63,5 (52-73) | 57 (43-72) | 63 (51,5-73) | 55 (42-71) |
| Diabetes | 18 (20,0%) | 77 (13,4%) | 13 (13,3%) | 82 (14,5%) | 31 (16,5%) | 64 (13,5%) |
| Tabaquismo | 20 (22,2%) | 95 (16,6%) | 24 (24,5%) | 91 (16,1%) | 44 (23,4%) | 71 (14,9%) |
| Alcoholismo | 8 (8,9%) | 26 (4,5%) | 7 (7,1%) | 27 (4,8%) | 15 (8,0%) | 19 (4,0%) |
| Fractura abierta | 13 (14,4%) | 13 (2,3%) | 3 (3,1%) | 23 (4,1%) | 16 (8,5%) | 10 (2,1%) |
| Fractura-luxación | 45 (50,0%) | 109 (19,0%) | 33 (33,7%) | 121 (21,4%) | 78 (41,5%) | 76 (16%) |
| Deterioro cutáneo preoperatorio | 37 (41,1%) | 109 (19,0%) | 35 (35,7%) | 111 (19,6%) | 72 (38,3%) | 74 (15,6%) |
| Tiempo entre el ingreso y la cirugía | 6 (3-4) | 4 (2-8) | 6 (3-11) | 4 (2–8) | 6 (3-12) | 4 (2-7) |
| Tiempo quirúrgico (horas) | 1,7 (1,5-2,2) | 1,4 (1,2-1,8) | 1,7 (1,4-2,0) | 1,5 (1,2-1,8) | 1,7 (1,4-2,0) | 1,4 (1,2-1,7) |
| Fijación de la fractura | ||||||
| Unimaleolar | 22 (24,4%) | 286 (49,9%) | 24 (24,5%) | 284 (50,3%) | 46 (24,5%) | 262 (55,2%) |
| Bimaleolar y trimaleolar | 68 (75,6%) | 287 (50,1%) | 74 (75,5%) | 281 (49,7%) | 142 (75,5%) | 213 (44,8%) |
Variables categóricas: recuento (porcentaje).
Variables continuas: mediana (rango intercuartílico).
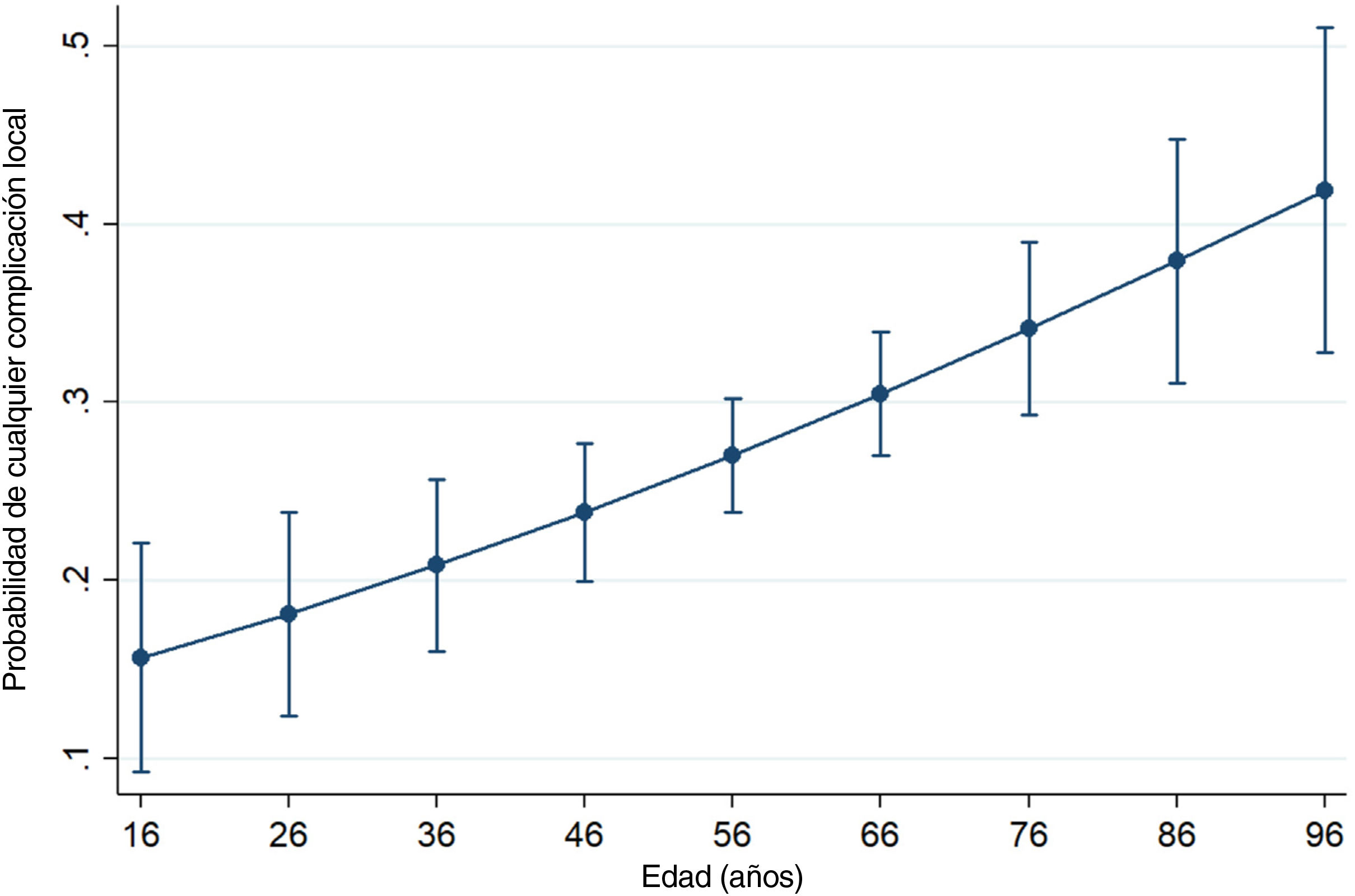
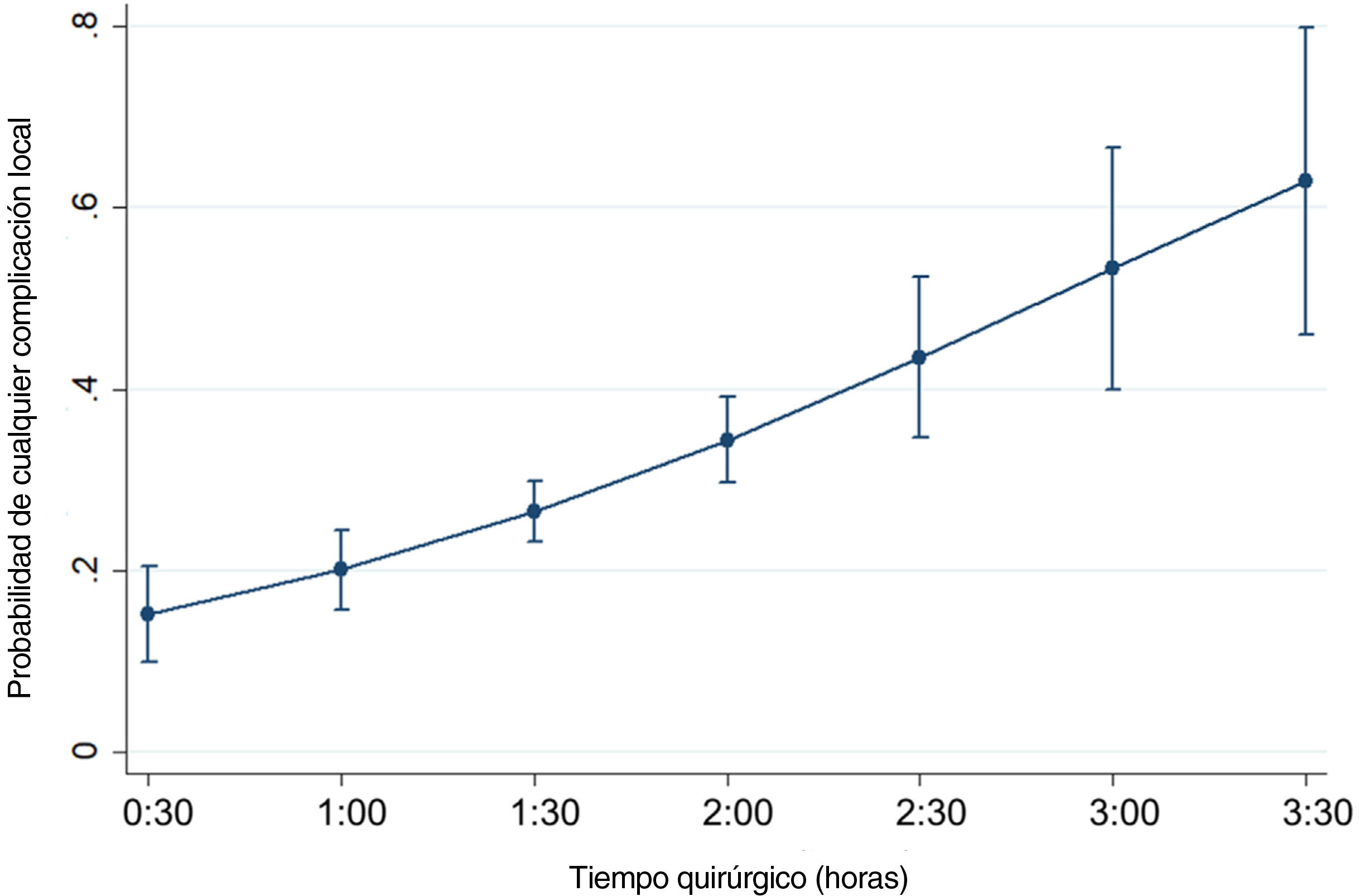
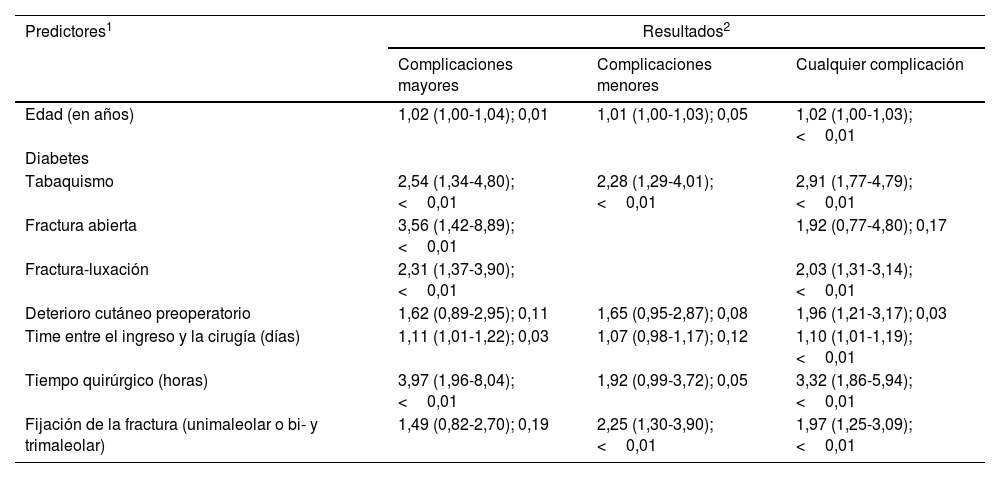
El riesgo de reintervención en un año se incrementó al incrementarse la edad del paciente en años (OR: 1,02 por año), tabaquismo (2,54), y fractura abierta (3,56), fractura-luxación (2,31), deterioro preoperatorio de la piel (1,62), demora en días de la fijación interna (1,12 por día) y tiempo quirúrgico en horas (3,97 por hora). Para las complicaciones menores, la edad (1,01), el tabaquismo (2,28), el tiempo quirúrgico (1,92) y la fijación de la fractura bimaleolar (2,25) siguieron siendo factores predictivos significativos. Encontramos una relación significativa entre el resultado de las complicaciones globales y 7 de las 9 variables independientes estudiadas: edad (1,02), tabaquismo (2,91), fractura-luxación (2,03), deterioro de la piel (1,96), demora de la cirugía (1,10), tiempo quirúrgico (3,32) y fijación bimaleolar (1,97). Las figuras 3 y 4 son gráficos del efecto marginal predictivo para la probabilidad de cualquier complicación local por edad del paciente y tiempo quirúrgico, respectivamente. Los resultados del análisis multivariante completos se resumen en la tabla 3.
Resultados del análisis multivariante (regresión logística) de las complicaciones postoperatorias locales
| Predictores1 | Resultados2 | ||
|---|---|---|---|
| Complicaciones mayores | Complicaciones menores | Cualquier complicación | |
| Edad (en años) | 1,02 (1,00-1,04); 0,01 | 1,01 (1,00-1,03); 0,05 | 1,02 (1,00-1,03); <0,01 |
| Diabetes | |||
| Tabaquismo | 2,54 (1,34-4,80); <0,01 | 2,28 (1,29-4,01); <0,01 | 2,91 (1,77-4,79); <0,01 |
| Fractura abierta | 3,56 (1,42-8,89); <0,01 | 1,92 (0,77-4,80); 0,17 | |
| Fractura-luxación | 2,31 (1,37-3,90); <0,01 | 2,03 (1,31-3,14); <0,01 | |
| Deterioro cutáneo preoperatorio | 1,62 (0,89-2,95); 0,11 | 1,65 (0,95-2,87); 0,08 | 1,96 (1,21-3,17); 0,03 |
| Time entre el ingreso y la cirugía (días) | 1,11 (1,01-1,22); 0,03 | 1,07 (0,98-1,17); 0,12 | 1,10 (1,01-1,19); <0,01 |
| Tiempo quirúrgico (horas) | 3,97 (1,96-8,04); <0,01 | 1,92 (0,99-3,72); 0,05 | 3,32 (1,86-5,94); <0,01 |
| Fijación de la fractura (unimaleolar o bi- y trimaleolar) | 1,49 (0,82-2,70); 0,19 | 2,25 (1,30-3,90); <0,01 | 1,97 (1,25-3,09); <0,01 |
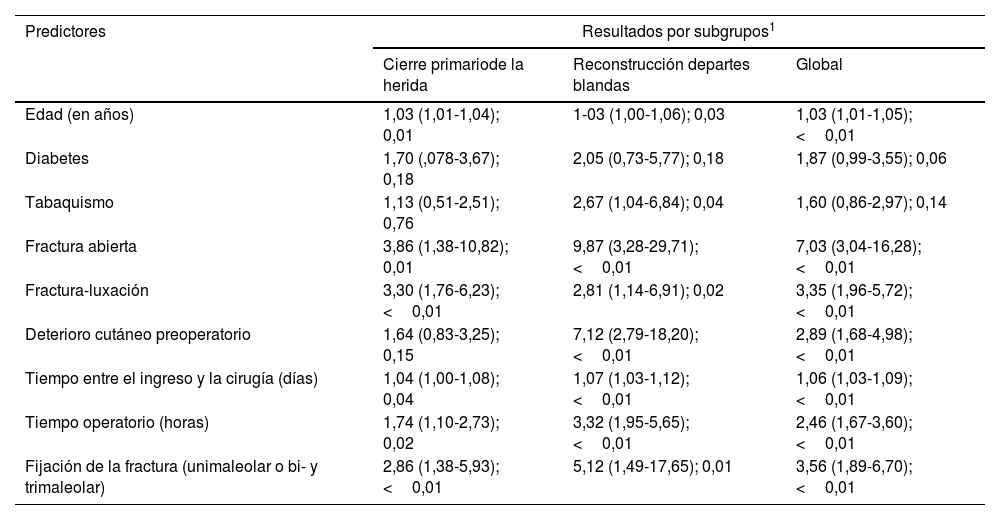
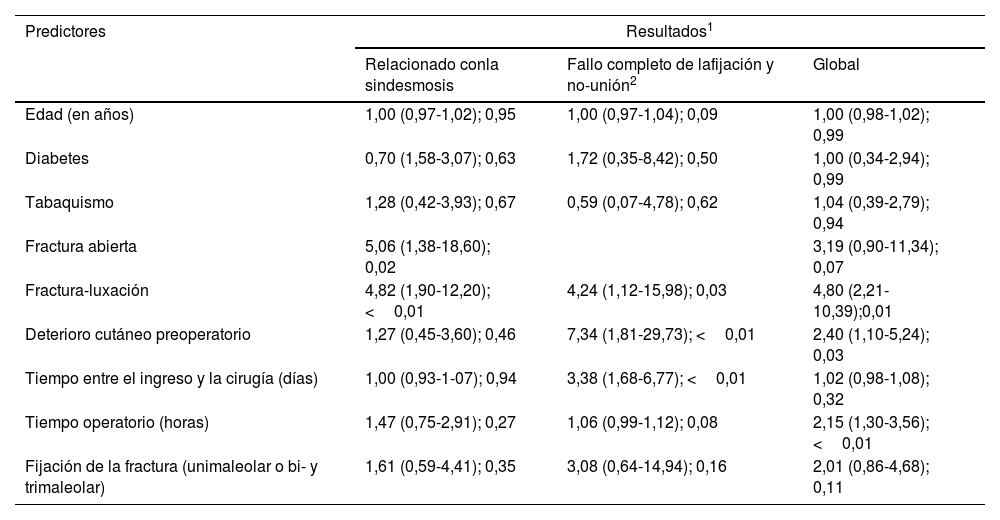
Paradójicamente, en el análisis bivariante para las complicaciones mayores específicas, solo la diabetes y el tabaquismo no estuvieron asociados al incremento significativo del riesgo de infección. La presencia de un foco de fractura abierta se reveló como el factor predictivo más potente de la necesidad de debridación quirúrgica (OR: 7,03), seguido de la fijación bimaleolar (3,56) y la presencia de luxación articular (3,35) (tabla 4). En cuanto a las complicaciones mecánicas, el factor predictivo más consistente de la necesidad de revisión de la fijación fue la presencia de fractura-luxación (OR: 4,80) (tabla 5). Insistimos en la necesidad de que los lectores interpreten los resultados de nuestro análisis bivariante con precaución.
Resultados del análisis bivariante (regresión logística) de las complicaciones mayores relacionadas con la infección
| Predictores | Resultados por subgrupos1 | ||
|---|---|---|---|
| Cierre primariode la herida | Reconstrucción departes blandas | Global | |
| Edad (en años) | 1,03 (1,01-1,04); 0,01 | 1-03 (1,00-1,06); 0,03 | 1,03 (1,01-1,05); <0,01 |
| Diabetes | 1,70 (,078-3,67); 0,18 | 2,05 (0,73-5,77); 0,18 | 1,87 (0,99-3,55); 0,06 |
| Tabaquismo | 1,13 (0,51-2,51); 0,76 | 2,67 (1,04-6,84); 0,04 | 1,60 (0,86-2,97); 0,14 |
| Fractura abierta | 3,86 (1,38-10,82); 0,01 | 9,87 (3,28-29,71); <0,01 | 7,03 (3,04-16,28); <0,01 |
| Fractura-luxación | 3,30 (1,76-6,23); <0,01 | 2,81 (1,14-6,91); 0,02 | 3,35 (1,96-5,72); <0,01 |
| Deterioro cutáneo preoperatorio | 1,64 (0,83-3,25); 0,15 | 7,12 (2,79-18,20); <0,01 | 2,89 (1,68-4,98); <0,01 |
| Tiempo entre el ingreso y la cirugía (días) | 1,04 (1,00-1,08); 0,04 | 1,07 (1,03-1,12); <0,01 | 1,06 (1,03-1,09); <0,01 |
| Tiempo operatorio (horas) | 1,74 (1,10-2,73); 0,02 | 3,32 (1,95-5,65); <0,01 | 2,46 (1,67-3,60); <0,01 |
| Fijación de la fractura (unimaleolar o bi- y trimaleolar) | 2,86 (1,38-5,93); <0,01 | 5,12 (1,49-17,65); 0,01 | 3,56 (1,89-6,70); <0,01 |
Resultados del análisis bivariante (regresión logística) de las complicaciones mayores relacionadas con el fallo mecánico
| Predictores | Resultados1 | ||
|---|---|---|---|
| Relacionado conla sindesmosis | Fallo completo de lafijación y no-unión2 | Global | |
| Edad (en años) | 1,00 (0,97-1,02); 0,95 | 1,00 (0,97-1,04); 0,09 | 1,00 (0,98-1,02); 0,99 |
| Diabetes | 0,70 (1,58-3,07); 0,63 | 1,72 (0,35-8,42); 0,50 | 1,00 (0,34-2,94); 0,99 |
| Tabaquismo | 1,28 (0,42-3,93); 0,67 | 0,59 (0,07-4,78); 0,62 | 1,04 (0,39-2,79); 0,94 |
| Fractura abierta | 5,06 (1,38-18,60); 0,02 | 3,19 (0,90-11,34); 0,07 | |
| Fractura-luxación | 4,82 (1,90-12,20); <0,01 | 4,24 (1,12-15,98); 0,03 | 4,80 (2,21-10,39);0,01 |
| Deterioro cutáneo preoperatorio | 1,27 (0,45-3,60); 0,46 | 7,34 (1,81-29,73); <0,01 | 2,40 (1,10-5,24); 0,03 |
| Tiempo entre el ingreso y la cirugía (días) | 1,00 (0,93-1-07); 0,94 | 3,38 (1,68-6,77); <0,01 | 1,02 (0,98-1,08); 0,32 |
| Tiempo operatorio (horas) | 1,47 (0,75-2,91); 0,27 | 1,06 (0,99-1,12); 0,08 | 2,15 (1,30-3,56); <0,01 |
| Fijación de la fractura (unimaleolar o bi- y trimaleolar) | 1,61 (0,59-4,41); 0,35 | 3,08 (0,64-14,94); 0,16 | 2,01 (0,86-4,68); 0,11 |
En nuestra muestra de 663 pacientes con fracturas de tobillo, que incluye predominantemente pacientes maduros, observamos complicaciones en 188 casos, lo cual representa el 28,4%. De este porcentaje, casi la mitad (13,6% de la muestra total) requirió reintervención para su manejo, mientras que el 14,8% de la muestra tuvo complicaciones no quirúrgicas. Los 3 factores basales que predijeron ambos episodios mayores y menores, y los episodios adversos en general, fueron la edad avanzada de los pacientes, la prolongación del tiempo quirúrgico y los antecedentes de tabaquismo.
Aunque la considerable disparidad de los métodos de reporte incluidos en la literatura disponible dificulta la comparación de nuestros resultados con los publicados previamente26, nuestra incidencia de complicaciones postoperatorias fue superior a la mayoría. La tasa reportada de plazo intermedio de reintervención no programada fluctúa del 1 al 10,8%5,11,13,15–21,23,27,28. Las reintervenciones no planificadas relacionadas con los problemas de cicatrización de heridas e infecciones se realizaron en el 9,4% de los pacientes. Las infecciones están asociadas a una mayor comorbilidad y gravedad de la fractura17,29–31. Las reintervenciones debidas a problemas mecánicos se realizaron en el 4,2% de los pacientes, tasa que se incrementa al incrementarse la gravedad y la inestabilidad de la lesión inicial6,28,29,32. La indicación principal para la revisión de la fijación fue el tratamiento inadecuado de una lesión sindesmótica, seguido de la mala reducción y la penetración articular de los implantes28,30–33. Se han reportado tasas de complicaciones menores que oscilan entre el 1 y el 12,9%9,10,13,17,20,22,34, siendo la mayoría de ellas infecciones superficiales. Las cuestiones sobre cicatrización de heridas no quirúrgicas están asociadas a un mayor consumo de recursos sanitarios, ya que requieren una supervisión más cercana por parte del personal sanitario, e implican visitas más frecuentes a los servicios de urgencias, así como reingresos10,15,21.
La edad avanzada es un factor predictivo bien establecido de complicaciones postoperatorias5,7–10,14,27,30. La mala calidad ósea y la reparación tisular deficiente incrementan los riesgos de dehiscencia, infección y problemas mecánicos. Los pacientes mayores tienden también a presentar más enfermedades comórbidas, puntuando de peor manera en los índices de comorbilidad, estando asociadas también ambas situaciones a un incremento del riesgo de complicaciones9,10,12,14,19,20,22–24. A pesar de ello, el tratamiento quirúrgico de las fracturas de tobillo en los ancianos se considera reproducible, ofreciendo tasas de complicación aceptables e incluso mejoras de las tasas de supervivencia8,9,23,30. Las edades medias reportadas de los pacientes de dichas fracturas oscilan entre 43 y 55 años5,10–16,27,29. Nuestra muestra tuvo una edad media ligeramente más alta, de 59 años. Atribuimos parte del exceso de la morbilidad que observamos, al menos, a la edad avanzada de nuestros pacientes, y a nuestra amplia definición de los resultados.
El tiempo quirúrgico más prolongado es un factor de riesgo bien documentado de complicaciones postoperatorias11,14. En nuestra serie, los procedimientos quirúrgicos de los pacientes que desarrollaron complicaciones fueron un 17,6% más largos, de media. Esta relación puede atribuirse a un uso más prolongado del torniquete y la exposición quirúrgica, pero también a la mayor complejidad de la lesión inicial o al desempeño de un equipo quirúrgico menos experimentado. También se ha documentado la demora del tratamiento quirúrgico como un factor predictivo de complicaciones postoperatorias14. Esto puede guardar relación con cuestiones organizativas, pero también con una mayor gravedad de la lesión y el daño tisular que rodea a la fractura.
El deterioro preoperatorio de la piel se ha reportado de manera inconsistente como un factor de riesgo de complicaciones. Siempre es aconsejable esperar a la resolución de cualquier edema y la cicatrización de cualquier lesión cutánea antes de proceder a la fijación de la fractura9,11,30. Dicho lo cual, el tiempo óptimo de la cirugía sigue siendo objeto de debate. Antes del procedimiento, debe evaluarse regularmente la idoneidad del paciente para la cirugía, programándose la misma con el mayor cuidado. Durante la cirugía, es imperativo el logro rápido de los objetivos terapéuticos. En cuanto a la técnica quirúrgica, los pacientes que requieren fijación bimaleolar experimentan por lo general complicaciones con mayor frecuencia que aquellos que requieren fijación unimaleolar, especialmente en el lado medial. Los mecanismos de la fractura, que implican rotación externa o abducción, que son las situaciones más comunes, causan deformidades del valgo, y vulneración del tejido blando por parte del fragmento proximal del foco medial, ya que dicho tejido es más precario en esta zona. Por tanto, la piel se desgarra de dentro afuera, causando una fractura abierta, o se contusiona gravemente, predisponiendo a los pacientes a problemas de cicatrización e infección5,10,24.
El consumo de tabaco está asociado a un incremento del riesgo de dehiscencia, infección, demora de la consolidación y peores resultados funcionales9,11,17,35. En nuestro estudio, el tabaquismo casi triplicó el riesgo de complicaciones locales. En términos generales, el consumo de tabaco está ligado a peor pronóstico, incremento del riesgo de fractura, y mayor consumo de recursos sanitarios. También incrementa sinérgicamente el efecto de otros factores de riesgo, como la edad avanzada y la diabetes17,35. Diabetes mellitus es uno de los principales factores predictivos de mal pronóstico postoperatorio tras la fijación de una fractura de tobillo5,7,9,10,12,13,15,16. Sin embargo, en nuestro estudio, no pudimos identificar una asociación estadísticamente significativa entre la diabetes y los resultados que investigamos, probablemente a causa del pequeño número de pacientes diabéticos.
Algunos de los principales factores predictivos de complicaciones que identificamos estuvieron relacionados con la gravedad de la fractura. El OR para complicaciones quirúrgicas fue de 3,56 para fracturas abiertas y 2,31 para fracturas-luxaciones en el análisis multivariable. En nuestro estudio encontramos que en general el 3,9% de las fracturas eran abiertas, pero esta incidencia fue del 14,4% entre los pacientes que requirieron reintervención. En la literatura, del 5,8 al 9,8% de las fracturas de tobillo son abiertas6,7,14,16,28. Las fracturas abiertas están claramente asociadas a riesgos incrementados de complicaciones y reintervención7,12–14,17,20,21,27,30. El deterioro del trofismo cutáneo relacionado con el envejecimiento y las enfermedades crónicas predisponen a los pacientes a las lesiones abiertas.
Existe una asociación lógica entre las luxaciones articulares y las fracturas abiertas, que causan rotura de la piel de dentro afuera13,32,36. Se ha reportado que las fracturas-luxaciones de tobillo tienen una incidencia del 5,8 al 32,46,36. En nuestra muestra, esta fue la causa en el 23,2% de todos los pacientes, y el 50% de los que requirieron reintervención. La luxación articular concomitante incrementa el riesgo de complicaciones, incluyendo la reintervención y el deterioro de la función del tobillo6,27,30,32,36. Los peores resultados están vinculados a una mayor incidencia de lesiones ligamentosas y del tejido blando, reducción anatómica más exigente a nivel técnico, y lesiones osteocondrales29,32,36.
Nuestro estudio tiene diversas limitaciones, que incluyen su naturaleza retrospectiva, el reclutamiento unicéntrico, la ausencia de aleatorización y la falta de evaluación de fiabilidad interobservador para evaluaciones radiológicas. La composición asimétrica de la muestra, en términos de edad de los pacientes, limita también la generalizabilidad de nuestros resultados. No recopilamos datos sobre el nivel de formación o especialización en cuanto a fracturas de tobillo de los cirujanos tratantes, ni recabamos información precisa sobre los enfoques quirúrgicos, implantes específicos utilizados, ni tampoco caracterizamos debidamente la diabetes (incluyendo uso de insulina o compromiso del órgano diana) ni calificamos las fracturas abiertas. Dichos factores podrían haber influido potencialmente en nuestros resultados. Tampoco realizamos un seguimiento de la progresión de las complicaciones más allá del periodo de reclutamiento de 10 años. Sin embargo, el número de factores predictivos fue limitado, para garantizar que la potencia estadística del estudio y el número de resultados evaluados fueran limitados, debido a la dificultad de obtener retrospectivamente datos clínicos fiables. La fortaleza de este estudio incluye el gran tamaño de su muestra y la evaluación de factores de riesgo previamente documentados.
ConclusionesExperimentamos altas tasas de complicaciones mayores y menores, y encontramos que los factores predictivos más consistentes fueron la edad de los pacientes, el tiempo quirúrgico y el tabaquismo. Como las fracturas de tobillo de baja energía son muy comunes, y están asociadas a cargas económicas sustanciales, la investigación futura debe ampliar nuestro conocimiento sobre dichos predictores.
Nivel de evidenciaNivel de evidencia III.
Contribuciones de los autoresTodos los autores contribuyeron a la concepción y diseño del estudio. La preparación del material, la recopilación y el análisis de los datos fueron realizados por JVAP, OPA, SCA, MAC y MMRV. El primer borrador del documento fue redactado por JVAP, comentando todos los autores las versiones previas del mismo. Todos los autores leyeron y aprobaron el documento final.
Aprobación éticaEste estudio fue aprobado por nuestro comité de revisión institucional (número de referencia PR(ATR)397/2017).
Consentimiento para participación y publicaciónEste es un estudio retrospectivo, y su realización no implicó riesgo alguno para los participantes, anonimizándose todos los datos recabados. Por tanto, IRB aprobó la renuncia completa al consentimiento informado.
FinanciaciónNo se recibió financiación alguna para la realización de este estudio.
Conflicto de interesesLos autores tienen conflictos de intereses financieros que declarar con Smith & Nephew, Zimmer-Biomet, Stryker y MBA Surgical Empowerment.